Неалкогольная жировая болезнь печени: терапевтические возможности L-карнитина
Такое заболевание, как неалкогольная жировая болезнь печени (НАЖБП), увенчано лаврами самой распространенной гепатологической патологии во всем мире. Оно, подобно древнеримскому богу Янусу, имеет два лика: один из них – стеатоз печени, или неалкогольная жировая дистрофия печени (НАЖДП), – сулит долгое и относительно благополучное существование, другой – неалкогольный стеатогепатит (НАСГ) – предвещает недомогания, страдания и гибель. Авторитетные международные сообщества – Американская коллегия гастроэнтерологов (ACG) и Европейская ассоциация по изучению болезней печени (EASL) – посвятили этому заболеванию два практических руководства.
В положениях указанных руководств не только предусматривается обязательное назначение рекомендованных лекарственных средств, но и допускается возможность применения альтернативных препаратов с целью изучения их противовоспалительных, антифибротических свойств и подтверждения целесообразности использования в терапии НАЖБП. Рассмотрим рекомендации ACG, EASL, а также данные доказательной медицины, описывающие современные терапевтические возможности лечения НАЖБП.
Некоторые положения
практических руководств ACG и EASL
Согласно практическому руководству ACG (2012), «НАЖБП – это заболевание, характеризующееся наличием жировой инфильтрации печени, верифицированной при помощи визуализирующих тестов или гистологического метода исследования в условиях отсутствия других причин развития стеатоза печени: злоупотребления алкоголем, использования стеатогенных лекарственных средств или наследственных заболеваний».
Последние статистические данные утверждают, что НАЖБП является самым распространенным заболеванием печени в странах Запада: этой патологией страдает 17-46% взрослого населения (различия обусловлены диагностическими методиками, возрастом, полом, этнической принадлежностью пациентов). По мнению экспертов EASL, распространенность НАЖБП сопоставима с распространенностью метаболического синдрома (МС) и его компонентов, наличие которого увеличивает риск развития более тяжелого поражения печени – НАСГ. По данным P. Stl и соавт. (2015), вероятность обнаружения НАЖБП у пациентов с ожирением, сахарным диабетом (СД) 2 типа, гипертриглицеридемией возрастает до 50-90%.
Традиционно факторами риска развития НАЖБП считаются ожирение, СД 2 типа, дислипидемия, МС, а также изучаются сочетания с синдромом поликистозных яичников, гипотиреозом, синдромом обструктивного апноэ сна, гипопитуитаризмом, гипогонадизмом, панкреатодуоденальной резекцией. Этот первоначальный перечень, предложенный экспертами ACG в 2012 г., несколько расширен в руководстве EASL (2016). Ведущие европейские гепатологи сделали акцент на роли питания в возникновении НАЖБП, подчеркнув, что чрезмерное употребление насыщенных жиров, простых углеводов, напитков с содержанием сахара провоцирует развитие НАЖДП, а избыточная калорийность рациона в сочетании с малоподвижным образом жизни, приемом большого количества фруктозы способствует появлению НАСГ.
Эксперты ACG и EASL единодушно утверждают, что НАЖБП представляет собой два патоморфологически различных состояния с разными прогнозами: стеатоз, характеризующийся относительно благоприятным течением, и НАСГ, охватывающий целый спектр заболеваний различной степени тяжести, включая фиброз, цирроз и гепатоцеллюлярную карциному (ГЦК). Такую последовательность морфологических превращений часто еще называют печеночным континуумом, подчеркивая общность патогенеза многих заболеваний печени, вызванных различными этиологическими факторами. Ведь явления стеатоза печени могут развиваться не только при НАЖБП, но и при алиментарном ожирении, алкогольной болезни печени, СД, вирусном гепатите С, лекарственно-индуцированном поражении печени, болезни Вильсона – Коновалова, липодистрофии, голодании, парентеральном питании, острой жировой дистрофии печени у беременных, HELLP-синдроме. Ярким примером последовательной трансформации заболевания и прогрессии НАЖБП является следующий факт: приблизительно у 10-25% пациентов с НАЖДП развивается НАСГ, у 5-8% из них на протяжении 5 лет возникает цирроз печени, а у 12,8% больных циррозом печени в течение 3 лет диагностируют ГЦК (S. Milic et al., 2014).
Малосимптомное течение заболевания, неспецифическая клиническая симптоматика, относительно высокая вероятность развития прогрессирующей формы болезни, неблагоприятный прогноз делают НАСГ поистине коварной патологией. Именно НАСГ признан основной причиной возникновения криптогенного цирроза у 70% больных НАЖБП. «НАСГ ассоциирован с повышением стандартизованного коэффициента смертности по сравнению с общей популяцией, а заболевания печени являются 3-й по частоте причиной смертности после сердечно-сосудистых и онкологических заболеваний», – констатируют европейские гепатологи. Еще одно коварство НАЖБП кроется в ее способности провоцировать возникновение или отягощать течение некоторых внепеченочных заболеваний. Сердечно-сосудистые заболевания (ССЗ), хроническая болезнь почек, колоректальный рак, нарушение метаболизма костной ткани (дефицит витамина D, остеопороз), редкие метаболические заболевания (липодистрофия, болезнь накопления гликогена) – вот такой список патологических состояний, ассоциированных с НАЖБП, приводится в руководстве EASL. При этом европейские эксперты подчеркивают: «… больные НАЖБП чаще умирают от ССЗ, чем от заболеваний печени», указывая тем самым на необходимость своевременной диагностики и адекватной терапии сочетанной патологии.
В последнее время пристальное внимание в патогенезе и лечении НАЖБП уделяется роли ферментов семейства цитохромов CYP450, ответственных за окисление многочисленных экзо- (стероидов, жирных и желчных кислот, простагландинов) и эндогенных (лекарственных средств, мутагенов, канцерогенов, поллютантов) субстанций. Установлено, что при НАЖБП изменяется активность некоторых ферментов CYP450, например, снижается микросомальная экспрессия CYP1A2, CYP2C19, CYP2D6, CYP2E1 и CYP3A4, что, с одной стороны, может способствовать усилению перекисного окисления липидов и накоплению триглицеридов в гепатоцитах (С. Fisher et al., 2009), с другой – изменению метаболизма лекарственных средств, использующихся в лечении НАЖБП, и снижению результативности терапии (В. Стаценко, 2014).
В руководстве EASL указывается, что эффективная терапия НАСГ должна способствовать улучшению исходов заболевания, то есть способствовать снижению НАСГ-ассоциированной смертности и замедлению прогрессирования цирроза или ГЦК. При проведении рандомизированных контролируемых исследований (РКИ) допускается использование суррогатного показателя результативности лечения – улучшения гистологической картины. Европейские эксперты полагают, что больные НАЖДП не нуждаются в фармакотерапии, поэтому рекомендуют назначать медикаментозное лечение только пациентам с прогрессирующим НАСГ (при наличии мостовидного фиброза/цирроза) и допускают возможность использования лекарственных средств у лиц с высоким риском прогрессирования фиброза (возраст >50 лет, сопутствующий СД, МС, высокий уровень АЛТ) и активным НАСГ (при высокой активности воспаления). Всем больным НАЖБП рекомендуется модифицировать диету и увеличить аэробные нагрузки.
Терапевтические возможности L-карнитина:
данные доказательной медицины
Несмотря на сформулированные рекомендации, эксперты EASL поощряют проведение дальнейших клинических исследований для подтверждения способности тестируемых препаратов повышать чувствительность к инсулину и изучения их противовоспалительных и антифибротических свойств. Одним их таких многообещающих лекарственных средств является L-карнитин. В настоящее время накоплена значительная доказательная база, подтверждающая способность этой условно незаменимой аминокислоты активизировать распад жиров, стимулировать окисление жирных кислот, принимать участие в их транспорте к месту последующего β-окисления в митохондриях. Установлено, что карнитин содействует удалению молекул ацетил-КоА и избытка ацильных групп из организма, что сопровождается стабилизацией клеточных мембран (А. Kpka et al., 2011).
Среди первых систематических обзоров, представивших убедительные доказательства гиполипидемической активности L-карнитина, следует отметить работу А. Vidal-Casariego и соавт. (2013). Ученые тщательно проанализировали результаты 4 РКИ (n=284), проведенных с участием больных с СД 2 типа, и установили, что пероральный прием L-карнитина способствует достоверному снижению уровня гликемии (-14,3 мг/дл; 95% ДИ от -23,2 до -5,4; р=0,002), холестерина липопротеинов низкой плотности (ХС ЛПНП; -8,8 мг/дл; 95% ДИ от -12,2 до -8,5; р<0,0001), аполипопротеина В100 (-7,6 мг/дл; 95% ДИ от -13,6 до -1,6; р=0,013).
В другом недавно опубликованном метаанализе, проведенном М. Serban и соавт. (2016), подтверждена способность L-карнитина уменьшать содержание липопротеинов в плазме крови (взвешенная разность средних – ВРС -8,82 мг/дл; 95% ДИ от -10,09 до -7,55; р<0,001). При этом исследователи подчеркнули, что наиболее эффективным способом введения L-карнитина является пероральный прием (ВРС -9,00 мг/дл; 95% ДИ от -10,29 до -7,72; р<0,001), а не внутривенное введение препарата (ВРС -2,91 мг/дл; 95% ДИ от -10,22 до 4,41; р=0,436).
М. Pooyandjoo и коллеги, авторы метаанализа 9 РКИ (n=911), утверждают, что прием карнитина позволяет добиться значительных успехов в снижении веса (средние различия – СР -1,33 кг; 95% ДИ от -2,09 до -0,57) и уменьшении индекса массы тела (ИМТ; СР -0,47 кг/м2; 95% ДИ от -0,88 до -0,05) по сравнению с контролем.
J. DiNicolantonio и соавт. (2013) доказали эффективность L-карнитина во вторичной профилактике ССЗ. Результаты метаанализа 13 РКИ (n=3629) свидетельствуют, что прием L-карнитина сопровождается снижением уровня общей летальности на 27% (отношение шансов – ОШ – 0,73; 95% ДИ 0,54-0,99; р=0,05; относительный риск – ОР – 0,78; 95% ДИ 0,6-1; р=0,05), уменьшением вероятности развития желудочковой аритмии на 65% (ОР 0,35; 95% ДИ 0,21-0,58; р<0,0001) и падением риска возникновения стенокардии на 40% (ОР 0,6; 95% ДИ 0,5-0,72; р<0,00001).
Все вышеперечисленные свойства L-карнитина могут благотворно сказываться на состоянии больных НАЖБП, имеющих такую сопутствующую патологию, как ожирение, СД 2 типа, МС. Данная гипотеза уже была протестирована и подтверждена в целом ряде РКИ. Например, J. Bae и коллеги (2015) рекомендовали 78 больным НАЖБП и СД 2 типа принимать комплексный препарат, содержавший карнитин-оротат (824 мг 3 р/сут) или плацебо на протяжении 12 недель. В последствии оказалось, что прием карнитина способствовал нормализации уровня АЛТ по сравнению с плацебо (соответственно, 89,7 vs 17,9%; р<0,001). У пациентов, получавших карнитин, в динамике лечения отмечено улучшение состояния печени по данным компьютерной томографии: зафиксировано достоверное увеличение параметра затухания (0,74±8,05 vs 6,21±8,96; р<0,008), а также статистически незначимое снижение уровня гликозилированного гемоглобина (HbA1c).
В другом РКИ доказана способность L-карнитина улучшать метаболизм глюкозы у больных стеатозом печени (Е. Hong et al., 2014). Дизайн этого исследования предполагал назначение пациентам с НАЖБП (n=52) монотерапии метформином (250 мг 3 р/сут; n=26) или комбинированной терапии метформином и карнитин-оротатом (300 мг 3 р/сут; n=26) на протяжении 12 недель. Оказалось, что дополнительное назначение карнитина способствовало улучшению функциональной активности печени и сопровождалось достоверным снижением уровня АЛТ по сравнению с монотерапией метформином (-51,5±33,2 МЕ/л vs -16,7±31,3 МЕ/л; р=0,001), а также некоторым уменьшением уровня HbA1c (-0,9±1% vs -0,7±0,9%). Усиление медикаментозной терапии карнитином ассоциировалось со статистически значимым снижением содержания 8-гидрокси‑2’-дезоксигуанозина в моче (маркера оксидативного стресса) и увеличением количества митохондриальных ДНК (в обоих случаях р<0,05).
Наибольший интерес представляют результаты РКИ, проведенного под руководством М. Malaguarnera (2010), в котором доказана способность L-карнитина улучшать гистологическую картину печени у больных НАСГ. Следует подчеркнуть, что в исследовании приняли участие 74 пациента с гистологически подтвержденным НАСГ. После 4-недельного отмывочного периода (на протяжении которого все пациенты модифицировали свой образ жизни и придерживались специальной диеты) больных рандомизировали для приема L-карнитина (1 г 2 р/сут; n=36) или плацебо (n=38) в течение 24 недель. В последствии ученые установили, что терапия L-карнитином сопровождается достоверным улучшением следующих показателей: АСТ, АЛТ, общего холестерина (ОХС), ХС ЛПНП, гликемии и индекса HOMA-IR (во всех случаях р=0,0001), γ-глутамилтранспептидазы (ГГТП; р=0,007), а также способствует уменьшению активности С-реактивного белка (р=0,004) и фактора некроза опухоли (р=0,0001). Повторная биопсия печени была проведена у всех пациентов основной группы. Оказалось, что на фоне приема L-карнитина достоверно уменьшилась активность НАСГ и выраженность фиброза (86%). В динамике лечения средние значения индекса активности НАСГ снизились с 9,42 до 3,19 баллов, при этом гистологический ответ на терапию L-карнитином зафиксирован у 97% больных. Кроме вышеперечисленных данных, авторы исследования подчеркнули хорошую переносимость и высокий профиль безопасности L-карнитина.
Таким образом, эффективность L-карнитина в лечении НАСГ подтверждена данными доказательной медицины, в том числе результатами лабораторно-инструментальных и гистологических исследований.
L-карнитин
на отечественном фармакологическом рынке
В настоящее время отечественные врачи имеют уникальную возможность использовать в своей практической деятельности препарат, содержащий L-карнитин, производства компании «Хелп, С.А.» (Греция). Он относительно недавно появился на отечественном фармакологическом рынке под торговым названием «Стеатель» (препарат презентует «Универсальное агентство «Про-Фарма»). Стеатель представляет собой раствор для перорального применения, 1 мл которого содержит 100 мг L-карнитина.
Украинские ученые уже успели составить свое мнение об эффективности L-карнитина в лечении НАЖБП. Например, в 2016 г. было проведено открытое сравнительное параллельное рандомизированное клиническое исследование «Оценка эффективности и переносимости препарата Стеатель, раствор оральный по 1 г/10 мл, по 10 мл во флаконе производства компании «Хелп, С.А.» (Греция), используемого в комплексном лечении пациентов с НАСГ в сравнении с группой пациентов, получающих только базисную терапию». Данное РКИ проводилось на двух клинических базах: кафедре гастроэнтерологии, диетологии и эндоскопии НМАПО им. П.Л. Шупика (г. Киев) и кафедре внутренней медицины № 1 ВГУЗУ «Украинская медицинская стоматологическая академия» (г. Полтава) под руководством доктора медицинских наук, профессора, члена-корреспондента Национальной академии медицинских наук Украины Н.В. Харченко и доктора медицинских наук, профессора И.Н. Скрыпника, соответственно.
В РКИ приняли участие 90 пациентов с ранее установленным диагнозом НАСГ (на первой базе в исследование включено 68 больных, на второй – 22 пациента). На основании простой рандомизации всех пациентов распределили в состав основной или контрольной групп в соотношении 1:1. В соответствии с дизайном РКИ всем больным рекомендовали соблюдать диету, активизировать физическую активность и принимать гепатопротекторный препарат, содержащий силимарин (0,035 г 3 р/сут), пациентам основной группы дополнительно назначали оральный раствор Стеатель (1 флакон по 10 мл 2 р/сут) в течение 12 недель. Результативность терапии оценивали в динамике лечения по изменению активности ферментов, характеризующих функциональное состояние печени (АСТ, АЛТ, ГГТП, щелочной фосфатазы). Вторичными критериями эффективности являлись динамика показателей липидограммы и изменение ультрасонографической картины печени на фоне проводимой терапии. Назначенное лечение считали эффективным, если оно позволяло снизить активность ферментов печени на ≥30%.
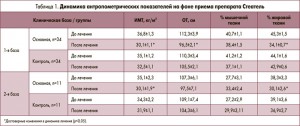
Проанализировав полученные результаты спустя 12 недель терапии, ученые зафиксировали благоприятные изменения антропометрических показателей у пациентов основной группы, принимавших препарат Стеатель: уменьшились средние значения ИМТ, объема талии (ОТ), процента жировой ткани (табл. 1).
Терапия препаратом Стеатель также позволила уменьшить проявления цитолитического (снизился уровень АЛТ, АСТ, коэффициента де Ритиса; рис. 1) и холестатического (уменьшение концентраций ГГТП, щелочной фосфатазы) синдромов (во всех случаях р<0,05). Полученные результаты были более выражены в группе пациентов, получавших Стеатель.
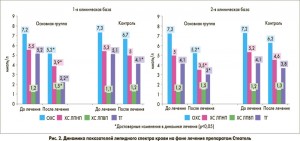
Нормализация активности печеночных ферментов сопровождалась улучшением субъективного состояния больных основной группы: прием препарата Стеатель способствовал нивелированию астенического синдрома, уменьшению интенсивности абдоминально-болевого и диспепсического синдромов. Подобная положительная динамика зафиксирована в отношении основных показателей липидного спектра крови (рис. 2): уменьшилась сывороточная концентрация проатерогенных фракций, возросло содержание антиатерогенных липопротеинов (во всех случаях р<0,05).
Двенадцатинедельный курс терапии препаратом Стеатель сопровождался уменьшением размеров печени и улучшением ее эхо-структуры (табл. 2).
Эффективность комбинированной терапии с использованием препарата Стеатель была оценена в 94,1-91,8% (в зависимости от базы проведения РКИ).
Переносимость препарата признана хорошей. В 4,5% (2 пациента) отмечено послабление стула, которое не требовало отмены препарата.
На основании полученных данных исследователи сделали следующие выводы.
1. Назначение препарата Стеатель пациентам с НАСГ оказывает положительное влияние на антропометрические показатели: способствует снижению веса, уменьшению объема талии, снижению процентного содержания жировой ткани. Применение препарата Стеатель у пациентов с НАСГ позволяет уменьшить проявления астенического и диспепсического синдромов, способствует повышению работоспособности.
2. На фоне применения препарата Стеатель в составе базисной терапии у больных НАСГ наблюдается улучшение показателей функционального состояния печени, что проявляется уменьшением активности цитолитического и холестатического синдромов.
3. Препарат Стеатель оказывает положительное влияние на метаболизм липидов, способствуя уменьшению выраженности атерогенной дислипидемии.
4. Применение препарата Стеатель у пациентов с НАСГ в течение 12 недель позволяет улучшить соногорафические показатели печени.
5. Препарат Стеатель хорошо переносится пациентами и не оказывает побочных эффектов, что позволяет рекомендовать его для лечения НАСГ.
Таким образом, данные доказательной медицины убедительно подтверждают гепатопротекторный, антихолестатический, гиполипидемический, метаболический эффекты L-карнитина, делая возможным и целесообразным его применение в лечении НАЖДП/НАСГ. Вышеприведенные результаты различных метаанализов, систематических обзоров и РКИ позволяют надеяться на скорое расширение доказательной базы этого препарата и включение L-карнитина в положения международных руководств по лечению НАЖБП.
Литература
1. Chalasani N., Younossi Z., Lavine J.E. et al. The diagnosis and management of non-alcoholic fatty liver disease: practice Guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association. Hepatology 2012; 55: 2005-2023.
2. ЕASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease. J Hepatol (2016), http://dx.doi.org/10.1016/j.jhep.2015.11.004
3. Milic Sandra. Non-alcoholic fatty liver disease and obesity: Biochemical, metabolic and clinical presentations. World J Gastroenterol 2014 July 28; 20 (28): 9330-93.
4. Stl Per. Liver fibrosis in non-alcoholic fatty liver disease – diagnostic challenge with prognostic significance. World J Gastroenterol 2015 October 21; 21 (39): 11077-110.
5. Fisher C.D. Hepatic cytochrome P450 enzyme alterations in humans with progressive stages of nonalcoholic fatty liver disease. Drug Metab Dispos. 2009 Oct; 37 (10): 2087-94. doi: 10.1124/dmd.109.027466. Epub 2009 Aug 3.
6. Стаценко В.И. Состояние ферментных систем биотрансформации лекарственных средств (CYP2C9 и CYP3A4) у больных с хроническими диффузными заболеваниями печени. Автореферат и диссертация по медицине. 2014.
7. Kpka A. [Carnitine: function, metabolism and value in hepatic failure during chronic alcohol intoxication]. Postepy Hig Med Dosw (Online). 2011 Oct 7; 65: 645-53.
8. Vidal-Casariego A. Metabolic effects of L-carnitine on type 2 diabetes mellitus: systematic review and meta-analysis. Exp Clin Endocrinol Diabetes. 2013 Apr; 121 (4): 234-8. doi: 10.1055/s‑0033-1333688. Epub 2013 Feb 21.
9. Serban M.C. Impact of L-carnitine on plasma lipoprotein(a) concentrations: A systematic review and meta-analysis of randomized controlled trials. Sci Rep. 2016 Jan 12; 6: 19188. doi: 10.1038/srep19188.
10. Pooyandjoo M. The effect of (L-)carnitine on weight loss in adults: a systematic review and meta-analysis of randomized controlled trials. Obes Rev. 2016 Oct; 17 (10): 970-6. doi: 10.1111/obr.12436. Epub 2016 Jun 22.
11. DiNicolantonio J.J. L-carnitine in the secondary prevention of cardiovascular disease: systematic review and meta-analysis. Mayo Clin Proc. 2013 Jun; 88 (6): 544-51. doi: 10.1016/j.mayocp.2013.02.007. Epub 2013 Apr 15.
12. Jiang Q. Oral acetyl-L-carnitine treatment in hepatic encephalopathy: view of evidence-based medicine. Ann Hepatol. 2013 Sep-Oct; 12 (5): 803-9.
13. Bae J.C. Improvement of Nonalcoholic Fatty Liver Disease With Carnitine-Orotate Complex in Type 2 Diabetes (CORONA): A Randomized Controlled Trial. Diabetes Care. 2015 Jul; 38 (7): 1245-52. doi: 10.2337/dc14-2852. Epub 2015 Apr 15.
14. Malaguarnera M. L-carnitine supplementation to diet: a new tool in treatment of nonalcoholic steatohepatitis – a randomized and controlled clinical trial. Am J Gastroenterol. 2010 Jun; 105 (6): 1338-45. doi: 10.1038/ajg.2009.719. Epub 2010 Jan 12.
15. Hong E.S. Effect of carnitine-orotate complex on glucose metabolism and fatty liver: a double-blind, placebo-controlled study. J Gastroenterol Hepatol. 2014; 29 (7): 1449-57. doi: 10.1111/jgh.12536.
16. Romano M. L-carnitine treatment reduces steatosis in patients with chronic hepatitis C treated with alpha-interferon and ribavirin. Dig Dis Sci. 2008 Apr; 53 (4): 1114-21. Epub 2007 Oct 16.
Подготовила Лада Матвеева
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. ...
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...
Відтворення майбутнього здорової нації – один з найважливіших сенсів існування теперішнього покоління. День боротьби з ожирінням нагадує нам про поширеність цього проблемного явища і важливість попередження його наслідків. Ожиріння може мати вплив на різні аспекти здоров'я, включаючи репродуктивне....
Вивчення клініко-патогенетичних особливостей поєднаного перебігу остеоартрозу (ОА) у хворих із метаболічними розладами, які характеризують перебіг метаболічного синдрому (МС), зокрема цукровим діабетом (ЦД) 2 типу, ожирінням (ОЖ), артеріальною гіпертензією (АГ), є актуальним, оскільки це пов’язано з неухильним збільшенням розповсюдженості цього захворювання, недостатньою ефективністю лікування, особливо за коморбідності з іншими захворюваннями, які патогенетично пов’язані з порушеннями метаболічних процесів. ...