Стан проблеми своєчасного звернення по медичну допомогу пацієнтів із гострим порушенням мозкового кровообігу
Відомо, що серцево-судинні та цереброваскулярні захворювання є одними з найактуальніших медико-соціальних проблем і провідною причиною захворюваності, інвалідизації та смертності в усьому світі [2, 9].
 Згідно з даними офіційної статистики, в Україні щороку реєструють 120-140 випадків цереброваскулярних захворювань на 100 тис. населення [5], і майже третина з них припадає на гостре порушення мозкового кровообігу (ГПМК) [7]. При цьому третина пацієнтів із ГПМК помирає протягом року, а ще третина – стає інвалідами.
Згідно з даними офіційної статистики, в Україні щороку реєструють 120-140 випадків цереброваскулярних захворювань на 100 тис. населення [5], і майже третина з них припадає на гостре порушення мозкового кровообігу (ГПМК) [7]. При цьому третина пацієнтів із ГПМК помирає протягом року, а ще третина – стає інвалідами.
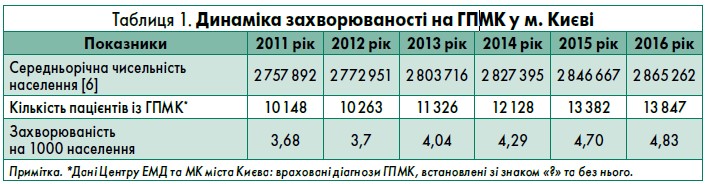
Проаналізовані нами дані чисельності населення м. Києва та кількості виїздів бригад екстреної (швидкої) медичної допомоги (далі – бригад ЕМД) Центру екстреної медичної допомоги та медицини катастроф міста Києва (далі – Центр ЕМД та МК) упродовж останніх років теж свідчать про невпинне зростання випадків ГПМК (табл. 1).
Така невтішна статистика потребує вжиття невідкладних заходів для запобігання розвиткові ГПМК та надання своєчасної адекватної медичної допомоги пацієнтам. Одними з чинників виникнення геморагічного інсульту є неконтрольована артеріальна гіпертензія, ішемічного – неадекватна антикоагулянтна терапія пацієнтів із фібриляцією передсердь. Тому для зменшення випадків ГПМК необхідно приділяти достатню увагу адекватному лікуванню саме цих груп пацієнтів.
Але якщо ГПМК вже виникло, то пацієнти мають якомога раніше отримати спеціалізовану медичну допомогу. Такий підхід був законодавчо закріплений іще в 2012 році [3]. Та його виконання залежить не тільки від якості підготовки медичних працівників, наявності відповідно оснащених відділень, а й від своєчасного звернення пацієнта за медичною допомогою, оскільки «терапевтичне вікно» для надання високоспеціалізованої допомоги при цій патології становить лише 3-4,5 год [3].
З метою оцінки своєчасності звернень пацієнтів із ГПМК по медичну допомогу було проаналізовано карти виїзду бригад ЕМД Центру ЕМД та МК за листопад 2017 року та порівняно їх з аналогічними показниками за серпень 2010 року.
Матеріал і методи
Проаналізовано 1262 карти виїзду бригад ЕМД Центру ЕМД та МК до пацієнтів зі встановленими попередніми діагнозами ГПМК і транзиторної ішемічної атаки (ТІА), виклики до яких були здійснені протягом листопада 2017 року.
Із 1262 пацієнтів 566 становили чоловіки та 696 – жінки. Діагноз ГПМК без знака «?» бригадами ЕМД встановлено 746 пацієнтам, зі знаком «?» – 445 пацієнтам, діагноз ТІА – 71 пацієнту.
Із 1262 викликів у 892 випадках для надання медичної допомоги до пацієнтів викликали бригаду ЕМД (первинне звернення), у 370 випадках персонал бригад ЕМД зазначив попередні звернення пацієнтів за медичною допомогою (виклик бригади ЕМД, бригади невідкладної медичної допомоги (НД), звернення до дільничного лікаря, виклик бригади ЕМД з приводу ГПМК до пацієнта в стаціонар).
Через те що на догоспітальному етапі бригади ЕМД встановлюють попередній діагноз і не мають можливості провести диференціальну діагностику між геморагічним та ішемічним інсультом, пацієнтів за типом інсульту не розподіляли.
Результати й обговорення
Для подальшого аналізу було відібрано 1191 карту виїзду до пацієнтів із діагнозом ГПМК, встановленим бригадами ЕМД як зі знаком «?», так і без нього (карти виїзду до пацієнтів із ТІА виключені з подальшого аналізу).
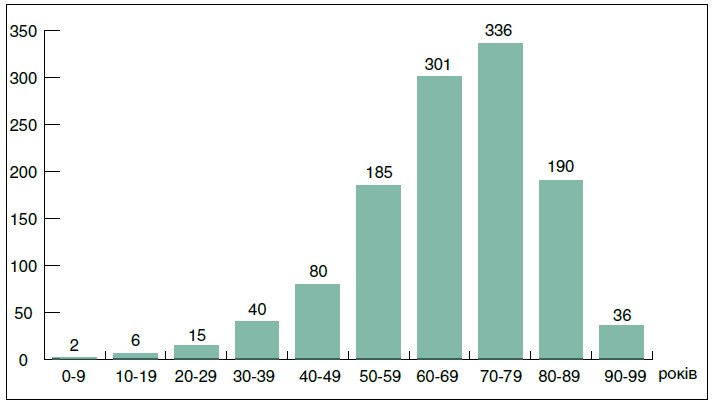
Вік пацієнтів із ГПМК представлений на рисунку 1.
Рис. 1. Розподіл пацієнтів із ГПМК за віком
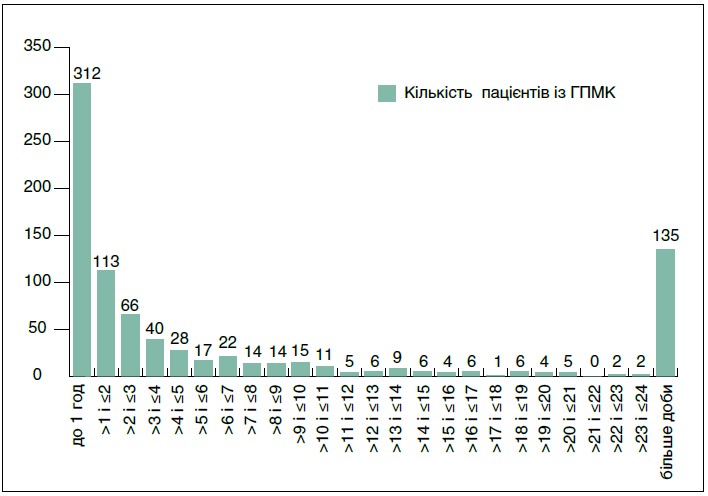
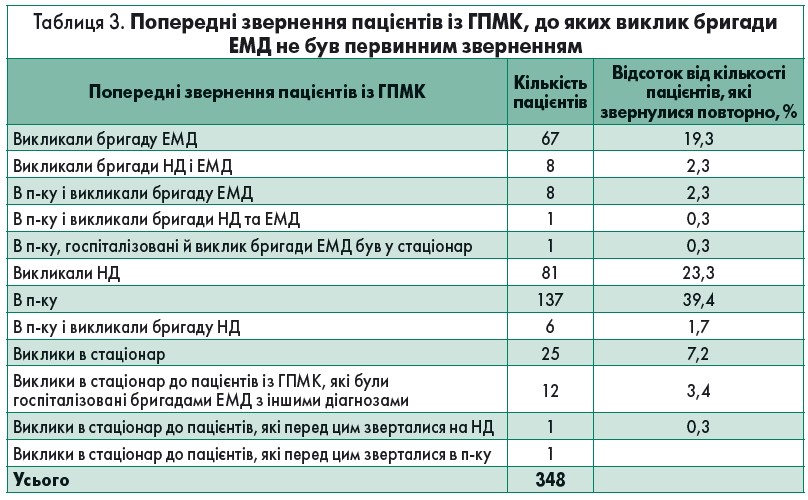
Із 1191 пацієнта 843 (70,8%) для надання медичної допомоги первинно викликали бригаду ЕМД. Час від початку захворювання цих пацієнтів до виклику бригади ЕМД представлено на рисунку 2.
Рис. 2. Розподіл пацієнтів за часом від захворювання до виклику бригади ЕМД (первинний виклик бригади ЕМД)
При зверненні по медичну допомогу понад добу з моменту захворювання час захворювання встановити не вдалося, тому середній час від моменту захворювання до звернення за медичною допомогою вирахувати неможливо.
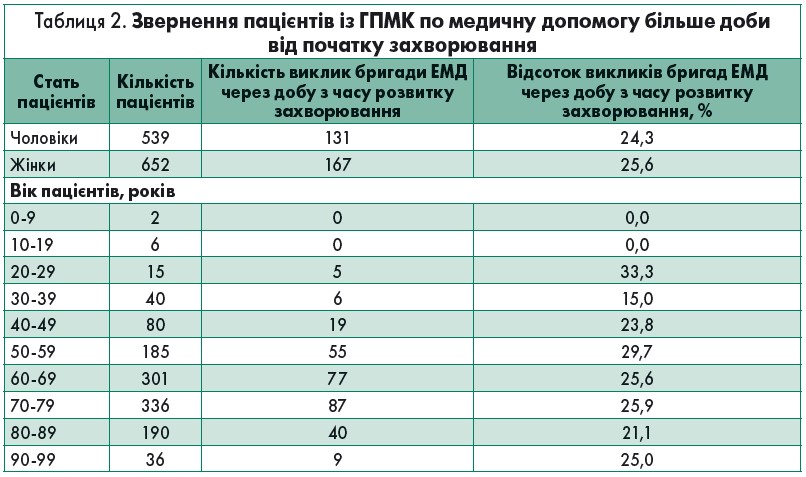
Кількість пацієнтів з урахуванням статі та віку, які звернулися за медичною допомогою, коли вже минула доба з моменту захворювання, представлені в таблиці 2. Найбільша питома вага викликів бригад ЕМД до таких хворих виявилась у пацієнтів віком 20-29 років, але різниця з іншими віковими групами недостовірна.
Із 843 пацієнтів з ГПМК 664 хворі були госпіталізовані бригадою ЕМД, що прибула на виклик; 27 пацієнтів у зв’язку з тяжкістю стану фельдшерські бригади передали лікарським; 152 пацієнти відмовилися від госпіталізації.
Встановлено, що 348 пацієнтів із ГПМК (29,2%) викликали бригаду ЕМД не вперше, тобто раніше вже зверталися по медичну допомогу з цього приводу. Попередні звернення представлені в таблиці 3.
Серед цих пацієнтів 163 хворі (46,8% від кількості повторних викликів) викликали бригади ЕМД через більш ніж 1 добу з початку захворювання.
Із 348 пацієнтів бригада ЕМД госпіталізувала 317, 5 пацієнтів через з тяжкість стану фельдшерські бригади передали лікарським, іще 26 пацієнтів, незважаючи на повторний виклик, відмовилися від госпіталізації.
При оцінці часу, який бригади ЕМД витратили на виклик, були отримані такі результати.
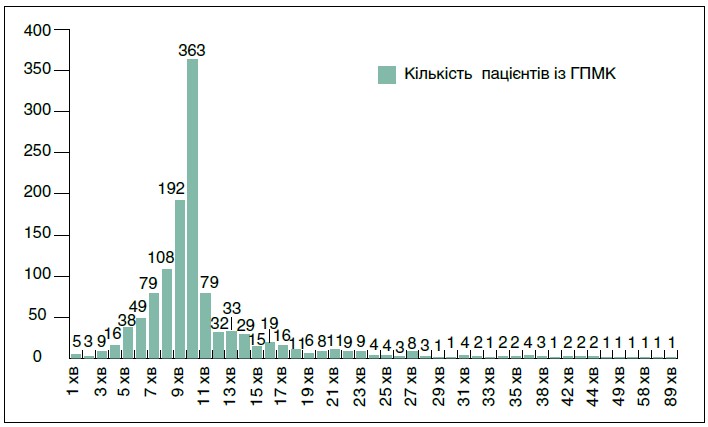
Час прибуття бригади ЕМД на місце виклику від моменту його реєстрації коливався від 1 до 89 хв, у середньому – 11,0±6,6 хвилини (рис. 3).
Рис. 3. Час від моменту реєстрації виклику до прибуття бригади ЕМД до пацієнта з ГПМК
Збільшення часу прибуття бригади ЕМД на місце виклику – понад 10 хв – переважно пов’язане із завантаженістю міських шляхів і відсутністю вільної полоси для аварійних служб. Погодинний аналіз надходження повідомлень до Центру ЕМД та МК свідчить, що пік викликів припадає з 9:00 до 10:00 і з 18:00 до 20:00. Саме в цей час зазвичай спостерігається найбільше завантаження автотранспортом міських шляхів.
Середній час, витрачений бригадами ЕМД від моменту прибуття на місце виклику до госпіталізації, становив 73±31 хв. Однак слід ураховувати, що із 981 пацієнта з ГПМК 147 хворих (15,0% від усіх госпіталізованих) були спершу доставлені у відділення нейрохірургії для консультації нейрохірурга, а вже після того ця ж бригада ЕМД госпіталізувала їх у неврологічне відділення іншої лікарні (згідно з графіком чергових клінік). Іще 35 пацієнтів (3,6% від усіх госпіталізованих) у зв’язку із супутньою патологією були спершу доставлені в приймальні відділення, згідно з графіком чергувань, для огляду та консультації лікарями інших спеціальностей і лише після цього – госпіталізовані в нейрохірургічні (7 пацієнтів) або неврологічні (28 пацієнтів) відділення за місцем випадку. Тому час від прибуття бригади ЕМД на місце виклику до госпіталізації відразу в лікарню за місцем випадку становив у середньому 64±21 хв, а час від прибуття до госпіталізації після консультації в іншому стаціонарі – 109±40 хв.
Отже, під час розрахунку кількості пацієнтів із ГПМК, які можуть потрапити в «терапевтичне вікно», було взято до уваги, що час від моменту виклику бригади ЕМД до госпіталізації в лікарню (без консультацій в інших стаціонарах) становить 60-80 хв. Відтак час від моменту захворювання до виклику бригади ЕМД не має перевищувати 3 год.
При первинному зверненні по медичну допомогу в Центр ЕМД та МК до 3 год з моменту захворювання звернувся лише 491 пацієнт (41,2% від усіх пацієнтів із ГПМК). З числа пацієнтів із ГПМК, які попередньо вже викликали бригади ЕМД або зверталися в інші заклади охорони здоров’я, упродовж 3 год з моменту захворювання викликали бригаду ЕМД іще 67 пацієнтів (5,6% від усіх пацієнтів із ГПМК). Загальна кількість пацієнтів, які викликали бригаду ЕМД упродовж 3 год з моменту захворювання, становить 558, або 46,9% від усіх пацієнтів із ГПМК.
При первинному зверненні по медичну допомогу від госпіталізації відмовилися 152 пацієнти (12,8% від усіх пацієнтів із ГПМК), а при повторному виклику бригад ЕМД – ще 26 пацієнтів (2,2%).
Аналіз відмов від госпіталізації свідчить про те, що якби деякі хворі не відмовилися їхати в лікарню, додатково впродовж 3 год із моменту захворювання були б госпіталізовані ще 83 пацієнти (7,0%).
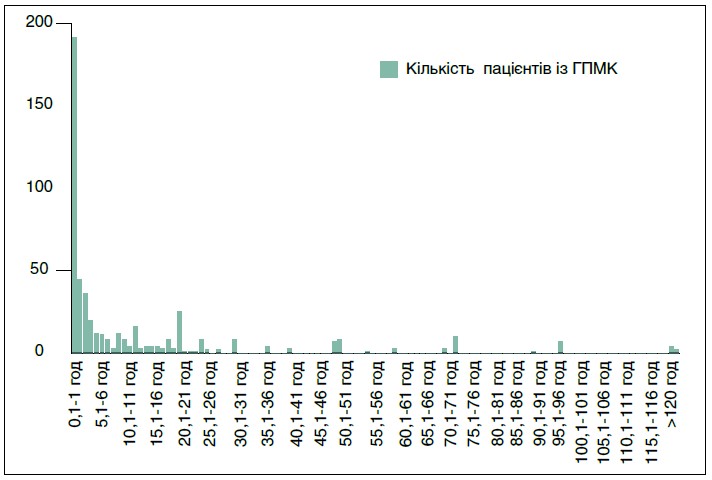
Детальний аналіз часу від початку виникнення ГПМК до виклику бригади ЕМД був здійснений у 2010 році. Тоді не було виявлено залежності цього показника від соціального статусу пацієнта, наявності чи відсутності супутніх артеріальної гіпертензії або цукрового діабету, первинного чи повторного ГПМК, а також від того, наскільки чіткими були симптоми ГПМК [4]. Затримка у виклику бригади ЕМД при розвитку ГПМК коливалася від 5-6 хв до 192 год і в середньому становила 12,65±23,79 години (рис. 4).
Рис. 4. Час від початку захворювання до звернення за медичною допомогою пацієнтів із ГПМК у 2010 році
У серпні 2010 року з 744 пацієнтів із ГПМК упродовж 3 год з моменту захворювання викликали бригаду ЕМД лише 279 пацієнтів (35,5%), у 227 хворих (30,5%) точний час появи симптоматики ГПМК встановити не вдалося.
Отже, за 7 років кількість пацієнтів із ГПМК, які викликали бригаду ЕМД упродовж 3 год з моменту захворювання, збільшилася лише на 11,4% (із 35,5% до 46,9%) і становить менше половини від усіх пацієнтів із ГПМК. Така незначна позитивна динаміка у своєчасності звернення пацієнтів із ГПМК по медичну допомогу потребує особливої уваги стосовно проведення роз’яснювальної роботи серед населення щодо перших можливих симптомів ГПМК та своєчасного звернення за медичною допомогою.
Слід наголосити, що проблема своєчасного звернення по медичну допомогу пацієнтів із ГПМК актуальна не тільки для України. На необхідність розроблення та впровадження програм, спрямованих на підвищення рівня знань серед населення стосовно перших проявів ГПМК та своєчасного звернення по медичну допомогу, наголошується в першому пункті спільних рекомендацій Американської асоціації серця та Американської асоціації інсультів 2018 р. щодо ведення пацієнтів з ішемічним інсультом на догоспітальному етапі [8].
Висновки
1. У «терапевтичне вікно» з моменту захворювання потрапляє менше половини пацієнтів із ГПМК.
2. Для надання спеціалізованої медичної допомоги в найкоротший термін від моменту захворювання і з метою зменшення строків госпіталізації необхідно вести роботу за кількома напрямами:
– просвітня робота серед населення з метою скорочення часу від моменту захворювання до виклику бригади ЕМД і для 100% госпіталізації пацієнтів із ГПМК при первинному зверненні по медичну допомогу;
– ліквідація двоступеневої госпіталізації та створення єдиного центру (центрів) для пацієнтів як із достовірним, так і з ймовірним діагнозом ГПМК. Такий підхід зменшить час госпіталізації та забезпечить доправлення відразу в профільні відділення тих пацієнтів, у яких на догоспітальному етапі діагностовано ТІА, але в майбутньому може виникнути ГПМК.
Література
1. Зозуля І.С. Епідеміологія цереброваскулярних захворювань в Україні / І.С. Зозуля, А.І. Зозуля / Український медичний часопис. – 2011. – № 5. – С. 38-41.2. Коваленко В.Н., Долженко М.Н., Несукай Е.Г., Дьяченко Я.С., Нудченко А.О. / Сравнительная характеристика профилактики сердечно-сосудистых заболеваний в Украине и Европе по данным исследования EUROASPIRE IV: госпитальная линия / Український кардіологічний журнал. – 2015. – № 4. – С. 17-24.
3. Наказ МОЗ України від 03.08.2012 № 602 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при ішемічному інсульті». Уніфікований клінічний протокол медичної допомоги «Системний тромболізис при ішемічному інсульті (екстрена, вторинна (спеціалізована) медична допомога), затверджений наказом МОЗ України від 03.08.2012 № 602.
4. Несукай В.А. / Медична газета «Здоров’я України», тематичний номер «Неврологія. Психіатрія. Психоневрологія», 2010, № 4 (15), с. 32-33.
5. От чего умирают украинцы. – Еспресо / https://ru.espreso.tv/article/2017/11/15/ot_chego_umyrayut_ukrayncy.
6. Українська База Медико-Статистичної Інформації «Здоров’я для всіх», 2017.
7. Стрес і хвороби системи кровообігу: навч. посібн. / Під редакцією В.М. Коваленка, В.М. Корнацького, 2015.
8. 2018 Guidelines for the Early Management of Patients With Acute Ischemic Stroke. A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association / Stroke‑2018 /http://stroke.ahajournals.org/content/early/2018/01/23/STR.0000000000000158.
9.The top 10 causes of death / Fact sheet Updated January 2017 / World Health Organization / http://www.who.int/mediacentre/factsheets/fs310/en/.
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 1 (44), березень 2018 р.
СТАТТІ ЗА ТЕМОЮ Неврологія
РЕЗОЛЮЦІЯ РАДИ ЕКСПЕРТІВ. 16 грудня 2023 року у м. Києві відбулося засідання дискусійного клубу групи експертів у галузі неврології. Під час зустрічі колеги обмінювалися досвідом, проводили гарячі дискусії щодо ведення важких пацієнтів, нових рекомендацій та спільних пошуків шляхів порятунку. ...
Як відомо, біль у спині ускладнює рух і чинить негативний вплив на якість життя та психічне благополуччя людини. За даними Всесвітньої організації охорони здоров’я (ВООЗ), від болю в нижній частині спини страждають близько 619 млн людей у всьому світі, і за прогнозом, до 2050 року переважно через збільшення чисельності населення та його старіння кількість таких випадків може зрости до 843 млн (WHO, 2020). Попри проведення численних досліджень причини дорсалгій досі лишаються суперечливими, а результат лікування – здебільшого незадовільним....
Полінейропатії – це захворювання всього організму з реалізацією патологічного процесу на рівні периферичної нервової системи як множинного ураження периферичних нервів із порушенням їх функції. Більшість полінейропатій є хронічними станами, що значно порушують якість життя пацієнтів. Це зумовлює актуальність пошуку ефективних підходів до лікування цих захворювань....
Головний біль (ГБ) як один із найчастіших неврологічних розладів є причиною стану, що характеризується порушенням повсякденної життєдіяльності людини. Поширеність цефалгій і значний їх вплив на якість життя свідчать про важливість проблеми діагностування та лікування ГБ. За даними Глобального дослідження тяжкості хвороб, оновленими 2019 р., ГБ посідає третє місце (після інсульту та деменції) серед неврологічних причин за загальним тягарем захворювань (виміряним роками життя з поправкою на інвалідність [DALY]) (WHO, 2014). При цьому лише незначна кількість осіб із ГБ у всьому світі проходять відповідну діагностику та отримують адекватне лікування....