Гіпертрофія лівого шлуночка при артеріальній гіпертензії: сучасні уявлення та діагностично-лікувальний підхід
Гіпертрофія лівого шлуночка (ГЛШ) – це збільшення його маси внаслідок потовщення стінок, збільшення розміру порожнини чи їхнє поєднання. Частота виявлення ГЛШ у загальній популяції становить 3%, при цьому в разі артеріальної гіпертензії (АГ) – 7-40% (Cuspidi C. еt al., 2012).
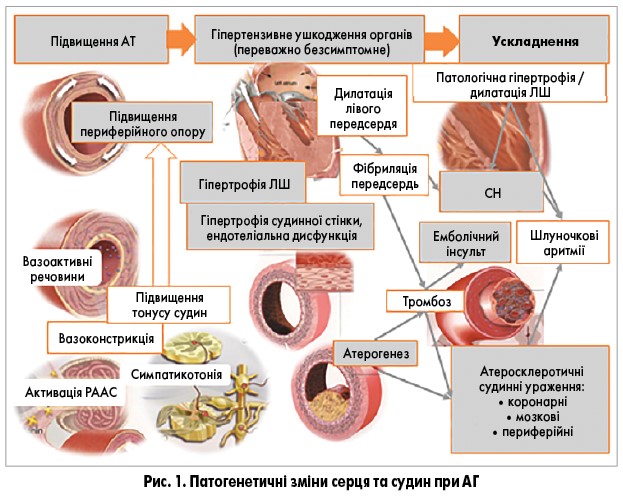
Збільшення маси міокарда лівого шлуночка (ММЛШ) можливе ще до розвитку явної АГ. Схильність до ГЛШ може бути спадковою та спричиняти розвиток АГ (Douglas P. et al., 2012). Крім того, АГ та ГЛШ мають спільні патогенетичні механізми (рис. 1). Зокрема, локальна ренін-ангіотензин-альдостеронова система (РААС) у серці сприяє гіпертрофічній реакції міокарда незалежно від наявності АГ (Dzau V., 1993; Re R., 2003; Schlaich M. еt al., 2003).
На ранніх стадіях АГ це корисний компенсаторний процес у відповідь на підвищення після навантаження (Daniels S. еt al., 1990). Надалі виникає патологічна гіпертрофія: зміни геометрії та інтерстиційний фіброз. Зазначене збільшує жорсткість шлуночка, підвищує кінцево-діастолічний тиск та призводить до діастолічної дисфункції. У результаті розвивається серцева недостатність (СН) зі зниженою фракцією викиду лівого шлуночка (ФВ ЛШ).
Діагностика
Для виявлення ГЛШ використовують методи електрокардіографії (ЕГК), ехокардіографії (ЕхоКГ) та магнітно-резонансної томографії (МРТ) серця (табл.).
ЕКГ‑критерії ГЛШ високоспецифічні (93-96%), але їхня чутливість залежить від маси тіла та вираженості ГЛШ – 7-35% на початкових етапах, 10-50% – на пізніх стадіях гіпертензивної кардіопатії (Devereux R., 1990; Aronow W., 2017). Через низьку чутливість ЕКГ не може виключити ГЛШ, але наявність її ознак є незалежним предиктором ризику ускладнень (Bacharova L. еt al., 2014; Pahor M. еt al., 2014). Цей метод використовують для спостереження за регресом ГЛШ під час лікування, діагностики аритмій і порушень реполяризації (Okin P. еt al., 2009).
Метод МРТ вважається золотим стандартом оцінювання анатомії та функції серця. Через високу розподільну здатність має суттєві переваги над іншими методами візуалізації (Codella N. еt al., 2012). Застосування гадолінію дозволяє виявити фіброз міокарда (Chaowu Y., Li L., 2014).
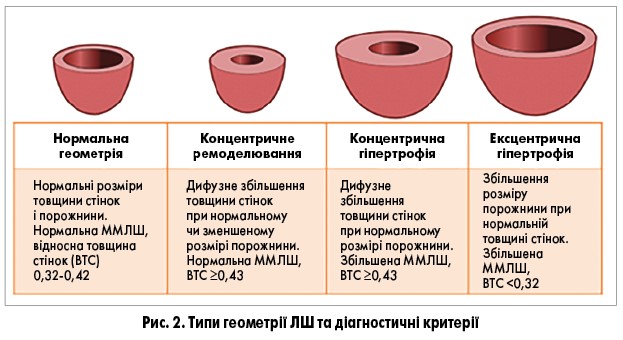
Методом вибору на сьогодні є ЕхоКГ завдяки вищій чутливості та діагностичній цінності в порівнянні з ЕКГ та більшій доступності й меншій вартості порівняно з МРТ. Цей метод дозволяє визначити геометрію (рис. 2), сегментарну скоротливість, систолічну та діастолічну функції ЛШ, розмір та об’єм лівого передсердя, що також пов’язані з підвищенням ризику ускладнень (Mancia G. еt al., 2013). ЕхоКГ‑ознаки ГЛШ є потужним предиктором смерті як в осіб з АГ, так і в загальній популяції, а їхня регресія на тлі антигіпертензивної терапії поліпшує прогноз (Devereux R. еt al., 2004; de Simone G. еt al., 2010; Bombelli M. еt al., 2014).
Клінічне значення
Виявлення ознак ГЛШ у хворих на АГ асоціюється з вищою частотою стенокардії, інфаркту міокарда (ІМ), шлуночкових аритмій, СН та зменшенням ФВ ЛШ, дилатації кореня аорти, ураження периферійних артерій, цереброваскулярних і ниркових ускладнень, серцево-судинної та раптової серцевої смерті (РСС). Підвищення ризику не залежить від рівня артеріального тиску (АТ), але пов’язане зі ступенем гіпертрофії (Levy D. еt al., 1990; Drazner M. еt al., 2004; Kaplan N. еt al, 2013; Aronow W., 2017). З-поміж 3661 учасника Фрамінгемського дослідження (віком >40 років, тривалість спостереження – 14 років) збільшення ММЛШ виявлено у 22%. Пов’язаний з ГЛШ скорегований коефіцієнт ризику РСС становив 2,16 (р=0,008) або 1,45 (р=0,008) на кожні 50 г/м2 приросту ММЛШ (Haider A. еt al., 1998). В іншому проспективному дослідженні (1033 особи з АГ віком >50 років без серцево-судинних ускладнень; тривалість спостереження – 3 роки) встановлено, що в пацієнтів з ММЛШ ≥125 г/м2 частота ускладнень (фатальний і нефатальний ІМ; загальна, раптова чи серцево-судинна смерть; тяжка СН чи діалізна стадія ниркової недостатності) становила 3,2 у порівнянні з 1,3 на 100 пацієнто-років у групі з нормальною ММЛШ; збільшення ММЛШ на кожні 39 г/м2 підвищувало ризик ускладнень на 40% (Verdecchia P. еt al., 2001).
Загалом ризик серцево-судинних захворювань у жінок нижчий, ніж у чоловіків (Shaw L. еt al., 2009; Albrektsen G. еt al., 2016). Проте останні дані свідчать, що наявність ГЛШ у жінок з АГ нівелює цей захисний ефект. Дослідження включало 12 329 пацієнтів з АГ без серцево-судинних захворювань, яких поділили на 2 групи за ММЛШ: > та ≤47 г/м2,7 у жінок, > та ≤50 г/м2,7 у чоловіків. Кінцевою точкою обрано такі ускладнення: гострий коронарний синдром, інсульт, госпіталізація з приводу СН чи поява фібриляції передсердь; середня тривалість спостереження – 4,1 року. Результати демонструють вищий відсоток виявлення ГЛШ у жінок (43,4 проти 32,1% у чоловіків; p<0,001), що може бути пов’язано з більшою частотою ожиріння та цукрового діабету (ЦД), які підвищують імовірність ГЛШ. Серед пацієнтів без ГЛШ (n=7764) жінки мали на 35% нижчу частоту скорегованого ризику ускладнень, ніж чоловіки (95% довірчий інтервал (ДІ) 0,44-0,96; p=0,031). У групі з ГЛШ (n=4565) ризик ускладнень у чоловіків та жінок був однаковим (Gerdts E. еt al., 2018).
Механізми підвищення ризику при ГЛШ
Ішемія міокарда
У гіпертрофованому міокарді щільність капілярів зменшена. Збільшена м’язова маса може стискати ендокардіальні капіляри та обмежувати здатність коронарних артерій розширюватися у відповідь на зменшення перфузії, що знижує коронарний резерв (Beache G. еt al., 2001). При цьому гіпертрофований міокард більш чутливий до ішемії. Серед пацієнтів, які раптово померли, особи з ГЛШ мали менш виражене ураження коронарних артерій та меншу частоту коронарного тромбозу, ніж пацієнти без ГЛШ (Burke A. еt al., 1996). У разі оклюзії коронарних судин при ГЛШ виявляють більші розміри інфаркту та вищий рівень смертності, ніж у випадку її відсутності (Carluccio E. еt al., 2000).
Аритмогенез
ГЛШ зумовлює електричне ремоделювання міокарда, що включає неоднорідне подовження потенціалу дії, порушення реполяризації та підвищення дисперсії відновлення, легке провокування ранніх післяпотенціалів. Зазначене суттєво підвищує схильність до виникнення фібриляції передсердь, шлуночкових аритмій, особливо специфічної поліморфної тахікардії, та РСС (Gardin J. еt al., 2001; Okin P. еt al., 2006). При АГ часто збільшується розмір лівого передсердя, що пов’язано з ризиком діастолічної дисфункції, фібриляції передсердь та інсульту (Yaghi S. еt al., 2015; Losi M. еt al., 2015; Kuznetsova T. et al., 2016). У рекомендаціях ESH/ESC 2018 запропоновано такі критерії дилатації лівого передсердя: об’єм лівого передсердя / зріст2 (мл/м2) >18,5 для чоловіків та >16,5 для жінок.
Ремоделювання серця
Гіпертензія сприяє фіброзу міокарда (ангіотензин ІІ, альдостерон) та призводить до мікросудинних змін – структурної перебудови великих і малих артерій серця. Гіпертензивна ГЛШ суттєво погіршує релаксацію ЛШ, спричиняючи діастолічну дисфункцію, та є потужним предиктором СН навіть в осіб зі збереженою ФВ ЛШ та без ІМ в анамнезі (Williams B. еt al., 2018). Ремоделювання відіграє важливу роль у прогресуванні СН (Norton G. еt al., 2002).
При АГ на геометрію ЛШ впливають такі чинники: тяжкість, тривалість і швидкість виникнення перевантаження тиском; ступінь об’ємного перевантаження; генетичні фактори; вік, стать, етнічна приналежність; супутні захворювання: ішемічна хвороба серця, ураження клапанів серця, ЦД, ожиріння; нейрогормональні зміни та зміни в позаклітинному матриксі (фіброз). Наприклад, концентрична ГЛШ частіше розвивається в жінок, представників негроїдної раси та людей похилого віку. При ЦД частіше виникає концентрична ГЛШ, а при ожирінні та ішемічній хворобі серця – ексцентрична (Drazner M., 2011).
У проспективному дослідженні, що включало 326 хворих на АГ віком >62 років, збільшення ММЛШ виявили в 56% (концентричний тип – у 40%, ексцентричний – у 17%). За 37 міс спостереження ГЛШ збільшила частоту коронарних подій у 2,72 раза, інсульту – у 2,76 раза, застійної СН – у 3,69 раза. В осіб з концентричною ГЛШ частота серцевих ускладнень була вищою, ніж при ексцентричній ГЛШ (коронарних подій – у 1,42 раза, СН – у 1,82 раза); при цьому спостерігалася однакова частота інсульту (Aronow W. еt al., 1991). Трирічне спостереження за 9771 пацієнтом віком >70 років з нормальною ФВ ЛШ виявило такі показники загальної смертності: концентрична ГЛШ – 15,9%, концентричне ремоделювання – 15,5%, ексцентрична ГЛШ – 13,7%, нормальна геометрія – 11,5% (Lavie C. еt al., 2006).
Судинні ускладнення
Процеси ремоделювання серця при АГ зіставні з процесами ремоделювання судин і мають спільні патогенетичні механізми (рис. 1). За даними дослідження APROS, ГЛШ з концентричною геометрією у хворих на АГ найчастіше поєднується з ремоделюванням сонних артерій (Cuspidi C. еt al., 2004). Це пояснює підвищений ризик виникнення атеротромботичних та емболічних ускладнень – інсультів, ураження периферійних артерій нижніх кінцівок, нирок та сітківки.
Регресія ГЛШ під впливом антигіпертензивної терапії та її значення
Метааналіз 109 досліджень щодо лікування хворих на АГ (n=2357) показав ефективність зниження ММЛШ: інгібітори ангіотензинперетворювального ферменту (ІАПФ) – 15% (ДI 9,9-20,1), діуретики – 11,3% (ДI 5,6-17), блокатори кальцієвих каналів (БКК) – 8,5% (ДI 5,1-11,8), β-блокатори (ББ) – 8% (ДI 4,8-11,2); зазначене, своєю чергою, забезпечувало абсолютне зменшення ММЛШ: 44,7; 21,4; 26,9 та 22,8 г відповідно. Зменшення ММЛШ під впливом ІАПФ, ББ та БКК відбувалося завдяки зменшенню товщини стінок, при цьому діуретики зменшували об’єм ЛШ (Dahlоf B. еt al., 1992).
Метааналіз 5 досліджень, що включали 3149 пацієнтів з АГ віком 48-66 років та вивчали вплив регресії ММЛШ на серцево-судинні ускладнення, за 3-9 років спостереження встановив, що зворотний розвиток ГЛШ зменшує частоту серцево-судинних подій на 46% (Pierdomenico S., Cuccurullo F., 2010).
Позиція ESC стосовно ГЛШ
У пацієнта з АГ наявність ГЛШ є проявом гіпертензивного ушкодження органів, що автоматично відносить його до категорії високого ризику. Діагностика ГЛШ є важливою для виявлення осіб високого та дуже високого ризику, які можуть бути неправильно класифіковані за системою SCORE (Sehestedt T. et al., 2010; Perrone-Filardi P. et al., 2017).
Взаємозв’язок між ММЛШ та рівнем АТ, особливо офісного, зазвичай слабкий (Bliziotis I. еt al., 2012). З нею більше корелюють середньодобові коливання тиску (Rosei E., Muiesan M., 2017).
Наявність ГЛШ є одним з факторів ризику резистентної АГ (Williams B., 2009). В осіб з ГЛШ серцево-судинні ускладнення виникають у 2-4 рази частіше, ніж в осіб без ГЛШ, незалежно від інших факторів ризику (Mancia G. еt al., 2013). Найвищий ризик спостерігається при концентричній гіпертрофії, проміжний – при ексцентричній гіпертрофії (Rosei E., Muiesan M., 2017).
Зменшення АТ забезпечує зворотний розвиток ГЛШ, що супроводжується зменшенням серцево-судинних ускладнень та смертності (Devereux R. еt al., 2004). Регрес ГЛШ асоціюється зі зменшенням частоти ускладнень незалежно від зниження АТ (Bang C. еt al., 2014; Fagard R. еt al., 2009). Ступінь регресу ГЛШ залежить від початкового збільшення ММЛШ, тривалості терапії, ступеня зниження систолічного АТ та виду терапії (інгібітори РААС та БКК забезпечують більш ефективний зворотний розвиток ГЛШ, ніж ББ) (Soliman E. еt al., 2015; Verdecchia P. еt al., 2009; Fagard R. еt al., 2009). Блокатори РААС (ІАПФ та БРА) ефективно попереджають виникнення ГЛШ та сприяють її регресу, а також зменшують імовірність виникнення фібриляції передсердь, що також поліпшує функцію ЛШ (Thomopoulos C. еt al., 2015). Ці препарати також показані пацієнтам з перенесеними ІМ та СН зі зниженою ФВ ЛШ, що часто ускладнюють АГ (Williams B. еt al., 2018).
Отже, при ГЛШ перший крок лікування має передбачати комбінацію в одній таблетці двох препаратів: ІАПФ / БРА + БКК / тіазидний чи тіазидоподібний діуретик, другий крок – комбінацію трьох зазначених препаратів. Це забезпечує ефективне зниження АТ та оптимальний вплив на гіпертензивне ушкодження серця (І клас доказів). Цільові рівні АТ у пацієнтів із ГЛШ повинні становити 120-130 мм рт. ст. (ІІа клас доказів) (Williams B. еt al., 2018).
Переваги фіксованої комбінації периндоприлу з індапамідом – більш виражений антигіпертензивний вплив завдяки синергічній адитивній дії; запобігання т. зв. ефекту вислизання, характерному для тривалої монотерапії кожним з компонентів комбінації; спрощення режиму прийому та підвищення прихильності до тривалого лікування; зниження вмісту натрію та об’єму внутрішньосудинної рідини, менша ймовірність гіперкаліємії під впливом діуретика; зумовлена діуретиком активація РААС ефективно знижується під дією ІАПФ, що дуже важливо як при АГ, так і в разі ГЛШ (Gradman A., 2010). Зазначена комбінація забезпечує захист органів-мішеней, знижуючи ММЛШ та альбумінурію, поліпшує прогноз, зменшуючи серцево-судинні ускладнення та смертність у пацієнтів з АГ старшого віку, наявністю цереброваскулярних захворювань і ЦД (Barrios V., Escobar C., 2010). Завдяки метаболічній нейтральності індапаміду ця комбінація особливо корисна для пацієнтів з дисліпідеміями, порушеннями обміну глюкози, інсулінорезистентністю, гіперінсулінемією, які більш схильні до виникнення ГЛШ (Rosei E., Muiesan M., 2017). Крім того, таке поєднання забезпечує зменшення як товщини стінки, так і об’єму ЛШ (Dahlоf B. et al., 1992).
Ефективність та безпека комбінації периндоприл/індапамід доведені багатьма рандомізованими контрольованими дослідженнями. У дослідженні REASON порівнювали вплив терапії атенололом 50 мг/добу з комбінацією периндоприл 2 мг / індапамід 6,25 мг упродовж 1 року на показники АТ та жорсткості судинної стінки у хворих на АГ. Комбінована терапія забезпечувала більш виражене зниження систолічного та пульсового АТ (-6,2±1,5 та -5,5±1,0 мм р. ст. відповідно; р<0,001). Хоча обидві схеми лікування однаково знижували швидкість поширення пульсової хвилі, лише в групі комбінованої терапії спостерігалась істотна модуляція її відбивання (Asmar R. еt al., 2001). У хворих на есенціальну АГ 14-тижневий курс терапії цією фіксованою комбінацією ефективно знижував рівень АТ і поліпшував вазодилатацію (Ghiadoni L. еt al., 2009).
Як свідчать результати дослідження PICXEL, зазначена комбінація забезпечує регрес ГЛШ. У 556 із 679 хворих на есенціальну АГ виявлено, що ММЛШ перевищує 120 г/м2 у чоловіків і 100 г/м2 у жінок. Через 1 рік лікування в групі комбінованої терапії ММЛШ зменшилася на 13,6±23,9 проти 3,9±23,9 г/м2 у групі еналаприлу (р<0,0001) (Dahlоf B. et al., 2004).
У дослідженні ADVANCE вивчали вплив комбінації периндоприл 4 мг / індапамід 1,25 мг на серцево-судинні події у хворих на ЦД 2 типу. Активна терапія знижувала рівень АТ на 5,6/2,2 мм рт. ст. у порівнянні з плацебо; за 4,3 року спостереження було виявлено зменшення ризиків загальної смерті на 14% (p=0,025), серцево-судинної – на 18% (p=0,027), мікро- та макросудинних ускладнень – на 9% (р=0,041), коронарних подій – на 14% (p=0,02), прогресування хронічної хвороби нирок (ХХН) – на 21% (р<0,0001). Відзначено також добру толерантність комбінації – 73% у порівнянні з 74% у групі плацебо (Patel A. еt al., 2007; Chalmers J., 2008). Проведено оцінювання результатів цього дослідження щодо впливу комбінації на серцево-судинні ускладнення (смерть, ІМ, інсульт) залежно від початкової стадії ХХН. Встановлено, що у хворих на ЦД 2 типу з ХХН ≥3 стадії комбінація удвічі ефективніше знижує ризик ускладнень у порівнянні з пацієнтами без ХХН (Heerspink H. еt al., 2010).
Учасниками дослідження HYVET були пацієнти (n=3845) віком ≥80 років зі стійким систолічним АТ ≥160 мм рт. ст., яких рандомізували для прийому індапаміду 1,5 мг або плацебо. Для досягнення цільового АТ (150/80 мм рт. ст.) згодом додавали периндоприл 2-4 мг або плацебо. Через 2 роки лікування середній АТ у групі активної терапії був на 15,0/6,1 мм рт. ст. нижчим, ніж у групі плацебо. Активна терапія знижувала частоту СН на 64% (p<0,001), інсульту – на 30% (p=0,06), смерті від інсульту – на 39% (p=0,05), загальної смерті – на 21% (p=0,02), серцево-судинної – на 23% (p=0,06) (Beckett N. еt al., 2008).
Учасниками дослідження PROGRESS були пацієнти з/без АГ з перенесеним інсультом або транзиторною ішемічною атакою (n=6105), яких рандомізували в групу активної терапії периндоприлом (4 мг/добу) + індапамід за рішенням лікаря (n=3051) або плацебо (n=3054). Комбінація периндоприл/індапамід знизила рівень АТ на 12/5 мм рт. ст., відносний ризик інсульту – на 43% (p<0,01), натомість монотерапія – на 5/3 мм рт. ст. без помітного зниження ризику (PROGRESS Collaborative Group, 2003).
Аналіз зазначених трьох рандомізованих контрольованих досліджень, що вивчали вплив фіксованих комбінацій периндоприл/індапамід у різних дозуваннях, встановив, що найвища доза (8/2,5 мг) забезпечує максимальне зниження рівня АТ та найбільш виражену органопротекцію (рис. 3), що проявляється не лише регресом ГЛШ, а й зменшенням протеїнурії. Застосування комбінації в будь-якому дозуванні було безпечним і добре переносилося пацієнтами (Mourad J., Le Jeune S., 2009).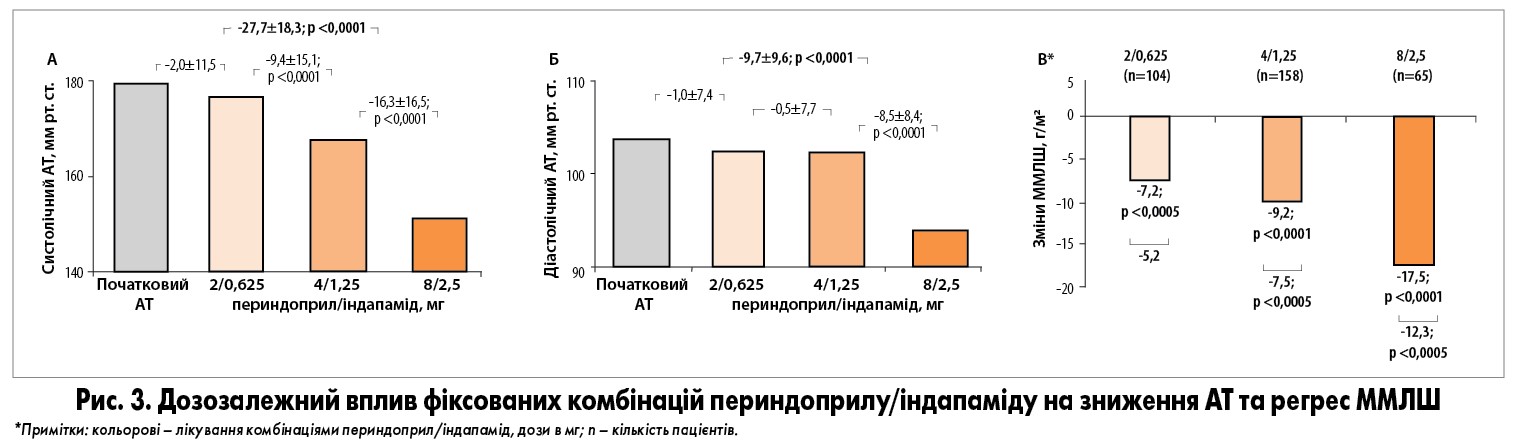
На вітчизняному ринку фіксована комбінація периндоприл/індапамід представлена препаратом Ко-Пренеса (КРКА, д. д., Ново место, Словенія), що доступний у трьох дозуваннях: 2 мг периндоприлу терт-бутиламіну та 0,625 мг індапаміду або 4 мг/1,25 мг чи 8 мг/2,5 мг. Це значно спрощує застосування, дозволяє швидко досягти цільових рівнів АТ і дає можливість індивідуального титрування дози від низької до найвищої. Крім того, препарат є високоефективним, чудово переноситься та дозволяє пацієнтам заощадити витрати на лікування.
Підготувала Ольга Королюк
Медична газета «Здоров’я України 21 сторіччя» № 23 (444), грудень 2018 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....
Інколи саме з цього перерізу вдається візуалізувати тромбоемболи в основних гілках легеневої артерії або вегетації на стулках легеневого клапана (що трапляється надзвичайно рідко). Нахиливши датчик до самої верхівки серця, можна отримати її переріз по короткій осі, на якому, знову ж таки, порожнина лівого шлуночка має круглясту форму, а правого шлуночка – близьку до трикутника із виразною трабекулярністю (рис. 22.9). Розглядаючи зображення, також звертають увагу на те, що в нормі всі сегменти ЛШ скорочуються синхронно, не випереджаючи інші і не відстаючи. ...
Застосування статинів середньої інтенсивності в комбінації з езетимібом порівняно зі статинами високої інтенсивності окремо може забезпечити більше зниження рівня холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ) у пацієнтів із нещодавнім ішемічним інсультом. Пропонуємо до вашої уваги огляд статті Keun-Sik Hong et al. «Moderate-Intensity Rosuvastatin Plus Ezetimibe Versus High-Intensity Rosuvastatin for Target Low-Density Lipoprotein Cholesterol Goal Achievement in Patients With Recent Ischemic Stroke: A Randomized Controlled Trial», опублікованої у виданні Journal of Stroke (2023; 25(2): 242‑250). ...
Артеріальна гіпертензія (АГ) сьогодні є одним із найпоширеніших серцево-судинних захворювань (ССЗ), що асоціюється з високим кардіоваскулярним ризиком, особливо в коморбідних пацієнтів. Навіть помірне підвищення артеріального тиску (АТ) пов’язане зі зменшенням очікуваної тривалості життя. До 40% хворих на АГ не підозрюють у себе недугу, бо це захворювання на початку може мати безсимптомний перебіг. Оптимальний контроль АТ є вагомим чинником профілактики фатальних серцево-судинних подій (ССП) для забезпечення якісного та повноцінного життя таких хворих. ...