Остеоартрит: сучасні погляди на проблему
21-22 березня в м. Києві відбулася науково-практична конференція «Ревматичні хвороби: модифікація імунного стану та запального процесу», в рамках якої значну увагу було приділено такому поширеному захворюванню опорно-рухового апарату, як остеоартрит (ОА). Провідні вітчизняні експерти в галузі ведення пацієнтів з ОА представили змістовні доповіді, у яких детально висвітлили теоретичні та практичні аспекти цієї актуальної клінічної проблеми.
 Роботу присвяченої ОА секції відкрила завідувач кафедри внутрішньої медицини № 2 Тернопільського державного медичного університету ім. І. Я. Горбачевського, доктор медичних наук, професор Світлана Іванівна Сміян. У своєму виступі вона розкрила можливості імплементації рекомендацій з терапії ОА в клінічну практику.
Роботу присвяченої ОА секції відкрила завідувач кафедри внутрішньої медицини № 2 Тернопільського державного медичного університету ім. І. Я. Горбачевського, доктор медичних наук, професор Світлана Іванівна Сміян. У своєму виступі вона розкрила можливості імплементації рекомендацій з терапії ОА в клінічну практику.
– Проблема лікування ОА залишається вкрай актуальною. Насамперед це зумовлено високою поширеністю зазначеного захворювання, котра невпинно зростає, а також низкою важливих факторів, як-от підвищений ризик передчасної смерті у хворих на ОА, постійне прогресування без ремісій, втрата працездатності, достроковий вихід на пенсію, значний економічний тягар для окремих осіб і суспільства та ін. На жаль, нині немедикаментозні та медикаментозні методи лікування ОА не забезпечують повного одужання пацієнтів.
Сьогодні у своїй практичній діяльності лікарі користуються положеннями виданих останніми роками міжнародних настанов з лікування ОА, зокрема рекомендаціями Американської колегії ревматологів (ACR, 2012), Європейської протиревматичної ліги (EULAR, 2018), Європейського товариства з вивчення клінічних і економічних аспектів остео-
порозу та ОА (ESCEO, 2014), Національного інституту охорони здоров’я та вдосконалення медичної допомоги Великої Британії (NICE, 2019) та ін. Спільним в усіх цих рекомендаціях є акцент на першочергову важливість знеболення. З цією метою пропонується використовувати парацетамол, нестероїдні протизапальні препарати (НПЗП) локально або перорально, а також хірургічне лікування.
Однак сучасні рекомендації щодо лікування ОА кульшових і колінних суглобів не порівнюють безпеку методів лікування, тому нещодавно був виконаний систематичний огляд 20 клінічних досліджень з вивчення смертності та частоти серйозних ускладнень при застосуванні як медикаментозних, так і хірургічних методів лікування в когорті цих пацієнтів (Aweid O. et al., 2018). Отримані результати продемонстрували, що медикаментозне лікування ОА (особливо із застосуванням НПЗП і трамадолу) може призводити до збільшення показників летальності в порівнянні з хірургічним лікуванням. Було виявлено, що ендопротезування колінних і кульшових суглобів характеризується низьким ризиком смерті та виникнення серйозних ускладнень порівняно з фармакологічними методами терапії. Утім, незважаючи на позитивні результати ендопротезування з погляду відновлення функції, менш ніж 15% пацієнтів з клінічно та рентгенологічно тяжким ОА були готові пройти тотальне ендопротезування суглобів. При цьому в зазначеному огляді підкреслюється, що найнижчу загальну оцінку ризику потенційно небезпечних небажаних явищ мали хондропротектори хондроїтин і глюкозамін. Крім того, в ході проведеного Bell і співавт. великого проспективного дослідження у пацієнтів, які приймали хондроїтин і глюкозамін, було відзначено знижений ризик смерті в порівнянні з таким в учасників, які ніколи не використовували ці препарати. Лабораторні та клінічні дослідження показують, що застосування глюкозаміну та хондроїтину пов’язане зі зменшенням інтенсивності запального процесу; цей ефект, можливо, опосередкований інгібуванням нуклеарного фактора NF‑κB. Зниження ризику смерті, встановленого в разі застосування глюкозаміну та хондроїтину, ймовірно, пов’язане зі зменшенням запального процесу при деяких захворюваннях, включно з раком та хронічним обструктивним захворюванням легень (Aweid O. et al., 2018). В оновлених настановах EULAR (2018) з лікування ОА суглобів рук вказується на сприятливі ефекти глюкозаміну та хондроїтину сульфату і наводяться посилання на відповідні роботи, хоча ці препарати й не включені до рекомендацій. Також нещодавно було продемонстровано, що комбіноване застосування глюкозаміну та хондроїтину сульфату знижує рівень циркулюючого інтерлейкіну-6 (Navarro S. L. et al., 2019).
Внутрішньосуглобове введення гіалуронової кислоти забезпечує помірне симптоматичне полегшення болю, покращення функції та є безпечною альтернативою пероральним НПЗП й опіоїдам. ESCEO рекомендує застосовувати гіалуронову кислоту як симптоматичну терапію на додачу до постійного або переривчастого лікування звичайними фармакологічними методами (парацетамол, симптоматичні повільно діючі препарати та НПЗП), а також у пацієнтів із супутніми захворюваннями, що обмежують використання НПЗП або глюкокортикоїдів (ГК; зокрема, в осіб із ЦД).
Таким чином, на сьогодні доведено, що парацетамол і НПЗП мають знеболювальний ефект при ОА, проте їх тривале використання є небезпечним. Найефективнішим методом лікування ОА вважається тотальне ендопротезування, проте воно не вирішує проблему поліостеоартриту, який у реальній клінічній практиці виявляють у значної кількості хворих. Хоча хондропротектори (глюкозамін та хондроїтин) наразі мають низький рівень доказів застосування в опції структурно-модифікуючої терапії, водночас немає й переконливих даних щодо їх неефективності.
 Головний науковий співробітник відділу некоронарних хвороб серця та ревматології ДУ «Національний науковий центр «Інститут кардіології ім. М. Д. Стражеска» НАМН України» (м. Київ), доктор медичних наук, професор Олег Петрович Борткевич присвятив свою доповідь своєчасній діагностиці та перспективам тривалого лікування ОА.
Головний науковий співробітник відділу некоронарних хвороб серця та ревматології ДУ «Національний науковий центр «Інститут кардіології ім. М. Д. Стражеска» НАМН України» (м. Київ), доктор медичних наук, професор Олег Петрович Борткевич присвятив свою доповідь своєчасній діагностиці та перспективам тривалого лікування ОА.
– Останніми роками все більшого значення набуває вивчення взаємозв’язку між ОА та коморбідними станами, зокрема ожирінням та метаболічним синдромом. Встановлено, що, крім збільшення механічного навантаження на суглоби за наявності надлишкової маси тіла, жирова тканина також є потужним джерелом продукції прозапальних медіаторів, які беруть участь у прогресуванні синовіту у хворих на ОА.
Фармакологічні засоби, що використовуються в лікуванні ОА, поділяються на 2 групи:
- швидкодіючі або симптом-модифікуючі препарати (НПЗП, ГК, аналгетики);
- симптоматичні повільно діючі препарати (DMOAD, SYSADOA), потенційно здатні структурно модифікувати хрящ (хондропротектори).
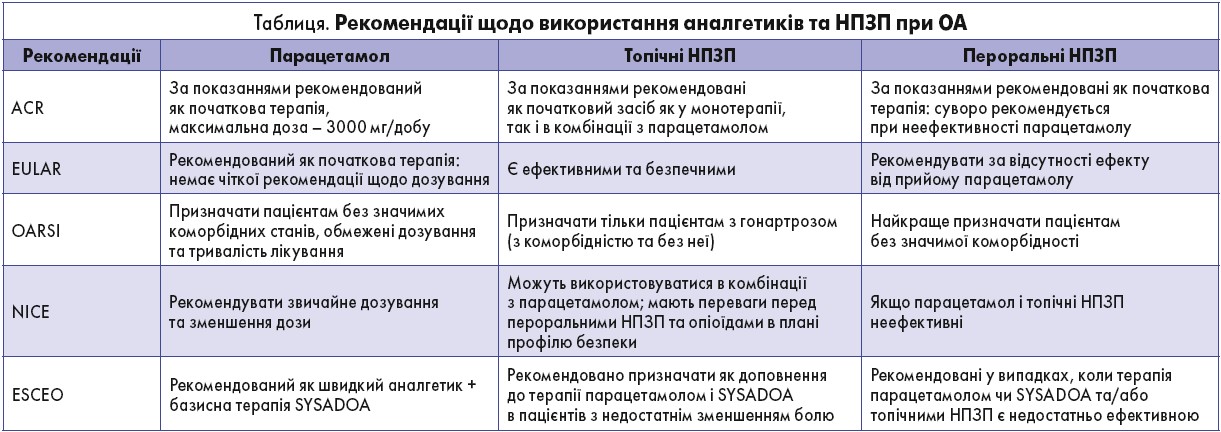
Наріжним каменем у веденні пацієнта з ОА, безумовно, є індивідуальний підхід до вибору лікувальної тактики. Обираючи НПЗП, насамперед слід ураховувати їх можливі побічні ефекти з боку шлунково-кишкового тракту та серцево-судинної системи (табл.), а також наявність у пацієнта супутніх захворювань. Зокрема, експерти Міжнародного товариства з вивчення ОА (OARSI) рекомендують використовувати НПЗП протягом мінімального терміну в мінімальних ефективних дозах. У цьому контексті на увагу клініцистів заслуговує ібупрофен: порівняно з іншими НПЗП він характеризується меншим ризиком виникнення гастроінтестинальних небажаних явищ. Призначення ібупрофену в низьких дозах також характеризується мінімальним ризиком виникнення побічних ефектів з боку серцево-судинної системи.
Експерти активно обговорють роль базисних препаратів у лікуванні ОА, погляди на яку з плином часу істотно змінилися. Враховуючи відсутність у хрящі больових рецепторів та його здатність до регенерації, призначення хондропротекторів видається патогенетично обґрунтованим. Препарати, потенційно здатні відновлювати структуру та властивості хряща (SYSADOA), показані пацієнтам з ОА, проте прийом цих засобів дійсно має бути досить тривалим. У 2014 р. ESCEO включило рецептурні препарати цієї групи до алгоритму лікування при ОА, а 2016 р. на підставі оцінки результатів клінічних досліджень була підтверджена їх ефективність щодо впливу на симптоми та структуру ОА (Sharma L., 2016).
Отже, згідно із сучасними рекомендаціями, фармакотерапія ОА має розпочинатися з одночасного призначення аналгетика з метою зменшення больового синдрому та симптом-модифікуючих препаратів сповільненої дії – глюкозаміну та/або хондроїтину (наприклад, комбінованого препарату Терафлекс®, в 1 капсулі якого міститься 500 мг глюкозаміну гідрохлориду та 400 мг хондроїтину сульфату). Встановлено, що комбінація глюкозаміну та хондроїтину (Терафлекс®) ефективно збільшує синтез колагену у зв’язковому апараті, ураження якого поряд з іншими патогенетичними факторами робить свій внесок у рецидивування ОА. Крім того, продемонстровано, що комбінація глюкозаміну та хондроїтину збільшує синтез глікозаміногліканів. Мінімальна рекомендована тривалість курсу прийому препарату становить 3 міс (по 3 капсули щодня). За умови хорошої переносимості терапію препаратом Терафлекс® варто продовжувати й далі. Найкращі результати комплексного базисного лікування із застосуванням хондропротекторів, безперечно, досягаються за умови його початку на ранніх стадіях ОА. При недостатній ефективності терапії аналгетиком та хондропротектором до схеми слід додати топічні НПЗП або топічний капсаїцин; на наступному етапі розглядається призначення пероральних НПЗП та можливість виконання ендопротезування.
 Про особливості лікування гонартрозу розповів головний лікар медичного центру «Клініка сучасної ревматології» (м. Київ), кандидат медичних наук Семен Христофорович Тер-Вартаньян.
Про особливості лікування гонартрозу розповів головний лікар медичного центру «Клініка сучасної ревматології» (м. Київ), кандидат медичних наук Семен Христофорович Тер-Вартаньян.
– При ОА колінний суглоб уражується приблизно в 75% випадків. Провідний симптом гонартрозу – біль у колінному суглобі, найпоширенішою причиною появи якого є синовіт. Крім нього, біль може бути зумовлений формуванням остефітів, ураженням тканин навколо суглоба (зв’язок, капсули, жирових подушок), спазмом м’язів, розташованих поряд із суглобом, підвищенням внутрішньокісткового тиску у зв’язку з венозним застоєм, механічним тиском на оголену кістку (в останньому випадку виникає біль при фізичному навантаженні).
Підтвердити наявність у пацієнта гонартрозу можна за допомогою клінічного обстеження (скарги, анамнез, огляд у положенні стоячи та лежачи, пальпація суглоба), ультразвукового дослідження (УЗД) суглоба, рентгенографії та магнітно-резонансної томографії. Так, клінічний діагноз гонартрозу встановлюється на основі аналізу характерних для цього захворювання типів болю:
- механічний біль виникає при фізичному навантаженні вдень і стихає в період нічного відпочинку. Цей тип болю пов’язаний зі зниженням амортизаційних властивостей хряща й кісткових підхрящевих структур і зустрічається найчастіше;
- стартовий біль з’являється після періоду спокою (тертя суглобових поверхонь, при перших рухах детрит виштовхується в завороти сумки);
- безперервний тупий нічний біль (частіше в першій половині ночі) пов’язаний з венозним стазом у субхондральній спонгіозній частині кістки та підвищенням внутрішньокісткового тиску;
- блокадний біль виникає та зникає раптово, зумовлений защемленням секвестру хряща між суглобовими поверхнями.
Слід підкреслити, що визначення точного джерела болю при гонартрозі має колосальне значення для вибору тактики подальшого лікування. Фізикальне обстеження та ретельний огляд дозволяють виявити такі ознаки, як зміни шкіри над суглобом та його припухлість (синовіт, препателярний бурсит, інфрапателярний бурсит, жирові подушки, підколінний бурсит), атрофія квадрицепса, деформація (особливо згинальна контрактура), патологічна установка й укорочення кінцівки тощо. Сучасна система УЗД суглобів та доплерографії також надає клініцистам глибоке розуміння тих процесів, що відбуваються всередині ураженого колінного суглоба, зокрема дозволяє констатувати наявність синовіту та проліферації синовіальної оболонки, ентеритів, лігаментитів, бурситів тощо.
Враховуючи високі показники поширеності коморбідності в пацієнтів з ОА колінного суглоба, все більш важливого значення набуває застосування немедикаментозних методів лікування. До них передусім належить навчання хворих (самоконтроль хвороби), фізичні вправи (спрямовані на покращення функції суглобів, збільшення сили м’язів, зниження ризику втрати рівноваги), зменшення впливу на суглоби механічних факторів (зниження маси тіла, використання спеціального взуття та устілок, допоміжні пристрої для ходьби) та фізіотерапевтичне лікування. Завданнями лікувальної гімнастики в період ремісії гонартрозу є зміцнення м’язових груп, що прилягають до суглоба, повне відновлення або збереження досягнутої амплітуди рухів у суглобі (залежно від стадії ОА), а також підвищення фізичної працездатності хворого. Добре розвинена мускулатура кінцівок сприяє розвантаженню хворого суглоба та підвищує його стійкість, тому лікувальну гімнастику необхідно проводити регулярно й тривало. Систематичний огляд рандомізованих контрольованих досліджень з оцінки ефективності реабілітації осіб з ОА (виключно з гонартрозом – 36 випробувань), виконаний N. J. Collins і співавт. (2018), дозволив зробити впевнений висновок про те, що, відповідно до клінічних рекомендацій, фізичні вправи мають бути основним методом лікування ОА.
Варто пам’ятати, що, займаючись лікувальною гімнастикою, слід уникати вертикальних навантажень. Кожен лікар може рекомендувати пацієнтам з гонартрозом виконання таких простих вправ.
- Положення лежачи на спині, ноги випрямлені. Плавно підніміть ноги на висоту 20 см, затримайте на 10-15 с та опустіть. Повторити 25 разів.
- «Повітряний велосипед»: імітувати їзду (30-50 обертів) у положенні лежачи, ноги випрямлені. Згинаючи ногу в коліні, намагайтеся торкнутися сідниці. Повторити 25 разів.
- Положення сидячи на підлозі, ноги випрямлені. Не згинаючи коліна, нахиліться вперед, намагаючись лобом торкнутися ніг. Повторити 15-20 разів.
- Сидячи на стільці, підніміть хвору ногу, не згинаючи її в коліні, на максимально можливу висоту; затримайте на декілька секунд, поверніться у вихідне положення.
Локальна медикаментозна терапія, спрямована на зменшення больового синдрому при гонартрозі, передбачає застосування мазей і гелів (топічні НПЗП, капсаїцин), локальне введення гомеопатичних препаратів, ГК та препаратів гіалуронової кислоти (високо- та низькомолекулярної). Локальна та системна терапія больового синдрому при гонартрозі обов’язково має проводитися на фоні тривалого прийому хондропротекторних засобів, зокрема препаратів Терафлекс Адванс® і Терафлекс®. На ранніх стадіях ОА доцільно та зручно призначати препарат Терафлекс Адванс®, який містить глюкозаміну сульфат, хондроїтину сульфат та ібупрофен у доведено ефективних дозах (в 1 капсулі – 250, 200 та 100 мг відповідно). Прийом препарату Терафлекс Адванс® (по 2 капсули 2-3 р/добу) протягом 2-3 тиж дозволяє усунути гострий больовий синдром та в подальшому перейти на тривалу (не менш ніж 3-6 міс) базисну хондропротекторну терапію препаратом Терафлекс® (3 капсули на добу).
Таким чином, для оптимізації лікування гонартрозу необхідно насамперед визначити топічну локалізацію больового синдрому, провести навчання пацієнта, спрямоване на зміну способу життя, індивідуально підібрати комплекс вправ лікувальної фізкультури з використанням помірних навантажень, що ефективно стимулюють м’язову систему та зв’язковий апарат, а також засоби ортопедичної корекції. При цьому фізична реабілітації хворих на гонартроз обов’язково має поєднуватися з прийомом хондропротекторів, а за необхідності – з локальним уведенням ГК і гіалуронової кислоти.
Підготувала Олена Зотова
Медична газета «Здоров’я України 21 сторіччя» № 7 (452), квітень 2019 р.
СТАТТІ ЗА ТЕМОЮ Ревматологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Після десятиліть, а часом і запеклих суперечок про переваги та недоліки застосування глюкокортикоїдів (ГК) досягнута певна конвергенція. Сучасні рекомендації лікування таких захворювань, як ревматоїдний артрит (РА), ревматична поліміалгія (РПМ) та васкуліт великих судин відображають поточний стан консенсусу терапії ГК. Однак залишаються відкритими питання щодо можливості тривалого лікування дуже низькими дозами ГК у пацієнтів із РА, а також успішності пошуку інноваційних ГК (лігандів ГК-рецепторів) із покращеним співвідношенням користь/ризик....
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....
Зв’язок між рівнем сироваткової сечової кислоти (ССК) і ризиком серцево-судинних захворювань (ССЗ) упродовж багатьох років є предметом вивчення дослідників. Установлено, що рівень ССК – незалежний предиктор смерті від усіх причин і серцево-судинної смерті, зокрема від гострого коронарного синдрому, інсульту та серцевої недостатності (СН). Також опубліковано багато робіт про зв’язок між ССК і функцією нирок. Попри значну кількість публікацій, деякі моменти, а саме: яким є оптимальний поріг ССК для визначення ризику ССЗ, чи необхідна корекція значень ССК для функції нирок, чи є ССК ключовим патологічним елементом метаболічної дисрегуляції, потребують прояснення....