Європейський конгрес із серцевої недостатності 2019 року
У грецьких Афінах 25‑28 травня проходив черговий щорічний конгрес із проблем серцевої недостатності (СН), організатором якого є Асоціація серцевої недостатності Європейського товариства кардіологів (ESC). Під гаслом «Серцева недостатність: від альфа до омега» був розгорнутий унікальний майданчик для обміну ідеями та досвідом у формі інтерактивних сесій, майстер-класів, експертних дебатів, розбору клінічних випадків. Традиційно сесії поділялися на «фундаментальні», «діагностичні», «терапевтичні», «інтервенційні», тож і науковці, і клініцисти різних спеціалізацій знайшли для себе цікаву активність. Приємно відмітити відкритість ESC для глобальної медичної спільноти і готовність оперативно ділитися інформацією: більшість матеріалів заходу – абстракти доповідей та ключові презентації – доступні після нескладної процедури реєстрації на офіційному сайті escardio.org. Пропонуємо вашій увазі огляд за основними темами, що обговорювалися цього року в межах конгресу.
Зміни в підходах до класифікації та стратифікації ризиків
P. Severino et al. (Римський університет, Італія) запропонували класифікацію хронічної СН (ХСН), подібну за принципом до онкологічної TNM, і оцінили її прогностичну точність. Система HLM передбачає оцінювання пацієнтів із ХСН за трьома доменами – ураження серця (heart), залучення легень (hung) та порушення функції периферійних органів (malfunction). На даних обсерваційного реєстру 1380 осіб із ХСН автори порівняли систему HLM із класифікаціями Нью-Йоркської асоціації серця (NYHA), Американської колегії кардіологів / Американської асоціації серця (ACC/AHA), Європейського товариства кардіологів та системою стадіювання MAGGIC. За здатністю прогнозувати повторні госпіталізації через великі серцево-судинні події та кардіальну смерть протягом найближчих 12 місяців нова класифікація не поступалася традиційним (p<0,001 при аналізі кривих виживаності), а чисельно навіть мала переваги.
Автори дійшли висновку, що врахування залучення легень та периферійних органів має важливе значення при клінічному обстеженні пацієнта із ХСН та дозволяє точніше прогнозувати погіршення клінічного перебігу й потребу в госпіталізації. Фактично, здійснено валідацію нової клінічної класифікації ХСН, яка може бути прийнята експертними товариствами.
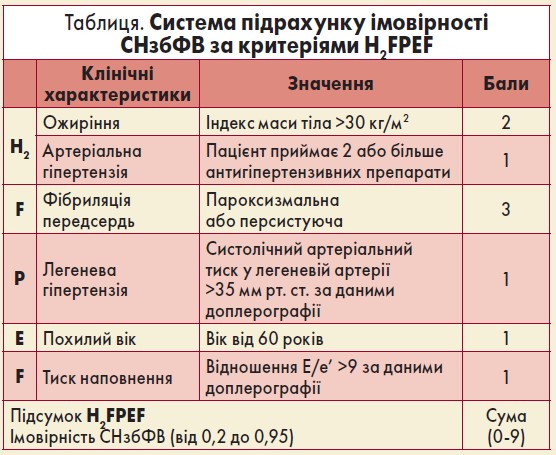
Окрім того, найближчим часом слід очікувати новацій у діагностиці та класифікації СН зі збереженою фракцією викиду (СНзбФВ). Асоціація серцевої недостатності готує до публікації консенсусний документ з алгоритмом HF-PEFF, що являє собою кількісну систему діагностування СНзбФВ (50% і вище) з урахуванням клінічних характеристик та коморбідних станів (таблиця).
Оптимізація фармакотерапії ХСН
Останніми роками не відбулося значних проривів у фармакології кардіологічних засобів, тож пріоритетною задачею залишається оптимізація менеджменту ХСН за рахунок раціонального використання наявного фармакологічного арсеналу.
Чи вдається нам покращити медикаментозну терапію за період госпіталізації хворого на ХСН? Доповідь із аналогічною назвою представив K. Girard від імені колективу університетської клініки Шербрука (Канада). Дослідники проаналізували лікарські призначення пацієнтам із гострою декомпенсованою СН зі зниженою ФВ, які госпіталізувалися до клініки протягом календарного року. Середня ФВ серед хворих становила 28±9%, переважна етіологія СН була ішемічною (65%), у 32% випадків діагноз СН встановлений уперше в житті. Середня тривалість лікування у стаціонарі складала 10 днів. Аналіз частоти призначень препаратів базисної та додаткової терапії при надходженні пацієнтів і виписці показав невтішні результати. Хоча майже всі (90%) хворі отримували β-блокатори (ББ), частота призначень антагоністів мінералокортикоїдних рецепторів (АМР) не перевищувала 45%. Лише 10% пацієнтів отримували призначення базисних препаратів одразу трьох класів: ББ, інгібітора ангіотензинперетворювального ферменту (іАПФ) і АМР при надходженні та лише 27% – при виписці. Не кращою виглядала ситуація з дозуваннями (рис. 1): адекватні дози ББ приймали 23% хворих, АМР – лише 2% при надходженні. При виписці ці цифри зросли незначно – до 27% для ББ і 8% для АМР.
Автори вкотре звертають увагу клініцистів на те, що період госпіталізації слід ефективніше використовувати для підбору оптимальної базисної терапії ХСН. Аналіз практики канадської клініки показує, що, хоча відсоток призначень необхідних препаратів зростає, на момент виписки пацієнти все ж таки недоотримують лікування, яке доведено покращує прогноз. У цій доповіді особливо показовою є здатність західних фахівців до самоаналізу та самокритики, що, безумовно, є ознакою професіоналізму.
В іншому когортному дослідженні, але вже значно більшому за масштабом, дослідники з Нідерландів W.J. Kruik-Kolloffel et al. намагалися оцінити роль додаткових призначень пацієнтам із ХСН. Відомо, що хворі, які виписуються після стаціонарного лікування, мають високий ризик повернутися до лікаря через погіршення перебігу ХСН вже найближчим часом. Метою дослідження, проведеного на базі Датської електронної бази призначень PHARMO (охоплює більш як 22 тис. осіб із ХСН у реальній практиці), було порівняти частоту повторних госпіталізацій пацієнтів, яким призначали або не призначали додаткові серцево-судинні препарати, такі як дигоксин, аміодарон, статини та ін. Медіана часу спостереження за хворими становила 29 місяців; 30% були повторно госпіталізовані через погіршення перебігу СН. Після врівноваження груп пацієнтів, яким призначали або не призначали додаткові серцево-судинні засоби, за основними супутніми станами статистичний аналіз показав, що застосування деяких препаратів асоціювалося зі зниженням ризику повторних госпіталізацій: для дигоксину – на 7%, для АСК – на 10%. Водночас при монотерапії інгібіторами P2Y12-рецепторів підвищувався ризик на 26%. Використання статинів, нітратів та аміодарону також асоціювалося зі збільшенням вірогідності повторних госпіталізацій у межах 18‑31%. Автори дійшли висновку, що призначення дигоксину ретельно відібраним хворим на додачу до засобів базисної терапії та відповідно до рекомендацій асоціюється зі зниженням частоти повторних госпіталізацій осіб із ХСН. Монотерапія АСК може мати перевагу над такою інгібіторами P2Y12-рецепторів. Ризик госпіталізацій у пацієнтів із ХСН, які застосовували статини, нітрати та аміодарон, підвищувався порівняно з тими, яким не призначали цих медикаментів. До отриманих даних слід ставитися з обережністю, оскільки асоціативні зв’язки, встановлені у когортному дослідженні, ще не підтверджують причинно-наслідкових відношень.
Низка доповідей була присвячена патіромеру – новому препарату, який допоможе розкрити потенціал АМР. Еплеренон та спіронолактон рекомендовані як терапія з доведеною здатністю покращувати прогноз осіб із ХСН зі зниженою ФВ. Проте для АМР властивий ефект затримки калію, що може призводити до загрозливої гіперкаліємії, особливо у пацієнтів зі зниженою функцією нирок. І хоча гіперкаліємія рідко реєструвалася у клінічних дослідженнях еплеренону та спіронолактону, на практиці саме цей потенційно небезпечний побічний ефект обмежує частоту призначень і дозування АМР. Патіромер діє як терапія «прикриття» – зв’язує надлишок калію, використовуючи кальцій як іонообмінний агент. Наразі в Німеччині триває багатоцентрове рандомізоване відкрите дослідження CONTINUE-HF, в якому вивчають гіпотезу, чи здатен патіромер збільшити частку пацієнтів, яким можна безпечно продовжувати терапію АМР попри гіперкаліємію, що виникла при першій спробі призначення еплеренону чи спіронолактону.
Більше світла у «сірій зоні»
За сучасними діагностичними критеріями, зниженою вважається ФВ <40%, а збережена ФВ ≥50%. ФВ у межах 40‑49% раніше відносили до так званої сірої зони. У рекомендаціях ESC 2016 р. такі значення ФВ визначили як «ФВ середнього діапазону» (mid-range), що можна також трактувати як помірно знижену ФВ. Ймовірно, такі хворі мають первинну легку систолічну дисфункцію та окремі риси діастолічної дисфункції лівого шлуночка (ЛШ). Експерти ESC виділили категорію помірно зниженої (середньої) ФВ для того, щоб на неї звернули увагу науковці. Дослідження фенотипів, особливостей клінічного перебігу та наслідків терапії пацієнтів із СН, залежно від величини ФВ, має дуже важливе значення з огляду на відмінності в етіології, супутній патології та, ймовірно, виборі лікування у хворих зі збереженою та зниженою ФВ. На конгресі цій проблемі було присвячено багато доповідей і дискусій.
Метою дослідження колективу з Великобританії та США P. Kanagala et al. було поглиблене вивчення клінічного портрету пацієнтів зі збереженою ФВ порівняно із СНзнФВ та контрольною групою. Для фенотипування застосовували весь доступний арсенал методів дослідження: ехокардіографію (ЕхоКГ), магнітно-резонансну томографію серця, тест 6-хвилинної ходьби, плазмові біомаркери міокардіального фіброзу (як-то галектин 3, металопротеїнази), ушкодження/стресу кардіоміоцитів (тропонін, натрійуретичні пептиди), запалення та оксидативного стресу (високочутливий С-реактивний білок, інтерлейкін 6 тощо). За даними ЕхоКГ, середня ФВ у групах СНзбФВ, СНзнФВ та контрольній становила 28, 56 і 58% відповідно.
Пацієнти групи СНзбФВ несли значний тягар коморбідних станів: ожиріння та артеріальна гіпертензія у них траплялися з частотою до 91%, менш поширеними були цукровий діабет (ЦД) (54%) та фібриляція передсердь (ФП). Обидві групи хворих на СН (СНзнФВ та СНзбФВ) порівняно з контрольною демонстрували нижчу фізичну витривалість при виконанні тесту 6-хвилинної ходьби: 210, 180 та 380 м відповідно. Середні показники тиску наповнення ЛШ (відношення E/е’ за даними ЕхоКГ) становили 15, 13 та 9 відповідно. В осіб із СНзнФВ частіше траплялася систолічна дисфункція правого шлуночка (ФВ ПШ <45%) – 46 проти 19% із СНзбФВ, а також було більше випадків збільшення об’єму лівого передсердя. Патерни ремоделювання ЛШ відрізнялися між групами СНзбФВ і СНзнФВ. Відношення маси до об’єму міокарда становило 0,68 (концентричне ремоделювання) та 0,47 (ексцентричне ремоделювання) відповідно. Порівняно з пацієнтами зі збереженою ФВ, хворі з СНзнФВ мали достовірно більші об’єми ЛШ, виразніший локальний і дифузний фіброз міокарда та ремоделювання ПШ (p<0,05 для всіх груп). Усі плазмові маркери деформації кардіоміоцитів ЛШ були достовірно вищими у хворих на СНзнФВ: BNP 387 проти 136 нг/л; proBNP 2,3 проти 1,6 пг/мл, NTproANP 7814 проти 6443 пг/мл (p<0,05). Натомість високочутливий С-реактивний білок виявився дещо вищим у групі СНзбФВ: 43 проти 25 мг/л (p=0,06).
Автори вважають, що СНзбФВ являє собою відмінну від СНзнФВ групу патофізіологічних змін міокарда з різноманітними потенційними мішенями для терапії. Імовірно, більшу роль у розвитку СНзбФВ відіграє системне запалення, а при СНзнФВ – деформація та стрес кардіоміоцитів.
Професор C. Lam із Національного центру серця (Сингапур) присвятила лекцію проблемі СН із помірно зниженою (середньою) ФВ. Окремі дослідження з цією категорією пацієнтів майже не проводилися, раніше їх включали здебільшого у групи СНзбФВ. Власне категорія СНсерФВ існує в рекомендаціях ESC лише три роки. Проте деяких висновків вже можна дійти. Встановлено, що СНсерФВ більшою мірою поділяє характеристики СНзнФВ, ніж СНзбФВ, та найчастіше для неї характерна ішемічна етіологія. Пацієнти із СНсерФВ мають високу поширеність ІХС та, ймовірно, отримують користь від тих самих методів терапії, що й особи із СНзнФВ. Зокрема, за даними субаналізів досліджень CHARM, TOPCAT, SPIRRIT ефективність продемонстрували ББ, блокатори рецепторів ангіотензину (БРА) та АМР. Натомість СНзбФВ дійсно становить відмінну категорію, і засоби терапії СНзнФВ у таких пацієнтів не приносять очікуваних результатів.
В унісон прозвучала доповідь японських науковців Y. Yoshikawa et al., які вивчали ефекти іАПФ та БРА (сартанів) у хворих на СН зі збереженою або помірно зниженою ФВ. іАПФ або БРА як альтернатива при непереносимості іАПФ становлять основу медикаментозної терапії пацієнтів із СНзнФВ, проте дотепер не було переконливих доказів на користь їхнього застосування в осіб із ФВ >40%. Мета дослідження – простежити клінічні асоціації лікування нейрогуморальними антагоністами з виживаністю та повторними госпіталізаціями пацієнтів із СНзнФВ, СНзбФВ та помірно зниженою (середньою) ФВ. Матеріалом слугували дані Кіотського реєстру застійної серцевої недостатності (KCHF) – багатоцентрового реєстру госпіталізованих хворих на ХСН у Японії без будь-яких критеріїв виключення. Всього в аналіз увійшли дані 4056 пацієнтів, з яких 2334 мали СН із ФВ >40%; 1246 суб’єктів отримували терапію іАПФ або БРА при виписці зі стаціонара, 1088 – не отримували.
Як показав мультифакторний аналіз, відносний ризик (ВР) смерті від будь-яких причин або повторної госпіталізації через погіршення перебігу СН був дещо нижчим у тих хворих, які отримували терапію іАПФ/БРА, порівняно з тими, які їх не отримували: ВР 0,86 із пограничним рівнем статистичної значущості (р=0,053). Аналіз у підгрупах за величиною ФВ виявив, що призначення лікарями іАПФ/БРА асоціювалося зі значущим покращенням прогнозу в підгрупі осіб із середньою ФВ (ВР 0,61; 95% довірчий інтервал [ДІ] 0,45‑0,82; р=0,001), тоді як серед хворих зі збереженою ФВ значущого впливу терапії на частоту первинної кінцевої точки не зазначено (ВР 0,95; 95% ДI 0,80‑1,14; р=0,61).
Автори дійшли висновку, що терапія іАПФ або БРА дійсно має терапевтичний потенціал і може знижувати ризик смерті та повторних госпіталізацій у пацієнтів із ФВ>40%, зокрема середнього діапазону (40‑49%). Проте ці результати ще не дають права на включення відповідних засобів до практичних рекомендацій, оскільки ретроспективний аналіз не підтверджує причинно-наслідкових зв’язків. Потрібні додаткові проспективні дослідження.
СН та коморбідні стани
Дефіцит вітаміну D – недооцінена проблема
Від авторського колективу з Ірландії S.I. James et al. було представлено доповідь на тему дефіциту вітаміну D серед амбулаторних пацієнтів із СН. Особи похилого віку знаходяться у групі ризику щодо дефіциту вітаміну D, зокрема з обмеженою руховою активністю та інсоляцією, до яких відносяться і хворі на ХСН. Водночас рутинне визначення вітаміну D у крові не відноситься до обов’язкового мінімуму обстежень пацієнтів із ХСН згідно з рекомендаціями ESC. За результатами поглибленого обстеження 343 осіб із ХСН автори встановили, що лише 31% із них протягом минулого року виконували аналізи на вітамін D. У жінок виявлено бімодальний характер зниження його вмісту, що досягав рівня недостатності (<50 мкмоль/л) двічі на рік, взимку та восени, чого не відбувалося у чоловіків із ХСН. При цьому концентрація кальцію та фосфору лишалася в межах норми у пацієнтів обох статей.
Автори звертають увагу на те, що рівні вітаміну D рідко контролюються, навіть у пацієнтів зі зниженою функцією нирок, яка часто наявна при ХСН і впливає на метаболізм вітаміну D. Коливання його вмісту в жінок може бути зумовлене сезонними відмінностями рівня інсоляції. Цікаво, що подібна закономірність не простежується у чоловіків із ХСН, можливо, через те, що вони залишаються більш рухливими і частіше залучені до фізичної активності на відкритому повітрі. Ці результати обґрунтовують необхідність рутинного моніторування вітаміну D серед осіб із ХСН і призначення замісної терапії за потреби.
Покращання прогнозу пацієнтів із СН та ЦД як наслідок прихильності до рекомендацій
СН і ЦД – два глобальних виклики системам охорони здоров’я, які часто співіснують в одного пацієнта та посилюють негативний вплив на прогноз одне одного. Незважаючи на численні опубліковані клінічні настанови, що висвітлюють особливості терапії цієї складної категорії хворих, їхнє виконання в умовах реальної практики майже не вивчалося, та не розглядалися пов’язані з цим наслідки. Дослідники з Китаю H.Y. Chang Fong et al. проаналізували дані 345 пацієнтів із коморбідністю СНзнФВ та ЦД за три послідовних роки. Оцінка призначень показала, що використання інгібіторів натрій-глюкозного котранспортера 2-го типу (SGLT2) зросло з 10,8% 2016 р. до 18,8% – 2017 р. та 26,3% – 2018 р.
Слід зазначити, що препарати цього класу, зокрема дапагліфлозин та канагліфлозин, нещодавно продемонстрували позитивний вплив на частоту госпіталізацій через СН у пацієнтів із ЦД 2-го типу. На підставі цього вони були включені в оновлені рекомендації Американської діабетичної асоціації (ADA) як пріоритетні засоби фармакотерапії ЦД у поєднанні з метформіном в осіб із СН або високим серцево-судинним ризиком. Водночас частота призначень метформіну, інгібіторів дипептидилпептидази 4, похідних сульфонілсечовини, інгібіторів α-глюкозидази та інсуліну за трирічний період у досліджуваній популяції не змінилася. Цікаво, що метформін та інгібітори SGLT2 частіше призначали кардіологи, ніж ендокринологи та інші спеціалісти. Порівняно з тими пацієнтами, які отримували метформін у комбінації з інгібіторами SGLT2 чи без них, хворі, які не лікувалися за сучасними стандартами терапії ЦД 2-го типу, мали вищі показники щорічної частоти несприятливих подій, зокрема серцево-судинної смертності та позапланових госпіталізацій через СН (10,1 та 30,7% відповідно, різниця між групами статистично значуща при p<0,001).
Після внесення поправок на інші чинники, призначення протидіабетичних ліків, рекомендованих експертними товариствами, асоціювалося з суттєвим покращанням клінічного прогнозу хворих (ВР 0,39; 95% ДІ 0,25‑0,59; p<0,001). У висновку автори зазначили, що, за досвідом їхньої клініки, прихильність лікарів до рекомендованої терапії ЦД у пацієнтів із СНзнФВ залишається субоптимальною і має відмінності між фахівцями. Збільшення частки призначень рекомендованих препаратів, зокрема метформіну та інгібіторів SGLT2, може покращувати прогноз пацієнтів.
СН та ФП: контроль ритму або частоти?
ФП і СН – ще одна часта коморбідність із руйнівними наслідками, що підвищує ризик раптової серцевої смерті та кардіоемболічного інсульту. Роками тривають дебати щодо пріоритету двох стратегій – контролю ритму та частоти скорочень шлуночків у цій категорії хворих. Чинні рекомендації ESC із ХСН 2016 р., як і останні настанови з менеджменту ФП, не дають відповіді на питання вибору з-поміж двох альтернативних шляхів ведення пацієнтів, оскільки доказів на користь контролю ритму недостатньо.
Румунські дослідники A.D. Copoeru et al. доповіли результати метааналізу, який може поставити крапку в цьому питанні. До метааналізу увійшли п’ять рандомізованих контрольованих досліджень, які були опубліковані до грудня 2018 р. Випробування мали широкий діапазон критеріїв включення пацієнтів із різними ступенями тяжкості СН та типами перебігу ФП (від пароксизмальної до постійної). При порівнянні стратегій контролю ритму та ЧСС аналіз не виявив статистично значущих різниць показників смертності від усіх причин (p=0,25), серцево-судинної (p=0,28) та пов’язаної з інсультами (p=0,94). Але хворих із групи контролю ритму достовірно частіше госпіталізували (ВР 1,08; 95% ДI 1,01‑1,16; p=0,01). Таким чином, контроль ритму порівняно з таким ЧСС не покращує прогнозу пацієнтів із ХСН та ФП. Проте обмеженням цього метааналізу є гетерогенність відібраних досліджень.
Натомість у другому дискусійному питанні менеджменту осіб із ХСН та ФП щодо ефективності й безпеки радіочастотної абляції нові докази додають більше впевненості. Віце-президент ESC, професор D. Atar (Університетська клініка Осло, Норвегія) підбив підсумки клінічних досліджень та метааналізів, присвячених цьому питанню. Зокрема, результати випробування CASTLE-AF (2018) уперше продемонстрували зниження смертності на 47% та частоти госпіталізацій через погіршення СН на 44% у хворих, яким виконували абляцію порівняно з консервативним веденням (рис. 2). Покращання клінічного прогнозу відбувалося на тлі нормалізації об’ємів камер серця та підвищення ФВ ЛШ. Експерти дійшли висновку, що абляція є ефективним методом відновлення та утримання синусового ритму при ФП і може бути запропонована симптомним пацієнтам із СН для поліпшення якості життя та виживаності.
Підготував Сергій Романюк
Більше оригінальних матеріалів конгресу англійською мовою можна знайти на офіційному сайті ESC escardio.org
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (64) червень 2019 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....