Питання, що визначають тактику та стратегію лікаря при веденні хворого на хронічний панкреатит
 Хронічне запалення підшлункової залози (ПЗ) є незворотним, запальним та/або фіброзним захворюванням ПЗ, що часто характеризується сильним болем, інтенсивність якого посилюється при зміні положення тіла, та розвитком ендокринної й екзокринної недостатності. Екзокринна панкреатична недостатність – результат пошкодження ациноцитів із недостатнім виробленням ензимів травлення, що виникає при знищенні 90% функціональної екзокринної тканини ПЗ. Ендокринна панкреатична недостатність – результат пошкодження ендокринної тканини ПЗ (острівці Лангерганса) з недостатнім виробленням інсуліну, що спричиняє непереносимість глюкози та цукровий діабет (ЦД).
Хронічне запалення підшлункової залози (ПЗ) є незворотним, запальним та/або фіброзним захворюванням ПЗ, що часто характеризується сильним болем, інтенсивність якого посилюється при зміні положення тіла, та розвитком ендокринної й екзокринної недостатності. Екзокринна панкреатична недостатність – результат пошкодження ациноцитів із недостатнім виробленням ензимів травлення, що виникає при знищенні 90% функціональної екзокринної тканини ПЗ. Ендокринна панкреатична недостатність – результат пошкодження ендокринної тканини ПЗ (острівці Лангерганса) з недостатнім виробленням інсуліну, що спричиняє непереносимість глюкози та цукровий діабет (ЦД).
У 2016 р. на зустрічі Міжнародної асоціації панкреатологів, Японського панкреатологічного товариства, Азіатсько-Тихоокеанської асоціації панкреатологів у м. Сендай (Японія) було запропоноване нове визначення хронічного панкреатиту (ХП) з точки зору синдромного підходу: «ХП – це патологічний фіброзно-запальний синдром в осіб із генетичними зовнішніми / іншими факторами ризику, котрі призводять до розвитку персистуючої патологічної відповіді на ушкодження паренхіми чи стрес».
За яким планом має діяти лікар первинної ланки?
1. Збір анамнезу, при цьому оцінити:
- наявність специфічного больового синдрому;
- симптоми зовнішньосекреторної недостатності ПЗ;
- симптоми внутрішньосекреторної недостатності ПЗ.
2. Фізикальне обстеження.
3. Лабораторні методи обстеження:
- визначення рівня глюкози крові.
4. Інструментальні методи обстеження:
- направити на УЗД органів черевної порожнини та нирок;
- електрокардіографія.
5. Направити пацієнта на консультацію до:
- хірурга: за наявності тривожних симптомів (лихоманка, інтоксикація, виражений больовий синдром, немотивована втрата маси тіла), при підозрі на гострий панкреатит, за наявності ускладнень – негайно;
- гастроентеролога: протягом 1 тиж для підтвердження чи уточнення діагнозу ХП;
- ендокринолога: за наявності симптомів ЦД – протягом 1 тиж.
Яка мета проведення досліджень на першому етапі?
Діагноз хронічного запалення ПЗ підтверджується на основі наявних симптомів, результатів візуалізації з метою визначення структури ПЗ (УЗД, КТ), тестів екзокринної й ендокринної функції. Діагностичні заходи спрямовуються на встановлення наявності ХП, диференційної діагностики щодо інших чинників болю в абдомінальній ділянці. Попередній діагноз ХП має бути підтверджений лікарем-гастроентерологом. УЗД органів черевної порожнини та нирок необхідне для діагностики панкреатиту й диференційної діагностики із жовчнокам’яною хворобою, котра також проявляється абдомінальним болем і може спровокувати розвиток біліарного панкреатиту.
З якими захворюваннями необхідно проводити диференційну діагностику ХП?
Диференційна діагностика ХП проводиться з метою довести наявність зазначеного захворювання, виключити інші захворювання, що можуть супроводжуватися подібними скаргами, а саме:
1. Захворювання шлунково-кишкового тракту:
- гострий панкреатит;
- гострий холецистит;
- обструкція протоків жовчного міхура / каміння;
- гострий апендицит;
- дивертикулярний абсцес;
- парез шлунка;
- обструкція кишечнику;
- синдром подразненого кишечнику;
- мальабсорбція іншої етіології;
- хвороба Крона;
- пептична виразка;
- неспецифічний виразковий коліт;
- пухлини ПЗ.
2. Захворювання серцево-судинної системи:
- ішемічна хвороба серця, особливо абдомінальна форма інфаркту міокарда;
- гостра ішемія чи інфаркт тонкого кишечнику;
- запалення аневризми черевної аорти;
- тромбоз мезентеріальних судин.
3. Захворювання статевої системи:
- гострий сальпінгіт (запалення маткових труб);
- позаматкова вагітність;
- ендометріоз;
- кіста яєчника;
- рак яєчника.
4. Інші чинники:
- грудна радикулопатія;
- сечокам’яна хвороба.
За якими критеріями встановлюється діагноз ХП?
Критерії діагностики ХП наведені в таблиці.
Який план дій лікаря первинної ланки стосовно лікування?
- Призначити корекцію способу життя, зокрема режиму харчування, праці та відпочинку.
- Надати медичну допомогу щодо відмови від уживання алкоголю й тютюну згідно з відповідними медико-технологічними документами.
- Забезпечити знеболення згідно з положенням і відповідними медико-технологічними документами зі стандартизації медичної допомоги при хронічному больовому синдромі.
3.1. За наявності симптомів недостатності зовнішньосекреторної функції ПЗ призначити препарати.
3.2. За наявності ЦД специфічне лікування призначає ендокринолог.
Що слід призначати для купірування болю?
Симптоматичне усунення болю:
- знеболювальна терапія починається з призначення ненаркотичних аналгетиків (парацетамол, метамізол натрію), за відсутності протипоказань – нестероїдні протизапальні препарати (ібупрофен);
- за необхідності (сильний стійкий біль) – наркотичні аналгетики короткими курсами (трамадол);
- спазмолітики (мебеверин, дротаверин, папаверин).
При дисфункції сфінктера Одді для корекції тонусу застосовують селективні спазмолітики (мебеверин).
Для зниження зовнішньої секреції ПЗ (створення функціонального спокою ПЗ) призначають інгібітори протонної помпи в стандартній дозі 2 рази на добу.
Як корегувати зовнішньосекреторну недостатність?
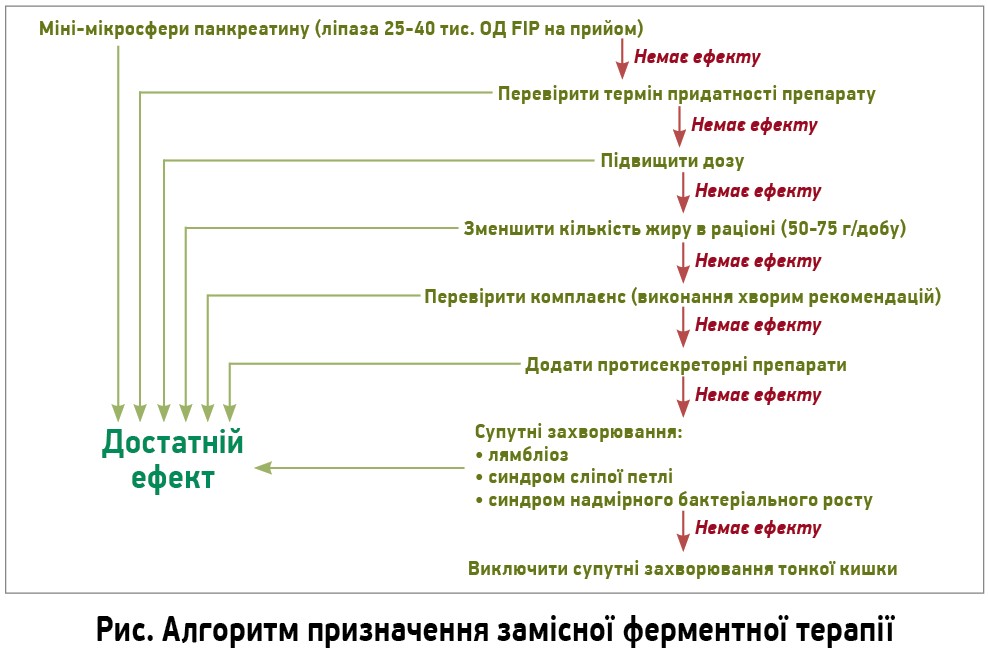
За наявності симптомів недостатності зовнішньосекреторної функції ПЗ призначають поліферментні препарати (панкреатин) по 25-40 тис. ОД ліпази на основний прийом їжі та 10-20 тис. – на неосновний. Алгоритм призначення замісної ферментної терапії наведено на рисунку.
Для корекції вітамінної недостатності призначають вітаміни (монопрепарати та комбіновані): менадіон/фітоменадіон, ретинол, ергокальциферол, токоферол, полівітамінні комплекси.
Яка мета диспансеризації в пацієнта з ХП?
Пацієнт із ХП перебуває на обліку в лікаря загальної практики – сімейного лікаря, котрий веде необхідну медичну документацію, сприяє виконанню пацієнтом рекомендацій спеціалістів і призначає за потреби симптоматичне лікування. Мета моніторингу пацієнта з ХП – раннє виявлення ендокринної й екзокринної недостатності ПЗ і ускладнень. Оскільки екзокринна й ендокринна недостатність часто формується в пацієнтів із хронічним запаленням ПЗ за 8-20 років після виявлення хвороби, періодичне визначення рівня глюкози крові натще, HbA1c є важливими заходами диспансерного спостереження. Пацієнтів зі зміною типу болю, втратою маси тіла та/або жовтяницею необхідно обстежити на рак ПЗ. У пацієнтів із пептичною виразкою дванадцятипалої кишки з ускладненнями та пептичною виразкою шлунка необхідно провести контрольну ендоскопію. У таких випадках терапевтичний контроль становить собою поєднання уреазного тесту та гістологічне дослідження біопсії з антрума й тіла шлунка. Результати досліджень свідчать, що модифікація способу життя, повна відмова від уживання алкоголю й тютюну, підвищення фізичної активності сприяють покращенню виживаності.
Які організаційні заходи необхідно провести лікарю первинної ланки при моніторингу за пацієнтом із ХП?
Обов’язкові:
- Забезпечити записи в медичній карті амбулаторного хворого (форма № 025/о) та контроль дотримання плану диспансеризації (див. «Дії лікаря-гастроентеролога на догоспітальному етапі»).
- Погодити інформовану добровільну згоду пацієнта на обробку персональних даних (вкладний листок до облікової форми № 025/о).
- Проводити 2 рази на рік диспансеризацію пацієнта, що включає збір анамнезу, фізикальне обстеження з метою виявлення тривожних симптомів, оцінки обтяжувальних факторів і за необхідності проведення додаткового обстеження та направлення до гастроентеролога.
- Надавати рекомендації щодо способу життя, режиму харчування та фізичних навантажень, повної відмови від уживання алкоголю й тютюну.
Бажані: - Оцінка стосовно направлення на санаторно-курортне лікування за наявності показань і відсутності протипоказань.
У чому полягає медична реабілітація хворого на ХП?
Медична реабілітація полягає в моніторингу за способом життя, відмові від шкідливих звичок, за потреби – в корекції зовнішньосекреторної, ендокринної функції тощо. Крім того, у визначенні показань і протипоказань для проведення санаторно-курортного лікування.
Показання: санаторно-курортному лікуванню підлягають хворі на ХП у фазі ремісії чи нестійкої ремісії.
Протипоказання: курортне лікування не показано хворим у стадії загострення ХП.
Основні очікувані терапевтичні ефекти: зменшення вираженості чи усунення запального процесу, відновлення зовнішньо- та внутрішньосекреторної функції ПЗ.
Дієта: № 5 або № 5 за Певзнером.
Санаторний режим: ІІ-ІІІ.
Кліматотерапія: загальна.
Руховий режим: ранкова гігієнічна гімнастика, лікувальна фізкультура (групова).
Мінеральні води: показано мінеральні води малої та середньої мінералізації гідрокарбонатного й сульфатного складу.
Які особливості призначення мінеральних питних вод?
Середньомінералізовані теплі (t=37-38 °C) мінеральні води гідрокарбонатно-сульфатного складу показані в разі помірної недостатності внутрішньосекреторної функції ПЗ і відсутності рідких випорожнень. Води приймають теплими, починаючи з 50-100 мл 1-2 рази на добу, збільшуючи за умови хорошої переносимості до 150-200 мл 3 рази на добу за 40-60 хв до прийому їжі. Маломінералізовані води того самого хімічного складу призначають у разі надмірної зовнішньосекреторної функції ПЗ. Воду п’ють теплою, починаючи з 50-100 мл 1-2 рази на добу, збільшуючи за умов хорошої переносимості до 150-200 мл 3 рази на добу за 60-90 хв до прийому їжі. Серед мінеральних вод із підвищеним умістом гідрокарбонатних іонів хворим на ХП рекомендують такі фасовані мінеральні води: «Поляна Квасова», «Лужанська», «Свалява», «Поляна Купіль», «Плосківська», «Шаянська», «Драгівська». Мінеральні води заздалегідь дегазують. Курорти, рекомендовані для лікування хворих на ХП: питні курорти Закарпаття (санаторії «Шаян», «Свалява», «Сонячне Закарпаття», «Квітка Полонини»), курорт «Березовські мінеральні води» (Харківська область), Моршин (санаторії «Дністер», «Лаванда», «Перлина Прикарпаття»), Одеса (санаторій ім. М. Горького). Термін санаторно-курортного лікування – 21-30 днів.
Яких профілактичних заходів має дотримуватися хворий на ХП?
- Уникнення факторів, які провокують виникнення ХП: тютюнопаління (згідно зі стандартами первинної медичної допомоги при припиненні вживання тютюнових виробів), надмірне вживання алкоголю.
- Збалансоване харчування, нормалізація маси тіла, уникання переїдання.
- Виявлення та лікування метаболічних захворювань, що є факторами ризику виникнення неалкогольної жирової хвороби печінки (ожиріння, метаболічний синдром, ЦД 2 типу).
Доведено, що алкоголь є причиною 70-90% випадків хронічного запалення ПЗ. Окрім того, існують дані стосовно виникнення ХП у хворих з ожирінням, при вживанні їжі з великим умістом жиру та недостатньому вживанні харчових волокон, переїданні. Жовчнокам’яна хвороба є причиною більш ніж половини випадків ХП в Україні. Корекція способу життя є обов’язковою складовою лікування та профілактики.
Які показання до госпіталізації?
Лікування пацієнтів із ХП в умовах стаціонару здійснюється за наявності показань або необхідності хірургічного лікування.
Госпіталізація здійснюється негайно за необхідності термінових хірургічних втручань, в інших випадках – протягом 2-5 днів.
Госпіталізація здійснюється в разі:
- ХП у стадії загострення;
- псевдотуморозного ХП;
- обструктивного ХП;
- бактеріальних ускладнень ХП;
- панкреатогенних гастродуоденальних виразок;
- виявлення при УЗД ділянок тканини ПЗ, що нагадують панкреонекроз;
- тромбозу селезінкової/портальної вени;
- наявності псевдокіст ПЗ, що збільшуються в розмірах, ускладнень псевдокіст;
- наявності нориць ПЗ.
При плановій госпіталізації заповнюється відповідна медична документація:
- направлення на госпіталізацію;
- виписка з медичної карти хворого (форма № 027/о) із зазначенням діагнозу, результатів проведеного лікування й обстеження.
На що спрямовані діагностичні заходи при стаціонарному лікуванні?
Діагностичні заходи при стаціонарному лікуванні спрямовані на підтвердження наявності ХП, диференційну діагностику з іншими захворюваннями, виявлення тяжких ускладнень.
Діагноз ХП встановлюють за допомогою методів візуалізації на основі морфологічних змін ПЗ, які можуть бути дуже помітними на пізній стадії, але важко виявляються на ранніх стадіях. КТ – найкращий неендоскопічний метод візуалізації для діагностики ХП і виявлення локалізації кальцифікації ПЗ. Як і УЗД, КТ інформативніша для діагностики ХП у пізніх стадіях. МРТ – найчутливіший метод у виявленні ранніх стадій ХП, коли можна спостерігати зміни сигналу перед появою морфологічних змін. MРХПГ дає відмінну візуалізацію жовчних протоків і протоків ПЗ і є надійнішим методом візуалізації.
Значне зниження рівня фекальної еластази‑1 є підставою підозрювати наявність екзокринної недостатності ПЗ.
Критеріями для встановлення діагнозу ЦД є рівень глюкози крові натще ≥126 мг/дл та/або HbA1c ≥6,5%.
Який план діагностичних дій лікаря-ординатора спеціалізованого стаціонару?
1. Збір анамнезу, при цьому оцінити:
- наявність специфічного больового синдрому;
- симптоми зовнішньосекреторної недостатності ПЗ (характеристика випорожнень);
- симптоми внутрішньосекреторної недостатності ПЗ.
2. Фізикальне обстеження.
3. Лабораторні методи обстеження:
- загальний аналіз крові;
- біохімічний аналіз крові з визначенням рівня амілази панкреатичної ізоамілази, глюкози, HbA1c, аспартатамінотрансферази, аланінамінотрансферази, лужної фосфатази, ліпази;
- аналіз сечі з визначенням рівня амілази;
- копроскопія;
- фекальна еластаза‑1.
4. Інструментальні методи обстеження:
- електрокардіографія;
- УЗД органів черевної порожнини та нирок;
- езофагогастродуоденоскопія з оглядом ретробульбарного відділу дванадцятипалої кишки;
- КТ органів черевної порожнини та заочеревинного простору;
- МРТ/МРХПГ – у разі недостатньої інформативності УЗД і КТ;
- ендоскопічне УЗД ПЗ за потреби;
- ЕРХПГ – у разі недостатньої інформативності всіх вищенаведених інструментальних методів обстеження, коли діагноз ХП не може бути встановлено за допомогою неінвазивних і менш інвазивних методів.
Що включає план дій лікаря стаціонару?
- Забезпечити знеболення за відповідними медико-технологічними документами зі стандартизації медичної допомоги при хронічному больовому синдромі.
- Призначити спазмолітики при дисфункції сфінктера Одді.
- Для забезпечення функціонального спокою ПЗ призначити інгібітори протонної помпи, за необхідності – октреотид.
- За наявності симптомів недостатності зовнішньосекреторної функції ПЗ призначити препарати панкреатину.
- Призначити препарати, що містять вітаміни для корекції вітамінної недостатності.
- Призначити інфузійну терапію з метою детоксикації.
- За наявності ЦД специфічне лікування призначає ендокринолог.
- За наявності бактеріальних ускладнень призначити антибактеріальні лікарські засоби.
- Хірургічне/ендоскопічне лікування розглядається в разі неефективності медикаментозного лікування та за наявності ускладнень.
Які показання до ендоскопічного лікування?
Показаннями до ендоскопічного лікування є:
- стиснення загальної жовчної протоки збільшеною голівкою ПЗ (дистальний холедохостеноз);
- біль, який асоціюється з розширенням головної панкреатичної протоки;
- папілостеноз;
- стриктури препапілярного відділу;
- конкременти вірсунгової протоки;
- нориці ПЗ, що виходять із дистальних відділів головної панкреатичної протоки;
- кісти та псевдокісти ПЗ.
Інвазивне лікування, спрямоване на усунення болю в пацієнтів із ХП, показане, якщо медикаментозна терапія не допомагає. Ендоскопічне декомпресійне лікування менш ефективне й має короткотривалий ефект порівняно з хірургічним.
Доведено, що ендоскопічне купірування болю було ефективним в осіб із розширеною головною протокою.
Які показання до оперативного втручання?
Показаннями до оперативного втручання є:
- кальциноз ПЗ і камені проток із вираженим больовим синдромом;
- обструктивний ХП – за неможливості ендоскопічної декомпресії;
- обтураційна жовтяниця внаслідок стиснення холедоха;
- дуоденостеноз;
- підпечінкова портальна гіпертензія;
- кісти понад 6 см у діаметрі чи свищ ПЗ, які не виліковуються консервативно протягом 3 міс;
- вторинний ХП, пов’язаний із жовчнокам’яною хворобою, виразкою, що пенетрує, дуоденостазом, абдомінальним ішемічним синдромом;
- неефективність консервативної терапії, стійкість больового синдрому;
- наявність злоякісного новоутворення;
- бактеріально-гнійні ускладнення за неефективності малоінвазивних втручань і медикаментозного лікування;
- парафатеральні дивертикули.
За яких умов пацієнта виписують зі стаціонару?
Виписка пацієнта планується відповідно до таких критеріїв:
- Значне зменшення вираженості або усунення клінічних проявів ХП (больового та диспептичного синдромів, інтоксикації, проявів функціональної недостатності ПЗ тощо) й усунення проявів запалення та/або деструктивних змін ПЗ, які виявляються за допомогою лабораторно-інструментальних методів.
- Усунення ускладнень ХП.
- Поліпшення відтоку панкреатичного секрету при обструктивному ХП.
- Отримання при псевдотуморозному ХП і підозрі на малігнізацію переконливих даних за результатами диференційної діагностики щодо відсутності пухлини ПЗ.
Які організаційні дії лікаря при виписці хворого зі стаціонару?
Пацієнту надається виписка з медичної карти стаціонарного хворого встановленої форми, що містить інформацію про отримане лікування, особливості перебігу захворювання, рекомендації щодо подальшого лікування та спостереження.
Дії лікаря:
- Оформити виписку з медичної карти амбулаторного (стаціонарного) хворого (форма № 027/о).
- Надати інформацію щодо необхідності проведення періодичних обстежень відповідно до плану диспансеризації, повторного звернення й обстеження при появі нових симптомів захворювання.
- Надати рекомендації щодо способу життя, режиму харчування та фізичних навантажень, повної відмови від уживання алкоголю, тютюну.
У чому полягають рекомендації, котрі надають лікарі стаціонару та первинної ланки?
Кожний хворий повинен мати пам’ятку для пацієнтів із ХП, де зазначені основні напрями їхньої поведінки.
Що таке ПЗ і які функції вона виконує?
ПЗ – життєво важливий орган. Вона міститься позаду шлунка на задній стінці черевної порожнини, на рівні нижніх грудних і верхніх поперекових хребців. ПЗ виконує дві основні функції: продукція травних ферментів для забезпечення процесу травлення; продукція гормонів (інсуліну) для забезпечення нормального обміну глюкози.
Що таке ХП?
ХП – це тривале уповільнене запалення тканини ПЗ. Періодично під впливом уживання алкоголю, жирної, гострої їжі запалення може посилюватися з подальшим розвитком загострень ХП. Унаслідок тривалого запального процесу відбувається зменшення кількості клітин, які виробляють травні ферменти, що призводить до зниження продукції ферментів ПЗ і порушення травлення. Через деякий час (зазвичай кілька років) запалення зачіпає й острівці Лангерганса ПЗ, які виробляють інсулін, тому зменшується продукція інсуліну й розвивається ЦД.
Що може спричинити ХП?
Зловживання алкоголем (найчастіша причина); захворювання жовчних шляхів (особливо жовчнокам’яна хвороба); спадковий панкреатит; звуження чи закупорка проток ПЗ (наприклад, рубцеве звуження проток після травм ПЗ, камені ПЗ); системні аутоімунні захворювання (системний червоний вовчак та ін.); гіперпаратиреоїдизм (підвищення функції паращитоподібних залоз); ідіопатичний ХП (причина невідома).
Якими симптомами проявляється ХП?
Основними симптомами захворювання є біль у животі й порушення травлення. Біль у верхній ділянці живота частіше локалізується в її середині та/або в лівому підребер’ї, проте може турбувати біль і в правому підребер’ї. Біль посилюється через 15-25 хв після прийому їжі, особливо жирної, гострої, прийому алкоголю. Іррадіація болю в поперек – лише в ліву половину чи в обидві. Вираженість болю зменшується за умови прикладання холоду на ліве підребер’я, при голодуванні. Біль може супроводжуватися нудотою, блюванням, здуттям живота, відрижкою, печією, порушеннями випорожнення. Порушення травлення пов’язано зі зменшенням надходження травних ферментів ПЗ. Випорожнення кишечнику стає рясним, жирним, із кашоподібною, мазеподібною консистенцією. Частота збільшується до ≥3 разів на добу. Оскільки прийнята їжа не всмоктується в необхідному обсязі, хворий худне. Унаслідок порушення всмоктування жиророзчинних вітамінів (A, D, E, K) розвивається гіповітаміноз. При тривалому перебігу захворювання, коли страждають ендокринні клітини ПЗ, може розвинутися ЦД. У цьому разі можуть з’явитися спрага, сухість у роті й сухість шкіри, збільшення кількості сечі.
Як встановити діагноз ХП?
Діагноз ХП встановлює лише лікар. Для цього він аналізує клінічні прояви, історію захворювання, результати об’єктивного дослідження, призначає необхідні діагностичні заходи.
Які основні напрями лікування при ХП?
Насамперед необхідна повна відмова від уживання алкоголю, тютюну. Дієта передбачає частий прийом їжі, невеликими порціями, зі зниженням умісту жиру (голодування протягом 2-3 днів може зменшити вираженість болю). Дієта при ХП має містити оптимальну кількість білків (80-100 г/добу, з них тваринних – 45-50 г/добу), помірно обмежуються жири (до ≈60 г/добу, з них рослинні – 25-30 г/добу; жир розподіляється рівномірно на 3-4 основні прийоми їжі). За наявності ЦД вуглеводи, що легко засвоюються, виключають із харчування. Необхідна відмова від продуктів і страв, які стимулюють шлункову та панкреатичну секрецію (гострі, копчені, смажені, свіжоспечені, солодкі страви, шоколад, какао, кава, прянощі, бульйон, груба клітковина). Важливими є вид кулінарної обробки (необхідне відварювання, запікання), дотримання ритму прийому їжі (4-6 разів на добу), зменшення кількості солі (до 6-8 г/добу), достатня кількість рідини (1-1,5 л/добу). Температура страв – 15-60 °С. Енергетична цінність раціону – 2000-2500 ккал/добу.
Лікарські засоби призначає тільки лікар!
Для зменшення стимуляції ПЗ, окрім дієти, призначають препарати, що зменшують продукцію соляної кислоти в шлунку. Для симптоматичного лікування при болю призначають аналгетики. Якщо власна ПЗ не може виробляти достатньої кількості травних ферментів, призначають замісну терапію ферментними препаратами. При розвитку ЦД відповідне лікування призначає ендокринолог. Якщо консервативне лікування недостатньо ефективне, зберігається виражений больовий синдром або існує перешкода відтоку соку ПЗ, звуження її проток, розвиток інших ускладнень ХП, призначають ендоскопічне чи хірургічне лікування.
З метою забезпечення ефективності й безпеки фармакотерапії необхідно дотримуватися рекомендацій із застосування лікарських засобів, призначених лікарем, та інструкції для медичного застосування препаратів. До завершення курсу лікування слід зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, виробник лікарського засобу.
Чи показане санаторно-курортне лікування при ХП?
Це лікування показане, але лише в період стійкої ремісії й не раніше ніж через 6 міс після закінчення загострення ХП. Курорт обирає лікар.
Медична газета «Здоров’я України 21 сторіччя» № 17 (462), вересень 2019 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. ...
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...
Відтворення майбутнього здорової нації – один з найважливіших сенсів існування теперішнього покоління. День боротьби з ожирінням нагадує нам про поширеність цього проблемного явища і важливість попередження його наслідків. Ожиріння може мати вплив на різні аспекти здоров'я, включаючи репродуктивне....
Вивчення клініко-патогенетичних особливостей поєднаного перебігу остеоартрозу (ОА) у хворих із метаболічними розладами, які характеризують перебіг метаболічного синдрому (МС), зокрема цукровим діабетом (ЦД) 2 типу, ожирінням (ОЖ), артеріальною гіпертензією (АГ), є актуальним, оскільки це пов’язано з неухильним збільшенням розповсюдженості цього захворювання, недостатньою ефективністю лікування, особливо за коморбідності з іншими захворюваннями, які патогенетично пов’язані з порушеннями метаболічних процесів. ...