Ранні порушення вуглеводного обміну: сучасні можливості контролю
Поширеність цукрового діабету (ЦД) 2 типу і предіабету у світовій популяції неухильно зростає. Ефективні заходи первинної профілактики ЦД – найбільш раціональний шлях, який дає можливість збільшити тривалість життя пацієнтів і підвищити якість їхнього життя. Останніми роками в усьому світі вживаються заходи з визначення можливостей щодо запобігання розвитку і відстрочки клінічної маніфестації ЦД 2 типу. Немедикаментозні й медикаментозні методи, найефективнішими з яких є зниження маси тіла шляхом корекції харчування й розширення фізичної активності та прийом метформіну вже на ранніх стадіях порушень вуглеводного обміну, можуть значуще знизити ризик розвитку захворювання.
Предіабетом називають ранні порушення вуглеводного обміну, що характеризуються наявністю інсулінорезистентності (ІР) і первинної або вторинної дисфункції β-клітин, що не мають клінічних проявів, але збільшують ризик розвитку ЦД 2 типу. Для предіабету характерні значення рівня глюкози плазми, недостатні для постановки діагнозу ЦД. До ранніх порушень вуглеводного обміну належать порушена толерантність до глюкози (ПТГ) і порушення глікемії натще (ПГН). Безліч досліджень підтверджують, що ПТГ є самостійним предиктором розвитку не тільки ЦД 2 типу, а й серцево-судинних захворювань (ССЗ) [1]. При цьому в популяції хворих на ССЗ зростає число осіб із різними порушеннями вуглеводного обміну. Так, у багатоцентровому дослідженні EuroHeart показано, що в 1/3 хворих, госпіталізованих із приводу гострого коронарного синдрому, виявлено ПТГ, при цьому ЦД 2 типу реєструвалось у 20%, а ПГН – у 7% хворих [2]. Таким чином, профілактика та своєчасна корекція предіабету є важливими не тільки в контексті запобігання розвитку ЦД 2 типу, але й у комплексі заходів щодо запобігання розвитку та прогресуванню ССЗ.
Актуальність та поширеність
Відповідно до визначення ВООЗ до ранніх порушень вуглеводного обміну (предіабет) належать:
- ПГН – порушення вуглеводного обміну, що проявляється підвищенням рівня глюкози плазми натще (ГПН) від 6,1 до 6,9 ммоль/л;
- ПТГ – порушення вуглеводного обміну, при якому значення рівня глюкози плазми після перорального глюкозотолерантного тесту (ПГТТ) варіюють від 7,8 до 11,0 ммоль/л;
- поєднання ПТГ і ПГН.
Згідно з даними Міжнародної діабетичної федерації (IDF), сьогодні у світі зареєстровано приблизно 425 млн хворих на ЦД 2 типу [3]. Встановлено, що поширеність ЦД зростає у світовій популяції залежно від регіону, рівня економічного розвитку країни, статі та віку. Так, за висновками IDF, спостерігається тенденція найбільшого поширення діабету серед урбанізованого (міського) працездатного населення країн, що розвиваються, в осіб віком 40-59 років (майже незалежно від статі). Прогнозується, що до 2030 року кількість хворих на діабет збільшиться до 552 млн (9,9%, або 1 хворий на ЦД на 10 здорових дорослих), а до 2035-го – до 592 млн (10,1%). Більш того, за даними IDF, у світі мешкає до 183 млн осіб із недіагностованим ЦД, що становить 50% від діагностованих випадків. Якщо підсумувати кількість пацієнтів із цією патологією і ПТГ, то практично в кожного з 10-12 жителів планети спостерігаються порушення функції підшлункової залози (ПЗ). Епідемія ЦД не обійшла і нашу країну. Приріст показника поширеності ЦД за 2003-2013 рр. склав по Україні +55,1%, показник первинної захворюваності (виявлення) ЦД за 2004-2013 рр. в Україні зріс на 59,2%. Загальна кількість хворих по країні збільшується в основному за рахунок хворих на ЦД 2 типу. Насправді їх може бути в 2-3 рази більше, ніж це представлено Центром медичної статистики МОЗ України, і саме через приховані форми ЦД [4].
Етіологія та патогенез
Основною причиною предіабету є відносний дефіцит інсуліну та виражена периферична ІР у тканинах-мішенях. Вважається, що в патогенез ранніх порушень вуглеводного обміну залучені зниження дії інсуліну в печінці, у жировій та м’язовій тканинах, зумовлене ІР, а також зниження інкретінових ефектів, які супроводжуються спочатку компенсаторною гіперфункцією, а надалі – секреторною дисфункцією β-клітин і зниженням секреторної відповіді. У прогресуючій дисфункції β-клітин ПЗ, що характеризує предіабет, етіологічну роль відіграють безліч факторів, у тому числі: генетична схильність; ІР; аліментарні фактори, асоційовані зі збільшенням споживання простих вуглеводів і жирів; глюкозотоксичність, ліпотоксичність і ожиріння; порушення вироблення інкретинів тощо. Секреторна дисфункція β-клітин на ранніх етапах характеризується порушенням пульсового ритму й уповільненням «ранньої» секреції інсуліну у відповідь на збільшення рівня глюкози в крові. Внаслідок 1-ша (швидка) фаза секреції, яка забезпечується шляхом спорожнення везикул із накопиченим інсуліном, фактично усувається, а 2-га (повільна) фаза здійснюється постійно в тонічному режимі у відповідь на хронічну помірну гіперглікемію. У результаті цих змін у пацієнтів розвивається стан гіперінсулінемії, хоча рівень глікемії на тлі ІР залишається вище норми, незважаючи на надмірну секрецію інсуліну. В осіб із ранніми порушеннями вуглеводного обміну знижується активність і кількість білків – транспортерів глюкози на рівні м’язових і жирових клітин (GLUT‑4).
Наявні порушення пострецепторних механізмів передачі інсулінового сигналу поєднуються з прогресуючим зниженням вироблення інсуліну, унаслідок виснаження β-клітин призводять до підвищення рівня глюкози до значень, що відповідають ПТГ (7,8-11,0 ммоль/л після ПГТТ з 75 г глюкози). Через прогресуючу ІР гепатоцитів і портальної гіперінсулінемії відбувається гіперпродукція глюкози печінкою, що призводить до розвитку гіперглікемії натще (ГПН 6,1-6,9 ммоль/л) [5].
Фактори ризику предіабету
Виділяють низку станів, унаслідок яких є висока ймовірність виявлення ранніх порушень вуглеводного обміну. Це ожиріння, артеріальна гіпертензія (АГ), порушення ліпідного обміну (гіпертригліцеридемія, низький рівень холестерину ліпопротеїнів високої щільності – ЛПВЩ), жирова хвороба печінки (ЖХП), клінічні прояви атеросклерозу тощо.
До факторів ризику розвитку ЦД 2 типу належать:
- вік >45 років;
- надмірна маса тіла та ожиріння ([індекс маси тіла] ІМТ >25 кг/м2);
- сімейний анамнез ЦД (батьки або сібси з ЦД 2 типу);
- звично низька фізична активність;
- ПГН або ПТГ в анамнезі;
- гестаційний ЦД (ГЦД) або народження великого плоду в анамнезі;
- АГ (АТ >140/90 мм рт. ст. або медикаментозна антигіпертензивна терапія);
- холестерин ЛПВЩ <0,9 ммоль/л та/або рівень тригліцеридів (ТГ) >2,82 ммоль/л;
- синдром полікістозних яєчників;
- наявність ССЗ.
За наявності зазначених факторів ризику необхідний регулярний контроль стану вуглеводного обміну [6].
Діагностичні критерії
Важливою особливістю предіабету є відсутність специфічної клінічної симптоматики, що в основному пояснюється запуском компенсаторних захисних механізмів, таких, наприклад, як виведення надлишкової глюкози із сечею (незначна глюкозурія) тощо. Зазвичай пацієнтів турбують надмірна маса тіла або ожиріння, АГ і патологія серцево-судинної системи. На тлі наявної ІР можуть зазначатися й виражені клінічні прояви неалкогольної ЖХП (НАЖХП), подагричного артриту, гіперурикемії. Часто в анамнезі є ГЦД або великий плід. За таких умов доволі часто предіабет діагностується випадково.
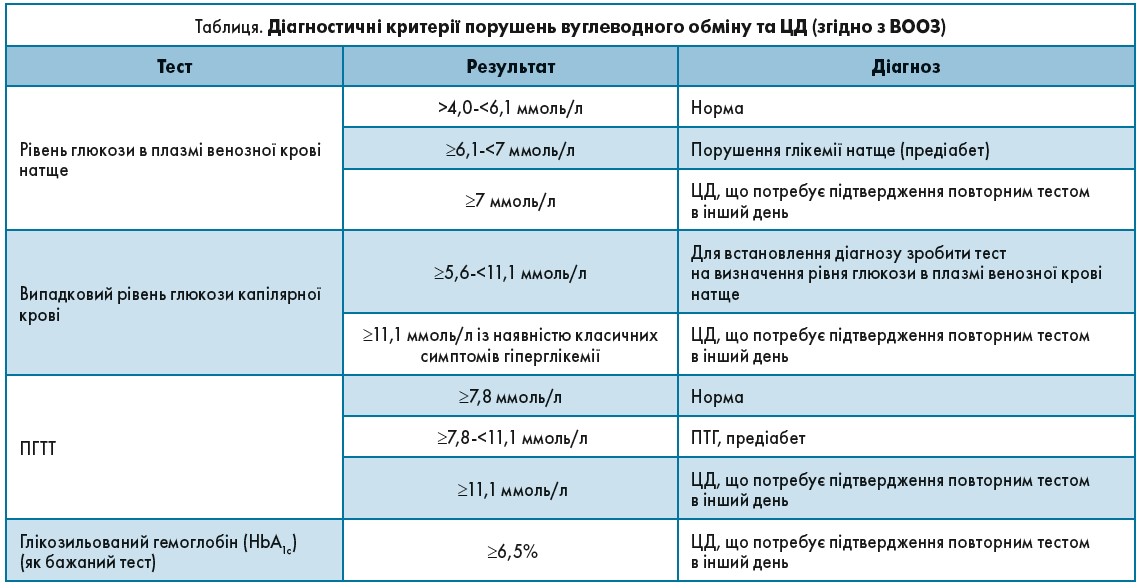
З огляду на той факт, що ранні порушення вуглеводного обміну не супроводжуються клінічними проявами, для адекватного своєчасного виявлення доцільно проведення скринінгу порушень вуглеводного обміну (табл.). В якості скринінгових методів дослідження рекомендується вимірювання рівня ГПН або ПГТТ із 75 г глюкози.
Діагноз «предіабет» встановлюють у разі таких лабораторних показників:
- рівень ГПН 6,1-6,9 ммоль/л;
- і/або діапазон глюкози плазми після ПГТТ 7,8-11,0 ммоль/л;
- рівень HbA1c 5,7-6,4%.
Проведення скринінгу рекомендовано кожні 3 роки всім особам віком старше 45 років. Щорічне його проведення рекомендовано людям із такими факторами ризику розвитку ЦД 2 типу: ІМТ >25 кг/м2 і /або окружність талії понад 80 см у жінок і понад 94 см у чоловіків, сімейний анамнез ЦД 2 типу, малорухливий спосіб життя, початкові порушення вуглеводного обміну за даними попередніх досліджень, ГЦД або народження великого плода (понад 4 кг) в анамнезі, рівні ЛПВЩ <0,9 ммоль/л, ТГ >2,8 ммоль/л, синдром полікістозних яєчників, НАЖХП, АГ.
Методи лікування предіабету
Є два основні напрями корекції порушень вуглеводного обміну: немедикаментозний і медикаментозний. У першому випадку основні заходи можна охарактеризувати як здоровий спосіб життя: дієта, спрямована на зниження ваги або підтримання нормальної маси тіла; відмова від куріння і надмірного споживання алкоголю, а також дозовані фізичні навантаження. Першочергова мета – стійке зменшення маси тіла на 5-10%. На даний момент встановлено: єдине, що насправді приводить до зменшення маси тіла, – це створення добового дефіциту енергії, тобто переважання витрати енергії над її надходженням. Такий темп зниження маси тіла протягом 6-12 міс асоційований зі зменшенням ризику для здоров’я і є прийнятним для більшості хворих [7, 8].
Кожен із компонентів програми модифікації способу життя (і дієта, і фізична активність) може впливати на різні фактори ризику, у тому числі й на метаболічні порушення, що в кінцевому рахунку сприяє не тільки поліпшенню показників вуглеводного обміну, а й загальному зниженню серцево-судинного ризику. Мінусами програм щодо модифікації способу життя можна вважати відсутність достатньої мотивації в пацієнтів, низьку прихильність до таких методів лікування, нездатність більшості хворих довічно дотримуватися здорового способу життя, у зв’язку з чим є необхідність у використанні, поряд із немедикаментозними методами профілактики ЦД 2 типу, фармацевтичних засобів.
До застосування медикаментозних методів лікування зазвичай вдаються за відсутності адекватного ефекту (або неможливості адекватного дотримання) немедикаментозних заходів і/або високого ступеня ризику розвитку ЦД 2 типу. Була проведена серія дослідних програм з оцінкою найбільш доцільного та обґрунтованого шляху ведення пацієнтів із предіабетом, у процесі яких використовували цукрознижувальні засоби, препарати для зниження ІМТ, антигіпертензивні засоби тощо. Спираючися на високі сучасні вимоги до медикаментозної профілактики хронічних захворювань і виходячи з результатів досліджень із профілактики ЦД 2 типу, більшість міжнародних експертних асоціацій рекомендує метформін на будь-яких стадіях предіабету.
DPP (Diabetes Prevention Program) і DPPOS (Diabetes Prevention Program Outcomes Study) – основні дослідження, в яких досліджувалась ефективність метформіну для запобігання ЦД 2 типу. За результатами дослідження DPP ризик розвитку ЦД в осіб із предіабетом у групі зміни способу життя знижувався на 58%, а в групі прийому метформіну – на 31% у порівнянні з групою плацебо [9]. У дослідженні DPPOS, в якому оцінювалися в довгостроковій перспективі втручання, ініційовані в DPP, результати в групі активної зміни способу життя мали тенденцію до погіршення проти відносно стабільних результатів у групі прийому метформіну [10].
Метформін не має прямого стимулюючого впливу на секрецію інсуліну, а згодом її навіть зменшує, що забезпечує відсутність гіпоглікемічних епізодів при його застосуванні, у тому числі в здорових осіб, зумовлюючи високу безпеку використання. Для метформіну характерна дозозалежність гіпоглікемічного ефекту, тому важливо приймати оптимальне добове дозування, яке на стадіях предіабету в середньому становить 1500-1700 мг/добу. Великою преференцією застосування метформіну, у тому числі на стадіях предіабету, є потенційна кардіопротекція в пацієнтів високого серцево-судинного ризику, якими слід вважати хворих із ПТГ і ПГН. Сучасні міжнародні стандарти щодо профілактики ССЗ всебічно інтегрують метформін і рекомендують його раннє призначення як обґрунтовану стратегію для осіб із предіабетом і ЦД 2 типу. Це стало можливим ще й тому, що за 60 років клінічного застосування метформін зарекомендував себе як препарат із оптимальним профілем безпеки та хорошою переносимістю, який не викликає гіпоглікемії і забезпечує цілу низку таких унікальних переваг, як позитивна динаміка маси тіла, показників ліпідного та вуглеводного обміну, рівня АТ, а головне, збільшення тривалості життя вразливих пацієнтів.
Незважаючи на численні інноваційні стратегії в діабетології, метформін залишається вкрай цікавим і привабливим препаратом для застосування в осіб із порушеннями вуглеводного метаболізму різного ступеня вираженості. В якості початкової дози метформіну при діагнозі «предіабет» рекомендується застосовувати 850 мг/добу під час вечері протягом 1-го тижня терапії. З 2-го тижня терапії рекомендується збільшити дозу препарату до 850 мг 2 рази на добу і продовжувати його прийом по цій схемі в подальшому. У разі можливих ризиків розвитку побічних ефектів із боку шлунково-кишкового тракту можна почати терапію з 500 мг/добу протягом 1-го тижня терапії (під час вечері) з подальшим збільшенням дози до 850 мг 2 рази на добу до кінця 1-го місяця терапії. ГПН слід контролювати з частотою 1 раз у 3 міс, ПГТТ проводити 1 раз у 6 міс на тлі відміни препарату або дослідження HbA1c без відміни препарату для виключення ЦД 2 типу.
Відомо, що метформін має сприятливий профіль лікарських взаємодій. Це дуже важливо, якщо згадати, що хворі на предіабет зазвичай мають коморбідну патологію (АГ, НАЖХП тощо) та приймають декілька медикаментів одночасно з метформіном. Також важливо, що в дослідженнях показані можливості комбінованої медикаментозної терапії порушень вуглеводного обміну з включенням метформіну.
Отже, модифікація способу життя залишається наріжним каменем для осіб з ожирінням, предіабетом або ЦД 2 типу. Було показано, що фармакологічна терапія, яка сприяє зниженню маси тіла і/або знижує ІР, дійсно уповільнює або запобігає розвитку предіабету в ЦД 2 типу. Адекватні заходи щодо своєчасного контролю ранніх порушень вуглеводного обміну грають важливу роль у профілактиці ускладнень, зумовлених порушеннями вуглеводного обміну, у зв’язку з чим пацієнти з предіабетом мають перебувати під регулярним контролем лікаря-ендокринолога, сімейного лікаря або терапевта.
Список літератури знаходиться в редакції.
Підготувала Олена Риженко
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 2 (46) травень 2019 р.
СТАТТІ ЗА ТЕМОЮ Ендокринологія
За визначенням Всесвітньої організації охорони здоров’я, цукровий діабет (ЦД) – це група метаболічних розладів, що характеризуються гіперглікемією, яка є наслідком дефектів секреції інсуліну, дії інсуліну або обох цих чинників. За останні 15 років поширеність діабету зросла в усьому світі (Guariguata et al., 2014). Згідно з даними Diabetes Atlas (IDF), глобальна поширеність діабету серед осіб віком 20-79 років становила 10,5% (536,6 млн у 2021 році; очікується, що вона зросте до 12,2% (783,2 млн у 2045 році (Sun et al., 2022). Наразі триває Програма профілактики діабету (ППД), метою якої є визначити, які підходи до зниження інсулінорезистентності (ІР) можуть допомогти в створенні профілактичних заходів ЦД 2 типу (The Diabetes Prevention Program (DPP), 2002). У цьому світлі визначення впливу вітаміну D на розвиток ЦД є актуальним питанням....
Внутрішній біологічний годинник людини тісно та двоспрямовано пов’язаний зі стресовою системою. Критична втрата гармонійного часового порядку на різних рівнях організації може вплинути на фундаментальні властивості нейроендокринної, імунної та вегетативної систем, що спричиняє порушення біоповедінкових адаптаційних механізмів із підвищеною чутливістю до стресу й уразливості. Поєднання декількох хвороб зумовлює двоспрямованість патофізіологічних змін....
Метформін – протидіабетичний препарат першої лінії, який пригнічує глюконеогенез у печінці і в такий спосіб знижує рівні глюкози в крові. Крім того, він знижує ризик кардіоваскулярних подій, чинить нефропротекторний ефект і здатен подовжувати тривалість життя. Завдяки цим властивостям метформін нині розглядають як мультифункціональний препарат і дедалі частіше застосовують для лікування та профілактики різноманітних захворювань....
Сучасне лікування хворих на цукровий діабет (ЦД) 2 типу включає зміну способу життя і медикаментозну терапію для контролю глікемії та профілактики ускладнень. Проте дослідження показують, що на практиці небагато хворих досягають контролю захворювання (частково через погану прихильність до лікування). Частка пацієнтів, які дотримуються протидіабетичної терапії, коливається від 33 до 93% (упродовж 6-24 міс) [1, 2]....