Кисты поджелудочной железы: особенности диагностики, тактика ведения
По материалам практического руководства ВГО (2019)
Весной 2019 г. Всемирная гастроэнтерологическая организация (ВГО) опубликовала новое практическое руководство «Кисты поджелудочной железы», посвященное достаточно непростой и коварной патологии указанного органа.
Появления этих рекомендаций с нетерпением ожидали не только терапевты, панкреатологи и гастроэнтерологи, но и хирурги, онкологи, поскольку многие виды кист поджелудочной железы (ПЖ) чрезвычайно склонны к малигнизации, а пациенты с подобными новообразованиями нуждаются в консультациях мультидисциплинарной команды врачей, тщательном дополнительном обследовании, пристальном медицинском наблюдении. Ниже рассмотрены основные положения данного документа.
Дефиниция
Представители ВГО дают следующее определение: «Киста ПЖ представляет собой четко ограниченное образование в ПЖ, содержащее жидкость». Муцинозные кистозные новообразования (МКН) и внутрипротоковые папиллярные муцинозные неоплазии (ВПМН) рассматриваются экспертами как предраковые новообразования ПЖ. В руководстве подчеркиваются различия между псевдокистами и кистами: псевдокисты, в отличие от истинных кист, не имеют собственной стенки, возникают, как правило, после перенесенной травмы, имеют доброкачественный характер и разрешаются спонтанно без какого-либо специфического лечения.
Классификация
Красной нитью в руководстве проходит тема риска малигнизации кист ПЖ, их классификация также основана на данной особенности: эксперты ВГО выделяют доброкачественные и злокачественные кисты ПЖ, а также кисты, имеющие определенный потенциал к злокачественной трансформации.
К доброкачественным новообразованиям ПЖ относят простые кисты, псевдокисты и серозные новообразования, к злокачественным – такие неоплазии, как аденокарцинома ПЖ с кистозной дегенерацией, кистозные нейроэндокринные опухоли ПЖ. Среди новообразований, склонных к малигнизации, выделяют панкреатические кистозные новообразования, МКН и ВПМН. Подобная классификация определяет последующую терапевтическую тактику: при обнаружении доброкачественных кист можно избрать консервативную тактику ведения, тогда как при выявлении кист с выраженным злокачественным потенциалом рекомендовано хирургическое лечение.
Характеристика кист ПЖ
Подчеркивая склонность к бессимптомному течению большинства кист ПЖ, эксперты ВГО дают следующую характеристику этим новообразованиям.
МКН продуцируют муцин, локализуются в теле/хвосте ПЖ, не сообщаются со стромой, строение которой напоминает структуру яичника. Муцинозные кисты чаще диагностируют у женщин 40-60 лет, частота малигнизации составляет 10-17%.
Серозные цистаденомы имеют минимальный риск малигнизации (<1%), характеризуются чрезвычайно медленным ростом, редко сообщаются с протоком и могут располагаться в любом участке ПЖ. Серозные цистаденомы чаще диагностируют у женщин 50-70 лет.
Солидные псевдопапиллярные новообразования встречаются относительно редко, склонны преимущественно к доброкачественному течению (риск малигнизации – 8-20%), локализуются в любом участке ПЖ, редко сообщаются с протоком. Развивается этот тип неоплазий чаще у женщин 20‑40 лет.
Кистозные нейроэндокринные неоплазии, как правило, лишены функциональной активности, не склонны к метастазированию (риск малигнизации 6-31%); их обнаружение может свидетельствовать о множественной эндокринной неоплазии 1 типа.
ВПМН, локализованные преимущественно в головке ПЖ, диагностируют у пожилых пациентов (в возрасте 60-70 лет). Эти неоплазии сообщаются с главным панкреатическим протоком: ВПМН 1 типа (боковых панкреатических ветвей) свойственно расширение одной или нескольких ветвей протоков (≥10 мм), которые соединяются с главным протоком. При ВПМН 2 типа (главного протока) отмечается расширение панкреатического протока; если размер образования превышает 10 мм, то вероятность малигнизации неоплазии достаточно высока, тогда как при размерах новообразования 5-9 мм риск злокачественной трансформации довольно низок.
Ретенционные кисты, псевдокисты являются доброкачественными образованиями, их диагностируют у пациентов 40-60 лет. Ретенционные кисты локализуются в головке ПЖ, тогда как псевдокисты, наоборот, формируются в теле/хвосте ПЖ.
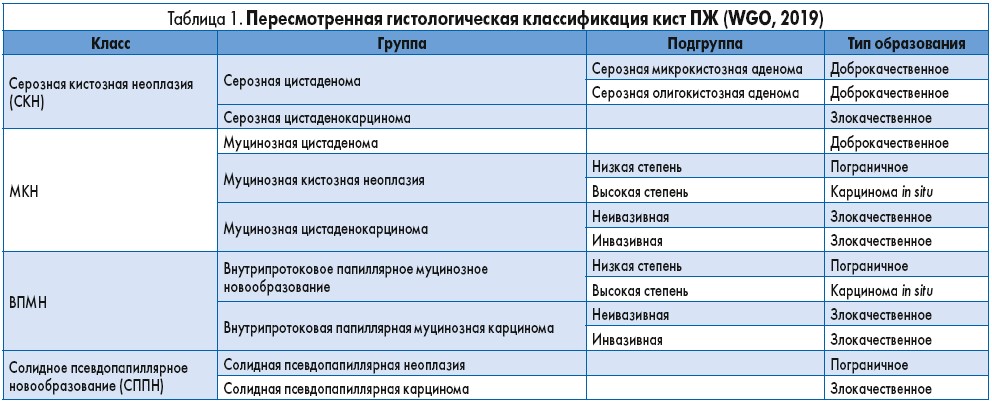
В руководстве ВГО приводится также пересмотренная гистологическая классификация кистозных новообразований ПЖ, разработанная специалистами Всемирной организации здравоохранения (табл. 1).
Эксперты ВГО подчеркивают, что при обнаружении кист ПЖ необходимо провести тщательную дифференциальную диагностику от других видов патологии ПЖ: хронического панкреатита, постпанкреатических псевдокист, кистозных форм солидных опухолей, редких панкреатических/перипанкреатических кист.
Клиническая картина
В руководстве ВГО подчеркивается бессимптомное течение кист ПЖ; выявляются эти новообразования, как правило, случайно в ходе диагностических обследований, проводимых по иным, не связанным с кистами, поводам. В очень редких случаях киста ПЖ может иметь яркие клинические проявления и манифестировать острым панкреатитом, желудочно-кишечным кровотечением, желтухой, обнаруживаться при объективном осмотре в виде пальпаторно определяемого образования.
Наиболее типичным симптомом кисты ПЖ является абдоминальная боль, которая в большинстве случаев свидетельствует о злокачественном перерождении, особенно при постпанкреатических псевдокистах. В некоторых случаях боль локализуется в спине, имитируя патологию позвоночника; при этом болевой синдром беспокоит пациентов не только в течение дня, но и ночью, вынуждая больных просыпаться. Сдавление желудка или двенадцатиперстной кишки увеличивающейся в размерах кистой затрудняет опорожнение этих органов, обусловливает появление тошноты, рвоты, желтухи. В анамнезе у многих пациентов с кистами ПЖ имеются такие сопутствующие заболевания, как сахарный диабет, хронический панкреатит, избыточная масса тела / ожирение.
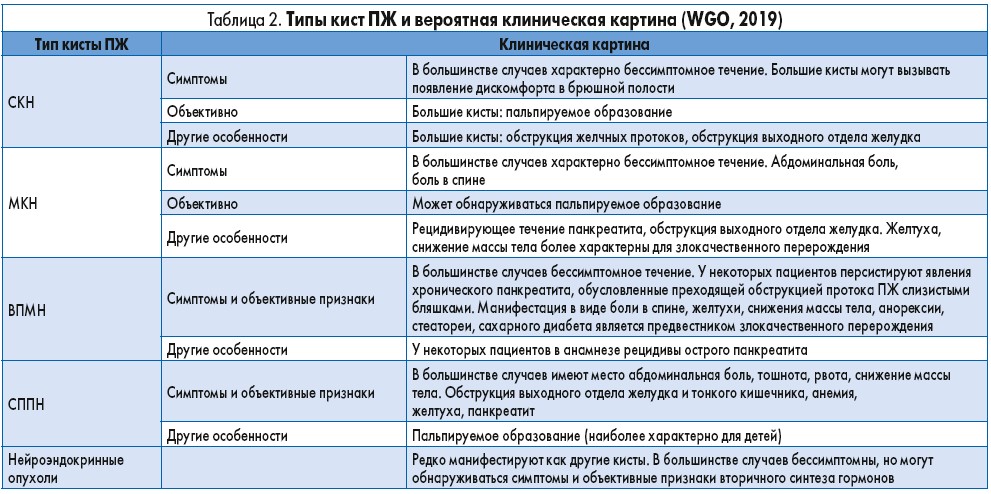
Эксперты ВГО выделили несколько доминирующих клинических проявлений, характерных для определенных типов кист ПЖ (табл. 2).
Диагностика
Рассматривая нюансы диагностики кист ПЖ, эксперты ВГО поднимают несколько проблемных вопросов: недостаточное количество доказательных данных о естественном течении заболевания, малое количество исследований с длительным динамическим наблюдением, возможные ошибки, допущенные специалистами при проведении диагностических процедур.
В руководстве ВГО перечислены следующие особенности диагностики кист ПЖ:
- вероятность возникновения клинической симптоматики у пациентов с небольшими неоплазиями (<2 см) достаточно мала; образования часто обнаруживают случайно;
- в отличие от больших (>3 см) кист, небольшие кистозные новообразования реже сопровождаются появлением тревожных радиографических признаков малигнизации (например, обнаружение солидных компонентов или дилатация протока);
- распространенность кист ПЖ повышается с возрастом, частично за счет увеличения количества визуализирующих исследований, выполняемых у пациентов пожилого возраста с сопутствующими заболеваниями; как правило, кисты диагностируются случайно при проведении компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ);
- в 95% случаев спектр диагностируемых кистозных неоплазий включает ВПМН, МКН, СКН, СППН;
- риск малигнизации варьирует от 0 до 60%; в ходе инструментального обследования необходимо выявить дифференциально-диагностические признаки злокачественных и доброкачественных новообразований, дифференцировать серозные и слизистые кисты, поскольку они обладают разной склонностью к малигнизации;
- установление точного диагноза необходимо для выбора соответствующей тактики ведения пациента (динамическое наблюдение, хирургическое вмешательство) посредством сочетанного применения инструментальных и лабораторных методов исследования;
- у пациентов с низкой вероятностью малигнизации/трансформации следует избегать проведения резекции ПЖ.
В настоящее время, помимо визуализирующих исследований, для определения малигнизирующего потенциала кист ПЖ используют молекулярную диагностику (определение молекулярных маркеров, проведение генетического тестирования) совместно с результатами исследований первой линии (цитологией, визуализирующими методами и анализом содержимого кисты). Однако пока не все доступные технологии применяются в рутинной клинической практике.
Обследование
Эксперты ВГО рекомендуют разрабатывать тактику ведения пациентов с кистами ПЖ, учитывая такие факторы, как суммарная стоимость лечения, потенциальные риски для пациента при установлении ошибочного диагноза, проведении инвазивных процедур или выполнении хирургического вмешательства. К факторам, ограничивающим действия врачей, относят недостаточно изученное влияние процедур на качество жизни (вероятно, ухудшающееся в результате частых обследований), неуверенность в диагнозе, риск малигнизации и финансовую нагрузку.
Обнаружение кист малого (<2 см) размера, не имеющих клинической симптоматики, является показанием к проведению динамического наблюдения, тогда как выявление кист больших размеров, содержащих значительное количество солидных включений с расширением протоков, может рассматриваться в качестве показания для выполнения хирургического вмешательства, если пациент хочет избежать проведения сложных и дорогостоящих диагностических процедур. Промежуточное положение занимают новообразования ПЖ, при которых наиболее уместным считается осуществление тщательного диагностического поиска, так как хирургическое лечение ассоциировано со значительным риском осложнений и смерти.
Лабораторные исследования
В настоящее время не существует специфических серологических маркеров для диагностики кист ПЖ. При злокачественной малигнизации повышается уровень СА 19-9, тогда как рост сывороточной концентрации амилазы и липазы отмечается при наличии сопутствующего панкреатита.
Инструментальные исследования
Инструментальные исследования являются основными диагностическими методами, позволяющими обнаружить кисты ПЖ. После выявления кисты в ходе ультразвукового исследования (УЗИ) представители ВГО советуют выполнить КТ для подтверждения ее наличия и определения свойств. Давая такую рекомендацию, эксперты подчеркивают необходимость строгого учета лучевой нагрузки, получаемой пациентом, особенно при проведении повторных дополнительных исследований.
Уточнить наличие взаимосвязи между кистой и билиарным/панкреатическим протоком можно при помощи магнитно-резонансной холангиопанкреатографии (МРХПГ). В руководстве ВГО отмечаются такие преимущества МРХПГ, как отсутствие радиационной нагрузки и оптимальная визуализация панкреатического протока, что имеет особое значение при диагностике ВПМН боковых протоков. К недостаткам этого исследования эксперты отнесли дороговизну, недоступность данного метода в ряде регионов, невозможность проведения у пациентов, имеющих в организме какие-либо металлические имплантаты. В таких случаях МРХПГ следует заменить КТ.
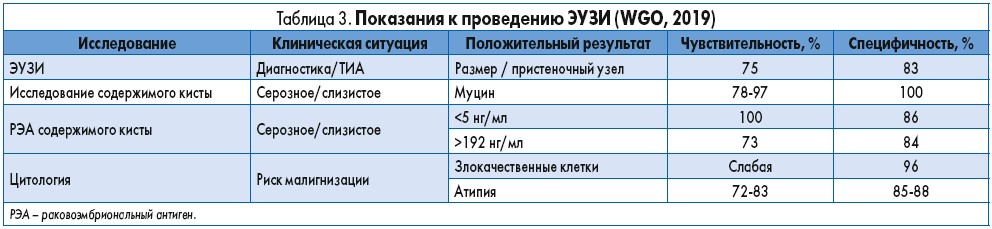
Одним из самых высокоточных методов исследования для диагностики кист ПЖ является эндоскопическое УЗИ (ЭУЗИ), в ходе которого возможно выполнить тонкоигольную аспирацию (ТИА) для морфологического изучения полученного биоптата (что может быть крайне необходимо при выраженной клинической симптоматике). Несмотря на то что ЭУЗИ не сопровождается лучевой нагрузкой, это исследование является инвазивным, поэтому эксперты ВГО отмечают необходимость взвешенного подхода к его проведению (табл. 3).
ТИА под контролем ЭУЗИ позволяет, с одной стороны, дренировать кисту, с другой – получить материал для цитологической оценки. Сравнивая чрескожную аспирацию под контролем КТ/УЗИ с ТИА под контролем ЭУЗИ, эксперты ВГО подчеркивают преимущество последней как метода, характеризующегося минимальной вероятностью появления осложнений и более высокой диагностической точностью. Выполнение ТИА позволяет определить уровень РЭА в содержимом кисты, провести цитологический анализ и выявить образования с высоким риском малигнизации.
В настоящее время эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) все реже используется в клинической практике по сравнению с ЭУЗИ, поскольку не обладает достаточной диагностической информативностью; отсутствуют доказательства преимуществ панкреатоскопии при ВПМН.
В руководстве ВГО приводится следующая желаемая последовательность тестов при анализе содержимого кисты ПЖ:
- цитологическое исследование для определения клеток, богатых гликогеном, или муцинсодержащих клеток;
- выявление маркеров опухолевого роста (РЭА – высокочувствительный маркер при диагностике муцинозного панкреатического кистозного новообразования);
- определение молекулярных маркеров с диагностической (KRAS, GNAS, VHL, CTNNB1) и прогностической (KRAS, GNAS, VHL, CTNNB1) целью;
- дополнительное определение свойств муцина после оценки уровня РЭА, проведения цитологического исследования;
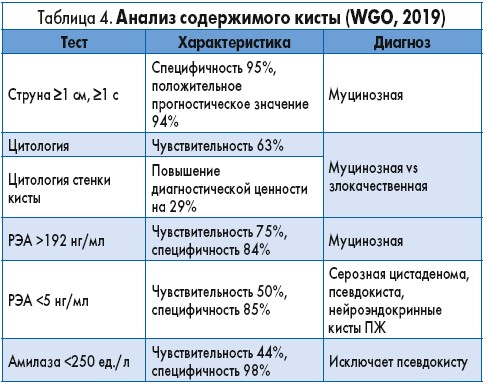 субъективный анализ вязкости кистозного содержимого по принципу струны (образец аспирированной жидкости размещают между большим и указательным пальцами и пробуют определить максимальную длину струны перед разрывом слизистого тяжа; табл. 4).
субъективный анализ вязкости кистозного содержимого по принципу струны (образец аспирированной жидкости размещают между большим и указательным пальцами и пробуют определить максимальную длину струны перед разрывом слизистого тяжа; табл. 4).
Тактика ведения
Выбор тактики ведения пациента эксперты ВГО рекомендуют проводить с учетом риска малигнизации кисты ПЖ (табл. 5):
- размер кисты >3 см сопряжен с 3-кратным возрастанием риска злокачественного перерождения;
- наличие пристеночных узлов ассоциируется с 8-кратным увеличением риска малигнизации;
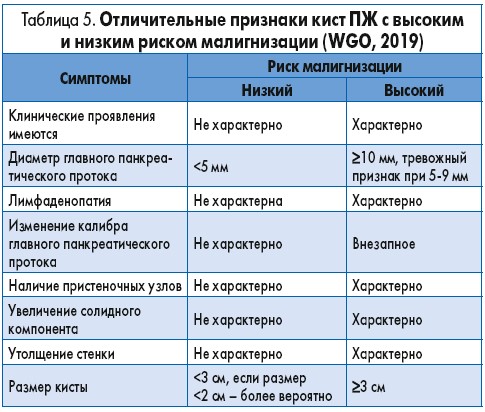 дилатация главного панкреатического протока, вероятно, также свидетельствует о возможной малигнизации.
дилатация главного панкреатического протока, вероятно, также свидетельствует о возможной малигнизации.
Наличие хотя бы двух из вышеперечисленных факторов ассоциируется с 15% риском злокачественной трансформации.
О высоком риске малигнизации также могут свидетельствовать отягощенный семейный анамнез по раку ПЖ (возрастает вероятность развития ВПМН), наличие генетических мутаций, предрасполагающих к развитию рака ПЖ (в особенности BRCA2), возрастание сывороточной концентрации CA 19-9, возникновение необъяснимого острого панкреатита (особенно у пациентов старше 50 лет), недавно возникший сахарный диабет, наличие избыточной массы тела, низкие сывороточные уровни панкреатической амилазы и липазы, выраженная кальцификация ПЖ по данным визуализирующих исследований.
Учитывая высокую вероятность возникновения различных осложнений как в ходе самого оперативного вмешательства, так и в постоперационный период (риск смертельного исхода – 2%, вероятность возникновения осложнений – 40%), эксперты ВГО рекомендуют тщательно взвешивать преимущества/недостатки хирургического лечения с риском малигнизации, принимая во внимание наличие сопутствующих заболеваний, оказывающих значительное влияние на вероятность злокачественной трансформации.
Показания для консультации специалиста
В руководстве ВГО подчеркивается, что в подавляющем большинстве случаев кисты ПЖ обнаруживаются случайно при проведении инструментального обследования по другому поводу, иногда даже при отсутствии жалоб со стороны желудочно-кишечного тракта. В такой ситуации врач общей практики, терапевт или хирург должны взять на себя ответственность за оценку состояния пациента и определение тактики последующих действий.
Пациенты с неосложненными кистами маленького размера (<2 см), не имеющими явных признаков злокачественной трансформации, не нуждаются в консультации специалиста; в данной ситуации достаточно осуществления динамического наблюдения.
Динамическое наблюдение
Согласно положениям руководства ВГО, при наличии уверенности в правильной верификации доброкачественного характера кисты ПЖ можно выбрать выжидательную тактику ведения, осуществляя динамическое наблюдение за состоянием пациента.
Эксперты подчеркивают, что серозные цистаденомы считаются доброкачественными новообразованиями ПЖ, тогда как муцинозные кисты рассматриваются с позиций предраковых неоплазий. При этом риск малигнизации наиболее высок у кист, размер которых на момент установления диагноза превышает 3 см; в таких случаях следует рекомендовать хирургическое вмешательство. При обнаружении кист ПЖ меньшего размера можно избрать выжидательную тактику.
 Учитывая отсутствие четких визуальных параметров между серозными и муцинозными образованиями ПЖ, эксперты ВГО советуют в клинической практике следовать рекомендациям Международной ассоциации панкреатологии (International Association of Pancreatology, IAP) для уточнения риска малигнизации (табл. 6).
Учитывая отсутствие четких визуальных параметров между серозными и муцинозными образованиями ПЖ, эксперты ВГО советуют в клинической практике следовать рекомендациям Международной ассоциации панкреатологии (International Association of Pancreatology, IAP) для уточнения риска малигнизации (табл. 6).
При проведении динамического наблюдения обязательно контролируют такие характеристики кист, как размер и скорость роста, поскольку они являются основными показателями определения целесообразности хирургического вмешательства. Если при проведении МРТ/МРХПГ тревожные признаки малигнизации не выявлены, то повторное исследование эксперты ВГО рекомендуют провести через 1 год, затем – через 2 года.
Характеризуя длительность динамического наблюдения при кистах ПЖ, представители ВГО ссылаются на два практических руководства. Одно из них, «Практические рекомендации по радиологии», гласит, что при получении постоянно стабильных результатов (размеры и другие характеристики кисты остаются неизменными) на протяжении 2 лет динамическое наблюдение за пациентом с кистой ПЖ может быть приостановлено. Однако мнение экспертов Американской гастроэнтерологической ассоциации (AGA) существенно отличается: в рекомендациях этого общества предполагается прекращение наблюдения за больными после 5 лет получения стабильных результатов.
В то же время при подозрении на малигнизацию эксперты ВГО рекомендуют использовать консенсусные критерии Sendai для обоснованного выполнения резекции ПЖ: наличие клинической симптоматики, положительные результаты цитологического исследования, наличие пристеночных узлов, расширение главного панкреатического протока >6 мм и размер кисты >3 см.
Описывая тактику ведения больных с предраковыми кистозными образованиями ПЖ, представители ВГО опираются на результаты систематического обзора и метаанализа, выполненного под руководством Choi. В этой работе показано, что частота прогрессирования ВПМН с низким риском малигнизации (без вовлечения главного панкреатического протока или формирования пристеночных узлов) составляет 1,4% случаев на протяжении 3 лет, 3,1% случаев в течение 5 лет и 7,7% случаев за 10 лет. При наличии нескольких факторов риска злокачественной трансформации у больных с ВПМН риск малигнизации возрастает с течением времени: 5,7% за 3 года, 9,7% за 5 лет и 24,7% за 10 лет. Исходя из этих данных, эксперты ВГО рекомендуют осуществлять длительное динамическое наблюдение за всеми пациентами с ВПМН.
Полный текст данного руководства на английском языке доступен онлайн: Malagelada J. World Gastroenterology Organisation Global Guidelines. Pancreatic cystic lesions. 2019.
https://www.worldgastroenterology.org/guidelines/global-guidelines/pancreatic-cystic-lesions/pancreatic-cystic-lesions-english
Подготовила Лада Матвеева
Тематичний номер «Онкологія. Гематологія. Хіміотерапія» № 3 (59), 2019 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. ...
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...
Гостра лімфобластна лейкемія (ГЛЛ) є найпоширенішим онкогематологічним захворюванням у дітей і складає значну частку серед лейкемій у дорослих. Незважаючи на значні успіхи в лікуванні ГЛЛ у дітей, де рівень виліковності сягає 90%, результати терапії у дорослих залишаються незадовільними. У рамках науково-практичної конференції з міжнародною участю «Діагностика та лікування гематологічних захворювань: підведення підсумків 2023 року» (15-16 грудня 2023 року) проведено секцію, присвячену ГЛЛ....
Відтворення майбутнього здорової нації – один з найважливіших сенсів існування теперішнього покоління. День боротьби з ожирінням нагадує нам про поширеність цього проблемного явища і важливість попередження його наслідків. Ожиріння може мати вплив на різні аспекти здоров'я, включаючи репродуктивне....