Лікування пацієнтів із біполярним афективним розладом
На сьогодні діагностування біполярного афективного розладу (БАР) залишається складним процесом через особливості його патології: зміну полярності афекту, хронічний рецидивний перебіг, притаманну пацієнтам суїцидальну поведінку та погіршення їхнього соціального функціонування. Канадська мережа із проблем лікування афективних і тривожних розладів та Міжнародне товариство з вивчення біполярних розладів (CANMAT/ISBD, 2018) розробили настанови щодо ведення пацієнтів із БАР. До вашої уваги представлено стислий огляд розділу, присвяченого терапії БАР, що ґрунтується на оновлених доказових даних.
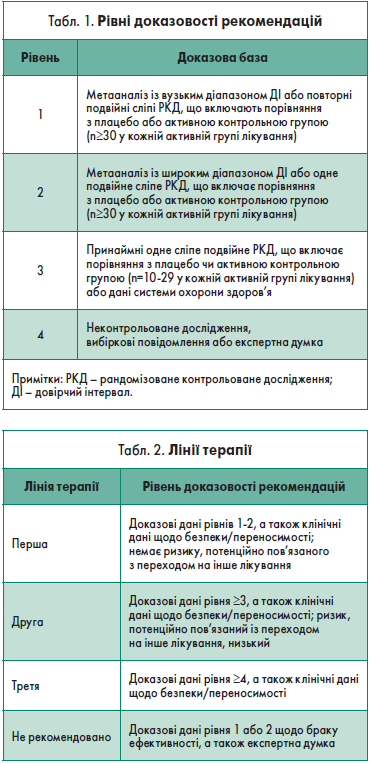
До рекомендацій увійшли оновлені терапевтичні стратегії відповідно до змін, внесених у DSM-5 Керівництва з діагностики та статистики психічних розладів Американської психіатричної асоціації (АРА, 2013). Профіль безпеки та переносимість препаратів розглядали, зважаючи на експертну думку як до основного, так і підтримувального лікування. Медикаментозні засоби оцінювали з огляду на ризик спричинення манії чи депресії у пацієнта. У таблицях 1 і 2 представлено відповідні рівні доказовості та лінії терапії.
 Основні принципи ведення пацієнтів із манією
Основні принципи ведення пацієнтів із манією
Лікування ажитації
Часто ажитація супроводжує манію і, відповідно до DSM-5, визначається як надмірна рухова активність, пов’язана з відчуттям внутрішньої напруженості. Методи, ефективні для лікування манії, є дієвими і щодо зменшення ажитації. Передусім варто розглянути засоби для терапії манії зі швидкою ефективністю. Якщо ажитація зберігається попри втручання, може знадобитися додаткова швидкодіюча фармакотерапія. Для зменшення ажитації у пацієнтів із гострою манією здебільшого застосовують пероральні засоби. Можуть бути доцільними препарати у навантажувальних дозуваннях, такі як: вальпроат натрію / вальпроєва кислота; пероральні форми атипових антипсихотиків (ААП); класичні антипсихотики, зокрема галоперидол чи локсапін, та/або бензодіазепіни, наприклад лоразепам.
Якщо пероральні медикаментозні засоби неефективні, слід розглянути внутрішньом’язове (в/м) застосування (Garriga et al., 2016). Для полегшення ажитації в цій популяції пацієнтів препаратом першої лінії терапії є арипіпразол в/м, лоразепам в/м (рівень доказовості 2), інгаляції локсапіну (рівень доказовості 1) та оланзапін в/м (рівень доказовості 2) (De Filippis et al., 2013; Kishi et al., 2015). Азенапін сублінгвально (рівень доказовості 3), галоперидол в/м (рівень доказовості 3), галоперидол в/м + мідазолам в/м, галоперидол в/м + прометазин в/м, рисперидон у таблетованій формі для розсмоктування і зипразидон в/м (рівень доказовості 3) рекомендовані як засоби лікування другої лінії (Mantovani et al., 2013; Lim et al., 2010). Галоперидол перорально, локсапін в/м (рівень доказовості 4, клінічний висновок), кветіапін і рисперидон перорально (рівень доказовості 4) належать до засобів третьої лінії терапії (Currier et al., 2004; Villari et al., 2008).
Фармакотерапія маніакальних епізодів
На сьогодні наявна ціла низка препаратів, ефективність яких вивчали у пацієнтів із манією. Це, зокрема, літій, вальпроат натрію / вальпроєва кислота, інші антиконвульсанти, типові антипсихотики, атипові антипсихотичні препарати (ААП) тощо.
Крок 1-й: загальні принципи та оцінювання терапевтичного статусу пацієнтів. Обстеження хворого, який перебуває у маніакальному стані, має включати негайне оцінювання ризику агресивної поведінки, насильства та загрози для інших, наявності суїцидальних думок, ступеня розуміння необхідності та здатності дотримуватися належного лікування, впливу супутніх захворювань (розладу, пов’язаного зі зловживанням ПАР), а також сприйняття інформації щодо психосоціальної підтримки.
Крок 2-й: початок або оптимізація терапії першої лінії та перевірка прихильності до лікування. Близько 50% пацієнтів демонструють адекватну відповідь на монотерапію зі значним зниженням проявів симптоматики манії протягом 3‑4 тижнів (Ketter et al., 2008). Літій, кветіапін, вальпроат натрію / вальпроєва кислота, азенапін, арипіпразол (рівень доказовості 1), паліперидон (рівень доказовості 1 для дозувань >6 мг), рисперидон і карипразин (рівень доказовості 1) рекомендовано як варіанти лікування першої лінії. Для карбамазепіну, оланзапіну, зипразидону і галоперидолу також наявні доказові дані щодо ефективності рівня 1, але вони входять до групи препаратів другої лінії терапії через ризики безпеки/переносимості.
Комбінована терапія із застосуванням таких ААП, як кветіапін (рівень доказовості 1), арипіпразол (рівень доказовості 2), рисперидон (рівень доказовості 1) або азенапін (рівень доказовості 2) і літію або вальпроату натрію / вальпроєвої кислоти рекомендована як метод лікування першої лінії з кращою ефективністю, ніж монотерапія літієм або вальпроатом натрію / вальпроєвою кислотою (Ogawa et al., 2014). За даними клінічних досліджень, у середньому на 20% більше пацієнтів адекватно відповідають саме на комбіноване лікування порівняно з монотерапією (Lin et al., 2006; Geoffroy et al., 2012). Є дані, що підтверджують перевагу поєднання літію та кветіапіну над монотерапією останнім (Bourin et al., 2014). Попри наявні доказові дані (рівень доказовості 1) на користь комбінованої терапії із застосуванням оланзапіну порівняно з монотерапією цим препаратом, через проблеми з переносимістю/безпекою таку стратегію вважають варіантом лікування другої лінії.
Крок 3-й: використання додаткової терапії або перехід на альтернативні препарати першої лінії. Якщо при використанні оптимальних дозувань спостерігається неадекватна відповідь на моно- або комбіновану терапію препаратами першої лінії (літій, вальпроат натрію / вальпроєва кислота та/або ААП) чи непереносимість, слід перевести пацієнта на альтернативний засіб першої лінії або додати його до схеми лікування. Попри доказову базу 1-го рівня щодо ефективності монотерапії паліперидоном і зипразидоном, автори не рекомендують використання такої комбінації через брак належних даних стосовно додаткової ефективності. За наявності препаратів першої лінії зі значною доказовою базою їхньої дієвості, відносної безпеки та переносимості, засоби другої та третьої ліній треба використовувати лише в разі невдалих спроб застосування декількох тактик першої лінії.
Крок 4-й: застосування додаткової терапії або перехід на препарати другої лінії. У пацієнтів із неадекватною відповіддю на препарати першої лінії терапії варто розглянути можливість застосування засобів другої лінії терапії, наприклад оланзапіну, карбамазепіну, зипразидону і галоперидолу окремо чи поєднання оланзапін + літій або вальпроат натрію / вальпроєва кислота (рівень доказовості 1) (Yildiz et al., 2015).
Попри широке використання у клінічній практиці комбінованого лікування літієм і вальпроатом натрію / вальпроєвою кислотою, така стратегія належить до другої лінії, оскільки відомості щодо її ефективності обмежені неконтрольованими дослідженнями (рівень доказовості 3) (Reischies et al., 2002). Електроконвульсивна терапія теж належить до другої лінії вибору (рівень доказовості 3) (Sikdar et al., 1994). У разі неефективності препаратів першої лінії відповідно до ієрархічної класифікації слід розглянути застосування медикаментозних засобів другої лінії.
Крок 5-й: застосування додаткової терапії або перехід на препарати третьої лінії. При гострій манії тактика лікування препаратами третьої лінії включає застосування хлорпромазину, окремо клоназепаму (рівень доказовості 2), моно- або додаткової терапії клозапіном (рівень доказовості 4) і тамоксифену (рівень доказовості 2) (Barbini et al., 1997; Suppes et al., 1999). Комбіноване лікування карбамазепіном або окскарбазепіном (рівень доказовості 3), галоперидолом чи тамоксифеном (рівень доказовості 2) + літій або вальпроат натрію / вальпроєва кислота також є варіантом третьої лінії (Juruena et al., 2009; Sachs et al., 2002; Talaei et al., 2016).
Нерекомендовані препарати
Алопуринол (рівень доказовості 1, негативний), еслікарбазепін/лікарбазепін, габапентин (рівень доказовості 2, негативний), ламотриджин, поліненасичені жирні кислоти омега-3, топірамат (рівень доказовості 1, негативний), валноктамід або зонізамід (рівень доказовості 2, негативний) не рекомендовано призначати для лікування осіб із манією (Grunze et al., 2015; Sarris et al., 2012; Weiser et al., 2017).
Препарати, які мають недостатню доказову базу та потребують подальшого вивчення
У дослідженнях паліперидону та зипразидону (рівень доказовості 2, негативний) як ад’ювантних засобів при лікуванні літієм або вальпроатом натрію / вальпроєвою кисотою не отримано належних даних їхньої ефективності (Ogawa et al., 2014). Інші ААП, які були дієвими при монотерапії, засвідчили додаткову користь і в разі поєднання з літієм або вальпроатом натрію / вальпроєвою кислотою.
Дані досліджень оланзапіну (рівень доказовості 2, негативний) або поєднання рисперидону (рівень доказовості 3, негативний) і карбамазепіну мали негативний характер (Tohen et al., 2008; Yatham et al., 2003). Це можна виправити з допомогою коригування дозувань, адже такі взаємодії є непередбачуваними, а ефективні дози не встановлено. Нутрицевтики, такі як амінокислоти з розгалуженим ланцюгом (рівень доказовості 3), фолієва кислота (рівень доказовості 2), L-триптофан (рівень доказовості 3), а також інші експериментальні засоби, серед яких медроксипрогестерон (рівень доказовості 3), мемантин, мексилетин, леветирацетам (рівень доказовості 4) і фенітоїн (рівень доказовості 3), ефективні при супутньому застосуванні з іншими препаратами для лікування манії, як і окуляри з лінзами, що блокують синє світло (рівень доказовості 3) (Kulkarni et al., 2006, 2014; Keck et al., 2009). Є доказові дані, що верапаміл може бути дієвим як додатковий засіб або окремо у жінок із манією (рівень доказовості 4) (Janicak et al., 1998; Mallinger et al., 2008). Проте необхідні додаткові масштабні контрольовані дослідження для надання переконливіших рекомендацій.
Клінічні особливості, які допомагають під час вибору стратегії лікування
Загалом літій є дієвішим порівняно з вальпроатом натрію / вальпроєвою кислотою для осіб, у яких спостерігають класичну манію (Bowden, 1998, 2001). Вальпроат натрію / вальпроєва кислота однаково ефективні як при класичній, так і дисфоричній манії; у пацієнтів із множинними попередніми епізодами, дратівливим або дисфоричним настроєм та/або супутнім зловживанням ПАР чи із травмою голови в анамнезі (Swann et al., 2002; McIntyre, Yoon, 2012). Через тератогенний потенціал вказаний препарат слід призначати з обережністю жінкам дітородного віку. Пацієнти із травмою голови в анамнезі, коморбідною тривогою і зловживанням ПАР, ознаками шизоафективного розладу з неконгруентними маячними ідеями або негативним анамнезом БАР у родичів першого ступеня можуть демонструвати відповідь на карбамазепін (Yatham et al., 2005).
Нерідко симптоми тривоги супроводжують маніакальний епізод і є предикторами негативних наслідків, зокрема більшої виразності симптомів манії, тривалішого часу до ремісії та вищої частоти побічних ефектів фармакотерапії (Gonzalez-Pinto et al., 2012; Feske et al., 2000). Ретроспективні дані свідчать про те, що вальпроат натрію / вальпроєва кислота, кветіапін та оланзапін мають специфічний анксіолітичний ефект, до того ж може бути дієвим карбамазепін (Rakofsky, Dunlop, 2011).
Симптоми депресії супроводжують маніакальні стани у 10‑30% пацієнтів, при цьому спостерігається тяжчий, інвалідизувальний перебіг хвороби та вищий рівень суїцидальних дій (Vieta and Morralla, 2010; Reinares et al., 2015). Є доказові дані, що підтверджують переваги ААП та вальпроату натрію / вальпроєвої кислоти в осіб, які часто потребують комбінованої терапії (Fountoulakis et al., 2012). Азенапін, арипіпразол, оланзапін і зипразидон були однаково ефективними при лікуванні пацієнтів із класичною та змішаною манією (Muralidharan et al., 2013; Cuomo et al., 2017).
Принаймні половина маніакальних епізодів характеризується наявністю психотичних проявів (Coryell et al., 2001). Наразі доведено ефективність комбінованої терапії першого вибору літієм або вальпроатом натрію / вальпроєвою кислотою + ААП порівняно з іншим супутнім застосуванням препаратів першої лінії (Smulevich et al., 2013; Hirschfeld et al., 2004). Відповідно до клінічного досвіду, одночасне застосування літію або вальпроату натрію / вальпроєвої кислоти з ААП є дієвішим у пацієнтів із манією з неконгруентними психотичними симптомами. Особам із можливим діагнозом шизоафективного розладу з ознаками манії доцільніше призначати ААП або його поєднання зі стабілізатором настрою.
Підтримувальна терапія БАР
Медикаментозне лікування
Крок 1-й: загальні принципи та оцінювання терапевтичного статусу пацієнтів. Препарати, які застосовують для лікування гострих маніакальних або ж депресивних епізодів, мають профілактичну дію. Хоча через потенційний ризик розвитку манії/гіпоманії та дестабілізації настрою тривале приймання антидепресантів не рекомендоване (Altshuler et al., 2003). Багато ААП є дієвими для запобігання рецидиву епізодів манії та депресії, але в разі профілактичного використання вони демонструють ефективність лише щодо маніакальних, але не депресивних епізодів.
У пацієнтів, які не отримують фармакотерапію або неадекватно відповідають на неї, необхідно зібрати ретельний анамнез.
Крок 2-й: початок або оптимізація терапії першої лінії та оцінка прихильності до лікування. Якщо пацієнт адекватно відповідає на лікування першої лінії гострих маніакальних/депресивних епізодів, автори рекомендують продовжувати приймати такий препарат у межах підтримувальної терапії, навіть якщо він нижчий у застосованій ієрархічній системі.
При комбінованому лікуванні ААП із літієм / вальпроатом натрію / вальпроєвою кислотою гострої манії застосування ААП упродовж перших шести місяців після адекватної відповіді на препарат пов’язане зі зниженням ризику рецидиву маніакального/депресивного епізоду (рівень доказовості 2), але користь після шести місяців не визначено (Yatham et al., 2016). Зібрано належну доказову базу щодо монотерапії літієм, кветіапіном, вальпроатом натрію / вальпроєвою кислотою і ламотриджином як підтримувальної стратегії першої лінії при БАР (рівень доказовості 1) (Severus et al., 2014; Miura et al., 2014; Cipriani et al., 2013). Наприклад, азенапін (рівень доказовості 2) рекомендовано як засіб лікування першої лінії для запобігання маніакальним і депресивним епізодам (Szegedi et al., 2018). Можливо розглянути арипіпразол перорально або раз на місяць як засіб монотерапії першої лінії з огляду на його ефективність для профілактики маніакальних/депресивних епізодів, профіль безпеки/переносимості (рівень доказовості 2), хоча дані щодо його дієвості в запобіганні депресії дещо обмежені (Keck et al., 2006, 2007; Calabrese et al., 2017).
Додаткова комбінована терапія першої лінії поєднує кветіапін із літієм / вальпроатом натрію / вальпроєвою кислотою (рівень доказовості 1) для профілактики маніакального або депресивного епізоду (Suppes et al., 2009; Vieta et al., 2008). Арипіпразол + літій / вальпроат натрію / вальпроєва кислота (рівень доказовості 2) можливо розглянути як варіант першої лінії (Marcus et al., 2011).
Крок 3-й: використання додаткової терапії або перехід на альтернативні препарати першої лінії. Якщо у пацієнта спостерігається неадекватна відповідь або непереносимість одного препарату або комбінованого лікування першої лінії в оптимальних дозуваннях, наступним кроком є перехід до альтернативних засобів першої лінії або застосування ад’ювантної терапії. Призначення медикаментозних засобів другої лінії рекомендоване лише за невдалих спроб використання декількох стратегій першої лінії.
Крок 4-й: використання додаткової терапії або перехід на препарати другої лінії. Оланзапін ефективний для профілактики маніакального або депресивного епізоду (рівень доказовості 1), проте його вважають варіантом другої лінії через метаболічний синдром, пов’язаний із застосуванням (Tohen et al., 2006; Vieta et al., 2012). Двотижнева монотерапія ін’єкційним рисперидоном пролонгованої дії (рівень доказовості 1) або використання препарату як додаткового лікування (рівень доказовості 2) підтвердили його ефективність щодо запобігання маніакальному, але не депресивному епізоду (Quiroz et al., 2010; Macfadden et al., 2009). Паліперидон виявився кращим за плацебо для профілактики маніакального епізоду (рівень доказовості 2), але менш дієвим, аніж оланзапін (Berwaerts et al., 2012).
Крок 5-й: використання додаткової терапії або перехід на препарати третьої лінії. Виявлено ефективність ад’ювантного використання арипіпразолу при лікуванні ламотриджином (рівень доказовості 2) порівняно з монотерапією останнім для запобігання розвитку манії (Carlson et al., 2012). Таке комбіноване лікування може забезпечити додатковий ефект для профілактики рецидивів манії у пацієнтів, які приймають ламотриджин. Клозапін і габапентин слід розглядати як додаткові засоби (рівень доказовості 4) для осіб із недостатньою відповіддю на терапію першої або другої лінії (Vieta et al., 2006). Одночасне застосування оланзапіну та флуоксетину допомагає підтримувати стабільний настрій упродовж шести місяців у пацієнтів із біполярною депресією (рівень доказовості 2) (Brown et al., 2009).
Препарати, які не мають достатньої доказової бази та потребують подальшого вивчення
Нині наявні доказові дані щодо ефективності карипразину при гострих маніакальних і депресивних епізодах, але не для підтримувального лікування (рівень доказовості 4) (Sachs et al., 2015). Є дані щодо недостатньої користі флупентиксолу для профілактики БАР (рівень доказовості 3, негативний) (Ahlfors et al., 1981). Ад’ювантна терапія окскарбазепіном теж потребує додаткового вивчення (рівень доказовості 4) (Vasudev et al., 2008; Mazza et al., 2007; Vieta et al., 2008). Наразі бракує контрольованих даних щодо впливу топірамату (рівень доказовості 4, негативний) (Tohen et al., 2006). Хоча цей препарат може бути дієвим при багатьох станах, коморбідних БАР.
Нерекомендовані препарати
У пацієнтів, які отримували перфеназин і стабілізатор настрою після епізоду БАР у межах підтримувальної терапії, частіше виникали симптоми депресії або побічні ефекти порівняно з тими, хто застосовував лише стабілізатор настрою (рівень доказовості 2, негативний) (Zarate et al., 2004).
Трициклічні антидепресанти не рекомендовано для моно- або допоміжної терапії через підвищений ризик розвитку манії (рівень доказовості 2, негативний) (Kane et al., 1982; Prien et al., 1984).
Клінічні особливості, які допомагають під час вибору лікування
Більшість осіб із БАР потребує коротко- або довгострокового комбінованого лікування для втамування гострих або субсиндромальних симптомів і зниження частоти рецидивів. Деякі дані підтверджують, що тривале лікування є менш дієвим, якщо пацієнт довго не отримував терапії, і це є аргументом на користь якомога раніше призначати відповідне лікування (Solomon et al., 1995; MacQueen et al., 2000). Літій як терапевтична стратегія першої лінії дієвий для запобігання маніакальним та депресивним епізодам і має антисуїцидальний ефект (Ahrens, Muller-Oerlinghausen, 2001; Cipriani et al., 2013). Особи, які приймають ламотриджин, здебільшого мають симптоми депресії та коморбідну тривогу (Passmore et al., 2003; Ketter, Calabrese, 2002). Монотерапія цим медикаментозним засобом має обмежену користь для профілактики манії. Кветіапін ефективний для запобігання маніакальним, депресивним і змішаним епізодам (Vieta et al., 2012). Азенапін демонструє позитивну дію для профілактики як манії, так і депресії, хоча щодо останньої – дещо менш виражену. У рандомізованому відкритому дослідженні пацієнти, які приймали карбамазепін, порівняно з тими, хто використовував літій, частіше мали атиповий перебіг захворювання, БАР II або шизоафективний розлад (Kleindienst et al., 2000).
Рефрактерність до лікування може бути пов’язана з недотриманням режиму приймання пероральних медикаментозних засобів. Зокрема, було підтверджено ефективність монотерапії ін’єкційним рисперидоном пролонгованої дії або допоміжного його використання раз на два тижні та застосування лише ін’єкційного арипіпразолу раз на місяць (рівень доказовості 2) для профілактики рецидивів маніакальних/депресивних епізодів у пацієнтів із БАР (Quiroz et al., 2010; Macfadden et al., 2009). Ад’ювантна терапія клозапіном дієва для полегшення симптомів і дає змогу зменшити загальне застосування медикаментозних засобів у резистентних пацієнтів. Так, даних клінічних досліджень щодо можливих варіантів лікування пацієнтів із рефрактерною БАР наразі недостатньо.
Закінчення в наступному номері
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті
www.canmat.org
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 1 (52) 2020 р.
СТАТТІ ЗА ТЕМОЮ Неврологія
РЕЗОЛЮЦІЯ РАДИ ЕКСПЕРТІВ. 16 грудня 2023 року у м. Києві відбулося засідання дискусійного клубу групи експертів у галузі неврології. Під час зустрічі колеги обмінювалися досвідом, проводили гарячі дискусії щодо ведення важких пацієнтів, нових рекомендацій та спільних пошуків шляхів порятунку. ...
Як відомо, біль у спині ускладнює рух і чинить негативний вплив на якість життя та психічне благополуччя людини. За даними Всесвітньої організації охорони здоров’я (ВООЗ), від болю в нижній частині спини страждають близько 619 млн людей у всьому світі, і за прогнозом, до 2050 року переважно через збільшення чисельності населення та його старіння кількість таких випадків може зрости до 843 млн (WHO, 2020). Попри проведення численних досліджень причини дорсалгій досі лишаються суперечливими, а результат лікування – здебільшого незадовільним....
Полінейропатії – це захворювання всього організму з реалізацією патологічного процесу на рівні периферичної нервової системи як множинного ураження периферичних нервів із порушенням їх функції. Більшість полінейропатій є хронічними станами, що значно порушують якість життя пацієнтів. Це зумовлює актуальність пошуку ефективних підходів до лікування цих захворювань....
Головний біль (ГБ) як один із найчастіших неврологічних розладів є причиною стану, що характеризується порушенням повсякденної життєдіяльності людини. Поширеність цефалгій і значний їх вплив на якість життя свідчать про важливість проблеми діагностування та лікування ГБ. За даними Глобального дослідження тяжкості хвороб, оновленими 2019 р., ГБ посідає третє місце (після інсульту та деменції) серед неврологічних причин за загальним тягарем захворювань (виміряним роками життя з поправкою на інвалідність [DALY]) (WHO, 2014). При цьому лише незначна кількість осіб із ГБ у всьому світі проходять відповідну діагностику та отримують адекватне лікування....




