Цукровий діабет 1 типу в дітей: сучасні рішення
28 лютого в м. Києві відбулася Нарада національних експертів із дитячої ендокринології, в ході якої було обговорено питання досягнення глікемічного контролю в дітей, хворих на цукровий діабет (ЦД), сучасні рекомендації з інсулінотерапії та лікування діабетичного кетоацидозу. Учасники наголосили, що важливим є навчання щодо ведення дітей із ЦД не лише дитячих ендокринологів, а й сімейних лікарів і педіатрів, оскільки такі діти потребують спільного ведення цими спеціалістами.

У ході наради учасники прослухали виступ експерта МОЗ України зі спеціальності «Ендокринологія, дитяча ендокринологія», доктора медичних наук Наталії Борисівни Зелінської стосовно міжнародних рекомендацій щодо лікування дітей із ЦД та обговорили можливості їх адаптації до вітчизняних реалій.
Згідно зі статистичними даними, у 2017 році понад 1,1 млн дітей у світі мали ЦД. Ці діти потребують відповідного лікування, щоб жити повноцінним життям без стигми, обмежень і ускладнень, пов’язаних із діабетом. В Україні сьогодні майже 10 тис. дітей віком до 18 років живуть із ЦД. У наш час очікувана тривалість життя людей із ЦД 1 типу практично зрівнялася з такою в загальній популяції. Це стало можливим завдяки ретельному моніторингу глікемії, застосуванню сучасних інсулінів, появі високотехнологічних засобів їх уведення, в тому числі інсулінових помп, а також відповідному навчанню дітей, членів їхніх сімей та інших осіб, які піклуються про дитину, засадам контролю глікемії й надання допомоги при діабеті.
Наразі основним документом із лікування ЦД у дітей є узгоджені всіма міжнародними діабетичними організаціями та світовими експертами з діабетології Керівні настанови консенсусу з клінічної практики Міжнародного товариства ЦД у дітей і підлітків (ISPAD Clinical Practice Consensus Guidelines, 2018), створені на засадах доказової медицини. Зазначений документ є оновленням настанов від 2014 року, оскільки за цей час з’явилися нові засоби професійного й самостійного моніторингу глікемії, а також препарати інсулінів, які дають змогу безпечно досягати її цільових показників.
Глікемічний контроль у дітей має здійснюватися за допомогою щоквартального визначення рівня HbA1c та самостійного моніторингу глюкози в крові. Належний глікемічний контроль дає змогу дотримувати оптимального стану здоров’я, зменшити ризик виникнення гострих і хронічних ускладнень діабету; мінімізувати негативні наслідки гіпоглікемії та гіперглікемії на розвиток і функціонування центральної нервової системи, когнітивну й пізнавальну функції, настрій, а також поліпшити якість життя дитини та членів її сім’ї.
Моніторинг глікемії охоплює регулярний самоконтроль глюкози за допомогою глюкометра, систем постійного моніторингу глюкози (CGM) або періодично сканованого моніторингу глюкози (isCGM), та є основною складовою лікування всіх дітей із ЦД. Регулярний аналіз цих показників необхідний для корекції інсулінотерапії, режиму харчування та фізичної активності з метою оптимізації контролю діабету. CGM у реальному часі особливо корисно проводити дітям, які не можуть повідомити про симптоми гіпо- чи гіперглікемії, й тим особам, у яких порушено розпізнавання гіпоглікемії. isCGM може доповнювати самоконтроль глікемії, що проводиться за допомогою глюкометра. Хоча isCGM нагадує CGM, він не має опції попередження користувача сигналом про гіпо- чи гіперглікемію в режимі реального часу.
У Керівних настановах оновлено цільові показники глікемічного контролю для дітей, підлітків і молодих людей, які мають доступ до комплексної допомоги (медичної та психологічної) та зроблено акцент на індивідуалізації показників рівня глюкози. У таких пацієнтів рекомендований цільовий рівень HbA1c ≤7,0% (табл. 1). Орієнтація на такі жорсткі показники контролю глікемії стала можливою завдяки ширшому застосуванню сучасних аналогів інсуліну, помпової інсулінотерапії, високотехнологічних методів самоконтролю діабету й активному навчанню самоконтролю ЦД.
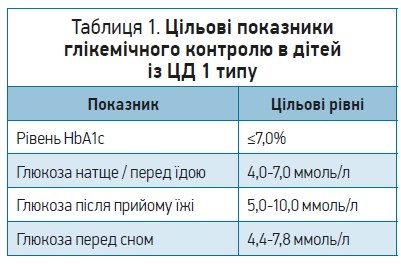 Вищий цільовий рівень HbA1c – до 7,5% (<58 ммоль/моль) допускається в таких випадках: неспроможність пацієнта описати симптоми гіпоглікемії чи повідомити про них; відсутність розпізнавання гіпоглікемії / тяжка гіпоглікемія в анамнезі; відсутність доступу до аналогів інсуліну та сучасних технологій уведення; відсутність можливості регулярно перевіряти рівень глікемії за допомогою глюкометра та CGM. Цей рівень також рекомендовано пацієнтам, які є високими глікаторами, тобто в яких рівень HbA1c у межах 7,5% відповідає середньому рівню глюкози в крові значно нижчому, ніж 8,6 ммоль/л.
Вищий цільовий рівень HbA1c – до 7,5% (<58 ммоль/моль) допускається в таких випадках: неспроможність пацієнта описати симптоми гіпоглікемії чи повідомити про них; відсутність розпізнавання гіпоглікемії / тяжка гіпоглікемія в анамнезі; відсутність доступу до аналогів інсуліну та сучасних технологій уведення; відсутність можливості регулярно перевіряти рівень глікемії за допомогою глюкометра та CGM. Цей рівень також рекомендовано пацієнтам, які є високими глікаторами, тобто в яких рівень HbA1c у межах 7,5% відповідає середньому рівню глюкози в крові значно нижчому, ніж 8,6 ммоль/л.
Своєю чергою, нижчий цільовий показник HbA1c на рівні 6,5% (47,5 ммоль/моль) може бути доречним, якщо його можливо досягти без значної гіпоглікемії, порушення якості життя й обтяження догляду за пацієнтом, а також під час «медового місяця» – періоду зменшення потреби в інсуліні.
Самоконтроль діабету являє собою щоденну роботу, оскільки метою лікування є не досягнення цільового рівня HbA1c, а дотримання нормальної варіативності глікемії протягом доби (пре- та постпрандіальної, нічної). Нині розробляються нові критерії глікемічного контролю діабету, що ґрунтуються на тривалості перебування пацієнта в межах нормо-, гіпер- і гіпоглікемії. Отже, акцент в оцінці ефективності лікування хворих на ЦД зміщується з рівня HbA1c на показники глікемії за даними цілодобового моніторингу, зокрема за допомогою систем CGM та isCGM. Так, оцінюється час протягом доби (time in range), коли пацієнт перебуває в межах нормоглікемії (3,9-10 ммоль/л), гіперглікемії (>10 ммоль/л) і гіпоглікемії (≤3,0 ммоль/л). Рекомендована тривалість перебування пацієнта в окремому діапазоні глікемії має бути індивідуалізована та залежить від віку пацієнта й деяких інших особливостей.
У ході дискусії експертів доктор медичних наук Наталія Андріївна Спринчук виступила за ширше застосування в дітей в Україні систем CGM та isCGM, оскільки інформація щодо показників глікемії в реальному часі дає змогу досягти кращого контролю діабету. Водночас за відсутності фінансової можливості застосовувати системи CGM та isCGM частота самоконтролю за допомогою глюкометра має становити не менш як 6 разів на добу відповідно до Керівних настанов ISPAD.
Доктор медичних наук Світлана Ігорівна Турчина зазначила, що застосування CGM дає змогу виявити варіативність глікемії протягом доби, що неможливо зробити, спираючись тільки на виміри глікемії за допомогою глюкометра. Вона зауважила, що висока варіативність глікемії негативно впливає на швидкий розвиток ускладнень ЦД, на розвиток дитини. Навчання дітей самоконтролю діабету, особливо в підлітковому віці, необхідно проводити мультидисциплінарною командою з обов’язковим залученням психолога.
Завідувачка відділення ендокринології Національної дитячої спеціалізованої лікарні «ОХМАТДИТ» Наталія Леонідівна Погадаєва додала, що існує також потреба в навчанні батьків дітей із ЦД, оскільки лікарі часто відзначають нехтування ними лікарських рекомендацій або, навпаки, надмірне прагнення знизити глікемію нижче цільових показників, що призводить до частих гіпоглікемій – явних або прихованих, які негативно впливають на розвиток і функціонування мозку дитини.
Експерт МОЗ України зі спеціальності «Ендокринологія, дитяча ендокринологія» Лілія Олексіївна Лантух погодилася, що надзвичайно важливими є підготовка дитини до дорослого життя, соціальна адаптація її як повноцінного члена суспільства, формування відповідальності за власне здоров’я.
Важливість регулярного навчання контролю діабету підкреслили також експерт департаменту охорони здоров’я Запорізької ОДА з дитячої ендокринології Олена Василівна Слепян, експерт департаменту охорони здоров’я Івано-Франківської ОДА з дитячої ендокринології Наталія Володимирівна Чорна й експерт департаменту охорони здоров’я Харківської ОДА з дитячої ендокринології, кандидат медичних наук Наталія Валеріївна Шульга.
Н.Б. Зелінська розповіла про прогресивний досвід Польщі в досягненні належного контролю ЦД завдяки добре налагодженій системі регулярного (кожні 3 міс) навчання самоконтролю ЦД дітей і молодих хворих віком до 26 років, які перебувають на помповій інсулінотерапії. Завдяки цьому пацієнти мають найкращі показники НbА1с в Європі. Вона запропонувала запровадити в Україні спеціальний інтернет-ресурс щодо навчання самоконтролю дітей із ЦД та їхніх батьків із залученням провідних фахівців із дитячої діабетології, психологів, а також із використанням сучасних міжнародних рекомендацій стосовно проведення такого навчання.
Усі експерти погодилися, що такий проєкт буде корисним, поліпшить обізнаність хворих про ЦД і контроль захворювання, оптимізує витрати часу лікаря на проведення навчання насамперед первинних хворих.
Друга частина наради була присвячена особливостям інсулінотерапії в дітей з акцентом на застосування сучасних аналогів інсуліну, котрі дають змогу досягти ефективного глікемічного контролю ЦД без головного страху лікарів і пацієнтів – розвитку гіпоглікемії. Запобігти гіпоглікемічним станам складніше, ніж гіперглікемії, до того ж вони мають негативний вплив на когнітивну функцію. Отже, обираючи оптимальний препарат інсуліну, слід уникати ризиків гіпер- і гіпоглікемій.
Застосування аналогів інсуліну й ретельний моніторинг рівня глікемії знижують ризик тяжкої гіпоглікемії. Н.Б. Зелінська навела результати дослідження B. Karges і співавт. (2014) за участю 37 539 дітей та підлітків із ЦД. Результати дослідження показали, що з 1995 р. по 2012 р. спостерігалося значне зменшення частоти тяжкої гіпоглікемії й коми, досягнення кращого контролю діабету (HbA1c – 6,0-6,9% і 7,0-7,9%) саме в групі дітей, які частіше проводили моніторинг глікемії та використовували аналоги інсуліну й інсулінові помпи (р=0,001).
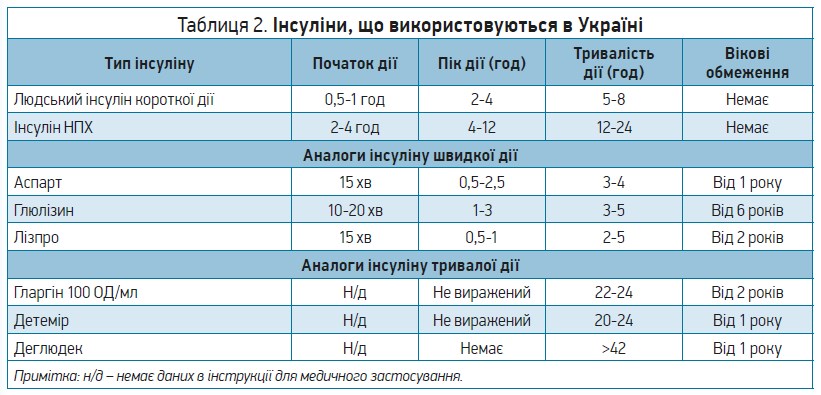
У Керівних настановах консенсусу з клінічної практики ISPAD (2018) уточнено рекомендації щодо інтенсивного режиму інсулінотерапії з диференційованим заміщенням потреби як у базальному, так і в прандіальному інсуліні, а також включено огляд ролі нових аналогів інсуліну та пристроїв для інсулінотерапії в дітей. У всіх вікових групах режим інсулінотерапії має бути максимально наближеним до фізіологічного, щоб забезпечити оптимальний контроль глікемії з використанням доступних базальних і прандіальних інсулінів (табл. 2).
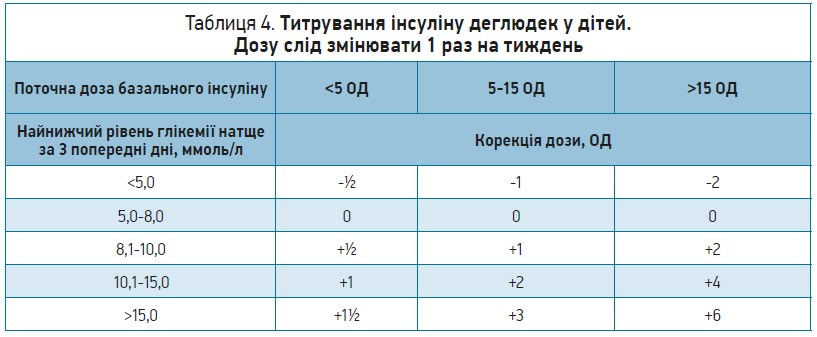
При визначенні режиму інсулінотерапії в дітей необхідно підібрати дозу базального інсуліну для покриття потреби в ньому протягом 24 год і корегувати дозу прандіального/болюсного інсуліну відповідно до глікемічного ефекту їжі. Тобто доза інсуліну має титруватися до досягнення цільових показників глікемії натще та протягом дня. Приклади титрування сучасних інсулінів наведено в таблицях 3-5; такі протоколи титрування використовували в клінічних рандомізованих дослідженнях за участю дітей із ЦД різного віку. Титрування проводять 1-2 рази на тиждень за найнижчим показником глікемії за попередні 3 дні. Це безпечніше для дітей, особливо молодшого віку.
Потреба в інсуліні сильно різниться в окремих осіб і змінюється з часом, тому вона підлягає регулярному перегляду. Особливо це стосується дітей підліткового віку. В умовах збільшення секреції контрінсулярних гормонів у цей період, формування відносної інсулінорезистентності та зниження фізичної активності потреба в екзогенному інсуліні може збільшуватися до 1,5-2,0 ОД/кг, що є фізіологічною й необхідною для нормального росту й розвитку. У підлітковому віці ефективнішою є інтенсивна інсулінотерапія з використанням аналогів інсуліну короткої та тривалої дії, максимально адаптована до особливостей життя підлітка чи молодого дорослого.
Окрім того, інсулінотерапія потребує корекції під час гострих захворювань. Доза базального аналога інсуліну не змінюється. У разі підвищеного рівня глюкози в крові за відсутності кетозу чи його незначного рівня необхідно додати 5-10% загальної добової дози інсуліну (~0,05-0,1 ОД/кг) у вигляді інсуліну короткої дії чи аналога інсуліну швидкої дії (краще) й повторювати цю дозу кожні 2-4 год відповідно до рівня глюкози в крові та клінічного стану. Підвищений рівень глюкози в крові з помірним або значним кетозом свідчить про наявний або ймовірний діабетичний кетоацидоз, який є потенційно небезпечним. У таких випадках слід додати до лікування 10-20% загальної добової дози інсуліну (~0,1-0,2 ОД/кг) у вигляді інсуліну короткої дії чи аналога інсуліну швидкої дії й повторювати цю дозу кожні 2-4 год відповідно до рівня глюкози в крові та клінічного стану.
Частим гострим ускладненням лікування ЦД є гіпоглікемія. Відповідно до сучасної класифікації розрізняють три рівні гіпоглікемії. Рівень 1 – попередження про клінічну гіпоглікемію – вміст глюкози ≤3,9 ммоль/л; це значення, що сповіщає про необхідність уваги для запобігання гіпоглікемії, оскільки можливе подальше зниження рівня глюкози, й потребує лікування. Рівень 2 – клінічно значуща (серйозна) гіпоглікемія – значення глюкози <3 ммоль/л, при якому можливі розлади гормональної контррегуляції, порушення усвідомлення гіпоглікемії, нейрогенні симптоми та когнітивна дисфункція з підвищенням ризику тяжкої гіпоглікемії. Рівень 3 – тяжка гіпоглікемія – асоціюється з тяжкими когнітивними порушеннями (в тому числі комою та судомами) й потребує сторонньої допомоги для активного введення вуглеводів, глюкагону чи інших заходів. Гіпоглікемії можливо уникнути, призначивши від самого початку хвороби препарати інсулінів із низьким ризиком гіпоглікемії та високою прогнозованістю дії.
Менший ризик гіпоглікемії доведено для інсулінів аспарт і лізпро. Згідно з Кокранівським оглядом, зменшення загальної середньої частоти епізодів гіпоглікемії на одного пацієнта на місяць за умови застосування аналогів інсуліну швидкої дії становило -0,2 (95% довірчий інтервал від -1,1 до -0,7).
Аналоги інсуліну швидкої дії краще вводити безпосередньо перед прийомом їжі, оскільки їхня швидка й коротка дії сприяють зменшенню не лише постпрандіальної гіперглікемії, а й ризику нічної гіпоглікемії. За необхідності швидкі аналоги інсуліну можна вводити й після прийому їжі (наприклад, немовлятам і малюкам, які неохоче їдять) або розділити дозу на введення перед і після прийому їжі. Вказані препарати забезпечують швидший ефект у лікуванні гіперглікемії з кетозом або без нього, порівняно зі звичайним інсуліном короткої дії. Завдяки цьому вони розширили кількість варіантів лікування для забезпечення індивідуальних потреб дітей усіх вікових груп і дають змогу цим пацієнтам безпечно досягати не гіршого чи навіть кращого контролю глікемії з більшою гнучкістю в повсякденному житті.
Що стосується базальних інсулінів, то нині доступними аналогами є гларгін (100 ОД/мл), детемір і деглюдек, які мають різні способи пролонгації дії. Усім цим аналогам властива менша щоденна мінливість абсорбції порівняно з інсуліном НПХ. Гларгін (100 ОД/мл) і детемір можна вводити 1-2 рази на добу, а деглюдек – тільки 1 раз на добу. Найбільшою перевагою застосування базальних аналогів інсуліну є не вплив на рівень HbA1c, а зменшення ризику гіпоглікемії. Сьогодні два аналоги базального інсуліну – деглюдек і детемір – дозволені для застосування в дітей віком від 1 року.
Обираючи інсулін для лікування маленьких дітей, окрім вікових обмежень і зниження ризику гіпоглікемій, необхідно також зважати на ймовірність розвитку інших несприятливих станів, які є потенційно небезпечними, а саме на ризик розвитку гіперглікемії з кетозом. Н.Б. Зелінська представила експертам результати фармакоекономічного аналізу порівняльного дослідження (Thalange N. et al., 2019) аналогів інсуліну деглюдек і детемір, в якому було показано, що доза інсуліну деглюдек, за умови досягнення зіставного контролю глікемії, нижча на 0,14 ОД/кг (30%), а ризик гіперглікемії з кетозом менший на 40%. Також вона нагадала інформацію, наведену в Керівних настановах ISPAD (2018), щодо меншої частоти гіперглікемії з кетоацидозом у разі використання інсуліну деглюдек та його переваги в лікуванні пацієнтів зі схильністю до кетоацидозу. При лікуванні цим аналогом інсуліну дитина отримує меншу кількість ін’єкцій; завдяки його значній тривалості дії (до 42 год) сумарна місячна й річна дози істотно менші, ніж у разі введення інших інсулінів й аналогів інсуліну тривалої дії, а термін придатності інсуліну після першої ін’єкції триваліший, що дуже важливо як з медичної, так і з економічної точки зору.
У ході обговорення особливостей інсулінотерапії в дітей експерти поділилися власним досвідом застосовування й титрування аналогів інсуліну в дітей різних вікових категорій. Н.Л. Погадаєва звернула увагу на те, що інсулінотерапія має бути персоніфікована залежно від віку дитини. О.В. Слепян поділилася досвідом застосування аналогів інсуліну в дитини з неонатальним діабетом, зазначивши, що цих засобів не треба боятися, а обережними варто бути з людськими інсулінами, котрі мають непередбачуваний профіль дії. Л.О. Лантух і Н.А. Спринчук підтримали доцільність старту інсулінотерапії у хворих із вперше виявленим ЦД з аналогів інсуліну, оскільки лікар має працювати в інтересах пацієнта та призначати ті препарати, ризик застосування котрих мінімальний. Н.А. Спринчук також зауважила: крім ефективності та безпеки доцільність застосування аналогів інсуліну полягає в тому, що людський інсулін може виступати автоалергеном, здатним погіршити стан пацієнта. Додатково експерти звернули увагу на те, що призначення й корегування доз інсуліну має виконувати дитячий ендокринолог і виконання цих призначень має бути забезпечене на первинному рівні надання медичної допомоги.
Наприкінці наради експерти обговорили оновлені рекомендації Керівних настанов ISPAD (2018) щодо лікування дітей із діабетичним кетоацидозом і гіперглікемічним гіперосмолярним синдромом і рекомендували впровадити їх до протоколів лікування діабетичного кетоацидозу та гіперглікемічного гіперосмолярного синдрому у відділеннях реанімації й інтенсивної терапії.
За результатами Наради експертів
Резолюція
Наради національних експертів із дитячої ендокринології
від 28 лютого 2020 р.
Із метою поліпшення надання медичної допомоги дітям та підліткам із ЦД в Україні запропоновано проведення таких заходів.
1. Для ознайомлення ендокринологів, зокрема дитячих, сімейних лікарів, інших фахівців, які надають допомогу дітям із ЦД, із сучасними узгодженими міжнародними рекомендаціями щодо лікування дітей та підлітків із ЦД перекласти українською й видати Керівні настанови консенсусу з клінічної практики Міжнародного товариства ЦД у дітей та підлітків (ISPAD Clinical Practice Consensus Guidelines, 2018).
2. Для забезпечення ефективнішого лікування дітей, хворих на ЦД, створити віртуальну комп’ютерну/інтернет-школу з навчання самоконтролю ЦД для хворих дітей і членів їхніх сімей із розробкою структурованої програми навчання.
3. Сприяти створенню на вторинному та третинному рівнях медичної допомоги мультидисциплінарних груп для надання спеціалізованої медичної допомоги дітям із ЦД з обов’язковим залученням психолога.
4. Рекомендувати дітям із ЦД, за потреби – й членам їхніх сімей, кожні 3 міс проходити обов’язкове навчання в школах самоконтролю ЦД.
5. Для забезпечення ефективного лікування дітей із ЦД, запобігання виникненню гострих і хронічних ускладнень проводити регулярні огляди дитини дитячим ендокринологом: протягом першого року після маніфестації захворювання чи протягом року після завершення «медового місяця» діабету – не рідше ніж 1 раз на місяць, надалі (до віку 18 років) – не рідше ніж кожні 2-3 міс.
6. Зважаючи на рекомендації ISPAD Clinical Practice Consensus Guidelines (2018), проводити самоконтроль рівня глюкози в крові дітям із ЦД щонайменше 6 разів на добу.
7. Уникати невиправданих госпіталізацій дітей із ЦД із проведенням корекції їх лікування та комплексного обстеження амбулаторно в лікувальних закладах вторинного чи третинного рівня медичної допомоги. З метою своєчасного виявлення хронічних ускладнень ЦД та запобігання їх прогресуванню проводити планове комплексне обстеження хворих 1 раз на рік (за показаннями – частіше), надто в період пубертату.
8. З огляду на відсутність переваг людських генно-інженерних інсулінів перед сучасними аналогами інсуліну ультракороткої, тривалої й ультратривалої дії, вибір препаратів інсуліну на початку терапії дітей із ЦД та під час подальшого лікування проводити індивідуально, враховуючи вік, особливості харчування, фізичну активність, режим дня, перебіг захворювання, наявність супутніх хвороб. У разі значної варіативності глікемії натще, нічних гіпоглікемій або ризику їх виникнення оптимальним вибором є застосування аналогів інсуліну тривалої/ультратривалої дії. При частих гіпоглікеміях, гіперглікеміях із кетозом або без нього, в тому числі під час приєднання супутніх хвороб, розглянути перехід на лікування аналогами інсуліну з доведеним низьким ризиком гіпо- та гіперглікемій. Під час вибору інсулінотерапії враховувати інформацію, наведену в ISPAD Clinical Practice Consensus Guidelines (2018), щодо меншої частоти гіперглікемії з кетоацидозом при використанні інсуліну деглюдек (аналогу інсуліну ультратривалої дії) та його переваги в лікуванні пацієнтів зі схильністю до кетоацидозу. Зважати також на те, що при лікуванні цим аналогом інсуліну дитина отримує меншу кількість ін’єкцій; завдяки його значній тривалості дії (до 40 год) сумарна місячна й річна дози істотно менші, ніж при введенні інших інсулінів й аналогів інсуліну тривалої дії; термін придатності інсуліну після першої ін’єкції триваліший, що дуже важливо як з медичної, так і з економічної точки зору.
9. Для недопущення летальних випадків у дітей із ЦД із гострими ускладненнями при наданні невідкладної допомоги узгодити з лікарями відділень реанімації й інтенсивної терапії протокол лікування діабетичного кетоацидозу та гіперглікемічного гіперосмолярного синдрому в дітей відповідно до рекомендацій ISPAD Clinical Practice Consensus Guidelines, 2018 (розділ Diabetic ketoacidosis and hyperglycemic hyperosmolar state).
Н.Б. Зелінська, д.м.н, заслужений лікар України, завідувачка відділу дитячої ендокринології Українського науково-практичного центру ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України, експерт МОЗ України зі спеціальності «Ендокринологія, дитяча ендокринологія»
Н.А. Спринчук, д.м.н., завідувачка відділення дитячої ендокринної патології ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України»
Н.Л. Погадаєва, к.м.н., завідувачка відділення ендокринології НДСЛ «ОХМАТДИТ» МОЗ України, експерт МОЗ України зі спеціальності «Ендокринологія, дитяча ендокринологія»
С.І. Турчина, д.м.н., завідувачка відділення ендокринології ДУ «Інститут охорони здоров’я дітей та підлітків НАМН України»
Л.О. Лантух, завідувачка ендокринологічного відділення дитячої клінічної лікарні № 6 м. Києва, експерт МОЗ України зі спеціальності «Ендокринологія, дитяча ендокринологія», експерт департаменту охорони здоров’я КМДА з дитячої ендокринології
О.В. Слепян, завідувачка ендокринологічного відділення Запорізької обласної клінічної дитячої лікарні, експерт департаменту охорони здоров’я Запорізької ОДА з дитячої ендокринології
Н.В. Чорна, лікар-ендокринолог Івано-Франківської обласної дитячої клінічної лікарні, експерт департаменту охорони здоров’я Івано-Франківської ОДА з дитячої ендокринології
Н.В. Шульга, к.м.н., завідувачка ендокринологічного центру Харківської обласної дитячої клінічної лікарні, експерт департаменту охорони здоров’я Харківської ОДА з дитячої ендокринології
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 6 (475), березень 2020 р.
СТАТТІ ЗА ТЕМОЮ Ендокринологія
За визначенням Всесвітньої організації охорони здоров’я, цукровий діабет (ЦД) – це група метаболічних розладів, що характеризуються гіперглікемією, яка є наслідком дефектів секреції інсуліну, дії інсуліну або обох цих чинників. За останні 15 років поширеність діабету зросла в усьому світі (Guariguata et al., 2014). Згідно з даними Diabetes Atlas (IDF), глобальна поширеність діабету серед осіб віком 20-79 років становила 10,5% (536,6 млн у 2021 році; очікується, що вона зросте до 12,2% (783,2 млн у 2045 році (Sun et al., 2022). Наразі триває Програма профілактики діабету (ППД), метою якої є визначити, які підходи до зниження інсулінорезистентності (ІР) можуть допомогти в створенні профілактичних заходів ЦД 2 типу (The Diabetes Prevention Program (DPP), 2002). У цьому світлі визначення впливу вітаміну D на розвиток ЦД є актуальним питанням....
Внутрішній біологічний годинник людини тісно та двоспрямовано пов’язаний зі стресовою системою. Критична втрата гармонійного часового порядку на різних рівнях організації може вплинути на фундаментальні властивості нейроендокринної, імунної та вегетативної систем, що спричиняє порушення біоповедінкових адаптаційних механізмів із підвищеною чутливістю до стресу й уразливості. Поєднання декількох хвороб зумовлює двоспрямованість патофізіологічних змін....
Метформін – протидіабетичний препарат першої лінії, який пригнічує глюконеогенез у печінці і в такий спосіб знижує рівні глюкози в крові. Крім того, він знижує ризик кардіоваскулярних подій, чинить нефропротекторний ефект і здатен подовжувати тривалість життя. Завдяки цим властивостям метформін нині розглядають як мультифункціональний препарат і дедалі частіше застосовують для лікування та профілактики різноманітних захворювань....
Сучасне лікування хворих на цукровий діабет (ЦД) 2 типу включає зміну способу життя і медикаментозну терапію для контролю глікемії та профілактики ускладнень. Проте дослідження показують, що на практиці небагато хворих досягають контролю захворювання (частково через погану прихильність до лікування). Частка пацієнтів, які дотримуються протидіабетичної терапії, коливається від 33 до 93% (упродовж 6-24 міс) [1, 2]....