Гіпотиреоз: практичні рекомендації для лікарів первинної ланки
Гіпотиреоз – клінічній розлад, з яким часто стикаються лікарі первинної ланки медичної допомоги. Цей стан присутній у кожного 10-го дорослого, і більшість таких випадків можуть ефективно та безпечно вести терапевти чи сімейні лікарі. Пропонований алгоритм діагностики та лікування гіпотиреозу для лікарів первинної ланки складений на основі останніх рекомендацій Американської тиреоїдної асоціації (ATA), Американської колегії сімейних лікарів (ААFP), Американської асоціації клінічних ендокринологів (ААСЕ) й Ендокринологічного товариства Австралії (ESA).
Етіологія та класифікація
Найчастішою причиною гіпотиреозу у світі залишається дефіцит йоду; у країнах з адекватною забезпеченістю йодом цей синдром частіше пов’язаний з автоімунним тиреоїдитом (хворобою Хашимото).
Гіпотиреоз можна класифікувати на маніфестний, субклінічний вторинний і третинний.
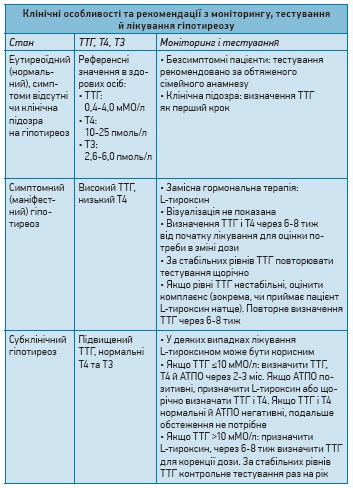
- Симптомний, або маніфестний, гіпотиреоз (високий рівень тиреотропного гормону (ТТГ), низький уміст вільного тироксину – fT4) зазвичай супроводжується скаргами та легко діагностується (хоча можуть бути винятки).
- Субклінічний гіпотиреоз (підвищений ТТГ, нормальний fТ4) трапляється частіше, ніж маніфестний, проте рідше діагностується клінічно, оскільки в багатьох пацієнтів симптоми виражені слабко.
- Вторинний і третинний, або центральний, гіпотиреоз є наслідком захворювань гіпофіза чи гіпоталамуса й характеризується зниженим ТТГ і непропорційно низькою концентрацією fТ4. Трапляється рідко, зазвичай наявна підозра на центральну причину (пухлина гіпофіза, травма голови).
Фактори ризику прогресування субклінічного тиреозу в маніфестний
- Жіноча стать
- Старший вік
- Наявність антитіл до тиреопероксидази (АТПО)
- Сироваткові рівні ТТГ >10,0 мМО/л
- Абляція радіойодом із приводу хвороби Грейвса в анамнезі
- Дистанційна променева терапія з приводу нетиреоїдних злоякісних новоутворень в анамнезі
- Довготривала терапія літієм в анамнезі
- Прийом великої кількості йоду в анамнезі (наприклад, йодоконтрастні препарати, аміодарон, екстракт морських водоростей)
Клінічна картина
Гіпотиреоз зазвичай проявляється зниженою фізичною та розумовою активністю, проте може бути й безсимптомним. Симптоми й ознаки часто слабко виражені та не є ані чутливими, ані специфічними.
Мікседемна кома є тяжкою формою захворювання, що найчастіше розвивається в пацієнтів із недіагностованим або нелікованим гіпотиреозом, які зазнають зовнішнього стресу. Її ознаками є порушений психічний статус, гіпотермія, брадикардія, гіперкапнія, гіпонатріємія; також можуть спостерігатися кардіомегалія, перикардіальний випіт, кардіогенний шок й асцит.
Типові скарги пацієнта з гіпотиреозом
- Втома, втрата енергії, млявість
- Збільшення маси тіла
- Знижений апетит
- Непереносимість холоду
- Сухість шкіри
- Втрата волосся
- Сонливість
- Біль у м’язах і суглобах, слабкість кінцівок
- Депресія
- Емоційна лабільність, психічні порушення
- Забудькуватість, порушення пам’яті, нездатність концентруватися
- Закреп
- Менструальні розлади, порушення фертильності
- Знижене потовиділення
- Парестезії, синдроми компресії нервів
- Нечіткість зору
- Зниження слуху
- Відчуття клубка в горлі, осиплість
Скарги, специфічніші для тиреоїдиту Хашимото
- Відчуття клубка в горлі
- Безболісне збільшення щитоподібної залози (ЩЗ)
- Виснаження
- Минущий біль у шиї, горлі чи в обох локалізаціях
Фізикальні ознаки гіпотиреозу
- Надмірна маса тіла чи ожиріння
- Сповільнення мови та рухів
- Сухість шкіри
- Жовтуха
- Блідість
- Грубе, ламке, схоже на солому волосся
- Втрата волосся на скальпі, у пахвах та/або на лобку
- Одутлість обличчя
- Періорбітальний набряк
- Макроглосія (збільшення язика)
- Зоб (дифузний або вузлуватий)
- Осиплість
- Знижений систолічний і підвищений діастолічний артеріальний тиск
- Брадикардія
- Перикардіальний випіт
- Здуття живота, асцит (рідко)
- Гіпотермія (лише в тяжких випадках)
- Мікседема
- Набряки нижніх кінцівок
- Гіпорефлексія зі зменшеним часом релаксації та/або атаксія
Діагностика
Найчутливішим скринінговим тестом на первинний гіпотиреоз є визначення рівня ТТГ. Якщо вміст ТТГ вищий за норму, наступним кроком є визначення fТ4 або індексу вільного тироксину (FTI), який являє собою сурогатний маркер fT4. Рутинне визначення трийодтироніну (Т3) не рекомендовано.
NB! Біотин, який входить до складу багатьох дієтичних добавок, може спотворювати результати лабораторного визначення багатьох гормонів, зокрема тиреоїдних. Щоб уникнути цього, пацієнт має призупинити вживання таких добавок принаймні за 2 дні до тестування.
Під час інтерпретації результатів тестування ТТГ слід зважати на таке:
- у деяких здорових осіб і в пацієнтів із субклінічним гіпотиреозом рівні ТТГ можуть коливатися без явної причини. Це необов’язково свідчить про зміни функції ЩЗ;
- нормальні діапазони ТТГ підвищуються з віком; верхня межа норми (97,5-й перцентиль) у віковому періоді 20-29 років становить 3,5 мМО/л, у віці понад 80 років – 7,5 мМО/л;
- рівні ТТГ слідують циркадіанному ритму з піковими значеннями з 00:00 до 4:00 і мінімальними – з 12:00 до 16:00. У здорових осіб і пацієнтів із субклінічним гіпотиреозом ця варіабельність може сягати 1-2 мМО/л;
- низькі рівні ТТГ часто визначаються в І триместрі вагітності, але зазвичай нормалізуються в ІІ-ІІІ триместрах.
За підвищених рівнів ТТГ для уточнення діагнозу рекомендовано визначення антитиреоїдних антитіл (повторне тестування не потрібне, оскільки воно не впливає на перебіг захворювання). Позитивні тести на антитіла свідчать про такі стани:
- антитіла до рецепторів ТТГ – хвороба Грейвса;
- антитіла до АТПО – хвороба Хашимото;
- антитіла до тироглобуліну – хвороба Хашимото; цей тест використовується під час спостереження пацієнтів із раком ЩЗ для інтерпретації рівнів тироглобуліну.
У пацієнтів із гіпотиреозом також можуть бути присутні анемія, дилюційна гіпонатріємія, зворотне підвищення креатиніну, підвищення трансаміназ і креатинкінази.
Ультразвукове дослідження ЩЗ при гіпотиреозі показано лише в разі зоба чи вузлів ЩЗ, які пальпуються.
Лікування
Метою лікування гіпотиреозу є нормалізація рівнів ТТГ і полегшення симптомів. У пацієнтів із симптомним або субклінічним гіпотиреозом препаратом першого вибору є L-тироксин, який призначають у початковій дозі 50-100 мкг/добу (або 25 мг/добу в дуже слабких пацієнтів і хворих похилого віку).
- Якщо доза L-тироксину, котрої потребує пацієнт, значно перевищує очікувану, пацієнта необхідно обстежити на гастроінтестинальні розлади, як-от гелікобактерний гастрит, атрофічний гастрит або целіакія.
- Після початку чи відміни терапії естрогенами, андрогенами, інгібіторами тирозинкінази, фенобарбіталом, фенітоїном, карбамазепіном, рифампіном або сертраліном слід повторно визначити вміст ТТГ у рівноважному стані, оскільки ці препарати можуть змінювати потребу в L-тироксині.
- Початкова доза L-тироксину й цільовий рівень ТТГ залежать від ваги пацієнта, так званої пісної маси тіла, статусу вагітності, етіології гіпотиреозу, ступеня підвищення ТТГ, віку та супутніх захворювань (зокрема, хвороб серця).
- Корекція дози L-тироксину може бути необхідною в разі значних змін маси тіла, з віком і при настанні вагітності; через 4-6 тиж після будь-якої зміни дози слід визначити ТТГ.
- У вагітних із гіпотиреозом, які отримують L-тироксин, рівень ТТГ визначають що 4 тиж протягом першої половини вагітності для корекції дози.
- Жінкам із гіпотиреозом, які вже приймають L-тироксин, одразу після підтвердження вагітності можна призначити 2 додаткові дози на тиждень (1 додаткова звичайна доза двічі на тиждень з інтервалом у 3-4 дні).
Лікування мікседеми:
- L-тироксин внутрішньовенно (в/в), починаючи з дози 4 мг/кг пісної маси тіла, або приблизно 200-250 мкг, у вигляді болюса за одне чи декілька введень залежно від ризику розвитку хвороби серця;
- через 24 год 100 мкг L-тироксину в/в, потім 50 мкг/добу в/в;
- стресові дозі глюкокортикоїдів в/в;
- подальше корегування дози L-тироксину залежно від клінічних і лабораторних показників.
Коли пацієнта з гіпотиреозом слід направити до ендокринолога?
Показаннями до направлення пацієнта з гіпотиреозом до ендокринолога є:
- підозрілі вузли ЩЗ або компресійні симптоми (наприклад, дисфагія);
- вагітність (або планована вагітність);
- вік до 18 років;
- вторинний гіпотиреоз;
- незвичні поєднання результатів лабораторних тестів;
- нездатність підтримувати концентрацію ТТГ у цільовому діапазоні;
- відсутність відповіді на лікування.
У деяких пацієнтів із підгострим або післяпологовим тиреоїдитом до появи гіпотиреозу може розвиватися тиреотоксикоз. Таких хворих теж доцільно спрямувати на консультацію ендокринолога.
Мікседемна кома є невідкладним медичним станом із високою летальністю, що потребує початку в/в терапії L-тироксином і глюкокортикоїдами ще до лабораторного підтвердження.
У рідкісних випадках збільшення розмірів зоба в пацієнта з автоімунним тиреоїдитом може вказувати на лімфому. Такі пацієнти потребують обстеження ендокринологом або онкологом.
Прогноз
Нелікований гіпотиреоз призводить до прогресування захворювання з поступовим погіршенням симптомів і метаболічних розладів і, зрештою, розвитком глибокої коми чи навіть летальним наслідком. У дітей нелікований гіпотиреоз спричиняє незворотну затримку психічного розвитку.
Нелікований субклінічний гіпотиреоз у довгостроковій перспективі асоціюється з погіршенням ниркової функції, підвищенням частоти кардіоваскулярних подій і рівня загальної смертності.
На щастя, в більшості пацієнтів замісна гормональна терапія L-тироксином дає змогу позбутися ознак і симптомів гіпотиреозу та нормалізувати якість життя. Інші лабораторні показники (циркулюючі рівні ліпідів, підвищені рівні пролактину тощо) за належного лікування також покращуються.
Підготував Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 10 (479), травень 2020 р.
СТАТТІ ЗА ТЕМОЮ Ендокринологія
21 березня в рамках II Міжнародної школи «Сучасний лікар: від теорії до практики» професор кафедри ендокринології Львівського національного медичного університету ім. Данила Галицького, лікар-ендокринолог вищої категорії, доктор медичних наук Вікторія Олександрівна Сергієнко представила доповідь, присвячену хронічним ускладненням цукрового діабету (ЦД). Зокрема, було акцентовано увагу на причинах розвитку діабетичної полінейропатії (ДП), розглянуто клінічні варіанти цього ускладнення, діагностичні підходи та основні принципи лікування. Пропонуємо огляд цієї доповіді у форматі «запитання – відповідь»....
Останніми десятиліттями в усьому світі спостерігалося значне зростання поширеності цукрового діабету (ЦД), що зумовило серйозні наслідки стосовно якості життя населення, а також спричинило певний тягар для системи охорони здоров’я та економічні витрати [1]. За даними Діабетичного атласу Міжнародної діабетичної федерації (International Diabetes Federation Diabetes Atlas), у 2021 р. ≈537 млн людей мали ЦД і, за прогнозами, до 2045 р. цей показник досягне 783 млн [2]. Значна захворюваність і підвищена смертність асоційовані з пов’язаними із ЦД макросудинними (інфаркт міокарда, інсульт) і мікросудинними (сліпота, ниркова недостатність, ампутації) ускладненнями [3]....
За визначенням Всесвітньої організації охорони здоров’я, цукровий діабет (ЦД) – це група метаболічних розладів, що характеризуються гіперглікемією, яка є наслідком дефектів секреції інсуліну, дії інсуліну або обох цих чинників. За останні 15 років поширеність діабету зросла в усьому світі (Guariguata et al., 2014). Згідно з даними Diabetes Atlas (IDF), глобальна поширеність діабету серед осіб віком 20-79 років становила 10,5% (536,6 млн у 2021 році; очікується, що вона зросте до 12,2% (783,2 млн у 2045 році (Sun et al., 2022). Наразі триває Програма профілактики діабету (ППД), метою якої є визначити, які підходи до зниження інсулінорезистентності (ІР) можуть допомогти в створенні профілактичних заходів ЦД 2 типу (The Diabetes Prevention Program (DPP), 2002). У цьому світлі визначення впливу вітаміну D на розвиток ЦД є актуальним питанням....
Внутрішній біологічний годинник людини тісно та двоспрямовано пов’язаний зі стресовою системою. Критична втрата гармонійного часового порядку на різних рівнях організації може вплинути на фундаментальні властивості нейроендокринної, імунної та вегетативної систем, що спричиняє порушення біоповедінкових адаптаційних механізмів із підвищеною чутливістю до стресу й уразливості. Поєднання декількох хвороб зумовлює двоспрямованість патофізіологічних змін....




