Атопический дерматит и псориаз: сходство и различие в патогенезе и терапии
 12-14 ноября состоялся онлайн-симпозиум «Киевские дерматологические дни 2020 Virtual», в рамках которого украинские врачи получили уникальную возможность прослушать доклад известного дерматолога, председателя Белорусской общественной организации дерматовенерологов и косметологов, заведующего кафедрой дерматовенерологии Витебского государственного медицинского университета, доктора медицинских наук, профессора Владимира Петровича Адаскевича, посвященный сравнительному анализу атопического дерматита (АД) и псориаза, их сходствам и различиям.
12-14 ноября состоялся онлайн-симпозиум «Киевские дерматологические дни 2020 Virtual», в рамках которого украинские врачи получили уникальную возможность прослушать доклад известного дерматолога, председателя Белорусской общественной организации дерматовенерологов и косметологов, заведующего кафедрой дерматовенерологии Витебского государственного медицинского университета, доктора медицинских наук, профессора Владимира Петровича Адаскевича, посвященный сравнительному анализу атопического дерматита (АД) и псориаза, их сходствам и различиям.
– Псориаз считается болезнью подростков и чаще встречается у детей в постпубертатном периоде (0,6-1,3% случаев), по сравнению с допубертатным (0,1-0,5%) (E. Burden-Teh et al., 2016). В последнее время распространенность псориаза среди детей возросла, что обусловливает актуальность этой проблемы в современной педиатрии.
В отличие от псориаза, АД обычно дебютирует в младенческом и раннем детском возрасте и в 90% случаев развивается у детей до 5 лет. В зависимости от возраста, в котором впервые возник АД, можно выделить 3 типа заболевания (J.L. Bolognia et al., 2018):
- с ранним началом – АД с дебютом в возрасте до 2 лет. У 45% больных АД развивается в первые 6 месяцев жизни, у 60% – в течение первого года, у 85% – до пятилетнего возраста. Этот тип АД считается самым распространенным. Примерно у половины детей ко второму году жизни развиваются аллергенспецифические IgE-антитела. Примерно у 60% младенцев и маленьких детей с АД к 12 годам наступает ремиссия, но у остальных активность заболевания сохраняется до подросткового и взрослого возраста;
- с поздним началом – развивается после пубертата. До настоящего времени проведено недостаточное количество эпидемиологических исследований случаев АД с дебютом во взрослом возрасте. Известно, что примерно 30% пациентов с АД в целом относятся к категории, не ассоциированной с IgE, и среди взрослых пациентов большинство – женщины;
- с началом в пожилом возрасте – встречается редко, симптомы появляются после 60 лет.
Псориаз и АД – распространенные воспалительные заболевания кожи, опосредованные T-клетками. Сходство этих дерматозов состоит в реакции эпидермальных кератиноцитов на запускаемые Т-клетками цитокины (изменение роста и дифференциации), чем объясняется фенотип заболевания. Но если псориаз вызывается одним иммунным механизмом, то АД представляет собой спектр заболеваний, вызываемых несколькими полярными иммунными механизмами (рис. 1). Провоцируемыми факторами для псориаза являются психологический стресс, ожирение, cтрептококковая и вирусная инфекции. АД чаще встречается среди жителей индустриальных городов, где организм менее подвержен воздействию микроорганизмов, и чаще ассоциирован с другими атопическими заболеваниями – аллергическим ринитом и бронхиальной астмой.
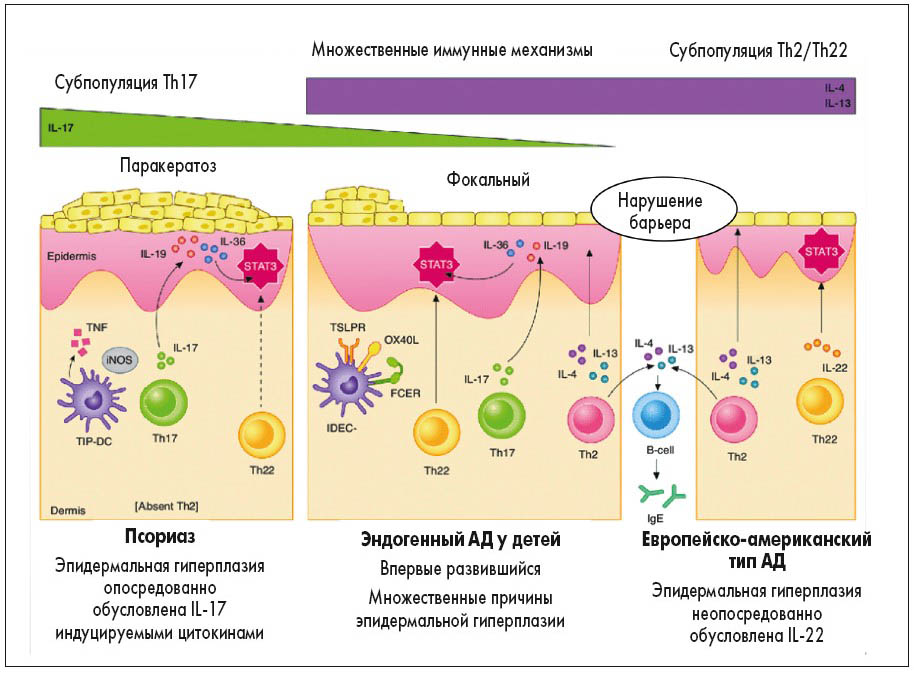 Рис. 1. Патогенез псориаза и АД
Рис. 1. Патогенез псориаза и АД
Guttman-Yassky E., Krueger J.G. Atopic dermatitis and psoriasis: two different immune diseases or one spectrum? Curr Opin Immunol. 2017; 48: 68-73.
У большинства детей течение псориаза относительно легкое или средней степени тяжести, в то время как доля детей с тяжелым течением АД повышается с возрастом.
Псориаз – это заболевание, ассоциированное с серьезными сопутствующими нарушениями, включая псориатический артрит, кардиоваскулярные заболевания, метаболический синдром, гипертензию, ожирение, депрессию и тревожность, сахарный диабет, дислипидемию, курение, алкоголизм, воспалительное заболевание кишечника (M.D. Oliveira et al., 2015). При АД спектр сопутствующих нарушений характеризуется заболеваниями атопического генеза (аллергическим ринитом, бронхиальной астмой, аллергическим конъюнктивитом и пищевой аллергией), осложнениями герпетической инфекции (герпетическая экзема), бактериальной, вирусной инфекции (вирусные бородавки, контагиозный моллюск, экзема Коксаки), а также психогенными заболеваниями, такими как синдром дефицита внимания, гиперактивность, тревожность, депрессия, проявлениями аутизма (A. Zhang et al., 2015).
Неотложные коморбидные состояния, характерные для псориаза, включают целиакию, эректильную дисфункцию, болезнь Паркинсона, остеопороз, хроническое обструктивное заболевание легких, рассеянный склероз, увеит, мигрень, абдоминальная аневризма аорты (M.D. Oliveira et al., 2015). Для АД это ожирение, гнездная алопеция, витилиго, ревматоидный артрит, воспалительное заболевание кишечника (A. Zhang et al., 2015).
При сравнении клинических проявлений псориаза и АД следует отметить, что для псориаза характерны более тонкие чешуйки, нечеткие границы, чаще поражены лицо, перианальная область и область гениталий, каплевидный псориаз встречается чаще после стрептококковой инфекции (рис. 2). Типичные признаки, характерные для АД у маленьких детей, включают: поражение щек, подбородка, туловища, значительную экссудацию; у детей старшего возраста поражаются в основном периорбитальная и периоральная области, шея, сгибательные поверхности конечностей, ладони и подошвы, а также возникают лихенификации в связи с хроническим течением (рис. 2) (E.N. Dhonncha, 2019).
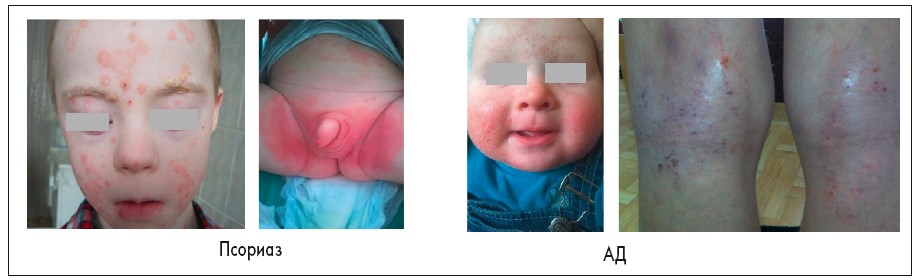 Рис. 2. Клинические проявления псориаза и АД у детей
Рис. 2. Клинические проявления псориаза и АД у детей
IPC / IEC: Psoriasis and atopic dermatitis: similarities and differences. 2016.
Китайские ученые описали новые диагностические критерии АД у детей. Помимо около 20 типичных признаков (рис. 3), они включают также и атипичные (рис. 4), которые учитывают стигмы и минимальные формы атопии (R. Cheng et al., 2020). К стигмам атопии относятся гиперлинеарность ладоней, признак Хертоге, симптом грязной шеи, фолликулярный кератоз. Минимальными формами атопии могут быть ксероз, трещины за ушными раковинами, белый лишай, экзема подушечек пальцев на руках и ногах, так называемая зимняя стопа, а также экзема сосков. Согласно критериям, АД диагностируется на основании наличия трех главных признаков:
- зуда;
- типичной морфологии и расположения (дерматит на сгибательных поверхностях конечностей) или атипичной морфологии и расположения с ксерозом;
- хронического или хронического рецидивирующего течения.
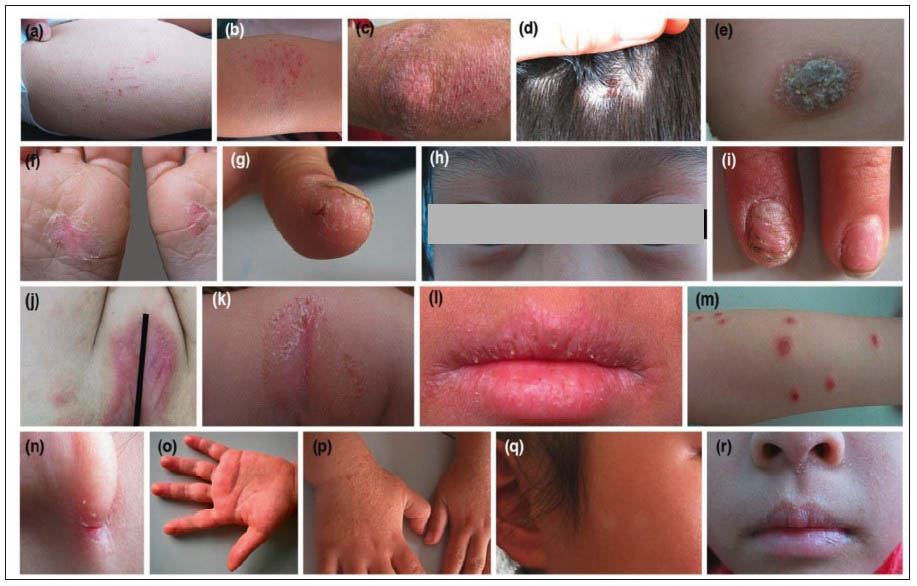 Рис. 3. Типичные клинические признаки, включенные в новые критерии АД
Рис. 3. Типичные клинические признаки, включенные в новые критерии АД
a) Расчесы на бедре вследствие зуда; b) экзема сгибательных поверхностей конечностей; c) поражение разгибательных поверхностей у детей; d) дерматит скальпа; e) экзема сосков; f) неспецифический дерматит подошв; g) экзема кончиков пальцев; h) экзема век; i) ногти и паронихиальная экзема; j) экзема вульвы; k) нумулярный тип экземы; l) хейлит; m) пруригинозный тип; n) инфра/ретроаурикулярные трещины; o) помфоликс; p) папулезный лихеноидный вариант; q) белый лишай; r) ксероз лица.
 Рис. 4. Диагностические критерии АД у детей
Рис. 4. Диагностические критерии АД у детей
Cheng R. et al. New diagnostic criteria for AD in children JEADV. 2020, 34, 542–548.
Клинические проявления псориаза у детей
По сравнению со взрослыми, поражение кожного покрова у детей часто бывает представлено более тонкой, бледной и менее четко очерченной псориатической бляшкой, которая может напоминать нуммулярную экзему (рис. 5). При этом у ребенка с типичным каплевидным псориазом могут также наблюдаться высыпания в заушной области, но ксеродермия отсутствует и зуд, как правило, незначительный (рис. 5).
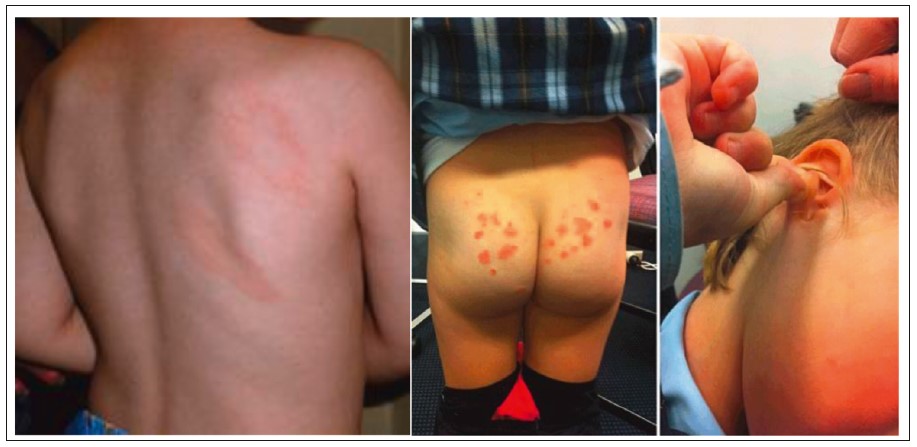 Рис. 5. Клиническая картина псориаза у детей
Рис. 5. Клиническая картина псориаза у детей
Kapila S., Hong E., Fischer G. A comparative study of childhood psoriasis and atopic dermatitis and greater understanding of the overlapping condition, psoriasis-dermatitis. Australas J Dermatol. 2012; 53 (2): 98-105.
Типичными проявлениями псориаза у детей являются чешуйки на голове, псориатические высыпания в перианальной области и области гениталий (рис. 6). Псориаз волосистой части головы отмечается обычно у детей с псориазом или другим аутоиммунным заболеванием в семейном анамнезе. При этом зуд отсутствует или незначительный, поражение лица встречается редко, за исключением линии роста волос в области лба, экссудация и расчесы очагов отсутствуют, а шелушение многослойное. Папулезные и папулосквамозные высыпания часто бывают у детей с классическими признаками псориаза на других участках кожи (рис. 7). При эндогенном псориазе в 14% всех случаев встречается поражение области гениталий, из них 25% – у лиц с псориазом в семейном анамнезе. При поражении аногенитальной области характерным является формирование в паховых складках эритематозных очагов без мокнутия, с четко очерченными краями, кожный зуд слабый или отсутствует (рис. 8).
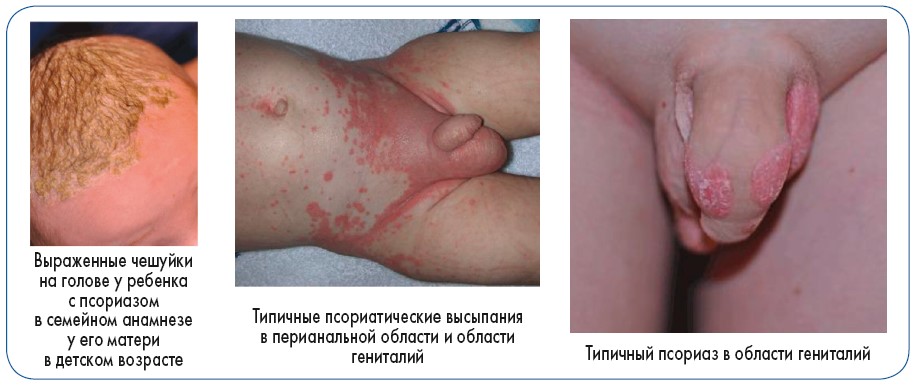 Рис. 6. Типичные области поражения псориазом у детей
Рис. 6. Типичные области поражения псориазом у детей
Kapila S., Hong E., Fischer G. A comparative study of childhood psoriasis and atopic dermatitis and greater understanding of the overlapping condition, psoriasis-dermatitis. Australas J Dermatol. 2012; 53 (2): 98-105.
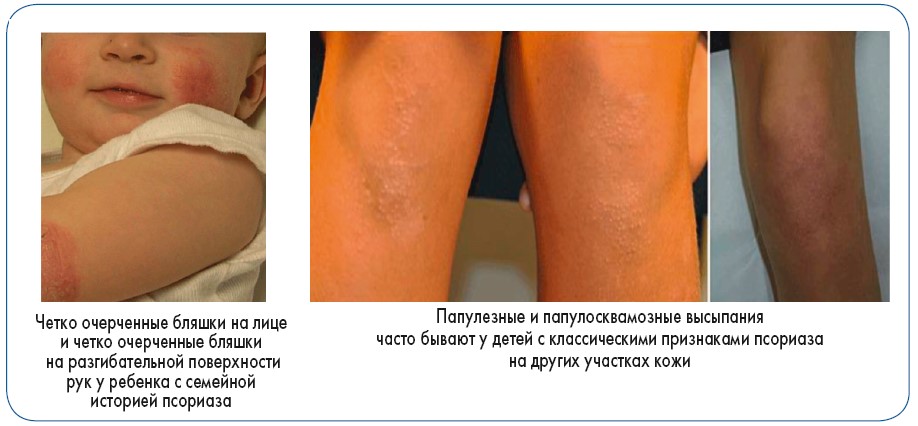 Рис. 7. Псориаз у детей
Рис. 7. Псориаз у детей
Kapila S., Hong E., Fischer G. A comparative study of childhood psoriasis and atopic dermatitis and greater understanding of the overlapping condition, psoriasis-dermatitis. Australas J Dermatol. 2012; 53 (2): 98-105.
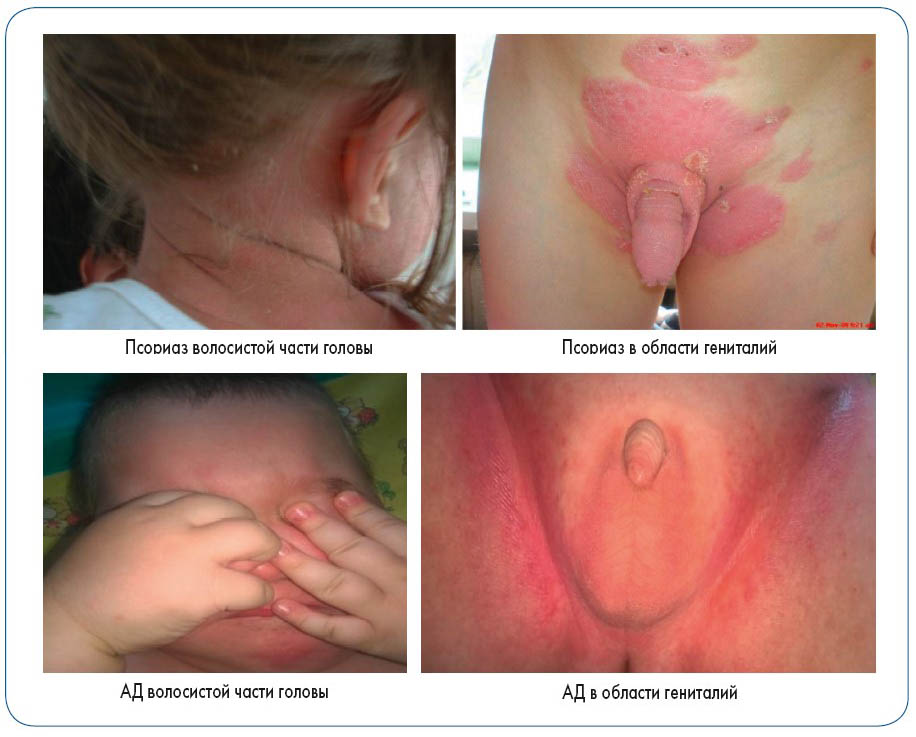 Рис. 8. Псориаз и АД волосистой части головы и гениталий
Рис. 8. Псориаз и АД волосистой части головы и гениталий
У детей с АД волосистой части головы и в области гениталий в семейном анамнезе часто выявляют дерматит и атопию. АД волосистой части головы обычно проявляется в первые месяцы жизни, а высыпания локализуются преимущественно на коже лица – на щеках, в периорбитальной и периоральной областях. Очертания очагов выражены слабо, возможно наличие экссудации и мелкого, слабо выраженного шелушения, часто отмечается интенсивный зуд, из-за чего ребенок сильно расчесывает эти места (рис. 8).
Патологические очаги при АД в области гениталий возникают редко. В основном это эритематозные очаги с размытыми краями, иногда мокнущие, с локализацией на половом члене, мошонке, вульве и в паховых складках, пациента беспокоит выраженный зуд (рис. 8). Также могут встречаться очаги на сгибательных поверхностях конечностей. АД генитальной области обычно имеет хроническое рецидивирующие течение.
Псориаз перианальной и генитальной областей
Распространенность псориаза с первичной областью поражения в зоне подгузников составляет 0,2% от всех дерматозов у детей. Кожный зуд отсутствует. Поражение развивается внезапно спустя несколько недель после появления первых высыпаний и представлено вторичными очагами с четко очерченными краями; затем поражение распространяется на обширные участки поверхности кожи (рис. 9). Вторичные очаги увеличиваются и постепенно регрессируют в течение 4-12 месяцев. Обычно не рецидивируют.
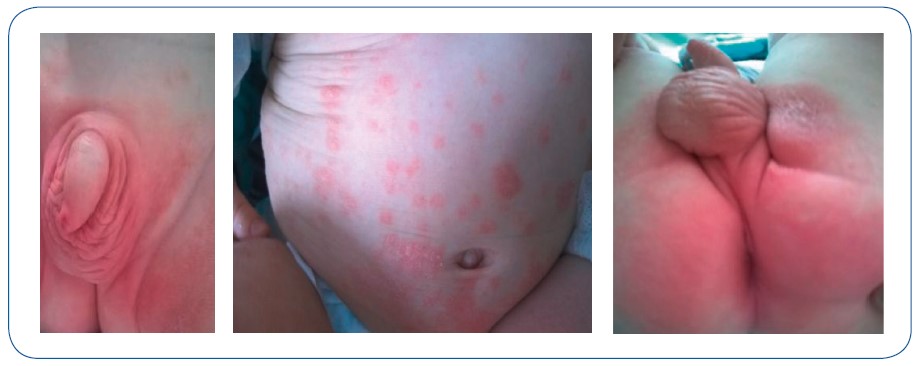 Рис. 9. Псориаз аногенитальной области
Рис. 9. Псориаз аногенитальной области
Терапия АД
Для лечения АД используют целевую и немедикаментозную терапию. В качестве целевой терапии пациентам с АД рекомендуется наружное применение увлажняющих и смягчающих средств (эмолиентов), топических кортикостероидов (ТКС) – обычно в сочетании с эмолиентами, и/или топических ингибиторов кальциневрина (ТИК), к которым относятся такролимус и пимекролимус (Элидел®). Пациентам с АД средней и тяжелой степени показана биологическая терапия дупилумабом. К другим методам терапии АД при тяжелом течении относится применение метотрексата, азатиоприна, циклоспорина, микофенолата мотефила и антибиотиков. Немедикаментозные методы лечения включают ультрафиолетовую терапию дальнего длинноволнового диапазона, узкополосную средневолновую ультрафиолетовую терапию и фотохимиотерапию псораленом и ультрафиолетом A.
Терапия псориаза
Терапевтическое лечение псориаза у детей включает наружную, системную и биологическую терапию, а также фототерапию, в зависимости от характера и локализации поражений. При ограниченных высыпаниях применяются отшелушивающие средства (мочевина 5-12% + салициловая кислота 1-3%), местные стероиды I-II класса ежедневно, производные витамина D3, ТИК (пимекролимус (Элидел®), такролимус) – на интертригинозные участки и лицо, а также увлажняющие и смягчающие средства. При резистентности к проводимой наружной терапии или распространенных высыпаниях рекомендуется системная терапия препаратами группы антиметаболитов, системных ретиноидов или иммунодепрессантами, а также фототерапия. При отсутствии клинического эффекта от применения других системных методов применяются генно-инженерные биологические препараты, такие как адалимумаб, устекинумаб или этанерцепт.
Местная терапия псориаза и АД
Согласно рекомендациям Американской академии дерматологии за 2014 год, применение ТКС рекомендуется при обострении АД с целью терапии активного воспаления и зуда, а также для профилактики обострений в будущем. Преимуществами ТКС являются продажа без рецепта, наличие линейки препаратов с повышающейся фармакологической активностью, наличие различных лекарственных форм (мази, крема, пенки, геля, лосьона). Тем не менее, существует опасность атрофии кожи при длительном их применении, а также других распространенных побочных явлений (L.F. Eichenfield, 2014).
При обострении АД также показано применение влажно-высыхающих повязок, которые быстро уменьшают воспаление, повышают пенетрацию увлажняющих средств, снижают потерю воды и обеспечивают физический барьер, предохраняя от расчесов.
ТИК (такролимус или пимекролимус) рекомендуется применять как базисную местную терапию АД при отсутствии улучшения состояния после применения препаратов 1-го выбора (увлажнение, ванны, влажно-высыхающие повязки, ТКС) или в случае, когда применение ТКС не желательно. ТИК способствуют лечению активного воспаления, зуда и профилактике обострений в будущем, не оказывают негативных побочных эффектов, как ТКС (не вызывают атрофию кожи). Также применение ТИК предпочтительнее по сравнению с ТКС в зонах с нежной кожей: на лице, в области гениталий, в подмышечных впадинах. Наиболее частым побочным эффектом является жжение в месте нанесения в первые дни терапии. Это результат высвобождения субстанции Р из нервных окончаний и не является поводом для отмены терапии препаратом Элидел® (L.F. Eichenfield, 2014).
Как такролимус 0,03%, так и пимекролимус разрешены для применения у детей в возрасте от 2 лет и старше. В отличие от ТКС, они не вызывают атрофии кожи и других побочных эффектов, таких как развитие глаукомы и катаракты, и могут быть альтернативой ТКС для лечения экземы на лице, веках, шее и интертригинозных участках. Побочные эффекты могут проявляться в виде преходящего жжения и эритемы. На основании данных метаанализа, проведенного в 2015 году, не было установлено статистически выраженной ассоциации между применением ТИК и повышенным риском развития лимфомы (L. Legendre, 2015).
Эффективность и безопасность пимекролимуса 1% крема изучалась в пятилетнем многоцентровом (в 191 медицинском центре в 28 странах) открытом рандомизированном исследовании, которое проводили B. Sigurgeirsson и соавт. (2015), с участием 2 439 пациентов в возрасте от 3 до 12 месяцев. Результаты показали, что по эффективности Элидел® не уступает ТКС низкой и средней силы, обладает быстрым началом действия и долгосрочной эффективностью. В обеих группах этого исследования согласно показателю IGA на 4 неделе был достигнут успех в лечении кожи лица у 61% пациентов (пимекролимус 61,0%; ТКС 61,8%), а к окончанию лечения – у 95% (пимекролимус 96,6%; ТКС 97,2%). В этом же исследовании сообщается о наличии у пимекролимуса стероидосберегающего эффекта. 36% детей, получавших пимекролимус, не нуждались в использовании ТКС в течение 5 лет. Пациенты, получавшие лечение пимекролимусом, применяли ТКС в среднем 7 дней, а пациенты из группы ТКС получали препараты в течение 178 дней (B. Sigurgeirsson, 2015). Эти данные подтверждаются результатами исследования J. Lubbe и соавт. (2006), в котором у 64,9-79,8% детей при применении пимекролимуса отмечалось полное или почти полное исчезновение поражений на коже лица. Безопасность применения пимекролимуса также была продемонстрирована в исследовании E.C. Siegfried и соавт. (2013). В новом Европейском руководстве по терапии АД у взрослых и детей рекомендовано применение ТИК для лечения АД кожи лица и других чувствительных участков кожи, как терапия 1-ой линии (A. Wollenberg et al., 2018).
Таким образом, Элидел® (крем пимекролимус 1%) является эффективной и безопасной альтернативой ТКС для чувствительной кожи. Элидел® контролирует воспаления без синдрома отмены и доказано восстанавливает эпидермис после применения ТКС (J.M. Jensen, 2009). Элидел® – единственный ТИК в форме крема, является терапией выбора для чувствительной кожи (A. Wollenberg et al., 2018), а также подходит для длительной терапии иммунозависимых дерматозов без ограничения по длительности, площади, локализации и разовой дозе (A. Wollenberg et al., 2018; B. Sigurgeirsson, 2015). При необходимости Элидел® хорошо сочетается с эмолиентами и ТКС, оказывая при этом стероидосберегающий эффект (B. Sigurgeirsson, 2008).
Прежде чем начинать местное лечение пимекролимусом (препаратом Элидел®), рекомендуется очистить кожу от всех корочек и/или чешуек. При обострении легкой и умеренной форм или при продолжительном легком поражении лечение АД следует начинать при первых проявлениях обострения. 1% крем пимекролимус (Элидел®) следует наносить тонким слоем на любую пораженную поверхность 2 раза в сутки, включая голову, лицо, шею и области опрелостей. При необходимости комбинировать с эмолиентами. При обострении тяжелого АД рекомендуется использовать ТКС 2 раза в день или чередовать использование утром ТКС и вечером ТИК (Элидел®) на все пораженные участки до улучшения состояния. После уменьшения тяжести заболевания показана монотерапия ТИК (Элидел®). После полного избавления от очагов рекомендуется продолжать лечение для предупреждения обострений и уменьшения необходимости использования ТКС. В качестве поддерживающей терапии 1% крем пимекролимус (Элидел®) применяется 1 раз в день в течение времени, определяемого врачом. При необходимости комбинируется с эмолиентами.
Известно, что более высокая активность фосфодиэстеразы ассоциируется с повышенной продукцией провоспалительных цитокинов при АД. Таким образом, перспективами в лечении АД в качестве нестероидной альтернативы является местная терапия ингибиторами фосфодиэстеразы-4.
Фототерапия псориаза и АД имеет и сходства, и различия. При среднетяжелых и тяжелых формах псориаза и АД применяется фототерапия ультрафиолетом 311 нм.
Для получения лучшего результата лечения кожного заболевания, кроме медикаментозной терапии, необходимо:
- информировать пациента и его родителей о хроническом непредсказуемом течении АД и псориаза с характерными возможными обострениями, которые могут возникнуть независимо от усилий врача;
- понимать важность нарушения кожного барьера и выполнять необходимые процедуры по уходу за кожей;
- осознавать необходимость тщательного исключения провоцирующих факторов и учитывать мультифакторную природу заболевания;
- использовать мультидисциплинарный подход с участием дерматологов, аллергологов, врачей общей практики, педиатров, психотерапевтов, медицинских сестер и других специалистов для достижения длительного эффекта терапии пациентов с АД и псориазом.
Таким образом, АД и псориаз – распространенные хронические кожные заболевания с ранним дебютом, которые могут негативно влиять на общее здоровье и развитие ребенка. Корректный диагноз АД или псориаз предполагает исключение других заболеваний, а успех терапии требует многоцелевого подхода, устранения провоцирующих факторов, улучшения барьерной функции кожи и назначения системной терапии. Подход в лечении должен быть индивидуальным и основываться на стандартной оценке тяжести АД и псориаза. Для контроля тяжелых форм АД и псориаза могут потребоваться фототерапия или прием системных иммуносупрессивных препаратов.
ТКС остаются основным методом терапии, при этом современные исследования поддерживают опасения относительно побочных действий их длительного применения, особенно у маленьких детей. ТИК (Элидел®) являются эффективным средством для лечения АД и псориаза, особенно у пациентов, склонных к частым обострениям и нуждающихся в терапии в зонах чувствительной кожи, а также контролируют воспаление без синдрома отмены и доказано восстанавливают эпидермис после стероидов. При необходимости хорошо сочетаются с эмолиентами и топическими стероидами, при этом оказывают стероидосберегающий эффект. Элидел® (пимекролимус) подходит для длительной терапии иммунозависимых дерматозов без ограничения по длительности, площади, локализации и разовой дозе.
Подготовила Ольга Нестеровская
Тематичний номер «Педіатрія» № 5 (56) 2020 р.
СТАТТІ ЗА ТЕМОЮ Дерматологія
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів....
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....




