Діагностика та лікування гострого коронарного синдрому під час вагітності
Екстрагенiтальна патологiя та вагiтнiсть:
ПРАКТИКУМ
Відомо, що дисекція коронарних артерій та атеросклеротична хвороба є найбільш частою причиною гострого коронарного синдрому (ГКС) серед населення у цілому. Розвиток ГКС у вагітних зумовлений широким спектром різноманітних причин, що має важливе значення для встановлення етіології та подальшого усунення цього патологічного стану.
У статті описано фактори ризику, інструменти діагностики, а також терапевтичні методи, доступні клініцистам при веденні вагітних із ГКС.
Ключові слова: вагітність, гострий коронарний синдром, інфаркт міокарда, спонтанна дисекція коронарних артерій, перкутанне коронарне втручання.
 Останніми роками збільшилася частка жінок пізнього репродуктивного віку, зокрема осіб, які у цьому віці застосовують допоміжні репродуктивні технології. У зв’язку із цим виявлено тенденцію до зростання частоти ішемічної хвороби серця та гострого інфаркту міокарда (ІМ) під час вагітності й у післяпологовому періоді, що, у свою чергу, підвищує ризики материнських та перинатальних ускладнень і є актуальною проблемою сучасної кардіології та кардіохірургії.
Останніми роками збільшилася частка жінок пізнього репродуктивного віку, зокрема осіб, які у цьому віці застосовують допоміжні репродуктивні технології. У зв’язку із цим виявлено тенденцію до зростання частоти ішемічної хвороби серця та гострого інфаркту міокарда (ІМ) під час вагітності й у післяпологовому періоді, що, у свою чергу, підвищує ризики материнських та перинатальних ускладнень і є актуальною проблемою сучасної кардіології та кардіохірургії.
Мета роботи – розробка алгоритму діагностики та лікування атеросклеротичного й інших видів ушкоджень коронарних артерій у жінок під час вагітності та у післяпологовому періоді.
Матеріал та методи
Проведено аналіз випадків розвитку ГКС (ІМ) під час вагітності та пологів за даними наукових медичних платформ PubMed, Cochrane library, ResearchGate. Досліджено також клінічні випадки ГКС у вагітних в умовах акушерських клінік ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України» та ДУ «Національний інститут серцево-судинної хірургії ім. М. М. Амосова НАМН України».
На сьогодні існує проблема вибору методів обстеження й лікування цієї категорії пацієнток, адже від тактики лікаря залежить безпека матері й плода. Відповідно до європейських клінічних настанов 2011 р. в Україні на базі двох академічних інститутів у 2013 р. сформовано мультидисциплінарну команду для надання міжсекторальної допомоги вагітним із патологією серцево-судинної системи. Така стратегія базується на засадах доказової медицини й величезному практичному досвіді вітчизняних кардіохірургів [14]. Національна Pregnancy heart team проводить систематичну консультативну, діагностичну й лікувальну роботу з вагітними та породіллями, які мають кардіальну патологію, а також проводить наукову й освітню роботу з колегами [2, 14].
Результати
Серцево-судинні захворювання ускладнюють приблизно від 0,4 до 4% усіх вагітностей [1]. За результатами ретроспективного аналізу виявлено, що ГКС у вагітних виникає у 3‑4 рази частіше, ніж у невагітних жінок однієї вікової групи. Поширеність ГКС під час вагітності оцінюється як 1 випадок на 10 тис. вагітностей, а смертність від нього варіюється в діапазоні 5,1‑37%. Ризик ІМ підвищується з віком: показник захворюваності становить 8,8 на 100 тис. пологів у жінок віком від 30 до 34 років, 19,0 – віком 35‑39 років, 30,2 – у 40 років [2].
Фактори ризику розвитку ішемічної хвороби серця під час вагітності подібні до традиційних, що спостерігаються у загальній популяції. Спонтанна дисекція коронарних артерій (СДКА) є найбільш частою (43%) причиною ГКС, далі слідує атеросклероз (27%); тромб без ангіографічних доказів атеросклеротичного захворювання діагностується у 17% пацієнтів; не вдається виявити причину за допомогою ангіографії у 11% випадків [7]. При цьому СДКА рідко зустрічається серед населення в цілому: показник щорічної захворюваності – 0,26 на 100 тис. осіб або близько 800 випадків на рік у США (захворюваність серед жінок і чоловіків становить 0,33 і 0,18 на 100 тис. осіб відповідно) [8]. Таким чином, СДКА та атеросклероз є найбільш частими причинами виникнення ГКС у вагітних [15].
Відповідно до даних огляду D. Wright et al. [16], у пацієнток молодого віку відносно часто виявляються відомі фактори ризику гострого ІМ: куріння (45%), гіперліпідемія (24%), ІМ в анамнезі (22%), артеріальна гіпертензія (15%), цукровий діабет (11%). За даними H. E. Ladner et al., до незалежних факторів ризику розвитку гострого ІМ, пов’язаного з вагітністю, відносять хронічну гіпертензію, цукровий діабет, пізній репродуктивний вік матері, прееклампсію та еклампсію [17]. За даними A. H. James et al., тромбофілія, післяпологові інфекції є додатковими предикторами ризику гострого ІМ [17].
Необхідно зазначити, що фактори ризику атеросклеротичної хвороби коронарних артерій відрізняються від таких при СДКА. Із клінічної точки зору важливо усвідомлювати дану відмінність, оскільки часто неможливо розрізнити причини ГКС у вагітних тільки на підставі клінічних проявів. Однак можна зробити розумне припущення, звернувши увагу на основні фактори ризику. Аналіз великої вибірки з американської бази стаціонарних пацієнтів (National Inpatient Sample) виявив 859 випадків ІМ: рівень захворюваності 6,2 (95% довірчий інтервал 3,0‑9,4) на 100 тис. пологів [6]. У 73% випадків ІМ стався до пологів, а в 27% – після пологів. Встановленими факторами ризику були вік (33 проти 27 років) та расова приналежність – ризик був вищим серед пацієнток негроїдної раси порівняно із представницями латиноамериканської та європеоїдної рас (11,4 проти 4,2 проти 7,6 на 100 тис. пологів відповідно). Незалежні предиктори ІМ включали артеріальну гіпертензію (відношення шансів [ВШ] = 21,7), тромбофілію (ВШ = 25,6), цукровий діабет (ВШ = 3,6), куріння (ВШ = 8,4), переливання крові (ВШ = 5,1) і післяпологову інфекцію (ВШ = 3,2) [6].
Фактори ризику СДКА під час вагітності відрізняються від факторів ризику всіх причин ІМ під час вагітності й включають у себе, за даними G. L. Higgins et al.: куріння в анамнезі (23%), обтяжений сімейний анамнез (16%), артеріальну гіпертензію (9%), порушення ліпідного обміну (7%). Тільки 9% пацієнток мали більше одного фактора ризику, натомість як 61% осіб повідомили про відсутність відомих факторів ризику [9].
Прееклампсія, пов’язана із дисфункцією ендотелію, була визначена як фактор ризику ІМ та смертності від серцево-судинних захворювань у подальшому житті. У пацієнток, які помирають від еклампсії, спостерігається збільшення некрозу смуги скорочення міокарда порівняно з контролем, припускаючи, що коронарний спазм артерій також може бути частим явищем при цьому стані [6].
Ряд змін у системі згортання крові, зокрема зменшення вмісту тканинного активатора плазміногена й зниження функціонального рівня S-білка, може підвищити ризик артеріального тромбозу під час вагітності [15].
У більшості (75%) пацієнток діагностується ІМ з елевацією сегмента ST (STEMI), у решти – ІМ без елевації сегмента ST (NSTEMI) [7]. Переважна кількість випадків ІМ фіксується у ІІІ триместрі вагітності (STEMI 25%, NSTEMI 32%) або у післяпологовому періоді (STEMI 45%, NSTEMI 55%) [7]. Найбільш часто уражається передня стінка лівого шлуночка – у 69‑78% осіб, нижня – у 27%, бічна – у 4% [6, 7]. Висока частота ураження передньої стінки лівого шлуночка спостерігається в ряді досліджень, присвячених опису випадків ІМ у вагітних, незалежно від його причини в кожному з них (атеросклеротична хвороба або CДКА) [6, 7].
Неінвазивні методи дослідження
ЕКГ та визначення рівня тропонінів у крові слід обов’язково виконати у жінки, яка скаржиться на біль за грудиною. Зміна рівня тропонінів має перевагу над іншими серцевими маркерами. Рівень тропонінів не збільшується внаслідок скорочення матки або руйнування клітин під час пологів, що призводить до значного підвищення міоглобіну, креатинінкінази й креатинінкінази МВ [2].
Європейське товариство кардіологів (ESC) не рекомендує проводити стрес-ЕхоКГ із добутаміном. Ядерний стрес-тест протипоказаний [3]. У КТ-ангіографії коронарних артерій є кілька обмежень, таких як необхідність зменшення частоти серцевих скорочень для точної інтерпретації ЕКГ і відсутність доступу до більш дрібних артеріальних гілок, які можуть бути задіяні у СДКА. У рекомендаціях ESC йдеться, що інвазивне втручання націлене в першу чергу на пацієнтів, які демонструють ознаки високого ризику; у всіх інших ситуаціях показане консервативне лікування. Отже, за відсутності ознак високого ризику демонстрація ішемії за допомогою стрес-тестування або визначення анатомії коронарних артерій за допомогою КТ-коронарної ангіографії не впливає на ефективність лікування.
Інвазивна коронарна ангіографія залишається стандартною діагностичною процедурою для остаточної оцінки причини ІМ. Частота ятрогенної коронарної дисекції збільшується під час вагітності. Так, за результатами дослідження D. Wright et al., катетер-індукована дисекція ускладнювала 2‑4% вагітностей [16].
Опромінення під час вагітності
Вплив радіації на плід залежить від дози опромінення й терміну вагітності [3]. При дозах опромінення вагітної жінки 50 мГр ризик уроджених вад розвитку, розумової відсталості, затримки внутрішньоутробного розвитку або переривання вагітності відсутній, проте дози >100 мГр безумовно є шкідливими [10].
Фармакотерапія
Терапія у вагітної з ІМ не відрізняється від лікування ГКС відповідно до рекомендацій із використання аспірину (ацетилсаліцилової кислоти), β-адреноблокаторів й антикоагулянтів [3]. Існує дуже мало даних щодо застосування більшості тромболітиків. Необхідно використовувати рекомендовані під час вагітності та годування грудьми антикоагулянти, якщо вони дійсно показані.
Що стосується антиагрегантів, то використання низьких доз ацетилсаліцилової кислоти (на відміну від повної дози аспірину) є безпечним під час вагітності. Інформації щодо безпечності застосовування інгібіторів P2Y12-рецепторів дуже мало. Клопідогрель слід призначати лише тоді, коли це суворо необхідно для лікування [3]. Дані про використання тикагрелору під час вагітності відсутні, але дослідження на тваринах показало його фетотоксичність.
Антикоагулянтом вибору є нефракціонований гепарин для внутрішньовенного введення, оскільки він зв’язується з білками крові й не проникає через плаценту, що мінімізує ризик кровотечі у плода [3]. Враховуючи особливості фармакокінетики низькомолекулярних гепаринів (НМГ) під час вагітності, при лікуванні вагітних із гострим ІМ рекомендується моніторинг рівня фактора Ха.
Хоча бівалірудин традиційно асоціюється з найнижчим ризиком кровотечі, його застосування під час вагітності є недостатньо вивченим [3]. Використання інгібіторів рецепторів глікопротеїну IIb/IIIa (категорія B, про небажані явища під час вагітності поки не повідомлялося) асоційоване з більш високим ризиком кровотеч, що особливо актуально у вагітних. Тому слід проявляти велику обережність при використанні цих агентів і враховувати за потреби проведення складного перкутанного коронарного втручання (ПКВ).
Реваскуляризація
У дослідженні [7] 45% пацієнток, яким було проведено коронарографію із приводу ІМ під час вагітності, отримали лікування за допомогою ПКВ. При цьому приблизно 6% процедур ПКВ були ускладнені ятрогенним розшаруванням. У середньому при виконанні ПКВ опромінення плода становить 3 мГр [10]. Плід має бути захищений, і за можливості слід використовувати радіальний доступ. ПКВ має певні переваги над тромболізисом [11].
Безпечність встановлення стента з медикаментозним покриттям (DES), клопідогрелю й нових антиагрегантних препаратів під час вагітності не доведена, тому краще використовувати стенти без покриття (BMS), поки не будуть отримані додаткові дані. Переваги DES за відсутності традиційних факторів ризику рестенозу у більш молодих пацієнтів невідомі.
Реваскуляризація за допомогою ПКВ неоптимальна в умовах СДКА [7]. Частота успіху ПКВ становить близько 65‑70%, частота ускладненого ПКВ, що потребує встановлення декількох додаткових стентів, – близько 4%, частота рестенозу – близько 15%, а частота екстреної допомоги аортокоронарного шунтування сягає 11% [9, 12, 13]. У ряді досліджень зафіксовано високий рівень ятрогенної дисекції. Відповідно до результатів одного з досліджень, 11 із 87 процедур були ускладнені такими дисекціями в загальній популяції [9]. Важливо розуміти причини неоптимальних результатів ПКВ у цієї групи пацієнтів. Зокрема, важко визначити істинний просвіт, технічно складно провести проводку артерії без ризику розширення розриву інтими. Крім того, існує ризик заниження розміру стента, що призводить до його неправильного розташування й пов’язаних із цим проблем, таких як тромбоз стента [11‑13]. Крім того, може знадобитися кілька стентів, що перекривають один одний, щоб покрити всю довжину розриву інтими [11‑13].
Тромболізис
Кілька досліджень показали, що тромболітики не проникають у достатній кількості через плацентарний бар’єр, щоб викликати фібринолітичний ефект у плода [11]. Однак їх застосування асоційоване з рядом несприятливих материнських ризиків і може спричинити поширення розшарування коронарної артерії. Слід проявляти обережність, призначаючи тромболітики у вагітних із гострим ІМ, оскільки більшість цих випадків пов’язані із СДКА.
Пологи при ГКС
Материнська смертність при нещодавньому ІМ становить 14% під час вагінальних пологів і 23% при кесаревому розтині [1]. Вагінальні пологи супроводжуються меншою крововтратою й нижчим ризиком інфікування, натомість як кесарів розтин підвищує ризик венозного тромбозу та тромбоемболії [3]. Кесарів розтин під регіонарною анестезією показаний за наявності тяжкого серцевого захворювання, включаючи аневризму аорти ≥45 мм, гіпертензію легеневої артерії та розшарування аорти, задля уникнення тривалого гемодинамічного навантаження, пов’язаного з вагінальними пологами.
Якщо вирішено проводити пологи через природні пологові шляхи, слід уникати індукції за допомогою фармакологічних засобів, таких як мізопростол і динопростон, особливо при СДКА, оскільки вони можуть збільшити ризик коронарного спазму [3]. Можна безпечно продовжувати прийом β-блокаторів, які не впливають на скоротливу діяльність матки.
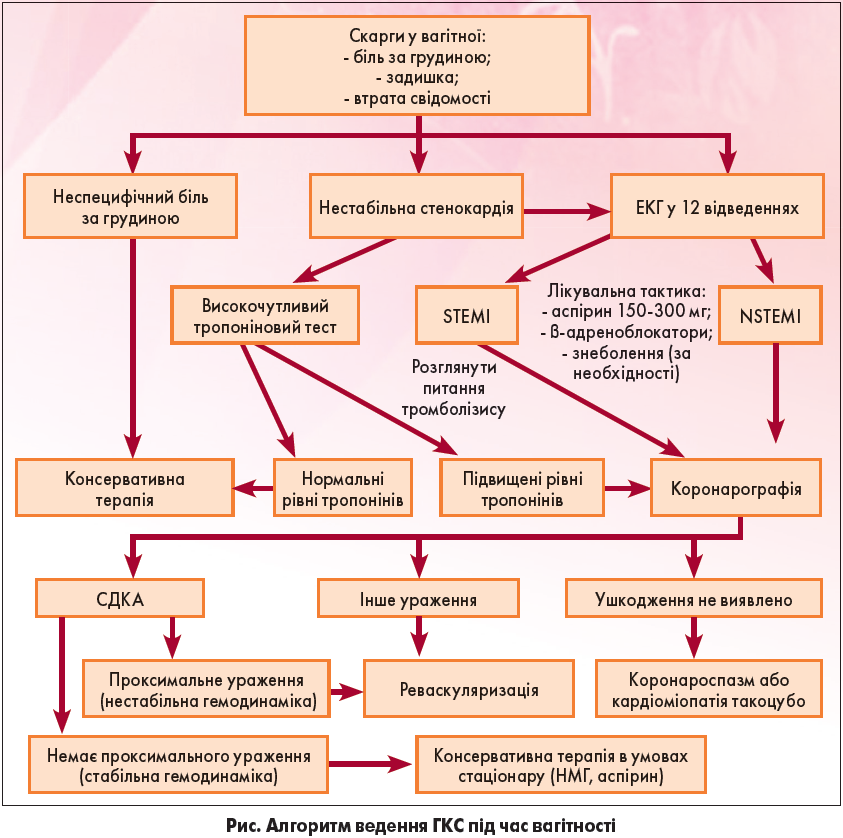
Модифікований алгоритм ведення ГКС під час вагітності представлений на рисунку.
Висновки
Встановлено, що старший вік вагітної разом із такими факторами ризику, як гіпертензивні розлади (прееклампсія), вроджена тромбофілія високого ризику та застосування комбінованих оральних контрацептивів протягом тривалого часу, підвищують ризики виникнення серцево-судинної патології атеросклеротичного походження, а саме ішемічної хвороби серця та коронарної недостатності. Наявність тромбофілії високого ризику в разі поєднання з патологією магістральних судин та гіпертензивними розладами під час вагітності суттєво підвищує ризик виникнення тромбозу й потребує вчасного призначення антикоагулянтної терапії. ЕКГ та визначення рівня тропонінів у крові слід обов’язково виконувати у жінки, яка скаржиться на біль за грудиною. Рекомендована первинна коронарна ангіопластика як краща реперфузійна терапія при STEMI під час вагітності. Слід розглядати консервативну терапію у вагітних із NSTEMI, причиною якого є СДКА. Враховуючи вищезазначене, важливо розробити алгоритм діагностики та лікування ГКС у жінок під час вагітності та у післяпологовому періоді, щоб мінімізувати акушерські й перинатальні ускладнення.
Клінічний випадок
У жінки на ранньому терміні вагітності (3‑4 тижні) вперше виникли симптоми ГКС (біль за грудиною з іррадіацією у шию, ліву руку). Підтверджено гострий ІМ за допомогою позитивного тропонінового тесту, ЕКГ у 12 відведеннях, ЕхоКГ та коронарографії. З анамнезу: жінка перенесла тяжку прееклампсію під час попередньої вагітності, упродовж 6 років безперервно приймала комбіновані оральні контрацептиви, має вроджену тромбофілію високого тромбогенного ризику (носійство патологічної гомозиготи за фактором V Лейден і 20210А гена протромбіну). За даними ЕхоКГ: фракція викиду 38%, акінез міжшлуночкової перетинки, гіпокінез передньої стінки, діастолічна дисфункція лівого шлуночка І ступеня, порушення ритму серця.
Пацієнтці встановлено 4 DES-стенти з медикаментозним покриттям у ліву коронарну артерію. Пацієнтка отримувала терапію: β-адреноблокатори, тикагрелор, аспірин, тіазидні діуретики. За наполегливим бажанням жінки й з урахуванням її стану виконано переривання вагітності на терміні 7‑8 тижнів.
Література
- Kealey A. J. Coronary artery disease and myocardial infarction in pregnancy: A review of epidemiology, diagnosis, and medical and surgical management. Can J Cardiol 2010;26(6): e185-e189.
- Siromakha S. O., Arvanytakvy S. S., Rudenko S. A., Lazorishenetc V. V. (2019). Coronary insufficiency during pregnancy. Epidemiology, methods of diagnosis and treatment. Ukrainian Journal of Perinatology and Pediatrics. 3(79): 32‑39. doi 10.15574/PP.2019.79.32
- European Society of Gynecology (ESG); Association for European Paediatric Cardiology (AEPC); German Society for Gender Medicine (DGesGM), V. Regitz-Zagrosek, C. Blomstrom Lundqvist, et al. ESC Guidelines on the management of cardiovascular diseases during pregnancy Eur Heart J, 32 (24) (2011 Dec). – Р. 147‑3197.
- European Heart Journal; 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation (2020) 00, 1‑79.
- European Heart Journal; 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation (2018) 39, 119‑177.
- James A. H., Jamison M. G., Biswas M. S. et al. (2006). Acute myocardial infarction in pregnancy: a United Stated population based study. Circulation. 113 (12): 1564‑1571.
- Elkayam U., Jalnapurkar S., Barakkat M. N. et al. Pregnancy-associated acute myocardial infarction: a review of contemporary experience in 150 cases between 2006 and 2011 Circulation, 129 (2014). – Р. 1695‑1702.
- Tweet M. S., Hayes S. N., Pitta S. R. et al. Clinical features, management, and prognosis of spontaneous coronary artery dissection Circulation, 126 (2012).
- Higgins 3rd G.L., Borofsky J. S., Irish C. B., Cochran T. S., Strout T. D. Spontaneous peripartum coronary artery; dissection presentation and outcome J Am Board Fam Med, 26 (2013). – Р. 82‑89.
- Brent R. L. The effect of embryonic and fetal exposure to x-ray, microwaves, and ultrasound: counseling the pregnant and nonpregnant patient about these risks Semin Oncol, 16 (1989). – Р. 347‑368.
- Leonhardt G., Gaul C., Nietsch H. H., Buerke M., Schleussner E. Thrombolytic therapy in pregnancy. J Thromb Thrombolysis, 21 (2006). – Р. 271‑276.
- Alfonso F., Paulo M., Lennie V. et al. Long-term follow-up of a large series of patients prospectively managed with a «conservative” therapeutic strategy JACC Cardiovasc Interv, 5 (10) (2012). – Р. 1062‑1070.
- Yiannis S., Chatzizisis Y. S., Gianmoglon G. D., George D.Is left coronary system more susceptible to atherosclerosis than right? A pathophysiological insight Int J Cardiol, 116 (2007). – Р. 7‑13.
- Siromakha S. O. (2017). Multydystsyplinarna dopomoha vahitnym ta porodilliam z kardialnoiu patolohiieiu v Ukraini. Vrachebnoe delo. 3‑4 (1142): 152‑157 [Сіромаха С.О. (2017). Мультидисциплінарна допомога вагітним та породіллям з кардіальною патологією в Україні. Врачебное дело. 3‑4 (1142): 152‑157].
- Edupuganti M. M., Ganga V. Acute myocardial infarction in pregnancy: Current diagnosis and management approaches; Indian Heart Journal; 71 (2019) 367‑374.
- Wright D., Kenny-Scherber C., Montgomery A., Salehian O. Acute coronary syndrome in pregnancy. Clin Med Cardiol. 2009; 3: 125‑131.
- Ladner H. E., Danielsen B., Gilbert W. M. Acute myocardial infarction in pregnancy and the puerperium: a population-based study. Obstet Gynecol. 2005 Mar; 105(3): 480‑4.
Тематичний номер «Акушерство, Гінекологія, Репродуктологія» № 5 (41) 2020 р.
СТАТТІ ЗА ТЕМОЮ Акушерство/гінекологія
Чи варто змінювати свої харчові звички під час вагітності? Довкола цієї теми є багато суперечностей і рекомендацій, у яких легко заплутатися. Команда платформи доказової інформації про здоров’я «Бережи себе» спільно з лікарем-дієтологом Тетяною Лакустою з’ясували, чим раціон жінки в цей період особливий та на що слід звернути увагу. ...
Хронічний тазовий біль (ХТБ) є поширеним патологічним станом, який відзначається у жінок будь-якого віку і супроводжується сексуальною дисфункцією, емоційною лабільністю, аномальними матковими кровотечами, порушенням сечовипускання, розладами з боку кишечника тощо. Пацієнтки, які страждають на ХТБ, часто скаржаться на симптоми тривоги та депресії, що негативно позначається на їхній повсякденній активності, включаючи зниження працездатності та погіршення якості життя [1]. Сьогодні проблема ХТБ є економічним тягарем, пов’язаним із прямими або непрямими медичними витратами, які в середньому в різних країнах світу оцінюються у 4,9 млрд доларів на рік [2]. Раціональна фармакотерапія,спрямована на полегшення та контроль симптомів болю, є ключовою стратегією боротьби із ХТБ...
Дефіцит заліза є найпоширенішим патологічним станом у світі та однією з п’яти основних причин інвалідності. У той час як низький показник феритину у сироватці крові є діагностичною ознакою залізодефіциту, підвищений його рівень визначається як гострофазовий маркер, що може реєструватися при запальних станах уже в І триместрі вагітності. Відповідно до сучасних настанов, проведення рутинного скринінгу на залізодефіцит у невагітних та вагітних жінок за відсутності ознак анемії не рекомендоване. З огляду на останні літературні дані ця рекомендація має бути переглянута...
Наказ Міністерства охорони здоров’я України від 25.08.2023 № 1533 ...