Рекомендації з репродуктивного здоров’я в осіб із ревматичними патологіями та захворюваннями опорно-рухового апарату
Торік Американська колегія ревматологів (ACR) розробила рекомендації з репродуктивного здоров’я в осіб із ревматичними патологіями та захворюваннями опорно-рухового апарату (ОРА), в якому піднімаються питання контрацепції, допоміжних репродуктивних технологій (ART), збереження фертильності при застосуванні гонадотоксичного лікування, використання замісної гормональної терапії (ЗГТ), ведення вагітності, а також призначення оптимальних ліків у цій когорті пацієнтів. Настанова покликана допомогти клініцистам і хворим при прийнятті спільних рішень щодо питань, пов’язаних із репродуктивним здоров’ям, з огляду на їхні індивідуальні особливості, вподобання та супутні захворювання. Документ базується на систематичному огляді наявних наукових даних у зазначеній популяції хворих й оцінці якості доказів із метою визначення остаточних рекомендацій та їхньої сили (настійно/умовно рекомендовано та настійно/умовно не рекомендовано). Пропонуємо до вашої уваги ключові положення даних рекомендацій.
Вагітність у жінок із ревматичними патологіями та захворюваннями ОРА може призвести до серйозних несприятливих наслідків для матері та плода. Відповідно, слід обговорювати та заохочувати використання засобів контрацепції на основі індивідуальних особливостей пацієнтки з акцентом на безпеку та ефективність. Оскільки ризик ускладнень вагітності залежить від діагнозу, активності й тяжкості захворювання, приймання ліків та наявності антитіл до цитоплазматичних антигенів анти-Ro/SSA, анти-La/SSB та антифосфоліпідів (aPL), оцінка цих факторів до настання вагітності має вирішальне значення для її належного ведення, терапії та сприятливих результатів. Загалом можливість завагітніти може становити проблему для деяких хворих, тому мінімізація ризику розвитку завчасної гонадної недостатності є важливою.
У жінок із ревматичними патологіями та захворюваннями ОРА під час вагітності важко уникати призначення фармакотерапії. Не всі ліки безпечні для використання чоловіками та жінками перед зачаттям або під час вагітності та годування грудьми, але неконтрольоване системне запальне захворювання саме по собі пов’язане з несприятливими наслідками вагітності (Smith et al., 2019; Bharti et al., 2015). Крім того, у пацієнток має місце підвищений ризик загострення захворювання після пологів (Barrett et al., 1999). Проте Американська академія педіатрії (AAP) рекомендує грудне вигодовування принаймні впродовж шести місяців. У багатьох випадках безпека медикаментів є невизначеною, оскільки більшість даних отримані з повідомлень про поодинокі випадки, невеликих серій випадків та обсерваційних досліджень. Тож визначення належних скринінгу й лікування для жінок із ревматичними патологіями або захворюваннями ОРА є складним завданням для клініцистів.
Методи контрацепції
Особи з ревматичними патологіями чи захворюваннями ОРА зазвичай недостатньо використовують ефективну контрацепцію (Schwarz, Manzi, 2008; Yazdany et al., 2011). Найважливішою причиною її застосування у даній популяції пацієнток є уникнення ризиків незапланованої вагітності, що включає підвищення активності захворювання та, відповідно, зниження дітородної функції, несприятливі результати вагітності (як-то втрата вагітності, тяжкі передчасні пологи, затримка розвитку плода), тератогенез тощо.
Ревматологи, які лікують жінок репродуктивного віку з ревматичними патологіями або захворюваннями ОРА, мають обговорювати з ними методи контрацепції та планування вагітності при першому або ранньому візиті та періодично після цього, а також завжди при ініціюванні лікування препаратами з тератогенними властивостями. Консультування щодо контрацепції повинно включати питання ефективності та безпеки з урахуванням індивідуальних особливостей та уподобань пацієнток.
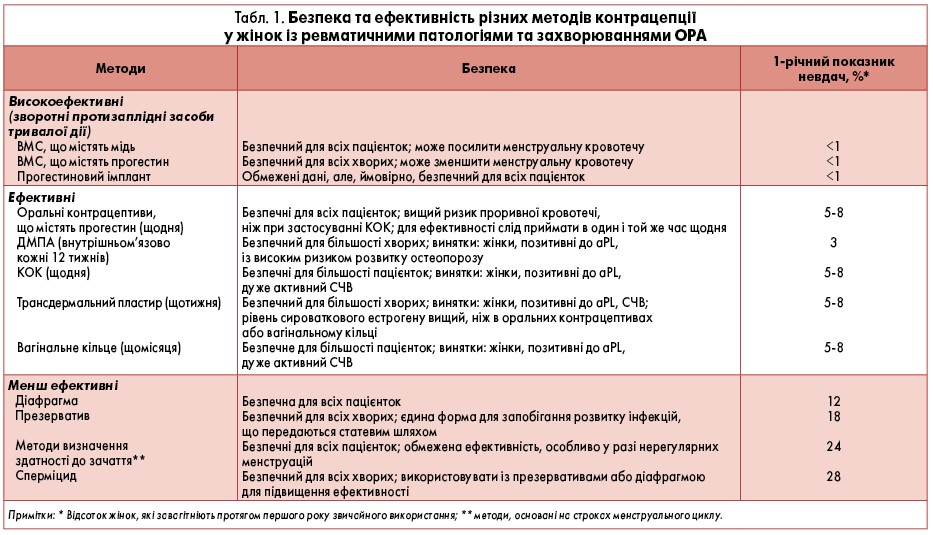
На рисунку 1 описано алгоритм прийняття клінічних рішень із приводу контрацепції, а в таблиці 1 наведено дані стосовно їхньої ефективності та надано коментарі щодо доступних протизаплідних засобів.
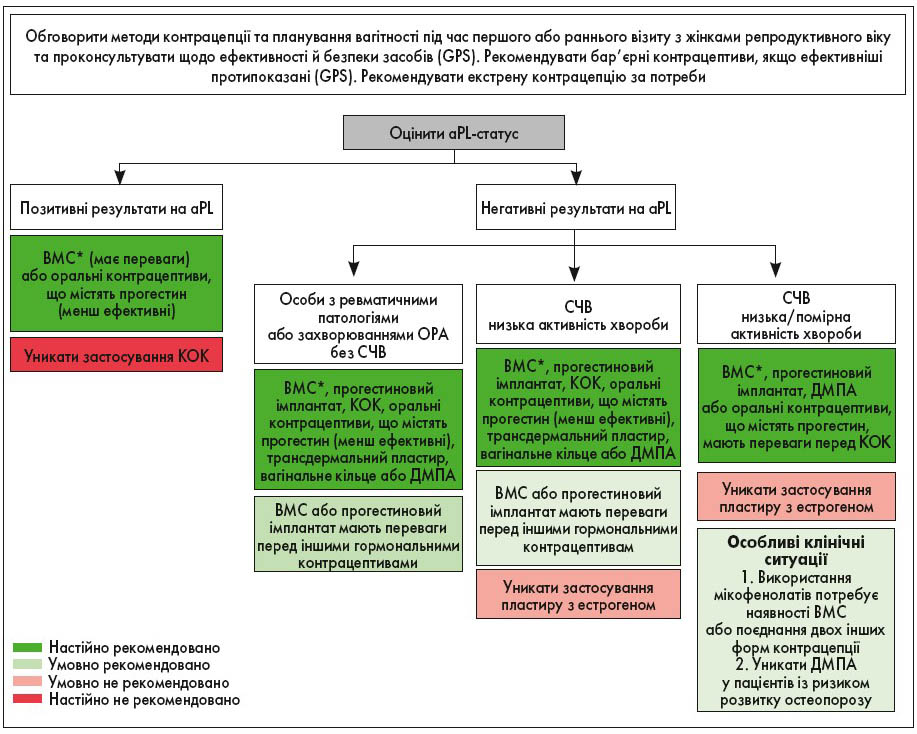 Рис. 1. Рекомендації щодо використання засобів контрацепції у жінок із ревматичними патологіями або захворюваннями ОРА
Рис. 1. Рекомендації щодо використання засобів контрацепції у жінок із ревматичними патологіями або захворюваннями ОРА
Примітки: aPL (стійкі антикардіоліпінові антитіла чи антитіла до β2-глікопротеїну 1 із помірним чи високим титром або стійкі позитивні вовчакові антикоагулянти); ВМС, що містить мідь або прогестин.
* Рекомендації щодо застосування ВМС включають жінок, які отримують імуносупресивну терапію.
У жінок у фертильному періоді з ревматичними патологіями чи захворюваннями ОРА, в яких немає системного червоного вовчака (СЧВ), або ж у них негативний тест на антифосфоліпідні антитіла (aPL), ACR настійно рекомендує використовувати ефективні контрацептиви, як-то гормональні протизаплідні препарати чи внутрішньоматкові спіралі (ВМС), порівняно з менш ефективними або їхньою відсутністю. Зокрема, умовно рекомендованими є високоефективні ВМС або прогестинові імплантати (зворотні протизаплідні засоби тривалої дії), оскільки вони мають найнижчий відсоток невдач. Окрім того, настійно рекомендовано обговорювати питання застосування екстреної контрацепції з усіма хворими, включно на СЧВ або позитивних до аPL, адже пов’язані з нею ризики є нижчими порівняно з такими при незапланованій вагітності.
У пацієнток із СЧВ зі стабільним або низькоактивним захворюванням, які не є позитивними до aPL, також настійно рекомендовано використовувати ефективні гормональні протизаплідні засоби чи ВМС та умовно рекомендовано – високоефективні ВМС або прогестинові імплантати завдяки найнижчому відсотку невдач. Однак у хворих на СЧВ умовно не рекомендовано застосовувати трансдермальну естроген-прогестинову терапію.
ACR настійно рекомендує віддавати перевагу прогестиновим або внутрішньоматковим протизаплідним засобам, а не комбінованим оральним естроген-прогестиновим контрацептивам (КОК) хворим на СЧВ із помірною або високою активністю захворювання, включно з нефритом. Це пов’язано з тим, що ефект естрогеновмісних контрацептивів не вивчали у даній популяції пацієнтів. На додачу, жінкам із позитивним тестом на aPL настійно не рекомендовано застосовувати КОК, оскільки естроген підвищує ризик розвитку тромбоемболії.
Однак цій групі хворих настійно рекомендовані ВМС, що містять левоноргестрел чи мідь, або ж таблетки лише із прогестином. Також жінкам, позитивним до aPL, не рекомендоване використання депо-медроксипрогестерону ацетату (ДМПА) через побоювання щодо тромбогенності. Оскільки ВМС є найефективнішими засобами контрацепції, ВМС, що містять мідь або прогестин, настійно рекомендовані пацієнткам із ревматичними патологіями чи захворюваннями ОРА, які отримують імуносупресивну терапію, незважаючи на гіпотетичний ризик інфікування.
Окрім того, жінкам із ревматичними патологіями або хворобами ОРА, які мають підвищений ризик розвитку остеопорозу внаслідок приймання глюкокортикоїдів (ГК) або основного захворювання, умовно не рекомендовано використовувати ДМПА як довгостроковий контрацептив. Адже, за наявними даними, мінеральна щільність кісткової тканини знижується до 7,5% протягом двох років застосування серед здорового населення (Clark et al., 2006).
Жінкам із ревматичними патологіями чи хворобами ОРА, які приймають мікофенолату мофетил / мікофенолову кислоту (МФК), ACR умовно рекомендує застосовувати ВМС або два інші методи контрацепції разом. Це пов’язано з тим, що МФК може знижувати рівень естрогену та прогестерону в сироватці крові, що призводить до зниження ефективності оральних контрацептивів.
Допоміжні репродуктивні технології
Хоча фертильність у жінок із ревматичними патологіями або захворюваннями ОРА (які не отримували лікування циклофосфамідом) є зазвичай нормальною, з віком вона зменшується, і деяким пацієнткам може знадобитися використання ART. Методи ART включають стимуляцію яєчників, яка підвищує рівень естрогену, штучне запліднення та перенесення ембріонів. Цикли стимуляції яєчників при штучному заплідненні зазвичай потребують агресивнішої стимуляції, ніж при внутрішньоматковій інсемінації. Вони передбачають хірургічне вилучення ооцитів та штучне запліднення із подальшим перенесенням ембріонів. При перенесенні заморожених ембріонів у стимуляції яєчників зазвичай немає необхідності.
Жінок, які здійснюють стимуляцію яєчників, слід обстежити у відповідного спеціаліста. Пацієнтки з антифосфоліпідним синдромом (АФС), тромботичним чи іншим захворюванням повинні отримати клінічний висновок ревматолога, який своєю чергою має проконсультуватися з фахівцем із репродуктивної ендокринології та безпліддя щодо корегування протоколу стимуляції яєчників, щоб мінімізувати ризик для хворої.
ACR настійно рекомендує продовжувати ART за потреби жінкам із неускладненими ревматичними патологіями або захворюваннями ОРА, які лікуються препаратами, що показані при вагітності, чия хвороба є стабільною/неактивною, а також котрі мають негативний результат на aPL. Проте за помірної або сильної активності хвороби проведення процедур ART настійно рекомендовано відкласти. Ця рекомендація ґрунтується на екстрапольованих доказах того, що активність ревматичних патологій або захворювань ОРА збільшує ризики ускладнень під час вагітності.
Окрім того, умовно не рекомендовано здійснювати емпіричне підвищення дози преднізону під час проведення ART у пацієнток із СЧВ. Натомість слід ретельно спостерігати за хворими та лікувати загострення патології у разі його виникнення. При плануванні вагітності субфертильним пацієнткам із ревматичними патологіями чи захворюваннями ОРА, що є стабільними/неактивними, або ж вони є безсимптомно позитивними до aPL, мають акушерський або лікований тромботичний АФС, умовно рекомендовано ART із антикоагулянтною терапією. На додачу, профілактичну антикоагуляцію гепарином, зокрема низькомолекулярним (НМГ), умовно рекомендовано безсимптомним aPL-позитивним хворим під час проведення процедур ART (Orquevaux et al., 2017; Guballa et al., 2000). Також ACR настійно рекомендує профілактичне антикоагулянтне лікування гепарином або НМГ у жінок з акушерським АФС, а терапевтичну антикоагуляцію – із тромботичним АФС під час ART.
У лікованих пацієнток у стабільному стані, коли метою стимуляції яєчників є вилучення ооцитів для кріоконсервації яйцеклітин чи ембріонів, настійно рекомендовано продовжувати необхідну імуносупресивну та/або біологічну терапію (уникаючи застосування циклофосфаміду, який безпосередньо впливає на дозрівання фолікулів).
На рисунку 2 описаний алгоритм прийняття клінічних рішень щодо призначення ART.
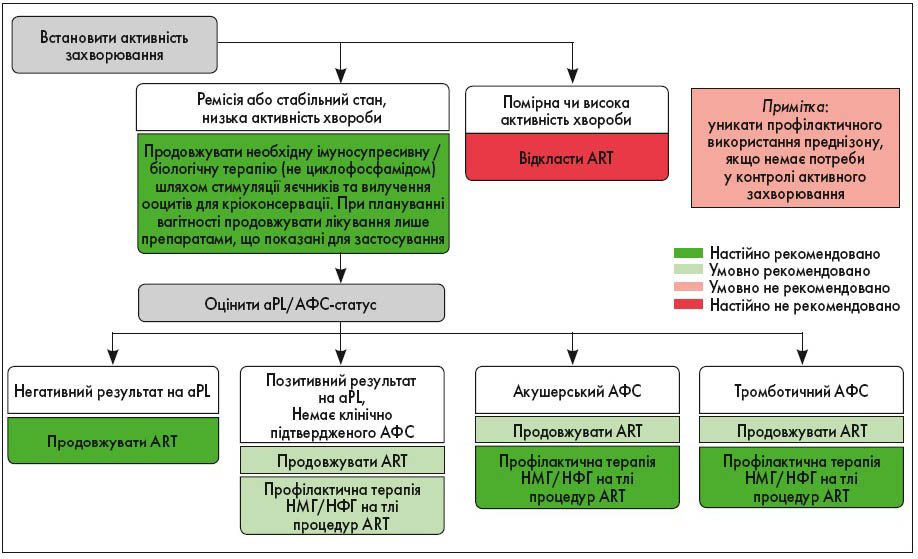 Рис. 2. Рекомендації щодо застосування АRТ у жінок із ревматичними патологіями або захворюваннями ОРА
Рис. 2. Рекомендації щодо застосування АRТ у жінок із ревматичними патологіями або захворюваннями ОРА
Примітки: aPL (стійкі антикардіоліпінові антитіла чи антитіла до β2-глікопротеїну 1 із помірним чи високим титром або стійкі позитивні вовчакові антикоагулянти); АФС: акушерський – пацієнтки, які відповідають лабораторним критеріям АФС, мають стійкі ускладнення вагітності у минулому (≥3 послідовних втрат до 10 тижнів вагітності, втрата плода на 10-му тижні чи пізніше, пологи на <34-му тижні через прееклампсію, затримка внутрішньоутробного розвитку або дистрес плода) та не мають тромбозів в анамнезі; тромботичний – хворі, які відповідають лабораторним критеріям АФС і мають тромботичні події в анамнезі (артеріальні чи венозні) незалежно від наявності акушерських ускладнень; НФГ – нефракціонований гепарин.
Збереження фертильності при застосуванні циклофосфаміду
Хоча наразі циклофосфамід застосовують рідше, ніж раніше, завдяки доступності альтернативних методів лікування, він залишається основою терапії тяжких або небезпечних для життя ревматичних патологій та захворювань ОРА. Недостатність яєчників є потенційним довгостроковим ускладненням щомісячної внутрішньовенної (в/в) терапії циклофосфамідом. Доцільно розглянути застосування гормональної терапії під час курсу циклофосфаміду для зниження ризику недостатності яєчників. Для запобігання розвитку первинної недостатності яєчників у цій популяції пацієнток у пременопаузі, які щомісячно отримують в циклофосфамід в/в, ACR умовно рекомендує використання щомісячного супутнього лікування агоністами гонадотропін-рилізинг-гормону.
У чоловіків із ревматичними патологіями або захворюваннями ОРА, які отримують циклофосфамід, умовно рекомендовано уникати супутнього використання тестостерону. Таке лікування знижує фертильність у пацієнтів, які перебувають на хіміотерапії з приводу злоякісного новоутворення (Wyrobek et al., 2005). Оскільки кріоконсервація сперми до початку лікування зберігає здатність чоловіка зачати здорову дитину, настійно рекомендовано застосовувати цей метод у хворих, які отримують циклофосфамід.
Менопаузальний період у жінок та замісна гормональна терапія
Відповідно до сучасних рекомендацій, у здорових жінок у постменопаузі пропонується використовувати препарати ЗГТ у найменшій дозі, яка полегшує симптоми протягом мінімально необхідного часу. Дані досліджень довгострокової ЗГТ показують, що ризик, зокрема розвитку інсульту та раку молочної залози, перевищує користь (Beral, 2003). Ризики ЗГТ залежать від типу, дози, способу введення, тривалості застосування та часу початку лікування. Співвідношення користі й ризику є найбільш сприятливим при тяжких вазомоторних симптомах у жінок віком ≤60 років або впродовж 10 років від початку менопаузи.
ACR настійно рекомендує застосовувати ЗГТ у жінок у постменопаузі, що страждають на ревматичні патології або захворювання ОРА без СЧВ чи позитивного результату на aPL, які мають тяжкі вазомоторні симптоми, не мають протипоказань та бажають отримувати ЗГТ. У хворих на СЧВ, не позитивних до aPL, але з виразними вазомоторними симптомами та без протипоказань умовно рекомендовано використовувати ЗГТ. Жінкам із безсимптомними aPL умовно не рекомендовано ЗГТ.
Особам з акушерським та/або тромботичним АФС застосовувати ЗГТ настійно не рекомендовано. Також умовно не рекомендоване призначення ЗГТ пацієнткам з АФС, які отримують антикоагулянтне лікування, а також тим, котрі негативні до aPL. Проте умовно рекомендовано розглянути використання ЗГТ у жінок, які мали позитивний результат на аPL в анамнезі, але на даний час є негативними та не мали раніше клінічно підтвердженого АФС.
На рисунку 3 описаний алгоритм прийняття клінічних рішень щодо призначення ЗГТ.
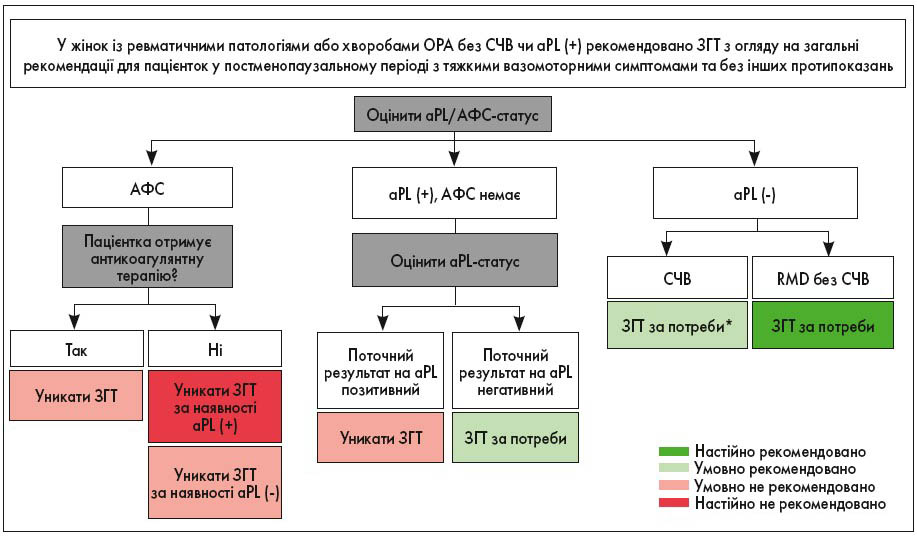 Рис. 3. Рекомендації щодо використання ЗГТ у жінок у постменопаузальному періоді з ревматичними патологіями або захворюваннями ОРА
Рис. 3. Рекомендації щодо використання ЗГТ у жінок у постменопаузальному періоді з ревматичними патологіями або захворюваннями ОРА
Примітки: aPL (стійкі антикардіоліпінові антитіла чи антитіла до β2-глікопротеїну 1 із помірним чи високим титром або стійкі позитивні вовчакові антикоагулянти); АФС – акушерський та/або тромботичний), RMD – ревматичні патології та захворюванння ОРА.
* Клінічні дослідження ефекту ЗГТ у пацієнток із СЧВ не включали осіб з активним захворюванням.
Вагітність: загальна оцінка, консультування та лікування
Фахівці з акушерства й гінекології або у сфері медицини матері та плода обов’язково мають пильно стежити за вагітною, що страждає на ревматичні патології чи захворювання ОРА, особливо на первинному етапі. Розуміння основ фізіології вагітності допоможе ревматологам у виявленні та лікуванні активного захворювання у вагітних та координувати процес з акушерами-гінекологами.
Слід зауважити, що підвищений внутрішньосудинний об’єм у вагітних може погіршити і без того порушену функцію серця або нирок у даній когорті хворих, а очікуване підвищення на 50% швидкості клубочкової фільтрації – наявну стабільну протеїнурію. Індукована вагітністю гіперкоагуляція збільшує імовірність тромбозу, пов’язаного з ревматичними патологіями та захворюваннями ОРА. Потреба у кальцію для розвитку кісток плода та грудного вигодовування може погіршити остеопороз у матері.
Крім того, характерні для вагітності симптоми, такі як малярна еритема, хлоазма, анемія, підвищене осідання еритроцитів та дифузні артралгії, можуть імітувати прояви активної ревматичної патології або хвороби ОРА. Симптоми артеріальної гіпертензії, що інколи виникає на тлі вагітності (прееклампсія), можна сплутати з такими вовчакового нефриту, склеродермічного ниркового кризу або спалаху васкуліту. HELLP-синдром (гемоліз, підвищений рівень печінкових ферментів та низький – тромбоцитів) або еклампсія може імітувати загострення тяжкої форми хвороби. Тому важливим є досвід співпраці ревматологів та фахівців у сфері акушерства й гінекології, щоб розрізняти зазначені клінічні стани.
ACR настійно рекомендує консультувати жінок зі стабільними / низькоактивними ревматичними патологіями або хворобами ОРА, які планують вагітність, для покращення результатів для матері та плода (Hussein Aly et al., 2016; Skorpen et al., 2018; Phansenee et al., 2018). Також ACR радить ініціювати співпрацю спеціалістів у сфері акушерства й гінекології, медицини матері та плода, неонатології та інших фахівців у разі потреби. Пацієнткам даної популяції, які планують вагітність, але отримують ліки, не рекомендовані для застосування у цей період, ACR настійно радить перейти на показані при вагітності препарати і вести ретельне спостереження для оцінки ефективності й переносимості оновленої терапії.
Вагітним жінкам із ревматичними патологіями або хворобами ОРА в активній фазі, що потребує призначення фармакотерапії, настійно рекомендовано розпочати або продовжувати сумісне з вагітністю стероїд-зберігальне лікування, оскільки як активне захворювання, так і тривала терапія глюкокортикоїдами (ГК) у високих дозах можуть нашкодити матері та плоду (Palmsten et al., 2018). Для лікування вагітних з активним склеродермічним нирковим кризом настійно рекомендовано використовувати інгібітор ангіотензинперетворювального ферменту або блокатор рецепторів ангіотензину. Адже ризик смерті матері чи плода при нелікованому захворюванні вищий, ніж пов’язаний із застосуванням цих препаратів під час вагітності.
У жінок із СЧВ або СЧВ-подібними патологіями, синдромом Шегрена, системним склерозом чи ревматоїдним артритом настійно рекомендовано провести тестування на анти-Ro/SSA та анти-La/SSB один раз до або на ранніх термінах вагітності. На додаток, усім пацієнткам із СЧВ настійно рекомендовано виконати тестування на антитіла LAC, aCL та анти-β2GPI до або на ранніх строках вагітності. Вагітним, що страждають на СЧВ, умовно рекомендовано ініціювати лікування гідроксихлорохіном за відсутності протипоказань або продовжити його приймати, якщо таку терапію було розпочато до вагітності.
ACR умовно рекомендує лікувати вагітних із СЧВ ацетилсаліциловою кислотою (АСК) у низьких дозах (81 або 100 мг/добу), починаючи з першого триместру. Також настійно рекомендований моніторинг активності захворювання з урахуванням клінічного анамнезу, результатів обстеження та лабораторних показників принаймні один раз на триместр.
Вагітним, позитивним до аPL, які не відповідають критеріям акушерського або тромботичного АФС, умовно рекомендовано призначати АСК по 81 чи 100 мг/добу як профілактику прееклампсії. Окрім того, пацієнткам, які відповідають критеріям акушерського АФС, настійно рекомендоване комбіноване лікування АСК у низьких дозах та гепарином (зазвичай НМГ) – у профілактичних (Bao et al., 2017; Van Hoorn et al., 2016). Також у цій когорті хворих настійно рекомендовано застосовувати антикоагулянтні препарати у профілактичних дозах протягом 6‑12 тижнів після пологів. Вагітних із тромботичним АФС настійно рекомендовано лікувати АСК у низьких дозах та гепарином (зазвичай НМГ) – у терапевтичних протягом усієї вагітності та після пологів. Пацієнткам із позитивним результатом на aPL, які не відповідають критеріям акушерського АФС, умовно не рекомендовано призначати комбінацію гепарину у профілактичній дозі та АСК – у низькій.
ACR умовно не рекомендує застосовувати лікування імуноглобуліном в/в або підвищеною дозою НМГ, оскільки вони не показали очевидних переваг у випадках втрати вагітності, незважаючи на стандартну терапію низькими дозами АСК та профілактичними – НМГ. Також пацієнткам, у яких стандартне лікування виявилося неефективним, настійно не рекомендовано додавати преднізон до профілактичних доз гепарину (зазвичай НМГ) та низьких доз АСК, оскільки бракує даних контрольованих досліджень щодо користі такої стратегії терапії.
Вагітним із первинним АФС умовно рекомендовано додавати гідроксихлорохін до профілактичних доз гепарину (зазвичай НМГ) та низьких – АСК. Вагітних із позитивним результатом на аPL, які не відповідають критеріям АФС та не мають інших показань для призначення препарату (наприклад, СЧВ), умовно не рекомендовано лікувати гідроксихлорохіном у профілактичних дозах. У вагітних із анти-Ro/SSA та/або анти-La/SSB, у котрих за попередніх пологів дитина не мала повної атріовентрикулярної (АВ) блокади або неонатального вовчака, умовно рекомендовано провести серійну ехокардіографію (ЕхоКГ) плода (рідше, ніж щотижня) з 16‑18 по 26-й тиждень. У жінок, в яких за попередніх пологів дитина мала повну АВ-блокаду або неонатальний вовчак, умовно рекомендовано виконувати ЕхоКГ плода щотижня, з 16‑18 по 26-й.
ACR умовно рекомендує лікувати всіх вагітних, позитивних до анти-Ro/SSA та/або анти-La/SSB, гідроксихлорохіном. Вагітним жінкам, які мають антитіла до Ro/SSA та/або La/SSB та АВ-блокаду першого або другого ступеня, умовно рекомендовано призначити терапію пероральним дексаметазоном у дозі 4 мг/добу. За наявності АВ-блокади (без інших кардіальних уражень) умовно не рекомендовано застосовувати лікування дексаметазоном.
На рисунку 4 описаний алгоритм ведення вагітності у пацієнток із ревматичними патологіями чи хворобами ОРА.
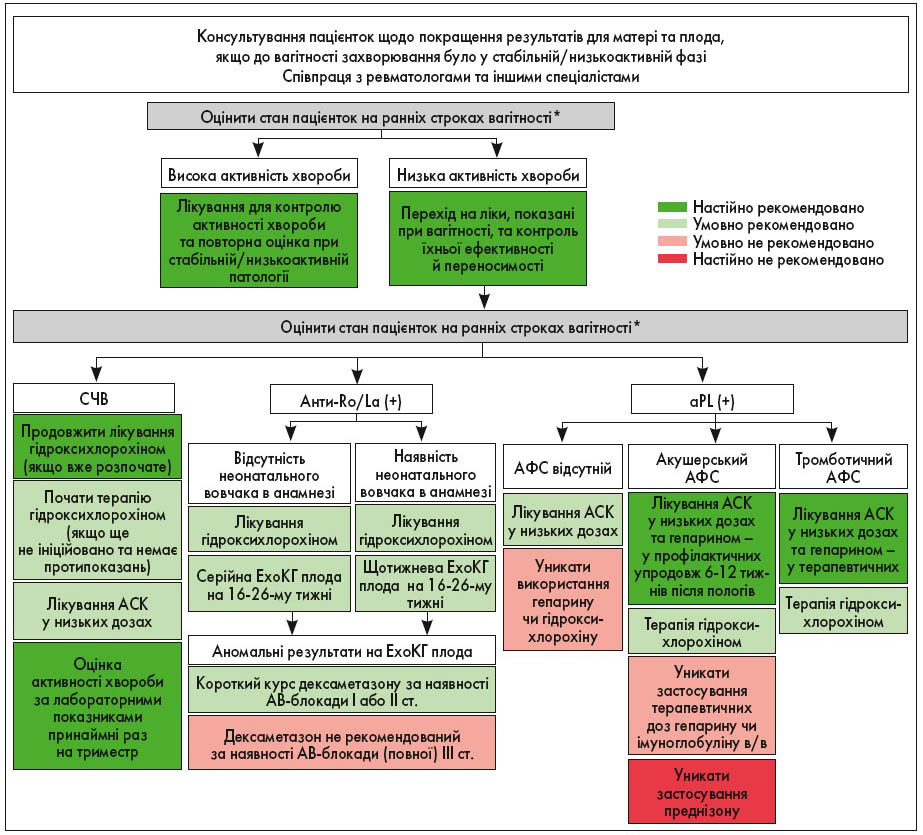 Рис. 4. Рекомендації щодо консультування, оцінки та лікування вагітних із ревматичними патологіями або захворюваннями ОРА
Рис. 4. Рекомендації щодо консультування, оцінки та лікування вагітних із ревматичними патологіями або захворюваннями ОРА
Примітки: aPL (стійкі антикардіоліпінові антитіла чи антитіла до β2-глікопротеїну 1 із помірним чи високим титром або стійкі позитивні вовчакові антикоагулянти); АФС: акушерський – пацієнтки, які відповідають лабораторним критеріям АФС, мають стійкі ускладнення вагітності у минулому (≥3 послідовних зривів вагітності до 10 тижнів, втрата плода на 10-му тижні чи пізніше, пологи на <34-му тижні через прееклампсію, затримка внутрішньоутробного розвитку або дистрес плода) та не мають тромбозів в анамнезі; тромботичний – хворі, які відповідають лабораторним критеріям АФС і мають тромботичні події в анамнезі (артеріальні чи венозні) незалежно від наявності акушерських ускладнень.
Фармакотерапія
Популяція хворих чоловічої статі, які планують стати батьками
При плануванні вагітності потенційно тератогенні препарати можуть чинити вплив на фертильність чоловіків із ревматичними патологіями або хворобами ОРА. Рішення про припинення приймання ліків має бути зважене з урахуванням їхнього ефекту на активність захворювання. Потенційна тератогенна дія препарату, що міг бути наявний у сім’яній рідині під час зачаття, на ембріон чи плід є мінімальною, оскільки концентрація ліків у сім’ї мала (Colie, 1993).
ACR настійно не рекомендує застосовувати циклофосфамід та талідомід чоловікам із ревматичними патологіями або хворобами ОРА до спроб зачаття. При плануванні вагітності пацієнтам настійно рекомендовано продовжувати лікування гідроксихлорохіном, азатіоприном, 6-меркаптопурином, колхіцином та інгібіторами фактора некрозу пухлини (іФНП) (Larsen et al., 2016; Norgard et al., 2017; Ben-Chetrit et al., 2004).
У цій популяції хворих, які планують стати батьками, умовно рекомендовано і далі використовувати метотрексат, МФК, лефлуномід, сульфасалазин, інгібітори кальциневрину та нестероїдні протизапальні препарати (НПЗП) (Eck et al., 2017; Midtvedt et al., 2017). Також умовно рекомендовано продовжувати терапію анакінрою та ритуксимабом (Youngstein et al., 2017; Ciron et al., 2018).
Популяція пацієнток до та під час вагітності
Що стосується фармакотерапії у жінок із ревматичними патологіями або хворобами ОРА, ACR радить обговорити призначення ліків, зокрема тих, що можуть чинити тератогенний вплив на функцію статевих залоз, задовго до спроб завагітніти. Настійно рекомендовано припинити їхнє застосування протягом трьох місяців до зачаття (Sifontis et al., 2006; Vargesson, 2015). Жінкам, які лікуються лефлуномідом, настійно рекомендовано провести процедуру відмивання холестираміном, якщо виявлено рівень сироваткового метаболіту до або відразу після підтвердження вагітності (Berard et al., 2018; Weber-Schoendorfer et al., 2017).
Терапію циклофосфамідом умовно рекомендовано при загрозливих для життя станах у другому або третьому триместрі вагітності (Tuin et al., 2012).
Якщо використання потенційно тератогенних засобів припинити до вагітності, настійно рекомендовано ініціювати період спостереження без фармакотерапії або перейти на показані при вагітності ліки для забезпечення стабільності захворювання. Жінкам, що відчули на собі тератогенний вплив препаратів, наполегливо рекомендовано негайно звернутися до спеціаліста з питань матері та плода, акушера-гінеколога або фахівця у сфері генетики. На додаток, пацієнткам із ревматичними патологіями або хворобами ОРА настійно рекомендоване лікування гідроксихлорохіном, азатіоприном/6-меркаптопурином, колхіцином та сульфасалазином, які можна використовувати протягом всієї вагітності (Eudy et al., 2018; Indraratna et al., 2018; Saavedra et al., 2015).
ACR умовно рекомендує використовувати інгібітори кальциневрину (як-то такролімус, циклоспорин) та НПЗП у даній групі хворих під час вагітності (Kainz et al., 2000). Також умовно рекомендовано припинити приймання НПЗП до зачаття, якщо пацієнтка має пов’язані з ним труднощі (та триватиме контроль за захворюванням), через можливість розвитку НПЗП-індукованого синдрому нерозірваного фолікула, що є причиною субфертильності (Brouwer et al., 2015). Настійно не рекомендовано застосовувати НПЗП у третьому триместрі вагітності через ризик передчасного закриття артеріальної протоки (Koren et al., 2006). Неселективні НПЗП умовно рекомендовані для використання порівняно зі специфічними інгібіторами циклооксигенази 2 (ЦОГ‑2) у перші два триместри вагітності через брак даних про вплив останніх.
На додачу, умовно рекомендовано продовжувати лікування ГК у низьких дозах (≤10 мг/добу преднізону або нефторованого еквівалента) під час вагітності за наявності клінічних показань. Настійно рекомендовано зменшити дозу нефторованого ГК до <20 мг/добу, додаючи за потреби показаний при вагітності ГК. Умовно не рекомендовано застосовувати стрес-дози ГК під час вагінальних пологів, але умовно рекомендовано – при кесаревому розтині.
ACR умовно рекомендує продовжувати терапію іФНП інфліксимабом, етанерцептом, адалімумабом або голімумабом до і під час вагітності (Broms et al., 2015; Diav-Citrin et al., 2014). Цертолізумаб не містить ланцюга Fc, через що асоційований із мінімальним плацентарним переносом (Mariette et al., 2018).
Тому настійно рекомендовано продовжувати терапію цертолізумабом до і під час вагітності. Умовно рекомендовано продовжувати лікування анакінрою, белімумабом, абатацептом, тоцилізумабом, секукінумабом та устекінумабом під час спроб завагітніти, але припинити терапію після встановлення вагітності. Також умовно рекомендовано і далі застосовувати ритуксимаб при спробах завагітніти та продовжувати лікування під час вагітності, якщо цього потребує тяжке, загрозливе життю чи функціонуванню органів матері захворювання.
Лікування жінок у період лактації
Жінок із ревматичними патологіями або хворобами ОРА слід заохочувати годувати грудьми, якщо вони цього бажають і мають нагоду. Крім того, ACR пропонує підтримувати контроль за захворюванням за допомогою показаних при грудному вигодовуванні ліків та оцінювати індивідуальні ризики й переваги разом із кожною пацієнткою окремо. Настійно рекомендоване лікування гідроксихлорохіном, колхіцином, сульфасалазином, ритуксимабом та усіма іФНП як показаного при грудному вигодовуванні (Bragnes et al., 2017; Fritzsche et al., 2012). Преднізон у дозі <20 мг/добу (або еквівалентний нефторований ГК) також показаний при грудному вигодовуванні, але при використанні ≥20 мг/добу жінкам настійно рекомендовано відкласти його або не застосовувати грудне молоко, накопичене протягом 4 год після застосування ГК.
ACR умовно рекомендує лікування азатіоприном/6-меркаптопурином, інгібіторами кальциневрину, НПЗП та біологічними препаратами, що не є іФНП (як-то анакінра, ритуксимаб, белімумаб, абатацепт, тоцилізумаб, секукінумаб та устекінумаб) як показаних при грудному вигодовуванні (Bramham et al., 2013; Matro et al., 2018). Настійно не рекомендовано використовувати циклофосфамід, лефлуномід, MMФ і талідомід під час годування грудьми. До того ж умовно не рекомендовано використовувати метотрексат при грудному вигодовуванні.
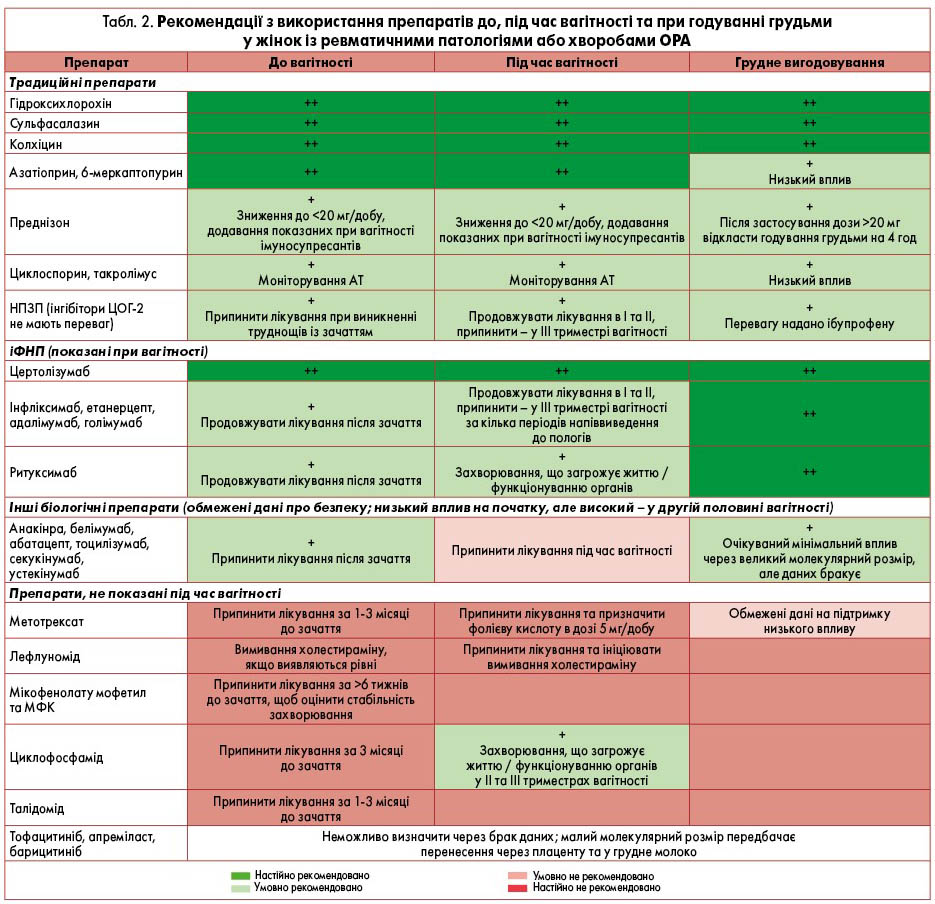
У таблиці 2 узагальнено рекомендації щодо використання ліків для пацієнток із ревматичними патологіями або хворобами ОРА до, під час вагітності та при годуванні грудьми.
Висновки
Проблеми репродуктивного здоров’я хворих актуальні для всіх ревматологів-практиків. Питання щодо контрацепції, фертильності, вагітності, лактації та здоров’я потомства стосуються майже кожного пацієнта із ревматичними патологіями або захворюваннями ОРА. У настанові ACR, окрім важливих тем відносно репродуктивного здоров’я, розглянуто аспекти застосування медикаментозного лікування до, під час та після вагітності у даній когорті хворих.
Рекомендації ґрунтуються на консенсусних клінічних рішеннях, зокрема останніх досягненнях у сфері репродуктивного здоров’я. Також у документі наголошено на необхідності своєчасної співпраці фахівців різних галузей та налагодженні комунікації з пацієнтами, наприклад, при веденні вагітних з урахуванням наявних ризиків та переваг.
У рекомендаціях підкреслено ключову роль клінічних ревматологів не лише в контролі за активністю хвороб, але й розумінні взаємозв’язку ревматичних патологій / захворювань ОРА та їхньої терапії в контексті репродуктивного здоров’я.
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті www.rheumatology.org
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 1 (74) 2021 р.
СТАТТІ ЗА ТЕМОЮ Ревматологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Після десятиліть, а часом і запеклих суперечок про переваги та недоліки застосування глюкокортикоїдів (ГК) досягнута певна конвергенція. Сучасні рекомендації лікування таких захворювань, як ревматоїдний артрит (РА), ревматична поліміалгія (РПМ) та васкуліт великих судин відображають поточний стан консенсусу терапії ГК. Однак залишаються відкритими питання щодо можливості тривалого лікування дуже низькими дозами ГК у пацієнтів із РА, а також успішності пошуку інноваційних ГК (лігандів ГК-рецепторів) із покращеним співвідношенням користь/ризик....
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....
Зв’язок між рівнем сироваткової сечової кислоти (ССК) і ризиком серцево-судинних захворювань (ССЗ) упродовж багатьох років є предметом вивчення дослідників. Установлено, що рівень ССК – незалежний предиктор смерті від усіх причин і серцево-судинної смерті, зокрема від гострого коронарного синдрому, інсульту та серцевої недостатності (СН). Також опубліковано багато робіт про зв’язок між ССК і функцією нирок. Попри значну кількість публікацій, деякі моменти, а саме: яким є оптимальний поріг ССК для визначення ризику ССЗ, чи необхідна корекція значень ССК для функції нирок, чи є ССК ключовим патологічним елементом метаболічної дисрегуляції, потребують прояснення....