Стеатоз печінки і підшлункової залози: зв’язок і практичні аспекти замісної терапії
18-19 лютого 2021 року, у рамках післядипломної тренінг-програми для професійного вдосконалення лікарів «Мистецтво лікування», спеціалісти зі сфери охорони здоров’я мали можливість поліпшити свої знання стосовно практичних моментів контролю симптомів захворювань внутрішніх органів. На цьому заході було заслухано багато цікавих доповідей, одну з них – про взаємозв’язок між стеатозом печінки та підшлункової залози (ПЗ) – представила професор кафедри внутрішньої медицини № 2 та фтизіатрії Дніпровського державного медичного університету, доктор медичних наук, професор Олександра Юріївна Філіппова.
Ключові слова: стеатоз, стеатоз печінки, стеатоз підшлункової залози, неалкогольна жирова хвороба печінки (НАЖХП), стеатогепатоз, лікування стеатозу, адеметіонін
 – Зміна способу життя населення, зокрема більш калорійне харчування на тлі зменшення фізичного навантаження, безумовно, згодом може призвести до розвитку метаболічного синдрому (МС), передусім у пацієнтів із полі- та коморбідною патологією.
– Зміна способу життя населення, зокрема більш калорійне харчування на тлі зменшення фізичного навантаження, безумовно, згодом може призвести до розвитку метаболічного синдрому (МС), передусім у пацієнтів із полі- та коморбідною патологією.
Накопичені за останні роки клінічні та експериментальні дані дають можливість встановити зв’язок між МС та хворобами органів травлення. При цьому останні не лише беруть участь у патогенезі МС, а й самі стають органами-мішенями. Особливо такий взаємозв’язок і коморбідність перебігу прослідковуються між неалкогольною жировою хворобою печінки (НАЖХП) і стеатозом печінки та ПЗ (Boga et al., 2020). Згадані патологічні зміни закономірно призводять до погіршення якості життя хворих, а також до підвищення рівня смертності пацієнтів із МС (Polukhina A.V. et al., 2018).
Патогенез і механізми розвитку
Тривалий час ураженню ПЗ у пацієнтів із МС не приділяли достатньої уваги. Однак проведені дослідження виявили, що поєднаний стеатоз печінки та ПЗ спостерігається у 2/3 пацієнтів із цукровим діабетом (ЦД) і може використовуватися як ранній маркер МС в цій категорії хворих. Частота стеатозу ПЗ у пацієнтів із ЦД 2 типу, за результатами різних досліджень, становить до 40%, тоді як стеатогепатоз печінки розвивається в майже 80% хворих на ЦД 2 типу.
Клініко-функціональним станом ПЗ в разі МС є дисметаболічна панкреатопатія (Mathur A. et al., 2007; Patel N.S. et al., 2013). F.G. Toledo та співавт. встановили, що пацієнти з ЦД 2 типу та стеатозом ПЗ і НАЖХП мають вираженіші метаболічні порушення, важчу дисліпідемію і вищий рівень маркерів запалення: інтерлейкіну (ІЛ)-6 і фактора некрозу пухлин (ФНП)-α, ніж пацієнти без стеатозу (Toledo F.G. et al., 2006). 2010 року в ще одному дослідженні був встановлений прямий зв’язок між НАЖХП і жировою хворобою ПЗ та показано, що внутрішньолобулярне й тотальне ожиріння ПЗ (стеатоз) достовірно залежить від активності стеатогепатиту (р=0,02 і р=0,03) (Van Geenen E.J. et al., 2010). Нарешті Lee та Wu у своїх дослідженнях виявили, що стеатоз ПЗ в пацієнтів із ЦД 2 типу проявляється надмірною жировою інфільтрацією органа, НАЖХП та ожирінням на тлі відсутності зловживання алкоголем (Lee J.S. et al.,2009; Wu W.C., 2013).
Численні дослідження свідчать про асоціацію стеатозу ПЗ та печінки. Порушення процесів елімінації вільних жирних кислот та їх накопичення в органі призводять до розвитку ліпотоксичності. Згодом виникає інсулінорезистентність, запускаються процеси перекисного окислення ліпідів та оксидативного стресу, які підтримують запалення і спричиняють загибель клітин унаслідок апоптозу та некрозу (Lingvay I. et al., 2009).
Епідеміологічні та проспективні дослідження описують поширеність стеатозу ПЗ на рівні 16-35%. Накопичення ектопічного жиру в ПЗ може спровокувати хронічне запалення через дисбаланс адипоцитокінів, в яке залучаються ацинарні та β-клітини ПЗ. Цей механізм може призвести до ендокринної та екзокринної дисфункції ПЗ та ініціювати канцерогенез (Ramkissoon R. et al., 2019).
Клінічні прояви
Клінічні прояви стеатозу печінки та ПЗ доволі неспецифічні. Найчастішими симптомами хронічних захворювань гепатобіліарної системи є втома, розлади настрою, когнітивна дисфункція та порушення сну. В основі цих скарг лежать зміни печінково-мозкових комунікацій, зумовлені запальним процесом у печінці. У результаті змінюється активність центральної нервової системи, що й зумовлює поведінкові розлади.
Проявами стеатозу ПЗ в пацієнтів із ЦД 2 типу і/або порушенням толерантності до глюкози можуть бути (Gullo L. et al., 2006; Mathur A. et al., 2007):
- Больовий синдром – виникає у 18,6-24,3% пацієнтів і за характеристиками нагадує хронічний панкреатит, однак є менш виразним.
- Диспепсичні явища – виникають у 45-46% хворих і можуть свідчити про розвиток екзокринної недостатності ПЗ (ЕНПЗ).
- Метаболічні зміни – індекс маси тіла ≥30 кг/м2, дисліпідемія, гіперглікемія, зниження рівнів ліпази у крові, підвищення концентрації гамма-глютамілтранспептидази (ГГТП) та зменшення вмісту фекальної еластази.
Діагностика
Зміни під час лабораторно-інструментальної діагностики НАЖХП добре відомі клініцистам, серед них:
- Підвищення рівнів маркерів цитолізу аспартатамінотрансферази (АСТ) і аланінамінотрансферази (АЛТ) на тлі співвідношення АСТ/АЛТ <1 (спостерігається не завжди).
- Підвищення рівня ГГТП в разі приєднання холестазу.
- Підвищення рівня білірубіну (рідко).
- Гіперліпідемія, переважно через підвищення рівня тригліцеридів, ніж загального холестерину.
- Гіперглікемія.
- Помірна гепатомегалія, ознаки жирової дистрофії та підвищення ехогенності печінкової тканини за даними ультразвукового дослідження (УЗД) та комп’ютерної томографії (КТ).
- Ознаки стеатозу та фіброзу під час стеатометрії та/або еластографії.
- Стеатоз за даними гістологічного дослідження біоптату печінки.
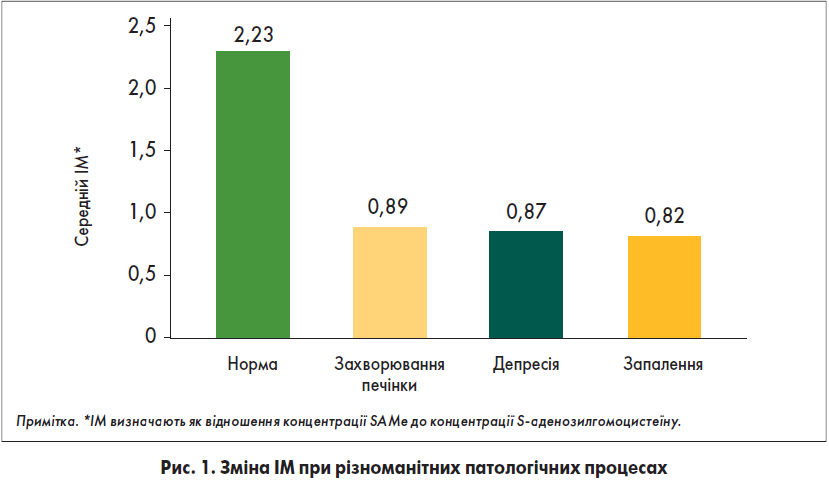
У разі захворювань печінки, депресії та запалення виявляють зменшення рівня S-аденозилметіоніну (SAMe) та індексу метилювання (ІМ), що відображено на рисунку 1.
Таким чином, визначення рівня SAMe в крові може служити потенційним біомаркером хвороб печінки, а препарати з цією амінокислотою (Гептрал®) – потенційними засобами для лікування гепатобіліарних хвороб.
Діагностичний алгоритм за підозри на стеатоз ПЗ має охоплювати оцінку екзокринної функції ПЗ та інструментальні дослідження для виявлення структурних змін паренхіми.
Якщо в пацієнта наявні симптоми порушення травлення або мальабсорбції поживних речовин, треба розглянути такі діагностичні опції:
- Оцінка нутритивного статусу.
- Тест на фекальну еластазу (13С-тригліцеридний дихальний тест або коефіцієнт поглинання жиру).
- УЗД ПЗ, на стеатоз якої може вказувати нерівномірне підвищення ехогенності залози, що поєднується з невиразністю внутрішньої структури органа (зменшення внутрішньої зернистості) і розмиттям контурів (Glaser J. et al., 2000).
- КТ ПЗ, яке дає можливість виявити жирові прошарки в структурі органа. Частіше спостерігають поширений характер стеатозу у вигляді ослаблення сигналу і, рідше, – «локальні форми», які потребують диференційної діагностики з вогнищевим ураженням ПЗ.
- Магнітно-резонансна томографія ПЗ може виявити збільшення розмірів та гомогенні зміни структури органа.
- Пункційна біопсія ПЗ.
Лікування
Лікування ПЗ полягає в призначенні замісної терапії. Згідно із заснованими на доказах рекомендаціями Об’єднаної європейської гастроентерологічної асоціації з діагностики і лікування хронічного панкреатиту, препаратом вибору для корекції ЕНПЗ є ферментні лікарські засоби у вигляді мінімікросфер розміром ≤2 мм.
Було показано, що мінімікросфери діаметром 1,0-1,2 мм евакуюються зі шлунку одночасно з їжею, тому й мають вищу терапевтичну ефективність проти мікросфер розміром 1,8-2,0 мм. Єдиним на сьогодні препаратом, що містить мінімікросфери розміром 1,0-1,2 мм, є Креон®. Препарат випускається у 2 зручних дозуваннях: 25 000 Од (300 мг пакреатину) та 10 000 Од (150 мг панкреатину), які забезпечують зручність підбору ефективної дози в кожному окремому клінічному випадку.
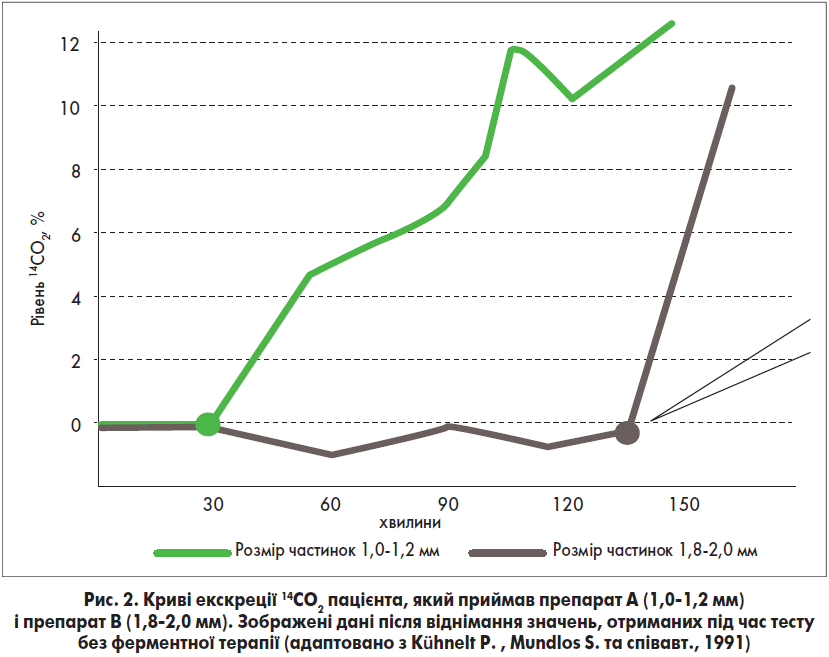
У дослідженні Р. Kühnelt та співавт. порівнювали ефективність лікування ферментним препаратом із розміром частинок 1,0-1,2 мм (Креон®) і 1,8-2,0 мм (Kühnelt P., Mundlos S. et al., 1991). Було встановлено, що ефективність панкреатину з розміром частинок 1,0-1,2 мм, оцінена за допомогою кумулятивної екскреції 14СО2 у пацієнтів з екзокринною недостатністю ПЗ, на 25% перевищувала таку препарату з розміром частинок 1,8-2,0 мм. Це насамперед зумовлено швидкістю настання терапевтичного ефекту дії препарату Креон® (Löhr J.M. et al., 2017). На рисунку 2 показано, як відбувався процес екскреції 14СО2 пацієнта на тлі прийому препарату А (1,0-1,2 мм) і препарату В (1,8-2,0 мм).
Таким чином, старт перетравлення ліпідів ферментним препаратом А (1,0-1,2 мм) настає вже через 30 хв після прийому, тобто на 90 хв раніше, ніж у разі прийому препарату з розміром частинок 1,8-2,0 мм, що й забезпечує на 25% вищу клінічну ефективність препарату Креон®, якщо порівняти з іншими засобами для замісної ферментної терапії.
Для максимального нівелювання симптоматики і швидкої нормалізації нутритивного статусу пацієнта важливо призначати адекватні дози ферментних препаратів. Так, у разі призначення капсул Креон® 25000 треба приймати по 2 капсули під час кожного основного прийому їжі (сніданок, обід і вечеря) та по 1 капсулі на кожен перекус.
Інші терапевтичні опції полягають у корекції дієти (прийом їжі малими порцями) та усуненні дефіциту мікроелементів. Жири в разі ЕНПЗ обмежувати зазвичай не рекомендують, за винятком тяжких стадій і за неефективності попереднього лікування.
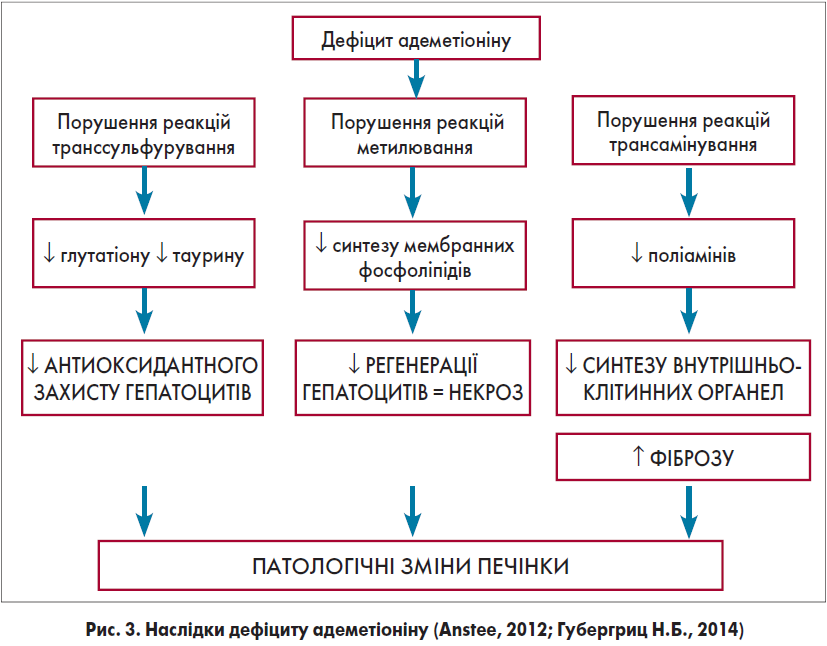
Замісна терапія при НАЖХП спрямована на відновлення достатнього рівня адеметіоніну, дефіцит якого призводить до патологічних змін структури печінки та симптомів втоми.
Патогенетичну основу наслідків дефіциту адеметіоніну відображено на рисунку 3.
Таким чином, дефіцит адеметіоніну зрештою призводить до прогресування хронічних дифузних захворювань печінки.
Дія адеметіоніну при НАЖХП і хворобах метаболізму зумовлена (Mato J.M. et al., 2007; Lieber C.S. et al., 2002) такими ефектами:
- антиоксидантним – за рахунок збільшення рівня глутатіону;
- протизапальним – шляхом супресії ФНП-α та індукції синтезу ІЛ‑10;
- антиатерогенним – зумовлений регуляцією метаболізму ліпідів;
- захисним – у його основі лежить пригнічення апоптозу;
- антифібротичним.
Варто зазначити, що курс прийому препарату Гептрал® може забезпечити довготривалий антиатерогенний, захисний та антифібротичний впливи.
Описані механізми дії адеметіоніну впливають на перебіг метаболічно-асоційованих захворювань печінки та супроводжуються:
- Поліпшенням клінічної картини: усуненням втоми, депресії, стабілізацією настрою.
- Нормалізацією або поліпшенням біохімічних показників: ГГТП, АЛТ, АСТ, ТГ, ліпопротеїнів низької щільності.
- Поліпшенням ультразвукових і гістологічних критеріїв: зменшенням ступеня стеатозу, запальної активності, фіброзу.
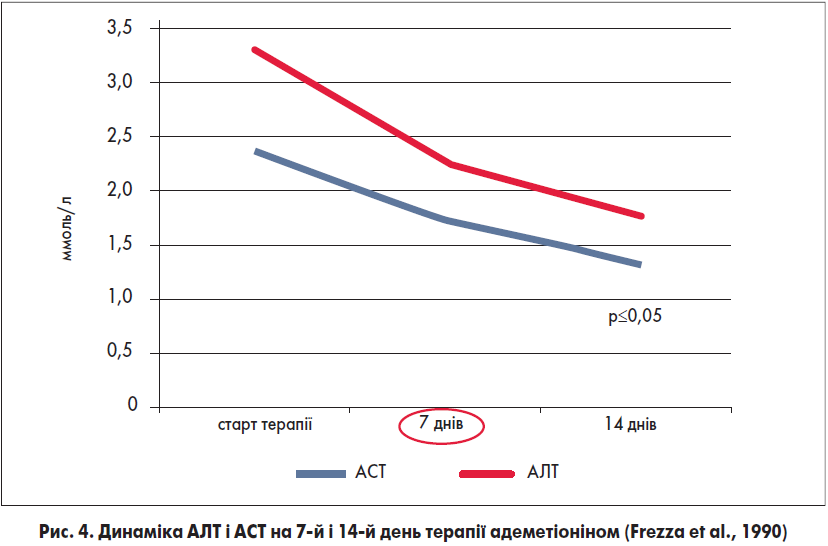
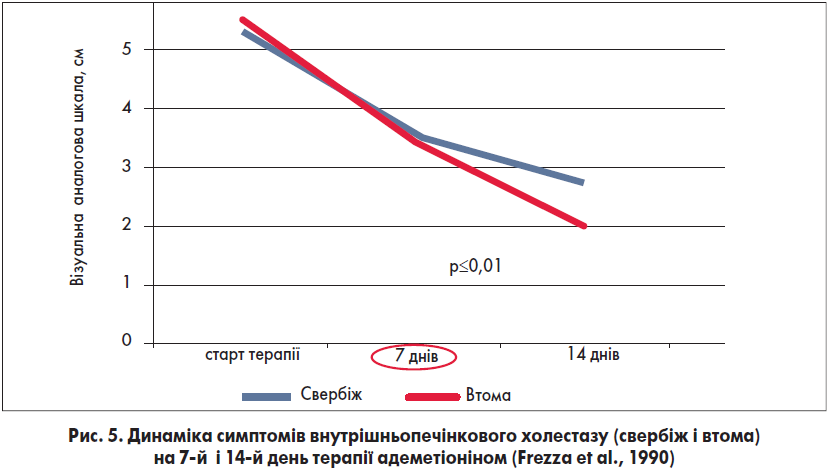
Ефективність адеметіоніну, і зокрема препарату Гептрал®, вивчалася в низці клінічних досліджень. Так, у подвійному сліпому плацебо-контрольованому дослідженні за участю 220 пацієнтів із хронічними захворюваннями печінки та внутрішньопечінковим холестазом оцінювали вплив адеметіоніну на прояви втоми та біохімічні показники цитолізу. У результаті було виявлено, що пероральний прийом адеметіоніну в дозі 1600 мг 1 р./добу супроводжувався зниженням втоми, оціненою за візуальною аналоговою шкалою (ВАШ) в 1,6 раза вже на 7-й день лікування. Крім того, спостерігалася позитивна динаміка показників цитолізу та втоми, що відображено на рисунках 4 і 5 (Frezza et al., 1990).
У ще одному проспективному дослідженні ефективності адеметіоніну в пацієнтів із внутрішньопечінковим холестазом на тлі НАЖХП оцінювали вплив препарату Гептрал® на показники АЛТ та АСТ (Барановський та співавт., 2010). Було продемонстровано, що рівні АЛТ і АСТ в сироватці крові нормалізувалися у 86,2% пацієнтів 1-ї групи через 10 днів лікування (Гептрал® 1200 мг/добу) і у 81,5% пацієнтів 2-ї групи через місяць лікування (Гептрал® 800 мг/добу). Отриманий ефект зберігався впродовж 2 міс після закінчення лікування.
Систематичний огляд, здійснений К.Л. Райхельсон та співавт., охопив 16 робіт (n=3238), присвячених застосуванню адеметіоніну при захворюваннях печінки та його впливу на динаміку слабкості. У результаті було встановлено, що адеметіонин, незалежно від шляху введення, є ефективним у лікуванні патологічної втоми у пацієнтів із внутрішньопечінковим холестазом (ВПХ) при різних захворюваннях печінки за умови як короткострокового, так і тривалого застосування. Крім того, автори припустили, що адеметіонін має дозозалежний ефект, який здатний зберігатися навіть після закінчення курсу терапії.
Отже, Гептрал® можна застосовувати як препарат вибору для корекції порушень функції печінки при МС в пацієнтів із ВПХ на тлі ЦД 2 типу, оскільки ефективність цього препарату підтверджена експериментальними та клінічними дослідженнями. Гептрал® 500 мг доступний у двох лікарських формах, тому його можна успішно використовувати у вигляді степ-терапії: спочатку внутрішньовенно крапельно або внутрішньом’язево в дозі 500-1000 мг (1-2 флакони) на добу протягом 14 днів із наступним переходом на пероральну форму в дозі 1000-1500 мг (2-3 таблетки) на добу впродовж ≥8 тижнів. Це може забезпечити ефективність терапії та належний комплаєнс. Довгостроковий ефект і оптимальний профіль безпеки дають можливість використовувати Гептрал® таблетки, ін’єкції 500 мг у складі комплексної терапії, що особливо важливо для пацієнтів із поліморбідною патологією.
Список літератури – у редакції.
Підготувала Ганна Кирпач
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 1 (53) 2021 р.
СТАТТІ ЗА ТЕМОЮ Ендокринологія
За визначенням Всесвітньої організації охорони здоров’я, цукровий діабет (ЦД) – це група метаболічних розладів, що характеризуються гіперглікемією, яка є наслідком дефектів секреції інсуліну, дії інсуліну або обох цих чинників. За останні 15 років поширеність діабету зросла в усьому світі (Guariguata et al., 2014). Згідно з даними Diabetes Atlas (IDF), глобальна поширеність діабету серед осіб віком 20-79 років становила 10,5% (536,6 млн у 2021 році; очікується, що вона зросте до 12,2% (783,2 млн у 2045 році (Sun et al., 2022). Наразі триває Програма профілактики діабету (ППД), метою якої є визначити, які підходи до зниження інсулінорезистентності (ІР) можуть допомогти в створенні профілактичних заходів ЦД 2 типу (The Diabetes Prevention Program (DPP), 2002). У цьому світлі визначення впливу вітаміну D на розвиток ЦД є актуальним питанням....
Внутрішній біологічний годинник людини тісно та двоспрямовано пов’язаний зі стресовою системою. Критична втрата гармонійного часового порядку на різних рівнях організації може вплинути на фундаментальні властивості нейроендокринної, імунної та вегетативної систем, що спричиняє порушення біоповедінкових адаптаційних механізмів із підвищеною чутливістю до стресу й уразливості. Поєднання декількох хвороб зумовлює двоспрямованість патофізіологічних змін....
Метформін – протидіабетичний препарат першої лінії, який пригнічує глюконеогенез у печінці і в такий спосіб знижує рівні глюкози в крові. Крім того, він знижує ризик кардіоваскулярних подій, чинить нефропротекторний ефект і здатен подовжувати тривалість життя. Завдяки цим властивостям метформін нині розглядають як мультифункціональний препарат і дедалі частіше застосовують для лікування та профілактики різноманітних захворювань....
Сучасне лікування хворих на цукровий діабет (ЦД) 2 типу включає зміну способу життя і медикаментозну терапію для контролю глікемії та профілактики ускладнень. Проте дослідження показують, що на практиці небагато хворих досягають контролю захворювання (частково через погану прихильність до лікування). Частка пацієнтів, які дотримуються протидіабетичної терапії, коливається від 33 до 93% (упродовж 6-24 міс) [1, 2]....