Сучасні досягнення у лікуванні рецидивуючого раку яєчника
З кожним роком накопичуються дані, які розширюють можливості лікування пацієнток із раком яєчника. У рамках онлайн-зустрічі вітчизняні експерти поділилися із слухачами недавніми досягненнями та підходами щодо ведення хворих із цією патологією.
.jpg) Експерт МОЗ України зі спеціальності «Гематологія», завідувач відділу медичної генетики ДУ «Національний науковий центр радіаційної медицини НАМН України», завідувач кафедри клінічної лабораторної діагностики Національного університету охорони здоров’я України імені П.Л. Шупика (м. Київ), доктор медичних наук, професор Сергій Вікторович Клименко розповів про роль порушення (дефіциту) гомологічної рекомбінації в розвитку раку яєчника (РЯ).
Експерт МОЗ України зі спеціальності «Гематологія», завідувач відділу медичної генетики ДУ «Національний науковий центр радіаційної медицини НАМН України», завідувач кафедри клінічної лабораторної діагностики Національного університету охорони здоров’я України імені П.Л. Шупика (м. Київ), доктор медичних наук, професор Сергій Вікторович Клименко розповів про роль порушення (дефіциту) гомологічної рекомбінації в розвитку раку яєчника (РЯ).
– Існує два основних механізми репарації двониткових розривів ДНК, а саме негомологічне з’єднання кінців та гомологічна рекомбінація. Негомологічне з’єднання кінців включає пряму лігацію розірваних кінців, це може відбуватися на будь-якій стадії клітинного циклу та є відносно простим шляхом, але з імовірними похибками. На відміну від негомологічного з’єднання кінців, відновлення гомологічної рекомбінації – консервативний процес, який зазвичай відновлює оригінальну послідовність ДНК і реалізується, в основному, у фазі S/G2 клітинного циклу (C.J. Lord, A. Ashworth, 2012). Стратегія застосування PARP-інгібіторів при наявності порушень гомологічної рекомбінації полягає у тому, що вони збільшують кількість одноланцюгових розривів ДНК, які призводять до появи дволанцюгових розривів. Безпомилкове відновлення останніх при наявності порушень гомологічної рекомбінації в пухлині не відбувається. Це, у свою чергу, значно підвищує імовірність загибелі пухлинних клітин.
Понад 50% високозлоякісних серозних епітеліальних пухлин яєчників мають дефект гомологічної рекомбінації (BRCA 1/2 тощо; P.A. Konstantinopoulos et al., 2015).
Які є можливості для діагностики порушень гомологічної рекомбінації? Сьогодні розроблено два підходи до її виявлення у пацієнток з РЯ: пошук дефектів гомологічної рекомбінації – геномний шрам (виявлення наслідків порушень гомологічної рекомбінації шляхом аналізу патерна пошкодження геному; J.A. Watkins et al., 2014) та пошук причини дефектів гомологічної рекомбінації шляхом оцінювання втрати функції ключових генів гомологічної рекомбінації (M.K. Frey, B. Pothuri, 2017).
Причинами гомологічної рекомбінації є мутації (наприклад, BRCA 1/2) і зміни експресії генів (наприклад, метилювання промотора), які зумовлюють генетичну нестабільність. Сьогодні виділено декілька геномних шрамів при дефіциті гомологічної рекомбінації, зокрема показники сумарного алельного дисбалансу теломер, втрати гетерозиготності (LOH), великого переходу та LOH-кластеризація (рис. 1; Watkins et al., 2014; G.E. Konecny et al., 2016).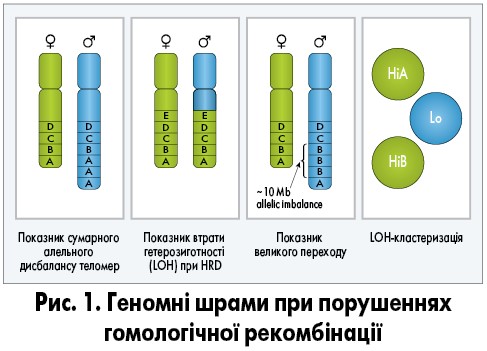
Тест на визначення геномної нестабільності може сприяти виявленню порушень, які ініціюватимуть подальші події. Так, вважається, що у пацієнтки з РЯ та високою геномною LOH (ймовірно, BRCA-подібний слід дефіциту гомологічної рекомбінації) буде отримана відповідь на терапію PARP-інгібіторами, а у хворої із низькою геномною LOH (тобто при негативному біомаркері) – відповідь на лікування PARP-інгібіторами не буде досягнута.
Найвідомішими мутаціями, що призводять до порушень гомологічної рекомбінації є гермінальні та соматичні мутації в генах BRCA (BRCA 1/2m). Вони становлять до 30% усіх мутацій при серозному РЯ високого ступеня злоякісності. Сьогодні наявні різні варіанти тестування на виявлення порушень гомологічної рекомбінації і всі вони характеризуються різним рівнем чутливості (P.A. Konstantinopoulos et al., 2015).
Так, при дослідженні зразка крові на наявність гермінальних BRCA 1/2m імовірність їх виявлення сягає приблизно 14%, тоді як при дослідженні зразка пухлини на наявність гермінальних і соматичних BRCA 1/2m шанси збільшуються до 22%, а при пошуку мутацій генів репарації гомологічної рекомбінації включно із BRCA 1/2m, – до 31%. Проте при ширшому погляді на проблему та, відповідно, проведенні тесту на виявлення генетичної нестабільності внаслідок порушень гомологічної рекомбінації включно із BRCA 1/2, тобто геномного шраму, дефіцит гомологічної рекомбінації буде виявлено у близько 50% жінок, які розглядатимуться як кандидати на терапію PARP-інгібіторами (P.A. Konstantinopoulos et al., 2015).
Отже, оптимальною стратегією є дослідження пухлинної тканини, бажано – у повному обсязі, для виявлення основних мутацій, а також оцінювання геномних шрамів з метою встановлення групи пацієнток, у яких застосування PARP‑інгібіторів буде найбільш ефективним. Для визначення різноманітних мутацій створені різні мультигенні панелі, такі як AMBRY Genetics, MYRIAD myChoice Assay тощо.
Проте варто зауважити, що геномні наслідки дефіциту гомологічної рекомбінації іноді складно відрізнити від наслідків інших аберацій, характерних для пухлинних геномів. Окрім цього, геномні шрами можуть бути як наслідком порушень гомологічної рекомбінації, яка відбулася раніше, так і такої, що має місце в даний час (Watkins et al., 2014). Таким чином, геномні шрами як предиктивні біомаркери чутливості до таргетного лікування порушень гомологічної рекомбінації з великою імовірністю матимуть високе негативне, але низьке позитивне прогностичне значення.
Ще однією актуальною проблемою є можливість реверсії мутаційного статусу. Адже існують ситуації, коли наявність додаткових мутацій у клітинах із BRCA 1/2m може діяти таким чином, що функцію білка BRCA 1/2 буде відновлено, незважаючи на його мутацію (S. Ganesan, 2018).
Отже, генетичне тестування сьогодні є стандартною процедурою при лікуванні РЯ та дозволяє оцінити ризик розвитку спадкового раку, прогноз перебігу захворювання та відповідь на терапію із використанням препаратів платини та PARP-інгібіторів(S. Ganesan, 2018).
.jpg) Нові критерії платиночутливості та платинорезистентності на основі рекомендацій Європейського товариства медичної онкології (ESMO) та Європейського товариства онкогінекологів (ESGO, 2019) представила доцент кафедри онкології Національного університету охорони здоров’я України імені П.Л. Шупика (м. Київ), кандидат медичних наук Ольга Володимирівна Пономарьова.
Нові критерії платиночутливості та платинорезистентності на основі рекомендацій Європейського товариства медичної онкології (ESMO) та Європейського товариства онкогінекологів (ESGO, 2019) представила доцент кафедри онкології Національного університету охорони здоров’я України імені П.Л. Шупика (м. Київ), кандидат медичних наук Ольга Володимирівна Пономарьова.
– У більшості випадків рак яєчника рецидивує, що призводить до скорочення періоду без рецидивів та, відповідно, до поганого прогнозу. Медіана виживаності без прогресування (ВБП) після кожного рецидиву скорочується, а платиночутливі рецидиви змінюються на платинорезистентні. Так, якщо після 1-ї лінії лікування рецидивуючого чи метастатичного РЯ медіана ВБП складає приблизно 18,2 міс, то після 5-6-ї ліній (коли пацієнтка до них доживає) вона зменшується до 4,4 та 4,1 міс відповідно (L.C. Hanker et al., 2012).
«Безплатиновий» інтервал та ефективність наступних ліній лікування взаємопов’язані: при скороченні інтервалу погіршуються відповідь на терапію, ВБП і загальна виживаність (ЗВ). Згідно з рекомендаціями Національної онкологічної мережі США (NCCN, 2020), сьогодні саме препарати платини становлять основу всіх ліній лікування рецидивуючого РЯ. Рішення стосовно терапії при рецидивах РЯ приймається залежно від того, скільки часу хвороба не прогресує після первинної операції або хіміотерапії (ХТ). При цьому у разі резистентності до препаратів платини прогноз залишається поганим (J.A. Ledermann et al., 2013; NCCN guidelines, 2020).
Раніше платинорезистентним вважався рецидив, при якому період без прогресування від моменту останнього застосування препаратів платини тривав менше 6 міс, а подальше лікування передбачало використання безплатинових режимів (циклофосфамід/бевацизумаб/етопозид/гемцитабін/таргетна монотерапія тощо). На противагу цьому платиночутливим вважався рецидив, при якому період без прогресування від моменту останнього використання препаратів платини перевищував 6 міс. У такому випадку лікування продовжували препаратами платини (NCCN guidelines, 2020).
Механізм дії платиновмісної ХТ пов’язаний із хімічним пошкодженям ДНК і порушенням її функції. Хімічне пошкодження ДНК, або так званий платиновий аддукт, відбувається за рахунок утворення зав’язків між атомом платини та двома основами ДНК. У результаті цього утворюються внутрішньо-, міжниткові та міжмолекулярні платинові зшивки. Платинова зшивка блокує розв’язування та подвоєння ланцюгів ДНК, що веде до формування одно- та дволанцюгових розривів ДНК, блокади клітинного циклу та загибелі клітини (S. Dasari, P.B. Tchounwou, 2014).
Як вже було зазначено, більше половини серозних епітеліальних пухлин яєчників високого ступеня злоякісності мають порушення гомологічної рекомбінації (BRCA 1/2 тощо), що лежить в основі високої чутливості цього типу пухлин до лікування препаратами платини внаслідок неможливості відновлення дволанцюгових розривів ДНК, викликаних препаратами платини (G. Damia et al., 2019).
PARP-інгібітор олапариб (Лінпарза) селективно спричиняє загибель злоякісних клітин з мутацією BRCA, але при цьому не впливає на здорові клітини. Ферменти PARP відіграють ключову роль у відновленні одноланцюгових розривів ДНК шляхом ексцизійної репарації. Олапариб (Лінпарза) блокує ферменти PARP, внаслідок чого відновлення одноланцюгових розривів ДНК не відбувається. Як відомо, гени BRCA 1/2 беруть участь у відновленні дволанцюгових розривів шляхом гомологічної рекомбінантної репарації. Тому у пацієнток із мутацією BRCA 1/2 відновлення відбувається шляхом негомологічного з’єднання кінців. Інгібування ферменту PARP олапарибом (Лінпарза) призводить до накопичення дволанцюгових розривів, які не можуть бути ефективно відновлені у клітинах із порушенням функції BRCA, що сприяє їх загибелі (K. Polyak, J. Garber, 2011; C. Underhill et al., 2001; M.J. O’Connor, 2015).
Згідно з рекомендаціями ESMO-ESGO (2019), виявлення мутації в інших генах відновлення гомологічної рекомбінації (зокрема RAD51C/D, BRIP1 та PALB2) може бути розглянуте, проте результати досліджень встановлення функції цих генів не можуть бути використані з метою виключення пацієнток із кандидатів на терапію PARP-інгібіторами. Препарати цієї групи (олапариб, нірапариб та рукапариб) можуть бути рекомендовані як підтримуюча терапія при РЯ після відповіді на 2-гу чи наступні лінії лікування на основі препаратів платини, оскільки вони довели здатність подовжувати ВБП. Найкращі результати досягнуті у пацієнток із мутацією BRCA, проте ефективність лікування не обмежується цією групою хворих.
На сьогодні молекулярних біомаркерів для прогнозування відповіді на терапію препаратами платини немає, а вибір лікування при рецидиві РЯ залежить від наявності резистентності до платиновмісної ХТ. Доведеною резистентністю до препаратів платини вважається прогресування хвороби на фоні застосування платиновмісної ХТ. Про ймовірну/очікувану резистентність до препаратів платини свідчать прояви раннього рецидиву при застосуванні платиновмісної ХТ із низькою ймовірністю відповіді. Таким хворим можна рекомендувати безплатинову ХТ із додаванням бевацизумабу (за необхідності). Вибір лікування при рецидиві РЯ залежить від чутливості до платиновмісної ХТ (доведеною є чутливість за умови отримання відповіді на платиновмісну ХТ). У такому випадку пацієнткам може бути рекомендоване лікування із використанням PARP-інгібіторів. Про ймовірну/очікувану чутливість до платиновмісної ХТ свідчить відсутність раннього симптомного рецидиву при застосуванні попередньої лінії такої терапії. Для цих хворих може бути запропонована наступна лінія платиновмісної ХТ із додаванням бевацизумабу або підтримуюча терапія інгібіторами PARP за наявності показань. До цієї групи також належать пацієнтки, яким раніше не застосовували платиновмісну ХТ, а також ті, хто отримав ад’ювантні схеми платиновмісної ХТ після оперативного втручання без можливості оцінити залишкову пухлину (N. Colombo et al., 2019).
Використання платиновмісної ХТ при платинорезистентних рецидивах у пацієнток з раком яєчника вивчали у дослідженні ІІ фази. Пацієнткам із онкологічними захворюваннями статевих органів, зокрема й РЯ, щотижнево застосовували паклітаксел/карбоплатин разом із профілактичним введенням людського рекомбінантного колонієстимулюючого фактора. Резистентністю до препаратів платини вважалося прогресування хвороби впродовж 6 міс після платиновмісної ХТ, а рецидив протягом 4-6 тижнів після платиновмісної ХТ вважався рефрактерним до препаратів платини. Загалом у дослідження було включено 108 пацієнток із резистентним або рефрактерним до препаратів платини раком яєчника, ендометріоїдним раком і цервікальною карциномою. У хворих на рак яєчника ВБП склала 7 міс, ЗВ – 13 міс, а частота об’єктивної відповіді на лікування – 48%. Побічні прояви, зокрема нейтропенія 3-4 ступеня, виникали у 29% пацієнток. Таким чином, щотижневе введення паклітакселу/карбоплатину з рекомбінантним колонієстимулюючим фактором може розглядатись як метод лікування із прийнятною токсичністю у пацієнток із резистентним або рефрактерним до препаратів платини раком яєчника. Щотижневе введення рекомбінантного колонієстимулюючого фактора знижувало частоту нейтропенії 3-4 ступеня (I. Vergote et al., 2015).
Огляд даних бази PubMed стосовно лікування пацієнток із платинорезистентним РЯ, який включав 197 досліджень, дав змогу виявити, що у хворих, які отримували платиновмісну та безплатинову ХТ, частота відповіді склала 36,04% (95% довірчий інтервал – ДІ – 33,45-38,63) та 14,85% (95% ДІ 14,01-15,68) відповідно, а сумарна медіана ВБП сягала 5,80 та 3,75 міс відповідно. Отже, повторне застосування препаратів платини може бути ефективним у пацієнток із резистентним до препаратів платини раком яєчника (A. Rumyantsev, 2020).
В оновлених рекомендаціях NCCN (2021) зазначається, що критерії чутливості та резистентності до препаратів платини є неточними, тому у виборі терапевтичної тактики вагоме значення має гнучкість клінічного мислення лікаря.
Таким чином, препарати платини є стандартним методом лікування раку яєчника вже понад 15 років. Їх повторне використання у пацієнток з РЯ може дати змогу досягти відповіді на таку терапію. PARP-інгібітори, зокрема олапариб (Лінпарза), можна рекомендувати як підтримуючу терапію при раку РЯ з мутаціями в генах BRCA після відповіді на 2-гу чи наступні лінії лікування на основі препаратів платини.
 Чи реалізований потенціал підтримуючої терапії PARP-інгібіторами при платиночутливих рецидивах раку яєчника? На це питання дав відповідь завідувач відділення хіміотерапії КНП ЛОР «Львівський онкологічний регіональний лікувально-діагностичний центр», кандидат медичних наук Ярослав Васильович Шпарик.
Чи реалізований потенціал підтримуючої терапії PARP-інгібіторами при платиночутливих рецидивах раку яєчника? На це питання дав відповідь завідувач відділення хіміотерапії КНП ЛОР «Львівський онкологічний регіональний лікувально-діагностичний центр», кандидат медичних наук Ярослав Васильович Шпарик.
– Метою лікування рецидивуючого РЯ є збільшення тривалості ремісії ще на тлі перших ліній терапії. Для оптимізації користі від індукційної ХТ, підвищення контролю хвороби та симптомів, збільшення тривалості ремісії та ЗВ без істотного впливу на якість життя пацієнтки використовують підтримуючу терапію.
Наявні кілька лабораторних і клінічних маркерів, які показують чутливість до PARP-інгібіторів (S. Benafif, M. Hall, 2015; P.A. Konstantinopoulos et al., 2015; L.C. Hanker et al., 2012). До лабораторних біомаркерів належать мутація BRCA та порушення гомологічної рекомбінації. Згідно з клінічними настановами NCCN (2020), тестування на BRCAm рекомендоване пацієнткам з епітеліальним РЯ (зокрема, з раком маткових труб і яєчникоподібною перитонеальною карциномою) в будь-якому віці. Схожими є і рекомендації ESMO (2019), згідно з якими тестування на наявність мутації в генах BRCA 1/2 доцільне у всіх хворих із немуцинозним РЯ. Найвищу ефективність у лікуванні пацієнток з BRCA 1/2m мають PARP-інгібітори (олапариб, Лінпарза).
У дослідженні ІІІ фази SOLO‑2 вперше з’явилось повідомлення про призначення пацієнткам з рецидивуючим РЯ і мутацією BRCA нової лікарської форми олапарибу – таблеток. Рекомендована доза становила 300 мг (2 таблетки по 150 мг) двічі на добу, відповідно загальна добова доза – 600 мг (J. Ledermann et al., 2012). З погляду зменшення пухлини у пацієнток з РЯ і мутацією BRCA ефективність таблеток олапарибу у вищезазначеній дозі (по 2 таблетки 150 мг двічі на добу) зіставна з такою капсул по 400 мг двічі на добу; ця лікарська форма характеризується прийнятним профілем переносимості (J. Mateo et al., 2016).
Дослідження SOLO‑2 включало 295 пацієнток із рецидивуючим серозним або ендометріоїдним РЯ високого ступеня злоякісності, чутливим до препаратів платини, із підтвердженими соматичними або гермінальними BRCA 1/2m та із клінічною повною або частковою відповіддю після завершення останнього курсу ХТ на основі препаратів платини (мінімум 4 цикли), статусом за ECOG 0-1. Протягом 8 тижнів після застосування останньої дози ХТ пацієнток було рандомізовано у співвідношенні 2:1 у групу олапарибу (n=196) 300 мг двічі на добу або в групу плацебо (n=99). Первинною кінцевою точкою була ВБП, вторинними – ВБП після наступної лінії лікування та ЗВ.
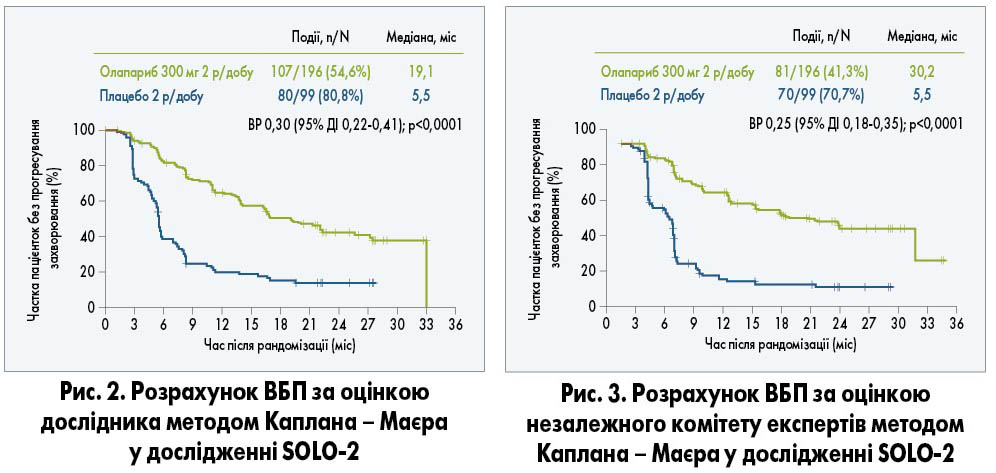
Згідно з результатами дослідження SOLO‑2, підтримуюча терапія олапарибом значно подовжила ВБП за оцінкою дослідника порівняно з плацебо. Так, медіана ВБП у групі олапарибу склала 19,1 міс, у групі плацебо – 5,5 міс (рис. 2; відносний ризик – ВР – 0,30; 95% ДІ 0,22-0,41; р<0,0001). Ризик прогресування або смерті під час дослідження був знижений на 70% для пацієнток, які приймали олапариб (E. Pujade-Lauraine et al., 2017).
Результати аналізу ВБП згідно з оцінкою незалежного комітету експертів відповідали таким за оцінкою дослідника. При цьому медіана ВБП у групі олапарибу сягала 30,2 міс і лише 5,5 міс у групі плацебо (рис. 3; ВР 0,25; 95% ДІ 0,18-0,35; р<0,0001). Ризик прогресування або смерті під час дослідження був знижений на 75% для пацієнток, які приймали олапариб (E. Pujade-Lauraine et al., 2017).
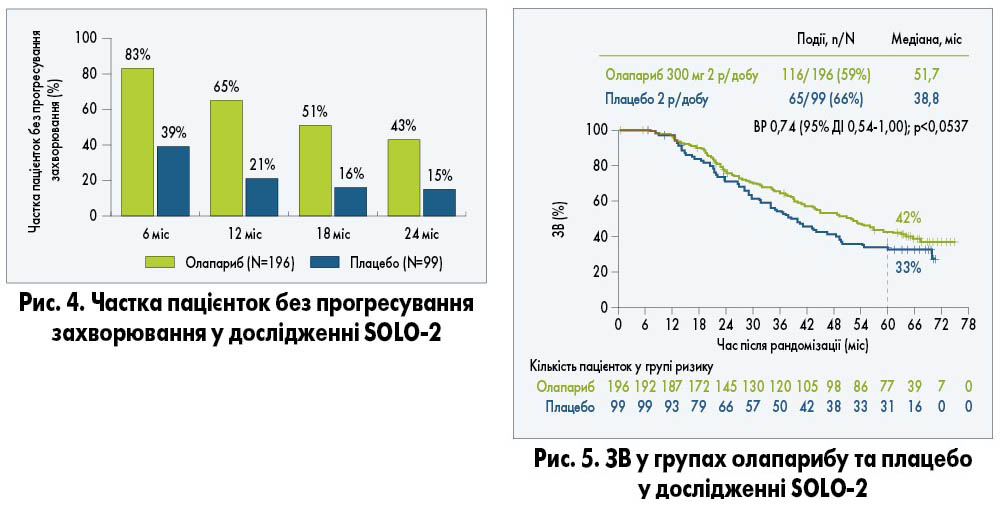
Більше ніж у половини пацієнток (51%) у групі олапарибу не виявлено прогресування захворювання через 18 міс проти 16% у групі плацебо (рис. 4).
Підтримуюча терапія олапарибом також сприяла клінічно значущому збільшенню ЗВ порівняно з плацебо (рис. 5). Так, 2020 р. на конгресі Американського товариства клінічної онкології (ASCO) були представлені оновлені дані щодо ЗВ у дослідженні SOLO‑2. Зокрема, продемонстровано, що застосування олапарибу у пацієнток із платиночутливим рецидивом збільшило медіану ЗВ на 13 міс порівняно з плацебо (A. Poveda et al., 2020), чого не було досягнуто раніше (C. Aghajanian et al., 2015; U. Wagner et al., 2012; J.A. Ledermann et al., 2017).
Однак 38% хворих у групі плацебо і 10% – олапарибу отримували PARP-інгібітори у наступній лінії. При виключенні цієї когорти хворих медіана ЗВ у групі олапарибу збільшилась на 16,3 міс (рис. 6; A. Poveda et al., 2020).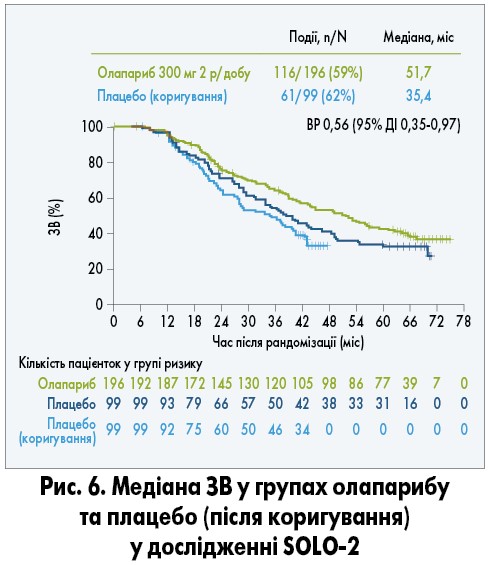
Відомо, що існує пряма залежність між порушеннями гомологічної рекомбінації та чутливістю до препаратів платини й олапарибу: що вищий рівень порушень гомологічної рекомбінації, то більшою є чутливість до впливу PARP-інгібіторів. Це означає, що, наприклад, пацієнтки з мутацією BRCA високочутливі до PARP-інгібіторів, але відсутність цієї мутації не свідчить про відсутність чутливості до препаратів платини й олапарибу (D.M. Klotz, P. Wimberger, 2020; A. Ledermann, P. Harter et al., 2016).
То чи потрібно проводити лабораторну діагностику для визначення порушень гомологічної рекомбінації у жінок із рецидивуючим РЯ? Згідно з рекомендаціями ESMO (2019), зараз не існує проспективно підтвердженого біомаркера дефекту гомологічної рекомбінації, впровадженого в клінічну практику. При підтримуючій терапії відповідь на ХТ препаратами платини залишається найбільш надійним прогностичним маркером користі від застосування інгібіторів PARP. Наявні на сьогодні методи оцінки функцій гомологічної рекомбінації не можуть бути використані для виключення пацієнтів з терапії інгібіторами PARP.
Загалом приблизно 60% хворих із першим рецидивом епітеліального РЯ чутливі до препаратів платини (C. Aghajanian et al., 2015; Konstantinopoulos et al., 2015). Стосовно PARP-інгібіторів, то клінічний портрет пацієнтки із потенційною чутливістю до них включає переважно серозний епітеліальний РЯ високого ступеня злоякісності, тривалий період ремісії після 1-ї лінії лікування або рецидиву та високу частоту відповіді на препарати платини у 1-й або наступних лініях терапії (K. Moore et al., 2018).
У рекомендаціях NCCN (2020) призначення PARP-інгібіторів при рецидивуючому РЯ розглядається незалежно від статусу BRCA. При цьому ключовим критерієм рекомендації PARP-інгібіторів є відповідь (повна або часткова) на терапію препаратами платини.
Застосування олапарибу у дозі 400 мг двічі на добу у формі капсул при платиночутливих рецидивах РЯ залежно від статусу BRCA вивчали у рандомізованому дослідженні STUDY19. Дослідження включало 265 пацієнток з мутацією BRCA та без неї, із повною або частковою відповіддю на останню терапію препаратами платини; при цьому більшість пацієнток у групах отримували 3 і більше ліній ХТ. Було продемонстровано значне підвищення ВБП при застосуванні олапарибу порівняно з плацебо (ВР 0,35; 95% ДІ 0,25-0,49; р<0,0001): медіана ВБП склала 8,4 міс у групі олапарибу та 4,8 міс у групі плацебо (рис. 7).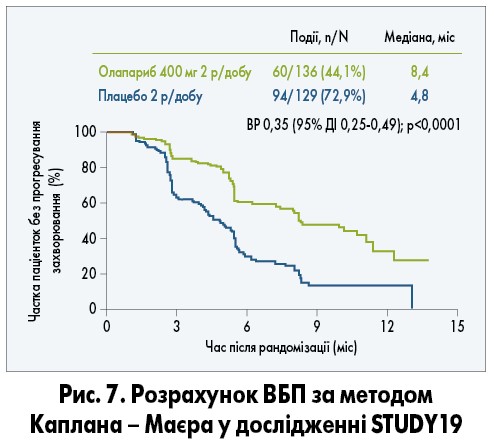
Окрім цього, після додаткового розподілу пацієнток залежно від наявності мутації BRCA найбільшу користь спостерігали у хворих із позитивним BRCA-статусом, у яких медіана ВБП склала 11,2 порівняно з 4,3 міс у групі плацебо. Але й у пацієнток без мутації BRCA ризик прогресування захворювання або смерті був на 46% меншим, ніж у групі порівняння (A. Ledermann et al., 2014). Також було показано, що олапариб у підтримуючому режимі збільшує час до призначення 1-ї і подальших ліній лікування незалежно від статусу BRCA. Так, медіана часу до призначення наступної лінії лікування в групі олапарибу склала 15,6 міс для хворих із позитивним BRCA-статусом та 12,9 міс для пацієнток без нього (у групі плацебо відповідно 6,2 та 6,9 міс; M. Friedlander et al., 2018).
При фінальному аналізі результатів дослідження STUDY19 були виявлені переваги щодо ЗВ у групі олапарибу в загальній популяції попри кросовер (13% пацієнток у групі плацебо надалі отримували PARP-інгібітори). Загалом фінальний аналіз ЗВ із медіаною спостереження в 6,5 року є найповнішим зведенням даних із найбільшим періодом спостереження пацієнток, які отримали лікування PARP-інгібіторами. При цьому розбіжність кривих Каплана – Маєра на користь лікування олапарибом стає більш очевидною через 3 роки з виходом кривої виживаності в групі хворих, які отримували олапариб, на плато (рис. 8).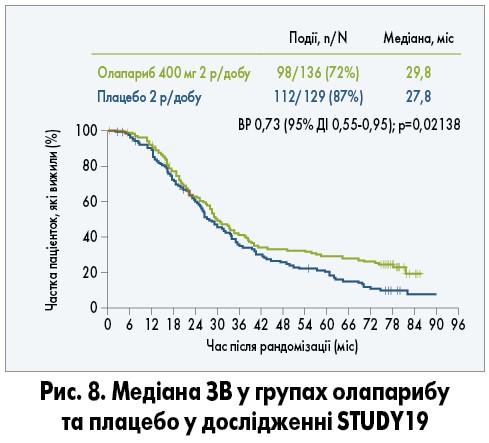
Дані щодо тривалої виживаності показують, що є пацієнтки, які відповідають на терапію олапарибом протягом 6 років незалежно від BRCA-статусу (C. Gourley et al., 2017). Ефективність PARP-інгібіторів у пацієнток із рецидивуючим РЯ і BRCA-негативним статусом спостерігалась як при наявності порушень гомологічної рекомбінації так і їх відсутності порівняно з групою плацебо.
Таким чином, користь від застосування олапарибу можуть отримати пацієнтки з рецидивуючим серозним РЯ високого ступеня злоякісності при наявності платиночутливого рецидиву (>6 міс), повної або часткової (>30% зменшення пухлини) відповіді після завершення циклів платиновмісної ХТ, незалежно від BRCA-статусу. Відповідне показання для застосування на території України зареєстровано для препарату олапариб (Лінпарза) у формі таблеток.
 Головний лікар Лікарні ізраїльської онкології Lisod (м. Київ), доктор медичних наук, професор Алла Борисівна Вінницька представила алгоритм терапії рецидивуючого РЯ в клінічній практиці та особливу увагу приділила хірургічному методу лікування.
Головний лікар Лікарні ізраїльської онкології Lisod (м. Київ), доктор медичних наук, професор Алла Борисівна Вінницька представила алгоритм терапії рецидивуючого РЯ в клінічній практиці та особливу увагу приділила хірургічному методу лікування.
– Близько 60% пацієнток з раком яєчника мають рецидив хвороби через 6 міс, а 37,2% – через 12 міс після платиновмісної ХТ. Проте особливої уваги заслуговує група хворих (17,7%), у яких рецидив не розвивається (A. du Bois et al., 2009). У цьому аспекті важливе значення має особливість клінічної діагностики рецидиву. Так, наприклад, від моменту підвищення рівня біомаркера CA‑125, тобто біохімічного рецидиву, до виникнення клінічних проявів захворювання зазвичай минає щонайменше пів року. Тому у випадку, коли клінічні прояви відсутні, а виявлено лише підвищення вмісту CA‑125, найкращою тактикою буде спостереження із повторним оцінюванням стану пацієнтки через 3 міс. Другою складовою рецидиву, окрім біохімічного, є рентгенологічний рецидив. Найчутливішим методом визначення рентгенологічного рецидиву є позитронно-емісійна комп’ютерна томографія, а при неможливості її проведення – комп’ютерна томографія.
Отже, при першому рецидиві, підтвердженому за допомогою визначення CA‑125 та позитронно-емісійної комп’ютерної томографії, вирішується питання щодо вибору подальшої тактики лікування. При цьому наявність у пацієнтки симптомів та асциту передбачає призначення ХТ з таргетною терапією.
Щодо оперативного втручання, то при платиночутливому рецидиві РЯ хворим можна виконати циторедуктивну операцію з метою повної резекції пухлини, а після неефективності всіх видів консервативного лікування – паліативну операцію з метою покращення якості життя.
Доведено, що оперативне втручання при рецидиві доречне лише тоді, коли є можливість провести повну циторедукцію (R.Y. Zang et al., 2011; P. Harter et al., 2006). Розроблено прогностичні фактори (шкала AGO), що потрібно оцінити для відбору пацієнток, яким показане виконання вторинної циторедукції. До них належать загальний стан хворої за шкалою ECOG 0 балів, відсутність залишкової пухлини після первинної циторедукції або I/II стадія за FIGO, а також асцит не більше 500 мл рідини (P. Harter et al., 2006). Позитивна оцінка за шкалою AGO дозволяє прогнозувати можливість повної вторинної циторедукції у більш ніж 2/3 пацієнток (P. Harter et al., 2011).
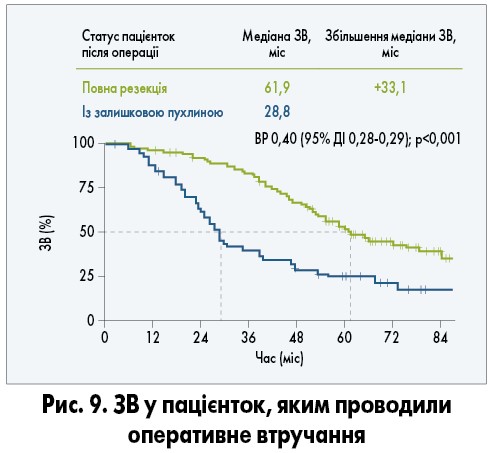 Результати дослідження AGO-OVAR DESKTOP III продемонстрували, що вторинна циторедуктивна хірургія може мати високу клінічну ефективність у хворих із платиночутливим серозним рецидивуючим РЯ, у яких прогнозується висока ймовірність повної резекції. Порівняно з неповною повна резекція збільшувала медіану ЗВ на 33,1 міс та знижувала ризик смерті на 60% (рис. 9). Рекомендується попередньо проводити скринінг відповідності критеріям циторедуктивної хірургії та консультування з приводу можливих варіантів подальшого ведення. Пацієнток із рецидивуючим РЯ та «безплатиновим» інтервалом >6 міс оцінюють за шкалою AGO, за результатами візуалізації пухлини та станом пацієнтки і пухлини визначають можливість проведення вторинної циторедуктивної операції. Особи, які відповідають критеріям можливості хірургічного втручання, мають отримати консультацію щодо варіантів вторинної операції у спеціалізованих центрах із досвідом проведення таких втручань, адже при досягненні повної циторедукції медіана ЗВ хворих складає близько 62 міс (A. du Bois et al., 2020).
Результати дослідження AGO-OVAR DESKTOP III продемонстрували, що вторинна циторедуктивна хірургія може мати високу клінічну ефективність у хворих із платиночутливим серозним рецидивуючим РЯ, у яких прогнозується висока ймовірність повної резекції. Порівняно з неповною повна резекція збільшувала медіану ЗВ на 33,1 міс та знижувала ризик смерті на 60% (рис. 9). Рекомендується попередньо проводити скринінг відповідності критеріям циторедуктивної хірургії та консультування з приводу можливих варіантів подальшого ведення. Пацієнток із рецидивуючим РЯ та «безплатиновим» інтервалом >6 міс оцінюють за шкалою AGO, за результатами візуалізації пухлини та станом пацієнтки і пухлини визначають можливість проведення вторинної циторедуктивної операції. Особи, які відповідають критеріям можливості хірургічного втручання, мають отримати консультацію щодо варіантів вторинної операції у спеціалізованих центрах із досвідом проведення таких втручань, адже при досягненні повної циторедукції медіана ЗВ хворих складає близько 62 міс (A. du Bois et al., 2020).
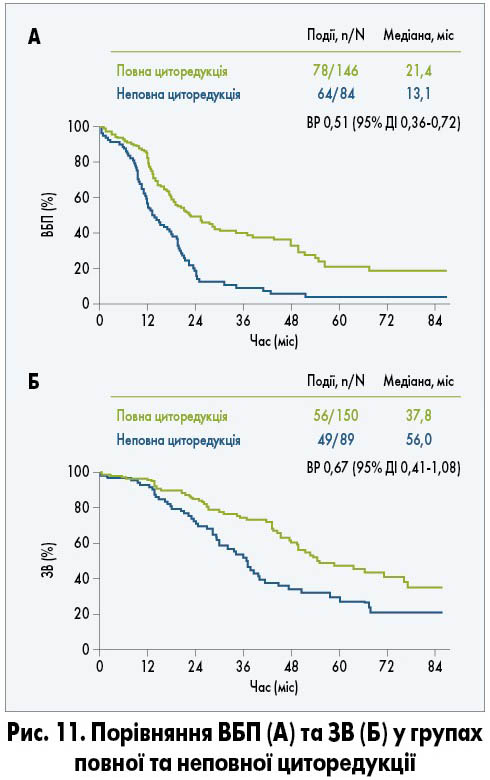
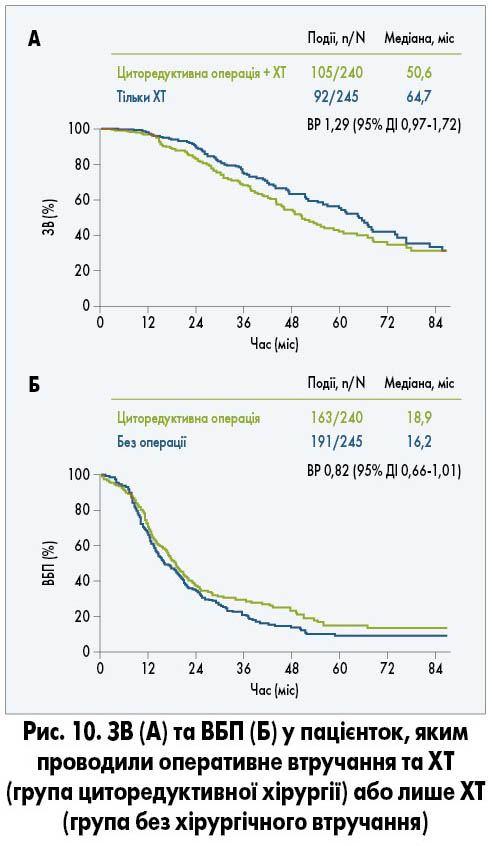 Проте у дослідженні GOG 0213, яке включало пацієнток із рецидивом РЯ без попередньої ХТ, вторинна циторедукція не була пов’язана із підвищенням ЗВ чи ВБП порівняно з хворими, яким оперативне втручання не проводили (рис. 10). Повна резекція була виконана 67% пацієнток і сприяла покращенню ЗВ та ВБП порівняно з такими у хворих із залишковою пухлиною після операції (рис. 11). Але при порівнянні з ХТ повна резекція, незважаючи на збільшення ВБП, не подовжувала ЗВ. Додавання бевацизумабу до ХТ із подальшим продовженням його застосування збільшувало медіану ВБП (13,8 проти 10,4 міс), проте статистично значущого покращення ЗВ досягнуто не було (R.L. Coleman et al., 2019).
Проте у дослідженні GOG 0213, яке включало пацієнток із рецидивом РЯ без попередньої ХТ, вторинна циторедукція не була пов’язана із підвищенням ЗВ чи ВБП порівняно з хворими, яким оперативне втручання не проводили (рис. 10). Повна резекція була виконана 67% пацієнток і сприяла покращенню ЗВ та ВБП порівняно з такими у хворих із залишковою пухлиною після операції (рис. 11). Але при порівнянні з ХТ повна резекція, незважаючи на збільшення ВБП, не подовжувала ЗВ. Додавання бевацизумабу до ХТ із подальшим продовженням його застосування збільшувало медіану ВБП (13,8 проти 10,4 міс), проте статистично значущого покращення ЗВ досягнуто не було (R.L. Coleman et al., 2019).
Згідно з рекомендаціями ESMO-ESGO (2019), повна циторедуктивна операція із подальшою системною терапією покращує ВБП та розширює переваги для наступної лінії лікування в окремих пацієнток із рецидивом РЯ а при другому та наступних рецидивах може бути ефективна в окремих пацієнток за умови лікування у спеціалізованих центрах.
Таким чином, повторні циторедуктивні втручання можуть виконуватись при платиночутливих рецидивах РЯ більш як через 12 міс (за іншими даними 6 міс) після завершення первинного лікування, наявності одного чи кількох метастатичних вогнищ, відсутності канцероматозу та при позитивному результаті за шкалою AGO.
 Яка роль таргетної терапії при рецидиві раку яєчника? При платиночутливому рецидивуючому РЯ схеми підтримуючої терапії бевацизумабом та олапарибом відрізняються. Загалом, залежно від того, чи у попередній лінії лікування використовували засіб для підтримуючої терапії, її можна класифікувати як переключення або продовження. Так, бевацизумаб призначають разом із ХТ, а потім продовжують його застосування у підтримуючому режимі. Підтримуюча терапія PARP-інгібіторами (Лінпарза) рекомендується як пролонгація лікування, призначеного після досягнення пацієнткою відповіді або ремісії після платиновмісної ХТ за схемою переключення.
Яка роль таргетної терапії при рецидиві раку яєчника? При платиночутливому рецидивуючому РЯ схеми підтримуючої терапії бевацизумабом та олапарибом відрізняються. Загалом, залежно від того, чи у попередній лінії лікування використовували засіб для підтримуючої терапії, її можна класифікувати як переключення або продовження. Так, бевацизумаб призначають разом із ХТ, а потім продовжують його застосування у підтримуючому режимі. Підтримуюча терапія PARP-інгібіторами (Лінпарза) рекомендується як пролонгація лікування, призначеного після досягнення пацієнткою відповіді або ремісії після платиновмісної ХТ за схемою переключення.
У рандомізованому дослідженні ІІІ фази OCEANS порівнювали застосування ХТ з бевацизумабом та без нього у пацієнток із платиночутливим рецидивуючим епітеліальним раком яєчника, первинним раком черевної порожнини та раком маткових труб. Результати продемонстрували збільшення медіани ВБП у групі бевацизумабу до 12,4 порівняно з 8,4 міс у групі плацебо (ВР 0,484; 95% ДІ 0,38-0,6; р<0,0001), проте ЗВ збільшити не вдалося (C. Aghajanian et al., 2012).
Потрібно зауважити, що у дослідження, присвячені застосуванню бевацизумабу, включали пацієнток лише з першим рецидивом РЯ тоді як у дослідженні STUDY19, у якому вивчали терапію олапарибом, брали участь більше 55% пацієнток із другим та наступними рецидивами. Крім цього, різниця є і в підрахунку ВБП. Так, для бевацизумабу рандомізацію хворих і підрахунок ВБП почали водночас із початком ХТ, а для олапарибу – після її завершення.
Серед побічних ефектів бевацизумабу переважали ризик розвитку кровотечі (42%), гіпертензія (41%, зокрема 17,4% ≥3 ступеня) та нейтропенія (12,0-20,6%; R.L. Coleman et al., 2017; C. Aghajanian et al., 2012). При терапії олапарибом найчастішими побічними проявами були нудота (73%), втома (54%) та блювання (36%; A. Ledermann et al., 2016).
Отже, з допомогою нових таргетних препаратів при рецидивах раку яєчника вдалося розширити вікно можливостей і досягти максимальної індивідуалізації лікування – як у виборі хірургічних методів, так і системної терапії.
Підготувала Ольга Нестеровська
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 2 (69) 2021 р.
СТАТТІ ЗА ТЕМОЮ Акушерство/гінекологія
Гостра лімфобластна лейкемія (ГЛЛ) є найпоширенішим онкогематологічним захворюванням у дітей і складає значну частку серед лейкемій у дорослих. Незважаючи на значні успіхи в лікуванні ГЛЛ у дітей, де рівень виліковності сягає 90%, результати терапії у дорослих залишаються незадовільними. У рамках науково-практичної конференції з міжнародною участю «Діагностика та лікування гематологічних захворювань: підведення підсумків 2023 року» (15-16 грудня 2023 року) проведено секцію, присвячену ГЛЛ....
Хронічна лімфоцитарна лейкемія (ХЛЛ) залишається актуальною проблемою сучасної онкогематології. Незважаючи на певні досягнення в терапії, ХЛЛ є невиліковним захворюванням. Стандартна хіміотерапія не забезпечує стійкої відповіді, а трансплантація гемопоетичних стовбурових клітин можлива лише для окремої когорти пацієнтів. Тому пошук нових підходів до терапії ХЛЛ, зокрема таргетної, є нагальним завданням. ...
Гепатоцелюлярна карцинома (ГЦК) – злоякісне новоутворення в печінці, що розвивається з гепатоцитів. Рання діагностика і початок лікування пацієнтів із ГЦК запобігає виникненню тяжких ускладнень і покращує якість життя пацієнтів. Медична допомога пацієнтам із ГЦК потребує міждисциплінарної співпраці та інтегрованого ведення хворих мультидисциплінарною командою фахівців, яка займається або спеціалізується на злоякісних новоутвореннях печінки. Саме цьому сприятимуть положення Стандарту медичної допомоги «Гепатоцелюлярна карцинома»....
Чи варто змінювати свої харчові звички під час вагітності? Довкола цієї теми є багато суперечностей і рекомендацій, у яких легко заплутатися. Команда платформи доказової інформації про здоров’я «Бережи себе» спільно з лікарем-дієтологом Тетяною Лакустою з’ясували, чим раціон жінки в цей період особливий та на що слід звернути увагу. ...