Променеві методи дослідження кістково-суглобового апарату
 Серед променевих методів дослідження кістково-суглобового апарату використовують рентгенографію, томографію, комп’ютерну томографію (КТ), магнітно-резонансну томографію (МРТ), радіонуклідні методи.
Серед променевих методів дослідження кістково-суглобового апарату використовують рентгенографію, томографію, комп’ютерну томографію (КТ), магнітно-резонансну томографію (МРТ), радіонуклідні методи.
Основним методом дослідження опорно-рухової системи на етапі первинної діагностики є рентгенографія, що характеризується середньою чутливістю, але високою специфічністю та дає можливість не тільки виявляти патологічні зміни, але й визначити патоморфологічний субстрат цих змін. Рентгенограма – це площинне зображення об’ємного органу.
Через проєкційне нашарування складних анатомічних будов кісток та суглобів кожен анатомічний об’єкт кістково-суглобового апарату необхідно вивчати у 2-х взаємно перпендикулярних проєкціях. Якщо інформації недостатньо, використовують додаткові атипові проєкції чи спеціальні методики.
Якість рентгенологічного дослідження кісток та суглобів залежить від можливостей методики візуалізації, правильного вибору фізико-технічних умов, фотохімічної обробки та якості плівки, кваліфікації лаборанта. Якісною рентгенограмою вважається та, на якій чітко простежується структура кісток і м’яких тканин відповідного відділу опорно-рухового апарату.
Переваги цифрових рентгенодіагностичних комплексів:
- автоматизовані робочі місця лікаря і рентгенлаборанта;
- значне зменшення променевого навантаження на пацієнтів;
- виключається втрата рентгенологічної інформації через помилки лаборантів;
- можливість обробки зображень з метою покращення діагностики (регулювання яскравості, контрасту зображень, вимірювання розмірів, кутів);
- скорочення часу отримання зображень (30 сек);
- можливість зберегти та передати зображення в електронному вигляді;
- створення електронного архіву, доступ до якого можливий у будь-який момент, із виведенням зображення на екран монітора;
- можливість дистанційної діагностики завдяки модемному з’єднанню, а також скорочення часу для визначення несправності обладнання і, в більшості випадків, усунення порушень у роботі апарату дистанційно, без виїзду фахівця на місце.
Лінійна томографія – це пошарове дослідження органів та систем, при якому виходить чітке зображення тільки одного досить товстого зрізу об’єкту дослідження, що знаходиться на певній відстані від касети з плівкою. Для кожного зрізу проводилося нове опромінювання пацієнта. Після впровадження КТ лінійна томографія була відмінена через низьку інформативність порівняно з КТ та високу дозу опромінювання.
Томосинтез є результатом розвитку лінійної томографії з використанням цифрової технології візуалізації рентгенівських технологій. Він виконується на тому ж самому апараті, що і цифрова рентгенографія. Принцип методу заснований на виконанні серії низькодозових експозицій (під час руху трубки по дузі) і зміни положення у протилежному напрямку пристрою – плоскопанельного детектора, що нагадує принцип отримання зображень при лінійній томографії. Можливість отримання великої кількості (до 300) чітких зрізів (товщиною 0,5-1 мм) досліджуваного об’єкта дає томосинтезу значні переваги над традиційною рентгенографією і лінійною томографією, а також дозволяє йому конкурувати з КТ, оскільки при порівнянній інформативності діагностичних зображень обладнання для томосинтезу дешевше, а променеве навантаження на пацієнта значно менше, ніж при КТ.
При томосинтезі просторова роздільна здатність у площині зображення досягає 2,0 пар ліній на 1 мм, що краще, ніж у традиційних комп’ютерних томографах.
Переваги томосинтезу в порівнянні з традиційною цифровою рентгенографією:
- можливість виконувати обстеження при переломах кісток у гіпсі, корсеті, одязі завдяки усуненню основного недоліку рентгенографії – сумаційного ефекту. Використовується одна проєкція;
- динамічне спостереження за консолідацією переломів;
- можливість виявляти дрібні осередки деструкцій, ерозії до 3 мм, тонкі лінії переломів;
- змога оцінити структуру кісток при наявності металевих імплантів, усуваючи артефакти. МРТ протипоказане, КТ дає значні артефакти;
- змога обстежувати дітей раннього віку з підозрою на ротаційний підвивих С1-С2 без розкриття рота;
- обстеження в динаміці онкохворих дітей після КТ.
КТ – це додатковий метод візуалізації кісток. У його основі лежить модель математичної реконструкції рентгенівського зображення об’єктів, яка відбувається шляхом обчислення ступеня ослаблення рентгенівського випромінювання на виході з тонкого шару досліджуваного об’єкта. Величина ослаблення пропорційна атомним номерам та електронній щільності елементів, що лежать на шляху вузького пучка рентгенівського променя, і залежить від його інтенсивності та товщини об’єкта.
За допомогою КТ стало можливим уникнути суперпозиції та сумації окремих елементів об’єкта шляхом виділення для дослідження тонкого шару. Томографічний шар виділяють за допомогою щілинних коліматорів, які створюють тонкий віялоподібний пучок рентгенівського випромінювання, що може охоплювати весь об’єкт на заданому рівні. Товщину пучка, а, відповідно, й шару, що виділяється в об’єкті, можна за потреби змінювати від 1 до 10 мм. Тонші зрізи дають вищу роздільну просторову здатність і дозволяють провести більш детальний аналіз та реконструкцію зображення в інших проєкціях. Але для цього потрібно більше часу, що зумовлює більше променеве навантаження.
У ряді випадків для отримання необхідної інформації потрібно підсилити зображення, для чого застосовують внутрішньовенне контрастування. Це зумовлено тим, що деякі патологічні новоутворення мають таку саму щільність, як і здорові тканини, тобто ізоденсні. Під час внутрішньовенного болюсного контрастування вони можуть накопичити більше контрастної речовини, ніж сусідні тканини, і стати гіперденсними чи накопичити менше і стати гіподенсними.
КТ більш чутлива, ніж рентгенографія, до зменшення або збільшення товщини кісткової тканини й заповнює відсутню при рентгенографії «третю» проєкцію, що є особливо інформативним в анатомічних ділянках зі складною будовою (хребті, крижі, кістках тазу, грудині). КТ більш інформативна, порівняно із рентгенографією, при ураженнях параосальних і параартикулярних м’яких тканин. У цілому потреба в КТ при захворюваннях скелета не така вже й велика і становить не більше 2%.
МРТ
Принцип отримання зображення ґрунтується на феномені ядерно-магнітного резонансу, який полягає у зміні положення та обертання протонів, що є магнітними диполями, під впливом сильного зовнішнього магнітного поля. Електромагнітні імпульси, що виникають, та наведена електрорушійна сила реєструються та обробляються комп’ютером, на основі чого будується візуальне зображення. Дослідження проводиться за допомогою магнітно-резонансного томографа. МРТ перевищує за своїми можливостями КТ. КТ ґрунтується на визначенні лише електронної щільності, а МРТ – чотирьох: протонної щільності, обчисленої за ядрами водню, двох ослаблень – Т1 і Т2, швидкості руху рідини. Методика спектроскопії дозволяє визначити хімічний склад речовини, виявляючи ядра елементів, сигнали від яких є слабкішими за сигнали від ядер водню. Для одержання зображення використовують ядра атомів водню, які володіють найбільшим магнітним моментом і містяться в тканинах людини у великій кількості. МРТ, по суті, відображає локалізацію і поведінку протонів водню, які випромінюють електромагнітні сигнали. Основною перевагою МРТ є можливість отримання високоякісного зображення м’яких тканин. Для інтерпретації результатів МРТ необхідно чітко знати основні відмінності Т1 і Т2-зважених зображень. На Т1-зважених сканах структури з коротким Т1-часом релаксації продукують високоінтенсивний сигнал і виглядають яскраво-білими. Тканини з довгим Т1-часом релаксації генерують сигнал низької інтенсивності і виглядають чорними. При Т2-послідовностях тканини з коротким Т2-часом релаксації володіють низькоінтенсивним сигналом і визначаються як темні ділянки. Подовження Т2-часу призводить до посилення інтенсивності сигналу.
МРТ дозволяє раніше, ніж при використанні інших методів, отримати зображення кісткового мозку, суглобового хряща, миші, сухожилля, мінімального некрозу тканини. Час проведення МРТ становить мінімум 20 хв. Маленьким дітям дослідження проводять під наркозом.
Вивчення рентгенограм опорно-рухової системи
Загальний огляд рентгенограми
Рентгенівський знімок об’єктивно відображає положення, величину та форму кісток і суглобів. Знімки виконуються в прямій і бічній проєкціях. На правильно зробленому знімку повинне бути зображення всієї кістки разом із суглобами, в яких вона бере участь, і оточуючими м’якими тканинами (рис. 1).
Показником гарної якості знімку є виразна видимість структури кісток та оточуючих м’яких тканин. Кістка умовно поділяється на епіфіз, метафіз і діафіз. У дітей епіфізи хрящеві, тому на рентгенограмах не відтінюються до появи в них точок скостеніння. На межі між епіфізом і метафізом у дітей та підлітків є світла зона – метаепіфізарний хрящ, за рахунок якого кістка росте у довжину. Під час росту дитини в міру звапнення і скостеніння хряща епіфіз і метафіз зливаються, утворюючи єдиний кістковий орган.
Після синостозу протягом 1-2 років зберігається лінійна поперечна тінь – кістковий шов.
Межею між метафізом і діафізом прийнято вважати ділянку, на рівні якої зникає зображення кістковомозкового каналу.
Вивчення м’яких тканин, що оточують кістку
На якісній рентгенограмі в нормі розрізняють окремі м’язи або групи м’язів, розділені вузькими світлими смужками жирової тканини. При наявності набряку, запальної або пухлинної інфільтрації м’які тканини потовщуються, зникає їх структурність. У м’яких тканинах можуть виявлятися відкладення вапна в м’язах, сторонні предмети, наявність газу, дефекти.
Детальне вивчення кістки
Насамперед визначається положення кістки, чи не порушене її положення по відношенню до інших кісток та м’яких тканин, чи не змістилася вісь кінцівки. Оцінюється величина і форма кісток, контури зовнішньої та внутрішньої поверхні кортикального шару. Центральним етапом аналізу рентгенівської картини є оцінювання внутрішньої будови кістки.
У нормі темпи розсмоктування і створення кісткової тканини знаходяться у певній рівновазі. При різних патологічних процесах відбувається спотворення темпів і порушення рівноваги у бік втрати або прибутку кістки. Якщо маса кісткової речовини зменшується, розвивається остеопороз, остеомаляція, фіброретикулярна перебудова; якщо кісткова маса збільшується – остеосклероз.
Остеопороз – це патологічний стан, при якому спостерігається зменшення кісткової маси з порушенням мікроархітектоніки кісткової тканини, що призводить до підвищення крихкості кісток і високого ризику переломів (рис. 2).
 Рис. 2. Макет структури кістки: А – норма, Б і В – остеопороз
Рис. 2. Макет структури кістки: А – норма, Б і В – остеопороз
Рентгенологічні ознаки остеопорозу:
- зменшення інтенсивності тіні кістки у порівнянні зі здоровою кісткою або з інтенсивністю м’яких тканин;
- розрідження кісткової структури;
- розволокнення кортикального шару;
- потоншення кортикального шару;
- розширення кістковомозкової порожнини;
- підкреслення замикаючих пластинок і кіркового шару – «симптом олівця».
Остеомаляція – це недостатнє звапнення кісткової тканини при збереженні скелетної маси, демінералізація кістки. Кальційпенічні форми (різні форми рахіту) розвиваються внаслідок дефіциту вітаміну D, фосфопенічні форми розвиваються при захворюваннях нирок (тубулопатіях).
Рентгенологічні ознаки остеомаляції
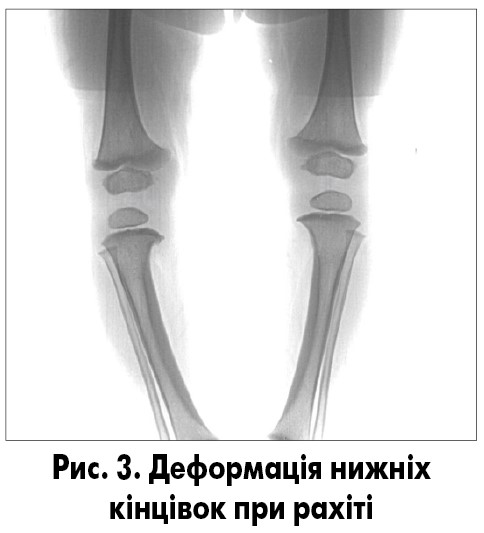 Крім перших 4-х ознак, при остеопорозі додатково визначаються (рис. 3):
Крім перших 4-х ознак, при остеопорозі додатково визначаються (рис. 3):
- пластичні деформації довгих кісток, кісток таза, хребта;
- лоозеровські зони перебудови;
- розширення росткових зон;
- келихоподібне розширення метафізів довгих кісток із торочкуватими краями;
- потоншення або відсутність зон попереднього звапнення.
Фіброретикулярна перебудова – це патологічна перебудова, яка спостерігається при гіперпаратиреозі. Посилюється резорбція кісткової тканини та заміщення її фіброретикулярною й незрілою кістковою тканиною дифузно або на окремих ділянках.
Остеосклероз виникає в результаті переваги процесів утворення кісткової тканини над процесами її розсмоктування. Збільшується кількість звапнілих і окостенілих пластинок губчатої речовини на одиницю об’єму кістки, відстань між балками зменшується або зникає, кістковомозковий канал звужується, кількість кровотворної тканини та судин у ньому зменшується, виникає ішемія. Остеосклероз може бути фізіологічним, наслідком порушення розвитку, запального або пухлинного процесу. За характером поширення розрізняють локальний, регіональний, розповсюджений та системний остеосклероз.
Асептичний остеонекроз – це повільне відмирання ділянки кістки, внаслідок часткового або повного порушення кровопостачання ділянки кістки. На відміну від склеротичної, рентгенологічно некротична ділянка чітко відмежована обідком просвітлення, який дають зона остеолізу та молода сполучна тканина, і має більшу інтенсивність, ніж прилегла здорова кісткова тканина. Некротична ділянка може стискатися, фрагментуватися та розсмоктуватися, а також стимулювати репаративні процеси, реканалізуватися, прижитися, інфікуватися або перетворитися на секвестр.
Деструкція – це поступове руйнування кістки з заміною її іншою патологічною тканиною (гноєм, грануляціями, пухлинною масою тощо). Деструкція буває вогнищевою, дифузною, остеолітичною, крайовою. Ступінь деструкції оцінюють за локалізацією, кількістю вогнищ або ділянок, формою, контурами, структурою та розмірами.
Зміни окістя. При патологічних процесах окістя подразнюється і з фази функціонального спокою переходить у збуджений стан, що проявляється періостальною реакцією – виникненням нашарувань. Періостит – реакція окістя на інфекційний запальний процес, в її основі лежить посилене кісткоутворення внаслідок подразнення камбіального шару окістя.
Періостоз – це реакція окістя на подразнення, що виникає через процеси незапальної природи (токсичні, пухлинні, травматичні, механічні причини).
Види періостальних нашарувань: лінійні, багатошарові, торочкоподібні, розірвані, гребінчасті, мереживоподібні, козиркові, спікулоподібні. Асиміляція періостальних нашарувань призводить до потовщення кістки – гіперостозу.
При аналізі рентгенограм дітей та підлітків необхідно приділяти увагу зонам росту та точкам скостеніння. Зона росту в нормі на рентгенограмі має вигляд вузької смужки із чіткими, але трохи нерівними краями. Біля її діафізарного краю виділяється інтенсивна тінь зони попереднього звапнення – місце, де хрящ перетворюється на кістку. При аналізі рентгенівської суглобової щілини звертають увагу на розширення (ознака накопичення рідини в суглобі), звуження (ознака руйнування суглобових хрящів) чи відсутність її внаслідок зрощення суглобових кінців кісток (анкілоз, конкресценція), збільшення (за рахунок бічних остеофітів) чи зменшення розмірів суглобових поверхонь (атрофія кісток).
Суглобовий синдром є одним з найбільш важливих патологічних станів, що зустрічаються як серед групи ревматичних хвороб, так і за її межами. При ряді захворювань (ювенільному ідеопатичному артриті, реактивному артриті та ін.) він відіграє велику роль у клінічній картині, при інших є одним із клінічних проявів, що заважають верифікації діагнозу.
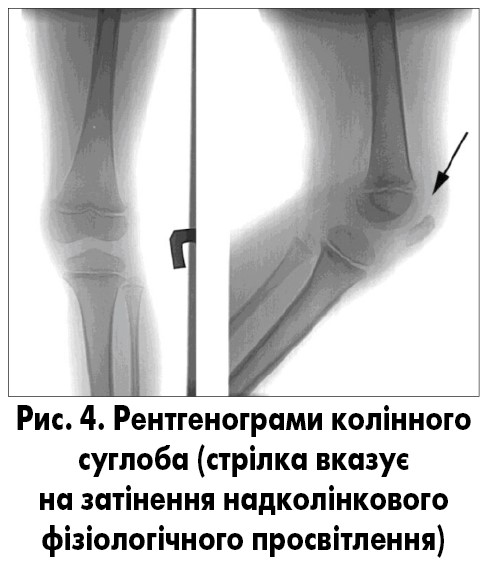 Рентгенологічно при негнійному синовіїті визначається збільшення в обсязі й втрата структури періартикулярних м’яких тканин із затемненням фізіологічних прояснень (рис. 4). Рентгенівська щілина не змінена. При слабкості зв’язкового апарату, ураженні фіброзної сумки й значному накопиченні ексудату може спостерігатися розширення рентгенівської суглобової щілини, а в подальшому – дистензійні підвивихи та вивихи.
Рентгенологічно при негнійному синовіїті визначається збільшення в обсязі й втрата структури періартикулярних м’яких тканин із затемненням фізіологічних прояснень (рис. 4). Рентгенівська щілина не змінена. При слабкості зв’язкового апарату, ураженні фіброзної сумки й значному накопиченні ексудату може спостерігатися розширення рентгенівської суглобової щілини, а в подальшому – дистензійні підвивихи та вивихи.
При несприятливому перебігу синовіїту патологічний процес згодом може перейти на суглобовий хрящ і кісткові епіфізи.
Рентгенологічно при синовіїті визначається потовщення періартикулярних м’яких тканин із затемненням фізіологічних прояснень, можливе розширення суглобової щілини і швидкий розвиток плямистого остеопорозу. При капсулярній флегмоні з’являється звуження рентгенівської суглобової щілини внаслідок деструкції суглобових хрящів і відпливу гною. При панартриті на поверхні кісткових епіфізів розвивається стоншення і руйнування замикаючих пластинок та епіфізів. На рівні метафіза з’являються періостальні нашарування. Внаслідок руйнування хрящових і кісткових суглобових кінцівок розвивається фіброзний, а потім кістковий анкілоз.
Відповідно до ступеня вираження рентгенморфологічних ознак і нульової стадії, для якої характерні лише клінічні та лабораторні ознаки без змін на рентгенограмі, виділяють 4 рентгенологічні стадії (по Штейнброкеру) ревматоїдного артриту (РА).
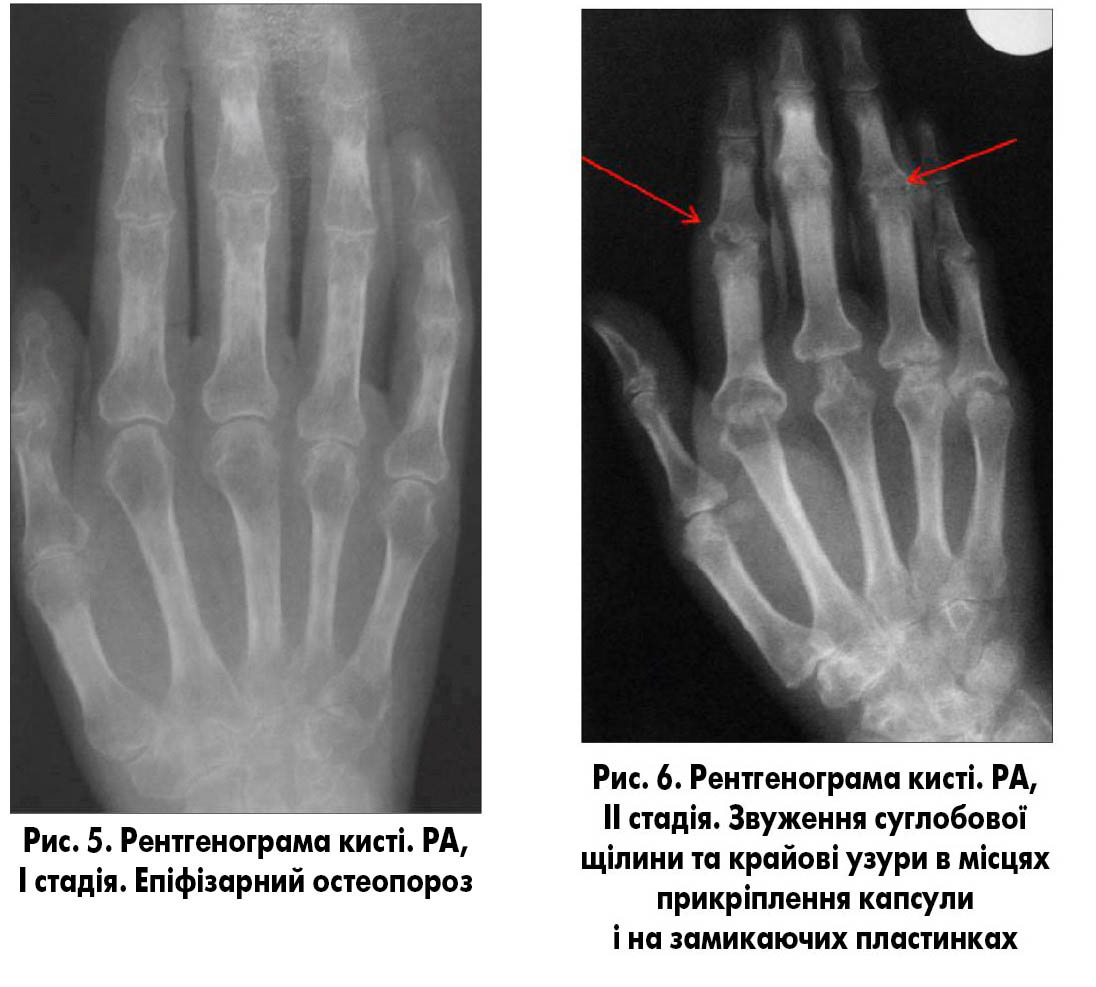
I стадія – збільшення в обсязі періартикулярних м’яких тканин, втрата їх структури та епіфізарний остеопороз. У дітей відбувається прискорення росту епіфізів ураженого суглоба. Позасуглобові м’які тканини атрофічні (рис. 5).
ІІ стадія – до описаних вище симптомів приєднуються звуження суглобової щілини та крайові узури в місцях прикріплення капсули і на замикаючих пластинках (рис. 6).
.jpg) ІІІ стадія – усі ознаки II стадії, але більш виражені (виражене звуження суглобової щілини, деструкція замикаючих пластин і субхондральних ділянок, остеопороз не тільки епіфізів, але й діалізів). Крім того, виникають вивихи та підвивихи (рис. 7).
ІІІ стадія – усі ознаки II стадії, але більш виражені (виражене звуження суглобової щілини, деструкція замикаючих пластин і субхондральних ділянок, остеопороз не тільки епіфізів, але й діалізів). Крім того, виникають вивихи та підвивихи (рис. 7).
IV стадія – різко виражені симптоми ІІІ стадії плюс кісткові анкілози (рис. 8). Слід зазначити, що в діагностиці змін суглобового хряща, капсули, стану синовіальної оболонки, випоту в суглоб перевагу мають УЗД і МРТ.
За допомогою методики томосинтезу в суглобах виявляються ті ерозії до 2-3 мм у місцях прикріплення капсули суглоба, які не були виявлені при традиційній рентгенографії (рис. 9).
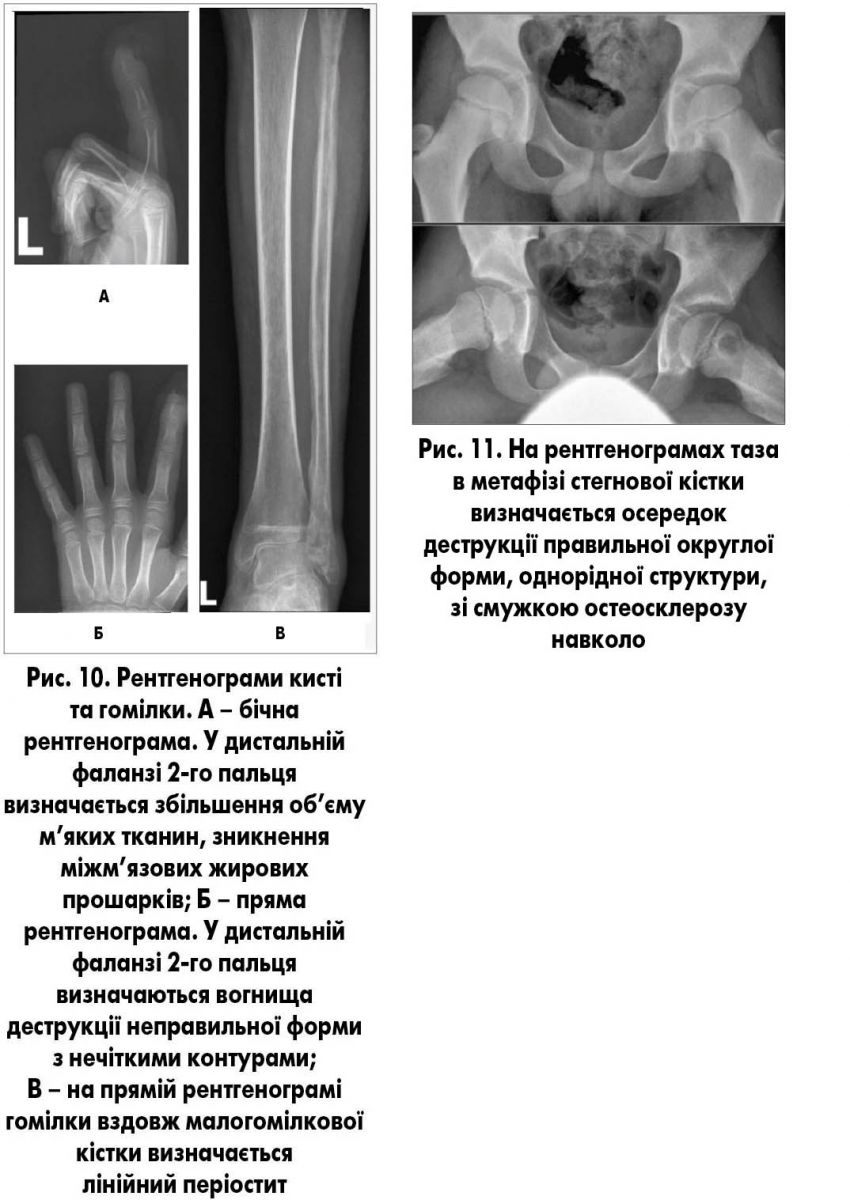
При остеомієліті уражуються всі відділи кістки (кістковий мозок, губчаста та компактна речовина, окістя), а тому остеомієліт фактично є паноститом. Рентгенологічно протягом 7-10 днів порушень структури ураженої кістки не виявляється. Визначається збільшення обсягу м’яких тканин, зникнення міжм’язових жирових прошарків. Наприкінці першого тижня може з’явитися затемнення фізіологічних прояснень як ознака реактивного синовіїту. Через 10-14 днів у метадіафізі з’являються малоінтенсивні лінійні періостальні нашарування – періостит. Через 3-4 тижні на рентгенограмі в метафізах чи в діафізах визначаються вогнища деструкції неправильної форми з нечіткими контурами, розмірами 4-10 мм. Через 4-6 тижнів з’являються ознаки остеонекрозу, які на рентгенограмі проявляються підвищеною інтенсивністю. Некротизована ділянка частково чи повністю відмежовується зоною остеолізу (рис. 10) від неуражених відділів кістки (секвестри).
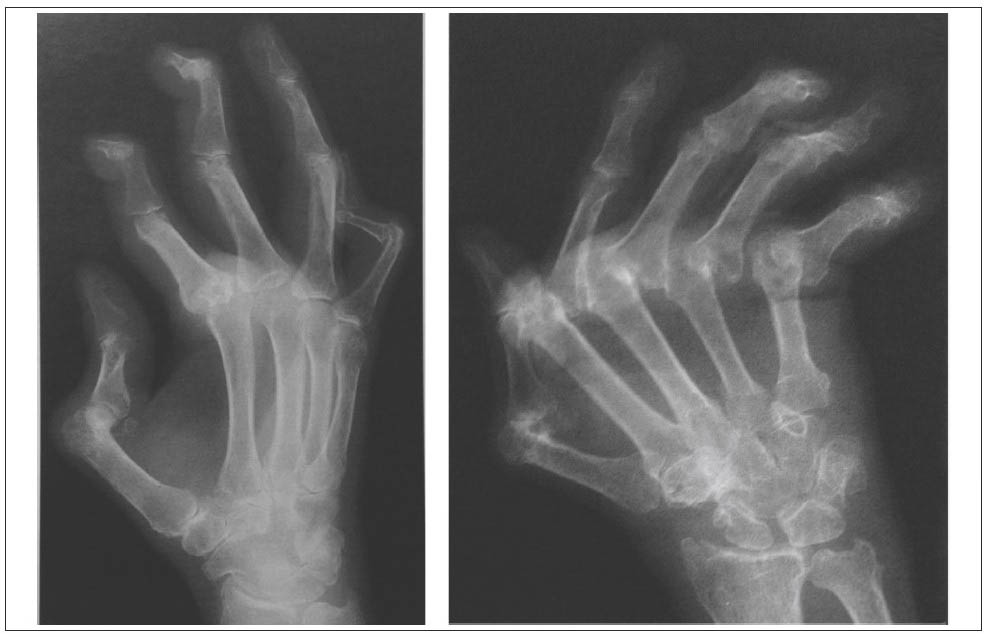
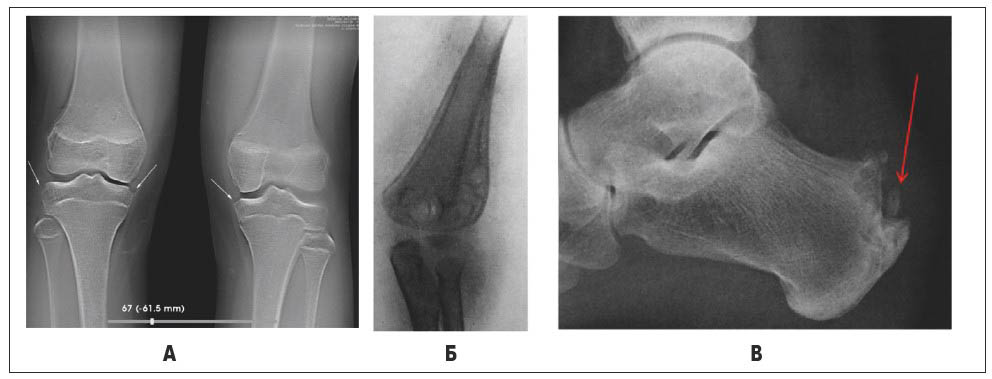 Рис. 8. Рентгенограми кистей. РА, IV стадія. Підвивихи і вивихи у п’ястково-фалангових суглобах, анкілози, девіація пальців в ульнарному напрямку
Рис. 8. Рентгенограми кистей. РА, IV стадія. Підвивихи і вивихи у п’ястково-фалангових суглобах, анкілози, девіація пальців в ульнарному напрямку
Рис. 9. А – томосинтез колінних суглобів. Крайові узури в місцях прикріплення капсули (стрілки); Б – рентгенограма ліктьового суглоба. Ревматоїдна гранульома під окістям; В – рентгенограма п’яткової кістки. Ентезопатія п’яткового горба при ревматоїдному артриті
У дітей перших 2-х років життя є особливості рентгенологічної картини острого гематогенного остеомієліту. Осередки деструкції виявляються в епіфізах, процес має гострий перебіг, часто спостерігається множинність ураження скелета, що нерідко призводить до розвитку тяжких деформацій та порушення росту кінцівки внаслідок руйнування її росткових зон. Рентгенологічно на 2-3-й день визначається збільшення об’єму м’яких тканин. На 4-5-й день захворювання виявляють порушення структури ядра окостеніння епіфізу та в губчастій речовині метафізу під зоною препараторного звапніння смужки просвітлення без чітких контурів (стрічкоподібний остеопороз). Періостальна реакція відсутня.
Хронічна особлива форма остеомієліту – метафізарний кістковий абсцес (абсцес В. Броді; рис. 11). Рентгенологічне дослідження має вирішальне значення.
В. Броді описав типову локалізацію абсцесу – у проксимальному метафізі великогомілкової кістки, однак абсцес може локалізуватися і в метафізах інших довгих кісток. На рентгенограмах у метафізі визначається осередок деструкції правильної округлої чи овальної форми, однорідної структури (без секвестру), із різко обмеженими і чітко окресленими внутрішніми контурами і смужкою остеосклерозу навколо. При прогресуванні патологічного процесу порожнина збільшується, поширюється на епіфіз і поперек кістки. Гнійник може прорватися у порожнину суглоба і призвести до гнійного артриту або під окістя з розвитком періоститу.
Туберкульоз кісток та суглобів є позалегеневою формою туберкульозу. Він належить до групи хронічних запалень специфічного характеру, в основі – утворення туберкульозної гранульоми (горбика) з її подальшими змінами проліферативного та ексудативнонекротичного характеру. Туберкульоз кісток та суглобів виникає практично тільки одним шляхом, а саме лімфогематогенним, метастатичним, через перенос мікобактерій туберкульозу з первинного вогнища з будь-якого органа або, значно частіше, – з лімфатичних вузлів. Туберкульоз може розвинутися в будь-якій кістці, але переважно в тих, що містять значну кількість червоного кісткового мозку.
Локалізація ураження: хребет (спондиліт) – 40%, колінний (гоніт) і кульшовий (коксит) суглоби – 40%, інші локалізації – 20%. Туберкульозний артрит, в залежності від того, з яких елементів суглоба починається запалення, може бути первинним кістковим і первинним синовіальним. Перший тип складає 95%, другий – близько 5% від усіх випадків туберкульозного артриту.
На основі патоморфологічних і клінічних даних П.Г. Корнєв виділяє 3 фази розвитку кістково-суглобового туберкульозного процесу:
I фаза – преартритична. Первинний остит, коли ізольоване вогнище виникає в епіметафізі, не переходячи на суглоб;
II фаза – артритична. Вторинний артрит, коли туберкульозний процес із кістки переходить на суглоб, уражуючи синовіальну оболонку, хрящі й руйнуючи суглобові поверхні;
III фаза – постартритична. Стан, коли запальний процес у суглобі затухає і наступає стабілізація. Нерідко можливі загострення та рецидиви.
Рентгенологічне дослідження має вирішальне значення (рис. 12).
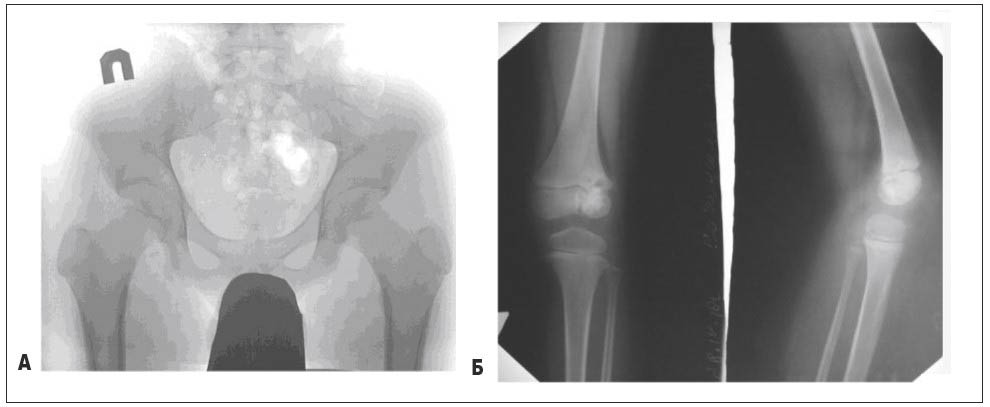 Рис. 12. А – рентгенограма таза і кульшових суглобів: визначається деструкція з правого боку в гілці сідничної кістки та звапнення у м’яких тканинах – туберкульозний апафізит; Б – рентгенограма колінного суглоба: у латеральних відділах епіфізу і метафізу стегнової кістки визначаються осередки деструкції на тлі остеопорозу
Рис. 12. А – рентгенограма таза і кульшових суглобів: визначається деструкція з правого боку в гілці сідничної кістки та звапнення у м’яких тканинах – туберкульозний апафізит; Б – рентгенограма колінного суглоба: у латеральних відділах епіфізу і метафізу стегнової кістки визначаються осередки деструкції на тлі остеопорозу
Рентгенологічно виділяють 3 фази.
I фаза – вогнища деструкції кістки округлої, овальної форми з рівномірним і слабо вираженим ущільненням навколо при продуктивній формі туберкульозу. Розміри варіюють і становлять 0,5-2 см у діаметрі. У таких вогнищах деструкції бувають включення більшої чи меншої щільності (секвестри, звапніння). Дифузний остеопороз відсутній.
У дітей спостерігається прискорена поява ядер скостеніння, а також більш швидке скостеніння епіфізарних хрящів. Вогнища деструкції краще і раніше виявляються при томосинтезі та КТ.
II фаза характеризується появою дифузного остеопорозу та кісткової атрофії, розвитком руйнувань контактних хрящів і кісток, звуженням суглобової щілини. На тлі деструктивних змін визначаються губчасті секвестри, руйнування можуть призвести до підвивихів і вивихів.
При затуханні процесу зменшується ступінь дифузного остеопорозу, при ексудативно-казеозному запаленні контури зруйнованих суглобових поверхонь стають більш чіткими, у подальшому у підлеглих відділах уражених кісток розвивається остеосклероз. Підвивихи і вивихи зберігаються. Періартикулярні м’які тканини зменшуються в об’ємі, набувають підвищеної рентгенологічної інтенсивності, параосальний абсцес розсмоктується, частково вапнується. Тривалість фази – 3-6 місяців.
III фаза – клінічні ознаки запалення відсутні, визначаються лише деформації.
Рентгенологічна картина залежить від стадії, на якій був діагностований кістковий туберкульоз, і від результатів лікування. Так, при проведенні рентгенодіагностики на стадії успішно пролікованого туберкульозного оститу спостерігається збереження елементів суглоба. На стадії початку розвитку артрита і при успішному лікуванні реєструється вторинний посттуберкульозний деформуючий артроз. На стадії деструктивних змін у суглобі й при успішному лікуванні спостерігається кістковий або фіброзний анкілоз.
Spina ventosa tuberculosa – це ураження туберкульозом довгих кісток кисті та ступні – плеснових, п’ясткових кісток і фаланг. Зустрічається переважно в ранньому дитячому віці – від 2 до 8 років. Верхня кінцівка уражується частіше, ніж нижня.
Рентгенологічні ознаки: вогнища руйнування та розпаду з’являються у різних відділах кістки, бувають поодинокими або множинними, густо розташованими, контури або чіткі з ободком склерозу навколо, або нечіткі на тлі інфільтрованої грануляції, або з ексудатом кісткової речовини. Кірковий шар руйнується зсередини. Навколо всієї кістки розвиваються виразні періостальні нашарування, внутрішні відділи яких руйнуються, внаслідок чого вони стоншуються й виглядають як періостальна шкаралупа, а уся фаланга набуває форми здутого веретена або пляшки. Зовнішний діаметр кістки може збільшитися у 2 або більше разів. Параосальні м’які тканини збільшені в обсязі і мають підвищену рентгенологічну інтенсивність.
Хвороба Пертеса виникає у дітей віком 5-12 років, хлопчиків уражує в 3-5 разів частіше, ніж дівчат. Процес може бути однобічним, а при епіфізарній дисплазії – двобічним. В основі хвороби лежить асептичний некроз епіфіза стегнової кістки.
Рентгенологічні знімки виконуються у положенні лежачі з паралельно розташованими ногами, другий знімок робиться з відведенням стегна в бік (рис. 13).
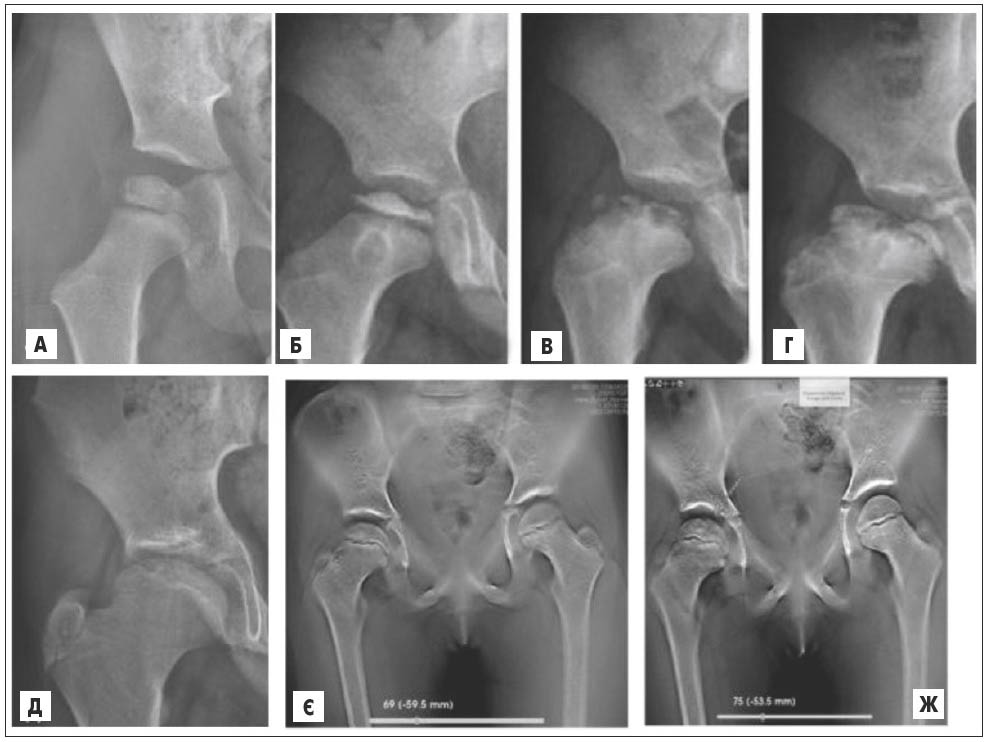 Рис. 13. Рентгенограми та томограми таза. Хвороба Пертеса, асептичний некроз голівки стегнової кістки. А-Б – II стадія, розширення суглобової щілини, голівка стегнової кістки сплющена, рівномірно ущільнена і позбавлена структурного малюнка; В-Г – III стадія, фрагментація епіфіза, потовщення і скорочення шийки стегна; Д – IV стадія, відновлення. Стадія закінчується повним відновленням кісткової тканини, але головка стегнової кістки сплющена, шийка стегна різко стовщена, вкорочена; Є – томосинтез: на 67-му зрізі (задній відділ головки) визначається розширення суглобової щілини, головка не змінена; Ж – томосинтез: на 71-му зрізі (передній відділ) фіксується осередок некрозу, оточений зоною лізису (стрілка)
Рис. 13. Рентгенограми та томограми таза. Хвороба Пертеса, асептичний некроз голівки стегнової кістки. А-Б – II стадія, розширення суглобової щілини, голівка стегнової кістки сплющена, рівномірно ущільнена і позбавлена структурного малюнка; В-Г – III стадія, фрагментація епіфіза, потовщення і скорочення шийки стегна; Д – IV стадія, відновлення. Стадія закінчується повним відновленням кісткової тканини, але головка стегнової кістки сплющена, шийка стегна різко стовщена, вкорочена; Є – томосинтез: на 67-му зрізі (задній відділ головки) визначається розширення суглобової щілини, головка не змінена; Ж – томосинтез: на 71-му зрізі (передній відділ) фіксується осередок некрозу, оточений зоною лізису (стрілка)
На I стадії хвороби Пертеса клінічно з’являється біль у кульшовому суглобі, кульгавість. Температура тіла та показники аналізу крові в нормі. Рентгенологічно змін структури епіфіза стегнової кістки не виявляють.
II стадія – це стадія імпресійного перелому, стадія компресії. Виявляється розширення суглобової щілини, зумовлене проліферацією суглобового хряща. Головка стегнової кістки сплющена, рівномірно ущільнена і позбавлена структурного малюнка. Контур нерівний. Зона росту більш звивиста, а іноді роздвоюється. Стадія триває до 6 місяців і більше.
III стадія – стадія фрагментації. У деформованому і сплощеному епіфізі з’являються ділянки просвітлень, епіфіз представляється фрагментованим, що є результатом розсмоктування некротичної тканини й утворення здорової кісткової тканини. Шийка стає товстіше завдяки періостальній реакції і коротшає через порушення процесу росту. Стадія триває 1,5-2,5 року і більше.
IV стадія – це стадія відновлення, полягає в розсмоктуванні некротичних вогнищ кісткової тканини і побудові губчастої кісткової тканини остеобластичним і метапластичним шляхом. Стадія закінчується повним відновленням кісткової тканини. Але головка стегнової кістки сплющена, шийка стегна різко потовщена, вкорочена, трохи дугоподібно скривлена, шийково-діафізарний кут зменшений і розвивається справжня coxa vara.
C.А. Рейнберг виділяє V стадію – стадію ускладнень (деформуючий коксартроз).
Методика томосинтезу дозволяє виявляти зміни у структурі голівки стегна більш чітко і в одній проєкції, без відведення стегна (рис.13).
Хвороба Осгуда – Шляттера. Накопичений матеріал, отриманий у результаті оперативних утручань, гістологічних, бактеріологічних досліджень, установлює травматичне походження хвороби, що відрізняє її від остеохондропатії. Хлопчики хворіють частіше, ніж дівчата, у віці 12-16 років, коли наступає III (епіфізарна) стадія розвитку горбистості великогомілкової кістки. При надмірних фізичних рухах (футбол), при напруженні власної зв’язки надколінника виникає відрив частини горбистості. Це супроводжується запальними процесами в інфрапателярній сумці, власній зв’язці надколінника, що краще виявляється при УЗД. Рентгенологічно у бічній проєкції виявляється затемнення світлого ромбовидного простору, утвореного жировою клітковиною, відособлені тіні різної форми попереду горбистості великогомілкової кістки (рис. 14). Тривалість хвороби при усунені фізичних навантажень – 2-3 місяці.
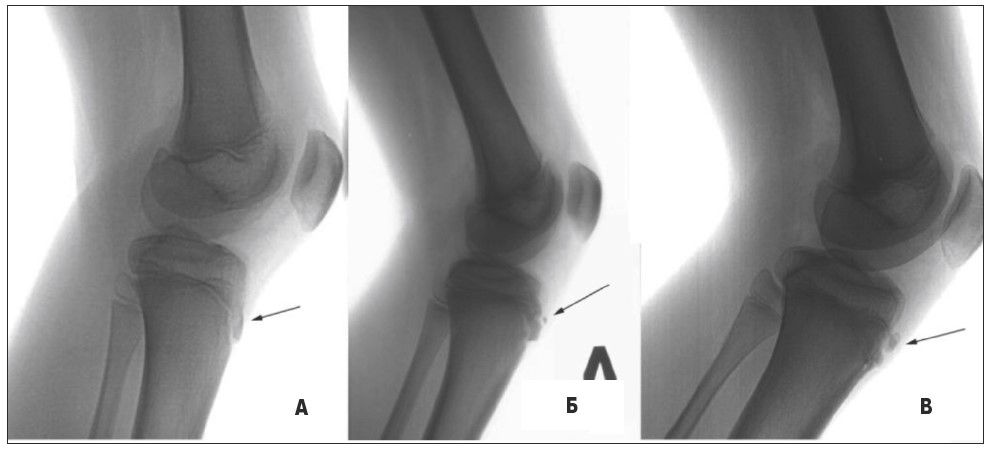 Рис. 14. Бічні рентгенограми колінних суглобів. А – норма, III стадія розвитку горбистості великогомілкової кістки, передній відділ горбистості рівний, чіткий; Б-В – відрив горбистості великогомілкової кістки, хвороба Шляттера
Рис. 14. Бічні рентгенограми колінних суглобів. А – норма, III стадія розвитку горбистості великогомілкової кістки, передній відділ горбистості рівний, чіткий; Б-В – відрив горбистості великогомілкової кістки, хвороба Шляттера
Остеоїд-остеома виникає переважно в молодому віці, вдвічі частіше у чоловіків, ніж у жінок. Найчастіше локалізується у метадіафізах довгих кісток кінцівок. Хворий скаржиться на локальний біль у кістці, який посилюється вночі. Біль може іррадіювати у найближчий суглоб і стихати після прийому нестероїдних протизапальних препаратів. У крові можуть виявлятися помірний лейкоцитоз, збільшення швидкості осідання еритроцитів.
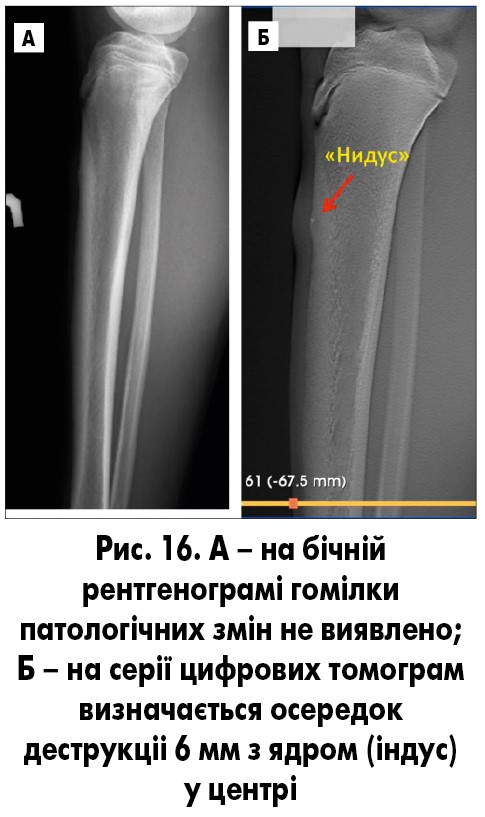
Рентгенологічно в кірковій речовині метадіафіза визначається ексцентрично розташований осередок деструкції діаметром до 1-2 см, оточений зоною склерозу. На цьому рівні виявляються періостальні нашарування, після їх асиміляції розвивається значний гіперостоз. На тлі осередку деструкції може виявлятися характерне компактне включення – ядро (рис. 15, 16).
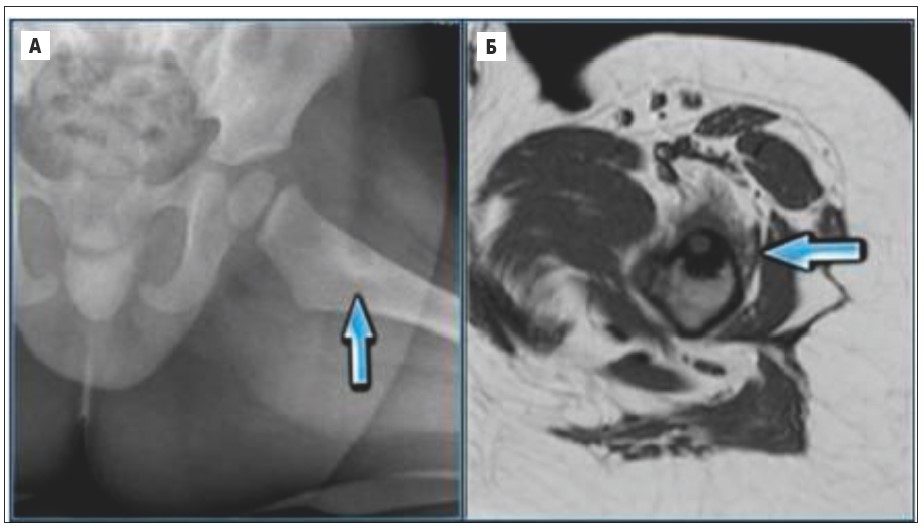 Рис. 15. А – рентгенограма кульшового суглоба, у кірковій речовині метадіафіза визначається ексцентрично розташований осередок деструкції діаметром до 1 см, оточений зоною склерозу; Б – КТ кульшового суглоба, на тлі деструкції визначається компактне включення – ядро
Рис. 15. А – рентгенограма кульшового суглоба, у кірковій речовині метадіафіза визначається ексцентрично розташований осередок деструкції діаметром до 1 см, оточений зоною склерозу; Б – КТ кульшового суглоба, на тлі деструкції визначається компактне включення – ядро
 Золотим стандартом діагностики є МРТ – обідок склерозу та ядро дають низький чи «порожній» сигнал, а ділянка деструкції, заповнена остеоїдною та клітинною масою, – високий сигнал на Т1 і низький на Т2-зважених зображеннях. Відсутність інфільтрації суміжних м’яких тканин (КТ і МРТ) та кісткового мозку на сканах МРТ допомагають виключити кортикальний остеомієліт та кістковий абсцес. Від гумозного сифілісу остеоїд-остеома відрізняється ураженням однієї довгої кістки, наявністю ядра, відсутністю характерних для сифілісу серологічних реакцій. Остаточний діагноз встановлюється на підставі результатів гістології та стерильності осередку деструкції.
Золотим стандартом діагностики є МРТ – обідок склерозу та ядро дають низький чи «порожній» сигнал, а ділянка деструкції, заповнена остеоїдною та клітинною масою, – високий сигнал на Т1 і низький на Т2-зважених зображеннях. Відсутність інфільтрації суміжних м’яких тканин (КТ і МРТ) та кісткового мозку на сканах МРТ допомагають виключити кортикальний остеомієліт та кістковий абсцес. Від гумозного сифілісу остеоїд-остеома відрізняється ураженням однієї довгої кістки, наявністю ядра, відсутністю характерних для сифілісу серологічних реакцій. Остаточний діагноз встановлюється на підставі результатів гістології та стерильності осередку деструкції.
Відривні переломи. У довгих кістках розрізняють кілька анатомічних частин (рис. 17).
Епіфіз – анатомічно відокремлений кінець довгої кістки, який має суглобову поверхню та бере участь в утворенні суглоба.
Діафіз є тілом довгої кістки, що містить кістковомозкову порожнину, заповнену кістковим мозком.
Метафіз – це розширена частина діалізу, у період росту прилягає до зони росту, а після синостозу – до епіфізу.
Апофізи є додатковими кістковими відростками, до яких прикріплюються зв’язки та сухожилки м’язів. У дітей, які займаються спортом, м’язова система у період росту сильніша за апофізи. Тому часто відбувається відрив апофізів, що викликає біль у суглобі.
Перебудова в зонах росту – юнацький епіфізеоліз
У дітей віком 12-16 років з надмірною масою тіла та ендокринними порушеннями внаслідок перевантаження кульшових суглобів може виникати юнацький епіфізіоліз (рис. 18). Клінічно це проявляється локальним набряком і болем у кульшовому суглобі.
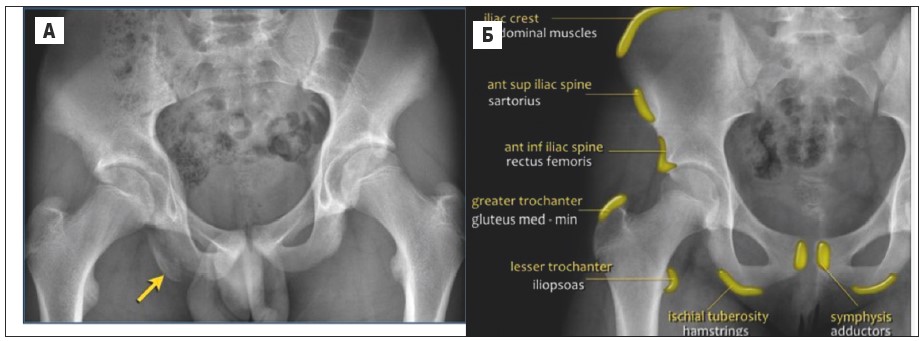 Рис. 17. А – на рентгенограмі таза визначається відрив апофіза сідничного горба; Б – схема апофізів у кістках таза
Рис. 17. А – на рентгенограмі таза визначається відрив апофіза сідничного горба; Б – схема апофізів у кістках таза

Рис. 18. А – на прямій рентгенограмі кульшових суглобів патології не видно; Б – на рентгенограмах із відведенням стегнових кісток помітне незначне зміщення головки стегнової кістки вниз, медіально; В – значне зміщення головки стегнової кістки вниз, медіально назад; Г – схема епіфізеолізу: І стадія, нерівномірне розширення зони росту; ІІ стадія, поступове зміщення головки з шийки стегна; ІІІ стадія, ширина зони росту не однакова, виявляється лише частково через поворот шийки стегна к переду, у шийці під зоною росту посилюється субхондральний склероз, поступово зменшується шийково-діафізарний кут (варусна деформація)
Рентгенологічно у фазі субкомпенсації визначається однорідний склероз у субхондральному відділі метафіза, на межі з нерівномірно розширеною зоною росту. Рівномірне перевантаження зони росту може спричинити припинення енхондрального росту та вкорочення кістки. Якщо навантаження знімається, функція зони росту може поновитися. При декомпенсаціі функції зони росту головка стегнової кістки поступово зміщується з шийки униз, медіально назад. Ширина зони росту не однакова, виявляється лише частково через поворот шийки стегна к переду, у шийці під зоною росту посилюється субхондральний склероз. Поступово зменшується шийково-діафізарний кут (варусна деформація), що значно погіршує функцію кульшового суглоба. У подальшому ці зміни призводять до деформуючого артрозу кульшового суглоба.
Еозинофільна гранульома кісток (хвороба Таратинова) – це доброякісна форма ретикулогістіоцитозу з локалізацією в одній (75%) або в декількох (25%) кістках (рис. 19).
 Рис. 19. А – на рентгенограмі таза в тілі клубової кістки визначається остеолітична деструкція; Б – через 7 місяців без лікування структура кістки поновилася
Рис. 19. А – на рентгенограмі таза в тілі клубової кістки визначається остеолітична деструкція; Б – через 7 місяців без лікування структура кістки поновилася
Рентгенологічно в деструктивно-прогресуючу фазу визначається осередок деструкції округлої, овальної чи неправильної форми, діаметром 1-3 см, розташований в склепінні черепа, в діафізі чи метадіафізі довгих трубчастих кісток. На рівні осередку деструкції виявляють м’якотканинний компонент. У фазі обмеження контури деструкції стають чіткими, наступає асиміляція періостальних нашарувань, м’якотканинний компонент редукує. КТ і МРТ-ознаки не патогномонічні. Диференціюють із саркомами, остеомієлітом, туберкульозом, метастазами. Лікування – променева терапія чи хірургічне видалення. Можливе самовиліковування через 1-2 роки.
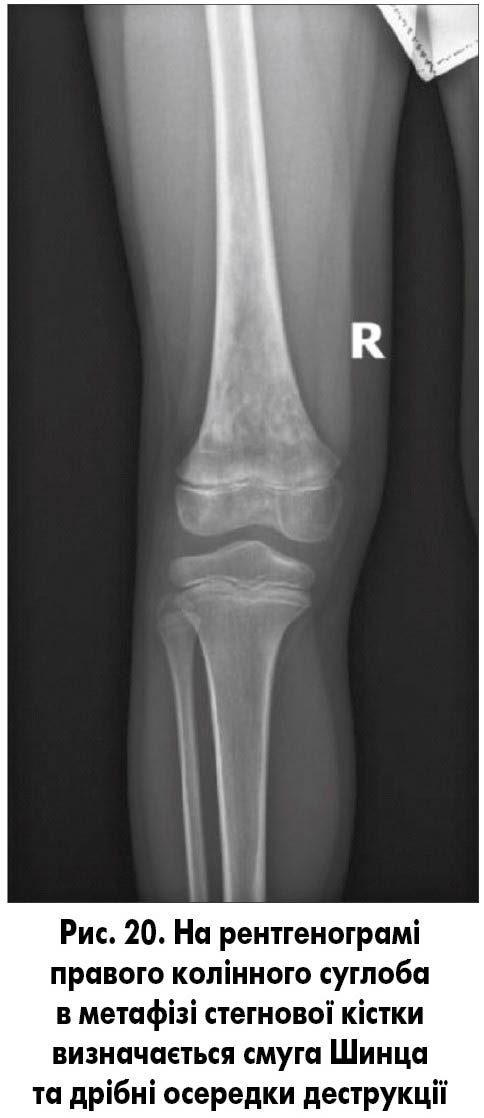 Лейкоз. Рентгенологічно при гострих формах виявляються поперечні смуги розрідження в метафізах (смуги Шинца), їх висота сягає 2-6 мм, збільшення висоти смуги, прояснення характерне для прогресування, а її зниження чи зникнення – для ремісії (рис. 20).
Лейкоз. Рентгенологічно при гострих формах виявляються поперечні смуги розрідження в метафізах (смуги Шинца), їх висота сягає 2-6 мм, збільшення висоти смуги, прояснення характерне для прогресування, а її зниження чи зникнення – для ремісії (рис. 20).
Загальне розрідження структури кісток зумовлено явищами лейкозної інфільтрації та порушенням процесів обміну в кістках, що призводить до демінералізації.
Деструктивно: осередкові зміни посідають друге місце за частотою і виникають у плоских кістках та діафізах довгих кісток у вигляді множинних дрібних овальних прояснень вздовж кістки. Великі остеолітичні осередки деструкції можуть охопити весь поперечник діафізів. Склеротичні осередки зрідка можуть виникати у дітей, вони обмежені й розташовані в зоні остеолітичної деструкції.
Періостози посідають за частотою третє місце. Вони мають вигляд лінійних одно- чи багатошарових тіней, розташованих у діафізах на рівні ділянок деструкції. У ранньому дитячому віці при лейкозі може виникати голчастий періостом.
Аневризматична кісткова кіста – це заповнена кров’ю порожнина кістки, яка має сполучно-тканинні перетинки (рис. 21).
Кіста зазвичай виявляється у дітей і підлітків після травми. Виділяють 3 фази перебігу захворювання: остеоліз (прогресуюча деструкція, фаза активного росту), відмежування (стабілізація, зрілість, спокій) і закінчення (ущільнення).
Рентгенологічно у фазу остеолізу в метадіафізі чи діафізі довгої кістки визначається ділянка остеолізу з нечіткими контурами, розташована ексцентрично. Кортикальний шар на цьому рівні стоншений або зруйнований. Кістка вздута, має комірково-трабекулярну структуру. М’які тканини збільшені в обсязі. Під час пункції кісти кров витікає під тиском, що є істотною ознакою цього захворювання.
У фазі відмежування визначається чітке відмежування вогнища руйнування в кістці й у м’яких тканинах, намічається більш чітко коміркова структура, відбувається часткове скостеніння періостальних нашарувань.
Під час кінцевої фази клінічні симптоми відсутні. Поступово відновлюється структура у вогнищі ураження. Під впливом променевої терапії тканини кістки ущільнюються. Інколи застосовують хірургічне лікування.
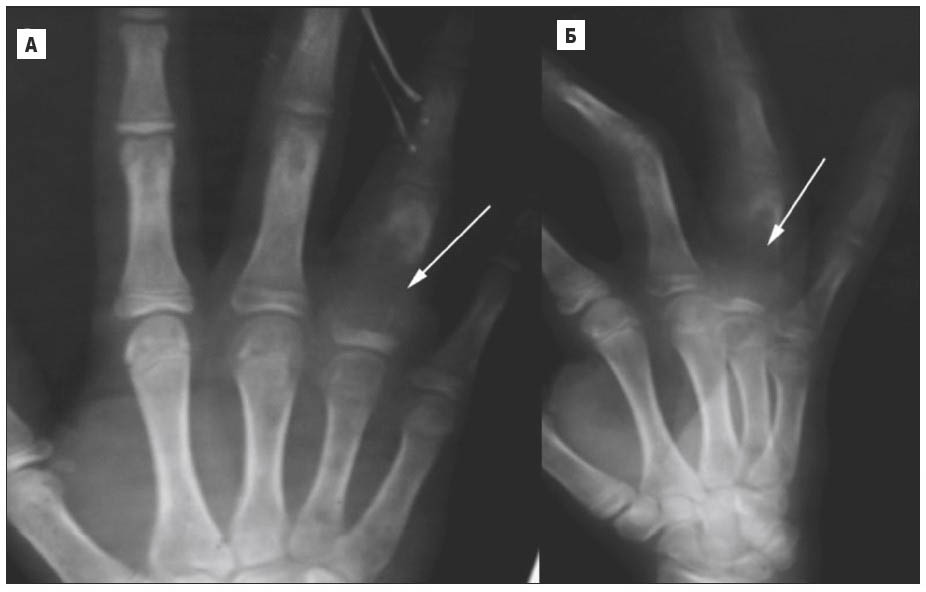 Рис. 21. Рентгенограми кисті. Аневризматична кісткова кіста, літична фаза. А – на прямій рентгенограмі кисті визначається значна остеолітична деструкція в 4-й п’ястковій кістці з руйнуванням кіркового шару; Б – бічна проекція, такі ж самі зміни
Рис. 21. Рентгенограми кисті. Аневризматична кісткова кіста, літична фаза. А – на прямій рентгенограмі кисті визначається значна остеолітична деструкція в 4-й п’ястковій кістці з руйнуванням кіркового шару; Б – бічна проекція, такі ж самі зміни
Остеогенна саркома – одна з найбільш злоякісних пухлин кісток (рис. 22). Локалізується переважно в довгих кістках верхніх і нижніх кінцівок (стегновій, великогомілковій, плечовій) – понад 70%. Плоскі кістки (кістки таза і черепа) вражаються в 10-20% випадків.
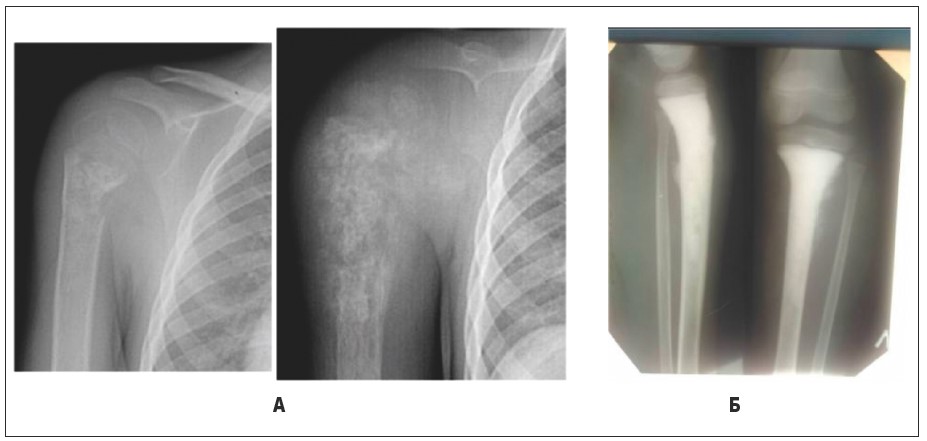 Рис. 22. Остеогенна саркома. А – остеогенна саркома плечової кістки у дитини 4 р., змішана форма; Б – остеогенна саркома великогомілкової кістки у дитини 10 р., склерозуюча форма
Рис. 22. Остеогенна саркома. А – остеогенна саркома плечової кістки у дитини 4 р., змішана форма; Б – остеогенна саркома великогомілкової кістки у дитини 10 р., склерозуюча форма
Виділяють 3 форми остеосаркоми: остеолітичну, остеобластичну (склерозуючу), змішану.
Рентгенологічні ознаки остеолітичної форми: у метадіафізі довгої кістки виникає поодинокий, неправильної форми, гомогенної структури, з нечітко окресленими контурами, ексцентрично розташований осередок деструкції. По мірі росту пухлини руйнується кортикальний шар і чітко визначається періостальна реакція у вигляді лінійного відшарованого періосту, а потім періостального дашка (козирка). При виході за межі кістки на тлі м’яких тканин чітко контурується тінь самої пухлини, яка рано ускладнюється патологічним переломом. При рості пухлини для неї характерна поширеність упоперек кістки, а не вздовж. На суглоб (через хрящову зону росту) пухлинний процес не переходить, що є диференційною ознакою, яка відрізняє пухлину від запальних процесів.
Виділяють 2 варіанти локалізації остеобластичної саркоми: центральний і периферичний. При центральній локалізації виявляється вогнище ущільнення в губчастій речовині без чітких контурів, неправильної форми. В динаміці пухлина заповнює всі простори губчастої речовини й кістковомозковий канал, проростає в кортикальний шар і утворює єдиний щільний конгломерат великої інтенсивності на знімку.
При периферичній локалізації пухлина виникає у кортикальному шарі метадіафізу, негомогенної структури, росте в бік м’яких тканин, утворюючи горбисті розростання. Кірковий шар значно ущільнений, кістковомозкова порожнина на цьому рівні звужена. Частіше спостерігаються кулеподібні періостальні нашарування.
Рентгенологічна картина змішаної форми остеосаркоми строката: виявляються осередки остеолізу і склерозу, котрі поєднуються в різних пропорціях. Виникає масивний м’якотканинний компонент, на рівні метадіафізу – періостальні нашарування, як і при остеобластичній остеосаркомі.
Склеродермія – системне захворювання, що супроводжується склерозом сполучної тканини шкіри і стінок судин (рис. 23). Рентгенологічно визначаються атрофія і остеоліз дистальних відділів кінцевих фаланг кистей, стоп, атрофія альвеолярного краю нижньої щелепи. Можливий остеоліз кісток п’ястково-фалангових суглобів або тільки дистальних відділів п’ясткових кісток. У променево-зап’ястковому суглобі іноді спостерігається остеоліз дистальних епіфізів променевої та ліктьової кісток. Описані літичні зміни в акроміальному відростку лопатки і зовнішньому кінці ключиці.
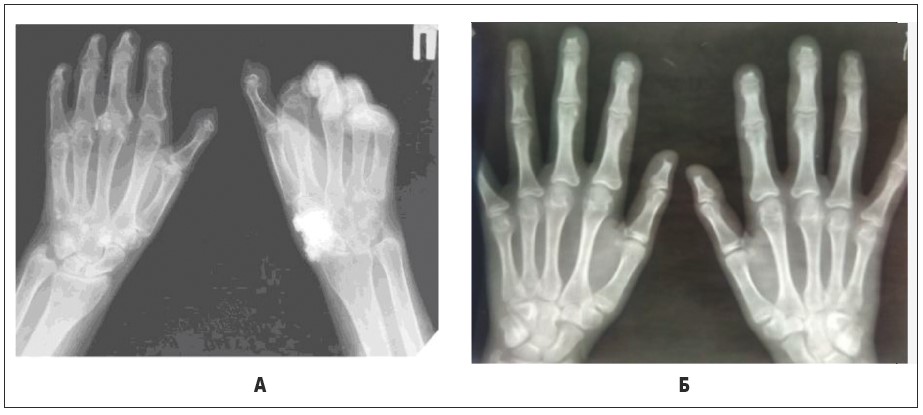 Рис. 23. Склеродермія. Рентгенограми кистей. А – атрофія й остеоліз дистальних відділів кінцевих фаланг кистей, множинні некрози кісток; Б – атрофія й остеоліз дистальних відділів кінцевих фаланг кистей
Рис. 23. Склеродермія. Рентгенограми кистей. А – атрофія й остеоліз дистальних відділів кінцевих фаланг кистей, множинні некрози кісток; Б – атрофія й остеоліз дистальних відділів кінцевих фаланг кистей
Тематичний номер «Педіатрія» № 3 (59) 2021 р.
СТАТТІ ЗА ТЕМОЮ Педіатрія
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів....
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....