Відновлення ритму в пацієнта з фібриляцією передсердь в амбулаторних умовах
Цьогоріч у травні відбулася ХІ Науково-практична конференція Всеукраїнської Асоціації аритмологів України в онлайн-форматі. У межах заходу були розглянуті проблеми порушень ритму та провідності серця на тлі коморбідних станів, які є надзвичайно актуальними у рутинній практиці кардіологів, електрофізіологів, лікарів суміжних спеціальностей тощо. Пропонуємо до вашої уваги майстер-клас, присвячений відновленню синусового ритму в пацієнта з фібиляцією передсердь (ФП) в амбулаторних умовах, який представили к. мед. н., ст. н. с. Олена Миколаївна Романова та к. мед. н., ст. н. с. Ольга Володимирівна Срібна (відділ клінічної аритмології та електрофізіології серця ДУ ННЦ «Інститут кардіології імені академіка М.Д. Стражеска НАМН України», м. Київ).
За даними популяційного дослідження, проведеного на базі Інституту кардіології ім. акад. М.Д. Стражеска, показник поширеності ФП і тріпотіння передсердь (ТП) серед працездатного населення України (від 18 до 64 років) значно відрізняється від загальної популяції та становить 2,4 і 0,4% відповідно (Срібна, 2007). У більш як половини пацієнтів із різними формами ФП діагностовано артеріальну гіпертензію (АГ), з-поміж яких у кожного п’ятого – ізольовану форму АГ, а у 44,3% – АГ із супутньою ішемічною хворобою серця (ІХС).
Обстеження хворих
Згідно з рекомендаціями Європейського товариства кардіологів (ESC, 2020), слід провести позаплановий скринінг хворих на АГ із приводу ФП для виявлення на максимально ранньому етапі та запобігання її розвитку. До основних інструментів скринінгу ФП із найбільшим показником співвідношення чутливість/специфічність відносяться:
- перевірка пульсу – 87‑97/70‑81% (Harris et al., 2012);
- автоматичні прилади для вимірювання артеріального тиску – 93‑100/86‑92% (Wiesel et al., 2014);
- електрокардіографія (ЕКГ) – 94‑98/76‑95% (Desteghe et al., 2017; Jacobs et al., 2018);
- застосунки у смартфонах – 91,5‑98,5/91,4‑100% (Yan et al., 2018; Brasier et al., 2019);
- смарт-годинники – 97‑99/83‑94% (Tison et al., 2018; Bumgarner et al., 2018).
Ольга Володимирівна ознайомила присутніх з оновленням клінічної настанови ESC (2020) щодо обстеження пацієнтів із ФП з метою визначення діагнозу та їхнього подальшого ведення. Для всіх осіб із ФП воно передбачає збір анамнезу, який включає симптоми, пов’язані з ФП, клінічну картину, супутні захворювання та ризик тромбоемболічних ускладнень за шкалою CHA2DS2-VASc (у разі наближення показників до граничнодопустимих значень – динамічний скринінг кожні 4‑6 місяців).
Важливим є проведення інструментальних та лабораторних процедур: ЕКГ у 12 відведеннях, трансторакальної ехокардіографії (ЕхоКГ), дослідження функції щитоподібної залози та нирок, визначення рівня електролітів і загального аналізу крові.
Для окремих категорій хворих на ФП необхідними є амбулаторний моніторинг ЕКГ для належного контролю частоти серцевих скорочень (ЧСС), визначення зв’язку симптомів, рецидивів ФП і трансторакальна або трансезофагеальна ЕхоКГ на предмет виявлення/виключення вади серця та тромбозу вушка лівого передсердя (ВЛП). Окрім того, слід провести тестування на високочутливий кардіотропонін Т, С-реактивний білок, BNP/NT-ProBNP, а також оцінити когнітивну функцію.
В осіб із підозрою на ІХС варто виконати віртуальну коронарографію або візуалізацію ішемії, на інсульт – комп’ютерну та/або магнітно-резонансну томографію головного мозку. Для прийняття рішення щодо лікування ФП доцільним є серцевий магнітний резонанс лівого передсердя (ЛП) із пізнім посиленням гадолінієвим контрастом.
Структуроване подальше спостереження є необхідним для забезпечення тривалого оптимального ведення пацієнта під контролем кардіолога / фахівця із ФП спільно з підготовленими медсестрами та лікарями загальної практики.
Ведення пацієнтів із ФП
Для курації хворих на ФП рекомендовано застосовувати інтегровану стратегію ABC (Atrial fibrillation Better Care – краща медична допомога при ФП) (Mont et al., 2010; Risom et al., 2017):
- A: антикоагулянтна терапія / запобігання інсульту:
- виявити пацієнтів групи низького ризику за шкалою CHA2DS2-VASc (0 для чоловіків, 1 для жінок);
- запропонувати профілактику інсульту, якщо CHA2DS2-VASc ≥1 та ≥2 для чоловіків і жінок відповідно);
- оцінити ризик кровотечі, модифіковані фактори ризику кровотечі мають бути усунені.
- обрати прямі оральні антикоагулянти (ПОАК) або антагоністи вітаміну К (АВК) із добре керованим періодом у терапевтичному діапазоні;
- B: кращий контроль симптомів:
- оцінити симптоми, якість життя і вподобання пацієнта;
- оптимізувати контроль показників;
- розглянути стратегію контролю серцевого ритму (як-то кардіоверсія, антиаритмічна терапія або абляція);
C: коморбідність / моніторинг факторів ризику серцево-судинних захворювань (ССЗ):
- супутні захворювання і фактори ризику ССЗ;
- зміна способу життя: корекція маси тіла, регулярні помірні фізичні навантаження з метою профілактики виникнення та прогресування, запобігання захворюваності й рецидивів ФП, зменшення вживання алкоголю та тютюнокуріння.
Стратегію кардіоверсії у пацієнтів із ФП наведено на рисунку 1.
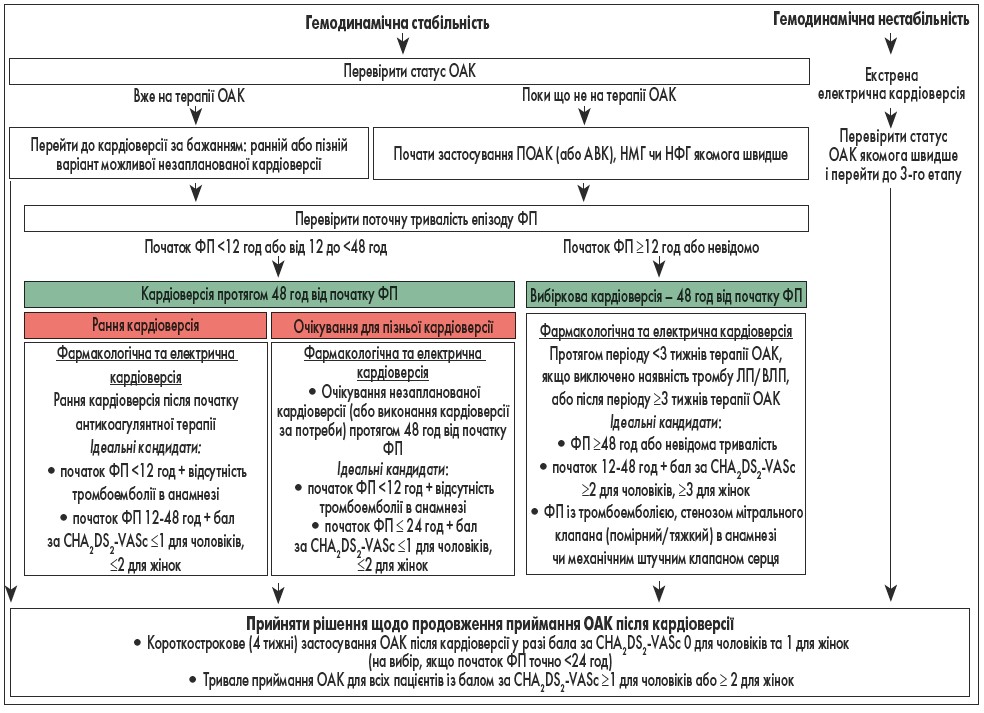 Рис. 1. Кардіоверсія у пацієнтів із ФП
Рис. 1. Кардіоверсія у пацієнтів із ФП
Примітки: НМГ – низькомолекулярний гепарин, НФГ – нефракціонований гепарин.
Олена Миколаївна наголосила на першочерговій необхідності контролю синусового ритму (а у разі відсутності такої можливості – переведенні пацієнта на постійну форму ФП під контролем ЧСС), стану супутньої патології та антикоагулянтної терапії. Про це свідчать дані дослідження, представлені під час Європейського конгресу кардіологів 2020 р. Згідно з результатами порівняння ефективності раннього контролю ритму та звичайним доглядом за хворими було виявлено, що у пацієнтів із ФП на синусовому ритмі спостерігається менше серцево-судинних ускладнень (відносний ризик 0,79; 96% довірчий інтервал 0,66‑0,94; р=0,005) (Kirchhof et al., 2020).
Тактика призначення антиаритмічних препаратів для тривалого контролю ритму при ФП
Показаннями для застосування антиаритмічних препаратів (ААП) є наявність симптомів, їх тяжкість та асоційовані з ними стани, що прогнозують погану переносимість епізодів ФП. При виборі ААП головним критерієм є мінімізація протиаритмогенного ризику й органотоксичності. Як зазначено в рекомендаціях ESC (2020), з метою зменшення ймовірності протиаритмогенних ускладнень слід оцінювати динаміку ЕКГ після лікування.
Для перевірки ефективності ААП слід оцінити ступінь тяжкості ФП під час терапії (закликати пацієнта фіксувати епізоди). Для хворих із порушенням передсердно-шлуночкової провідності та/або дисфункцією синусового вузла слід розглянути можливість імплантації електрокардіостимулятора, якщо терапія ААП вважається необхідною.
Тактику початку довгострокового контролю ритму в симптомних пацієнтів із ФП відображено на рисунку 2.
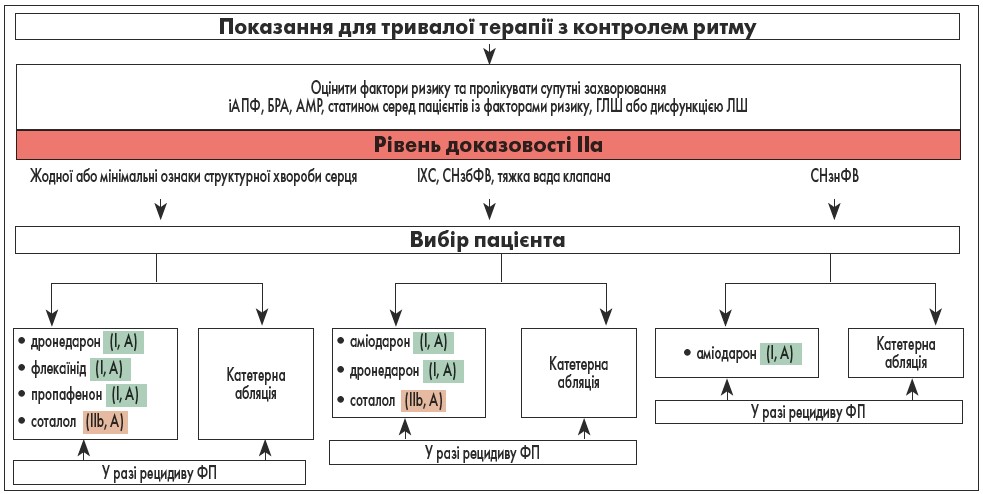 Рис. 2. Початок довгострокового контролю ритму в симптомних пацієнтів із ФП
Рис. 2. Початок довгострокового контролю ритму в симптомних пацієнтів із ФП
Примітки: іАПФ – інгібітор ангіотензинперетворювального ферменту, БРА – блокатор рецепторів ангіотензину, АМР – антагоніст мінералокортикоїдних рецепторів, ГЛШ – гіпертрофія лівого шлуночка, СНзбФВ – серцева недостатність зі збереженою фракцією викиду, СНзнФВ – серцева недостатність зі зниженою фракцією викиду.
Пацієнти, яким рекомендоване призначення І групи ААП без органічного ураження серця при фракції викиду (ФВ) лівого шлуночка (ЛШ) >45% та відсутності таких ознак в анамнезі:
- Q-інфаркт міокарда;
- гіпертрофічна чи дилатаційна кардіоміопатія;
- застійна або прогресувальна СН та стадії СН не більш ніж ІІа;
- вроджені або ревматичні вади серця;
- виразна гіпертрофія ЛШ (товщина однієї зі стінок ЛШ ≥14 мм).
Одними з найчастіше застосовуваних ААП для тривалого контролю ритму при ФП є пропафенон та аміодарон. Деякі пацієнти із ФП, яким призначено аміодарон, потребують зміни лікування для ефективнішого контролю ритму. Алгоритм переведення з аміодарону на пропафенон:
- припинення приймання аміодарону;
- призначення пропафенону в дозі 150 мг двічі на добу;
- у цей період, до та через 1-2 тижні після призначення, потрібно провести ЕКГ або холтерівський моніторинг ЕКГ для оцінки ЧСС, кількісних і якісних характеристик порушень ритму серця і стану провідної системи;
- через 7-14 днів можливе збільшення дози пропафенону до 150 мг тричі на добу під контролем комплексу QRS на ЕКГ.
Стратегія «таблетка в кишені» за тривалості епізоду ФП менш ніж 48 год
За результатами досліджень, пероральний пропафенон у дозі 450‑600 мг є ефективним (94% епізодів конверсії у синусовий ритм) та безпечним (0,18% епізодів трансформації у ТП зі швидким проведенням імпульсу) варіантом лікування пацієнтів у амбулаторних умовах. Такий підхід можна використовувати в окремих хворих із виразною симптоматикою і нечастими (від одного разу на місяць до одного разу на рік) епізодами ФП. Для цього необхідно провести скринінг показань/протипоказань і перевірити безпеку стратегії в стаціонарних умовах.
Під час довготривалого застосування пропафенону доцільно тримати під контролем такі показники хворого:
- ЕКГ один раз на шість місяців (при зміні тривалості QRS <25% порівняно з вихідним рівнем лікування слід відмінити);
- ЕхоКГ один раз на рік (при зниженні ФВ >15% від початку терапію необхідно відмінити);
- кліренс креатиніну один раз на рік (при ≤30 мл/хв лікування слід відмінити).
У разі застосування тактики «таблетка в кишені» на тлі протирецидивної терапії добова доза пропафенону становить ≤750 мг.
Ефективність і безпеку пропафенону в лікуванні ФП підтверджено згідно з результатами дослідження д. мед. н., професора О.С. Сичова та к. мед. н. О.М. Романової 2017 р. на базі Інституту кардіології ім. акад. М.Д. Стражеска, в якому 82 пацієнти застосовували препарат Пропанорм® (PRO. MED.CS Praha a.s.) із діючою речовиною пропафенон. Терапевтичну схему застосування Пропанорму «таблетка в кишені» представлено на рисунку 3.
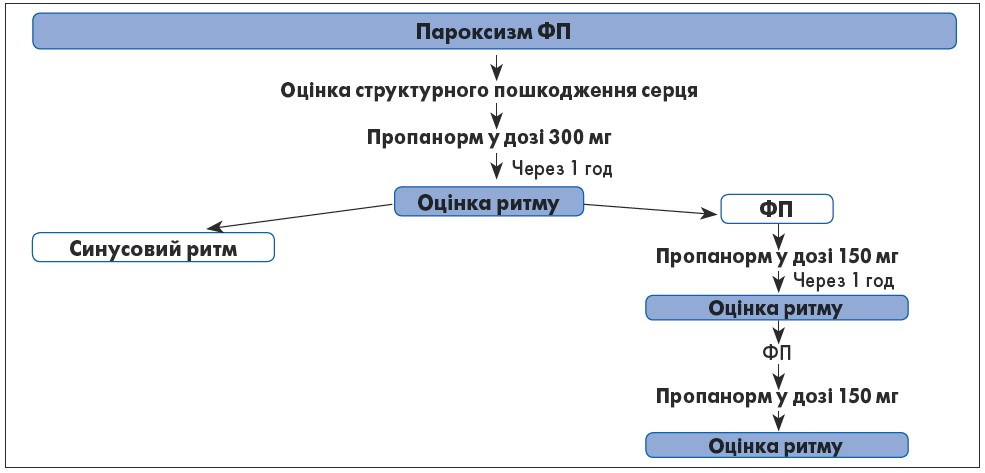 Рис. 3. Схема застосування Пропанорму «таблетка в кишені»
Рис. 3. Схема застосування Пропанорму «таблетка в кишені»
Відновлення синусового ритму спостерігалося у 86% хворих приблизно протягом 240±35 хв, причому вже у половини пацієнтів ритм відновився через годину, в 72% – 8 год, у 80% – 12 год та у 86% – 24 год.
Синусовий ритм не відновився у 14% хворих. Дані пацієнти були віком орієнтовно на п’ять років старші порівняно із загальною когортою хворих, мали довшу тривалість пароксизму (6,8±1,2 год; р=0,005) та аритмологічного анамнезу на один рік, більший об’єм лівого передсердя та майже на 7% нижчу ФВ.
Також слід відзначити, що побічні ефекти у даному дослідженні були мінімальними та не потребували відміни препарату.
Ольга Володимирівна підсумувала, що рання кардіоверсія пропафеноном приводить до зменшення електрофізіологічного ремоделювання.
Застосування стратегії «таблетка в кишені» є доцільною завдяки швидкому відновленню синусового ритму після приймання пропафенону (ефективність – 56‑83%), відсутності значних побічних реакцій та здатності пацієнта самостійно відновлювати синусовий ритм в амбулаторних умовах, що зменшує витрати на медичне обслуговування.
Спікерки підкреслили актуальність проаритмогенності під час застосування ААП не за показаннями. Так, проаритмогенний ефект може розвиватися у разі призначення будь-якого препарату, але зазвичай не за показаннями. Проаритмогенність можна фіксувати за допомогою холтерівського моніторування. До основних проявів проаритмогенності слід віднести такі, як почастішання/подовження тривалості та гірша переносимість пароксизмів ФП, трансформація ФП у ТП, відсутність ефекту при застосуванні стратегії «таблетка в кишені». У цьому разі слід звернути увагу на те, чи є ефективність антигіпертензивної терапії достатньою, на наявність ішемічних проявів, загострення супутньої патології, виникнення нових захворювань тощо. Також варто додатково провести аналіз електролітного балансу та оцінку психоемоційного статусу пацієнта.
О.М. Романова та О.В. Срібна підсумували, що лікування основного захворювання і правильне використання ААП – це запорука успіху ведення пацієнтів із ФП і крок назустріч синусовому ритму.
Підготував Денис Соколовський
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (76) 2021 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....




