Порівняльна ефективність сартанів та інгібіторів АПФ у пацієнтів із перенесеним інфарктом міокарда
Для лікування пацієнтів з інфарктом міокарда (ІМ) зазвичай рекомендовані препарати, що пригнічують ренін-ангіотензин-альдостеронову систему, такі як інгібітори ангіотензинперетворювального ферменту (іАПФ) та блокатори рецепторів ангіотензину ІІ (БРА). Однак чи однаково ефективні ці ліки для широкого кола пацієнтів із серцево-судинними захворюваннями (ССЗ), досі є предметом дискусій. Метою D. Ko et al. було порівняти клінічну ефективність іАПФ та БРА в осіб із перенесеним ІМ. Пропонуємо до вашої уваги огляд цього дослідження, результати якого опубліковані у виданні Open Heart (2019; 6: e001010).
Однією із проблем при порівнянні ефективності й безпеки іАПФ та БРА є недостатня кількість проведених клінічних випробувань. Насправді, лише у трьох великих дослідженнях напряму зіставляли іАПФ та БРА у пацієнтів з ішемічною хворобою серця (Dickstein, Kjekshus, 2002; Pfeffer et al., 2003; Yusuf et al., 2008). D. Ko et al. (2019) порівняли реальну ефективність іАПФ та БРА у великій когорті хворих, які перенесли ІМ, для заповнення цієї прогалини у наявних даних.
Матеріали й методи
Вибірка пацієнтів і досліджувані препарати
У ретроспективне когортне дослідження, проведене з використанням основних популяційних баз даних Онтаріо (Канада), увійшли мешканці віком ≥65 років, які були госпіталізовані з приводу ІМ за 10 років до індексної дати (1 квітня 2012 року) згідно з Міжнародною класифікацією хвороб, 10-ю версією (МКХ‑10) та мали медичну страховку. Пацієнти, яким за 100 днів до індексної дати було призначено іАПФ або БРА, розглядалися для включення. До остаточної когорти відповідно до всіх критеріїв включення було залучено 59 353 пацієнти: 71% отримували іАПФ, 29% – БРА.
Інгібітори АПФ включали беназеприл, каптоприл, цилазаприл, еналаприл, фозиноприл, лізиноприл, периндоприл, квінаприл, раміприл та трандолаприл. До групи БРА входили кандесартан, епросартан, ірбесартан, лозартан, олмесартан, телмісартан та валсартан. Внутрішньовенні препарати були виключені. Комбіновані засоби розглядалися як іАПФ чи БРА залежно від компонентів. Найчастіше призначуваними іАПФ були раміприл (67,2%), периндоприл (21,8%), лізиноприл (3,1%), еналаприл (2,9%) та квінаприл (1,9%), тоді як БРА – кандесартан (25,6%), валсартан (23,2%), ірбесартан (18,9%), телмісартан (17,3%) і лозартан (12,4%).
Клінічні наслідки та статистичний аналіз
Первинна комбінована кінцева точка включала СС-смерть, госпіталізацію із приводу ІМ та нестабільну стенокардію через три роки. Цей сукупний результат дослідники також розглядали через один рік. Вторинні кінцеві точки включали госпіталізацію із приводу ІМ або стенокардії, а також серцевої недостатності (СН) через 1 та 3 роки.
Демографічні та клінічні характеристики пацієнтів, яким призначали іАПФ і БРА, порівнювали з використанням критерію хі-квадрат для категоріальних змінних та критерію Уїлкоксона для безперервних змінних (Austin, 2011; Cole, Hernán, 2004). Показник схильності оцінювали за допомогою моделі логістичної регресії як імовірність отримати лікування відповідно до характеристик, пов’язаних із можливістю призначення одного з препаратів, як-от демографічні дані, тривалість ІМ від індексної дати, фактори ризику ССЗ та супутніх захворювань, процедури на серці та попереднє лікування.
Окрім того, вчені порівнювали вплив іАПФ та БРА у заздалегідь визначених підгрупах, таких як: вік (<75 чи ≥75 років), стать, раніше виявлені цукровий діабет (ЦД) або СН для первинної комбінованої кінцевої точки. Статистичний аналіз проводили за допомогою пакета програм SAS версії 9.3 (Інститут SAS, Кері, Північна Кароліна, США). Двостороннє значення р<0,05 вважалося статистично значущим.
Результати
Характеристики учасників до та після зведення даних
Пацієнти, яким призначали БРА порівняно з іАПФ, були дещо старшого віку (77,4 vs 76,9 років), мали вищі показники СС-факторів ризику, включно із ЦД (49,2 vs 43,9%), артеріальною гіпертензією (94,7 vs 88,6%), дисліпідемією (58,6 vs 55,3%), захворюваннями нирок (11,3 vs 8,3%), та більшу оцінку за індексом коморбідності Чарльсона. Після зведення даних досліджувані групи були добре збалансовані за всіма характеристиками. У зваженій вибірці середній вік хворих становив 77 років, серед яких 59,5% – чоловіки, ЦД мали 45,6%, артеріальну гіпертензію – 90,4%, дисліпідемію – 56,3%, патологію нирок – 9,3% і СН в анамнезі – 26,2%. Більшості пацієнтів з ІМ призначали статини (84,1%) та β-блокатори (70,3%).
Порівняльні результати іАПФ/БРА й аналіз підгруп хворих
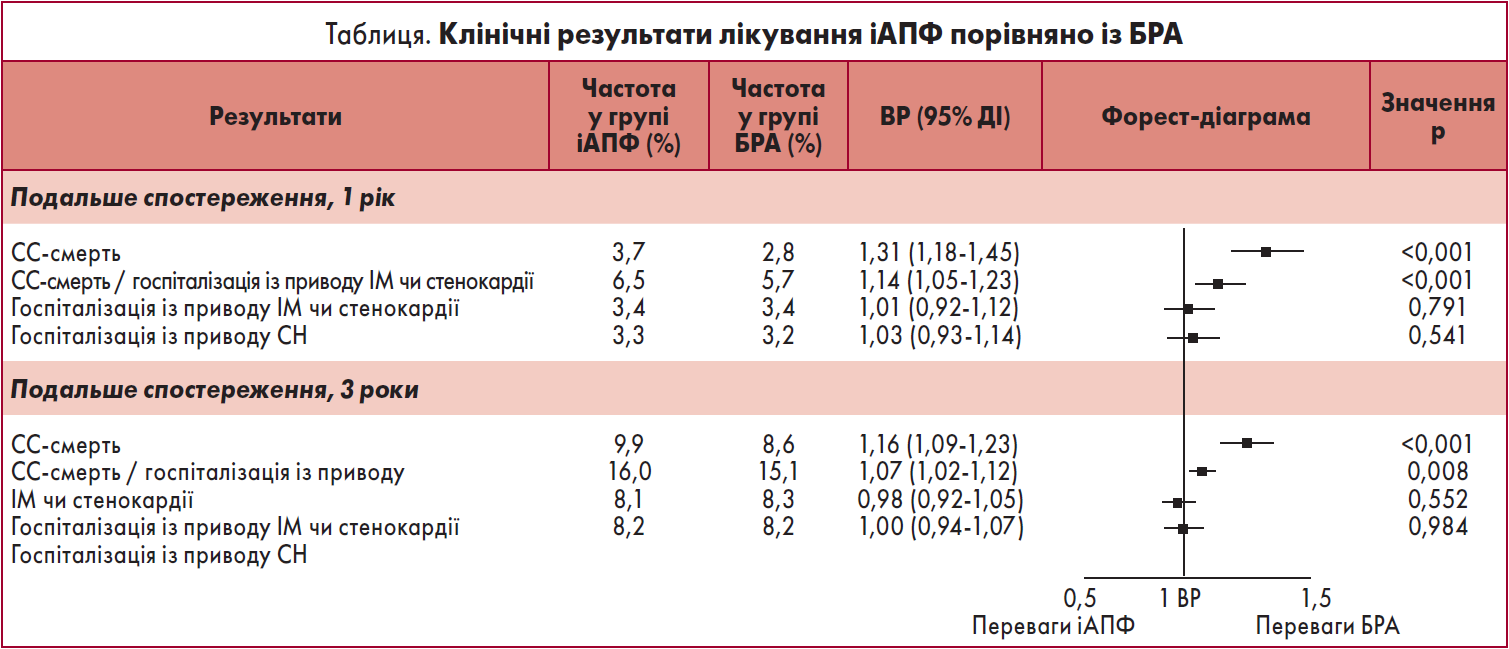
Через один рік первинна комбінована кінцева точка (СС-смерть, госпіталізація із приводу ІМ, нестабільна стенокардія) сталася у 6,5% пацієнтів на тлі іАПФ та 5,7% – БРА (p<0,001) (таблиця). При цьому така тенденція зберігалася впродовж трьох років. Рівень летальності через ССЗ був значно вищим у групі іАПФ порівняно із групою БРА. Через один рік частота СС-смерті становила 3,7% і 2,8% при лікуванні іАПФ та БРА відповідно (p<0,001), а через три роки – у 9,9% та 8,6% відповідно (p<0,001).
Окрім того, при застосуванні БРА спостерігалася нижча смертність від усіх причин через один (на 6,6%) та три роки (20%) порівняно з іАПФ (на 8,2% і 22,4% відповідно). Не було виявлено істотної різниці між групами щодо госпіталізації з приводу ІМ, стенокардії чи СН через 1 або 3 роки.
Аналіз підгруп пацієнтів залежно від віку, статусу ЦД та СН не виявив жодної значної взаємодії між характеристиками та групами лікування. Однак спостерігалася значна різниця залежно від статі. Несприятливі клінічні наслідки достовірно частіше спостерігалися серед жінок, що приймали іАПФ, порівняно із групою БРА (18,0 vs 15,6%; p<0,001). У чоловіків даної залежності виявлено не було. Додатковий аналіз показав кращу прихильність жінок до лікування БРА, ніж іАПФ.
Обговорення
Чи мають БРА переваги перед іАПФ: пошук відповідей
D. Ko et al. (2019) виконали комплексну оцінку даних з використанням великої когорти пацієнтів на популяційному рівні, порівнявши лікування іАПФ та БРА у пацієнтів із перенесеним ІМ. Незважаючи на занепокоєння стосовно того, що ці препарати можуть бути неефективними при ішемічній хворобі серця, було виявлено, що БРА насправді асоційовані з нижчим рівнем смертності через ССЗ порівняно з іАПФ. Отримані результати підтвердили, що занепокоєння із приводу потенційних несприятливих подій на тлі застосування БРА є необґрунтованим.
Також поширеною є думка, що іАПФ ефективніші за БРА у широкого кола пацієнтів із ССЗ (Strauss, Hall, 2017; Epstein, Gums, 2005). Відповідно до настанов, БРА рекомендовані лише тоді, коли у пацієнтів спостерігається непереносимість іАПФ через пов’язані з ними побічні ефекти (O’Gara et al., 2013; Amsterdam et al., 2014).
Нещодавно науковці кинули виклик цьому положенню, відзначивши, що відносну ефективність іАПФ та БРА переважно було виявлено у порівняльних дослідженнях, в яких вивчали іАПФ vs плацебо та БРА vs плацебо (Messerli, Bangalore, 2017). Враховуючи той факт, що випробування іАПФ проводили майже за десятиліття до вивчення БРА, включені пацієнти рідко отримували лікування статинами або іншу оптимальну фармакотерапію і мали майже вдвічі вищу частоту подій, ніж ті, хто брали участь у дослідженнях БРА. Тому цілком можливо, що саме через часову розбіжність у випробуваннях іАПФ раніше мали більші переваги порівняно із БРА (Bangalore et al., 2016).
Попередні дослідження іАПФ порівняно із БРА при ІМ
У трьох знакових дослідженнях, в яких проводили пряме порівняння іАПФ та БРА – VALIANT, OPTIMAAL та ONTARGET, не було суттєвої різниці в результатах між пацієнтами, що отримували іАПФ чи БРА (Dickstein, Kjekshus, 2002; Pfeffer et al., 2003; Yusuf et al., 2008). Хоча може здатися, що дані D. Ko et al. (2019) суперечать отриманим у цих випробуваннях, залучені до поточного дослідження пацієнти істотно відрізнялися за характеристиками від популяцій, включених у попередні роботи.
По-перше, когорта пацієнтів у поточному випробуванні була на ˃10 років старшою та включала більшу частку жінок – 40% (у зазначених вище випробуваннях – 27‑32%). По-друге, були залучені хворі, які перенесли ІМ протягом останніх 10 років, тоді як у VALIANT та OPTIMAAL брали участь особи із гострим ІМ та СН. На додаток, використання статинів значно зросло: спостерігалося 84% призначень цих препаратів (тоді як в OPTIMAAL – близько 30%) (Dickstein, Kjekshus, 2002).
За даними обсерваційних досліджень, доказова база яких продовжує зростати, лікування БРА може асоціюватися із кращими клінічними наслідками для хворих, ніж іАПФ (Lee et al., 2016; Padwal et al., 2016; Potier et al., 2017). Potier et al. (2017), оцінивши 40 625 пацієнтів із високим СС-ризиком, продемонстрували зниження ризику смерті з приводу ССЗ, ІМ, інсульту або госпіталізації на 10% на тлі лікування БРА порівняно з іАПФ через чотири роки. Також R. Padwal et al. (2016) проаналізували 87 772 хворих на ЦД без перенесеного ІМ і виявили, що застосування БРА було пов’язане зі зниженням рівня смертності та госпіталізації з усіх причин. У менш масштабному дослідженні було показано, що БРА можуть сприяти поліпшенню клінічних результатів у пацієнтів з ІМ без СН або шлуночкової дисфункції (Lee et al., 2016).
У дослідженні D. Ko et al. (2019) увагу було зосереджено на пацієнтах із перенесеним ІМ, завдяки чому сучасна наукова література поповнилася доказами щодо потенційних переваг, пов’язаних із БРА порівняно з іАПФ, у цій популяції хворих.
Висновки
У дослідженні за участю близько 60 тис. літніх пацієнтів з ІМ було продемонстровано, що пацієнти, які приймали БРА, мали достовірно нижчий рівень несприятливих наслідків, а саме смерті від СС-подій, госпіталізацій із приводу ІМ чи стенокардії, порівняно із групою іАПФ. Також у жінок спостерігався нижчий ризик несприятливих клінічних наслідків на тлі терапії БРА, ніж у чоловіків. Необхідні додаткові дослідження для оцінки потенційної користі БРА порівняно з іАПФ залежно від статі.
Довідка «ЗУ»
На українському фармацевтичному ринку доступні препарати Діокор Соло, Діокор та Діфорс із виразними антигіпертензивними властивостями.
Діокор Соло (діюча речовина – валсартан) застосовують для лікування АГ у дорослих та дітей віком 6-18 років, клінічно стабільних дорослих пацієнтів із симптоматичною СН або безсимптомною систолічною дисфункцією ЛШ після нещодавно перенесеного ІМ.
Діокор, до складу якого входять валсартан і тіазидний діуретик, призначений для лікування пацієнтів з есенціальною АГ, у котрих АТ не регулюється монотерапією, не впливаючи при цьому на частоту пульсу.
Діфорс містить 2 компоненти – валсартан та амлодипін, які разом виявляють адитивний антигіпертензивний ефект, знижуючи АТ більшою мірою, ніж кожен із них окремо. При цьому застосування препарату не супроводжується суттєвими змінами ЧСС.
Підготувала Олена Коробка
UA-DIOC-PUB-102021-045
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 5 (78) 2021 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....