Клінічні рекомендації з відміни інгібіторів протонної помпи
 Інгібітори протонної помпи (ІПП) є одними з найчастіше використовуваних препаратів у світі. В обсерваційних дослідженнях продемонстровано, що застосування ІПП постійно збільшується, і що приблизно 7-15% пацієнтів у різних країнах використовують ці лікарські засоби в будь-який час. При цьому поширеність прийому ІПП пацієнтами віком від 70 років зростає до 40% [1-4]. Приблизно чверть усіх пацієнтів, які отримують ІПП, продовжують використовувати їх щонайменше 1 рік [5].
Інгібітори протонної помпи (ІПП) є одними з найчастіше використовуваних препаратів у світі. В обсерваційних дослідженнях продемонстровано, що застосування ІПП постійно збільшується, і що приблизно 7-15% пацієнтів у різних країнах використовують ці лікарські засоби в будь-який час. При цьому поширеність прийому ІПП пацієнтами віком від 70 років зростає до 40% [1-4]. Приблизно чверть усіх пацієнтів, які отримують ІПП, продовжують використовувати їх щонайменше 1 рік [5].
Хоча ІПП є препаратами вибору для лікування кислотозалежних захворювань шлунково-кишкового тракту (ШКТ), таких як гастроезофагеальна рефлюксна хвороба (ГЕРХ) і пептична виразка, ці агенти все частіше використовують за менш чіткими показаннями та впродовж невизначеного терміну [6-9]. Так, у великому обсерваційному дослідженні за участю амбулаторних користувачів ІПП чітких показань для застосування ІПП не мали майже дві третини з них [10]. У зв’язку з цим численні національні організації гастроентерологів закликали за можливості обмежувати використання ІПП [11, 12].
Крім того, з 2003 р. деякі ІПП у багатьох країнах стали безрецептурними, і лікарі можуть не мати змоги брати участь у прийнятті пацієнтом рішення розпочати терапію ІПП [5, 6]. У міру все більшого поширення використання ІПП у літературі з’являються дані про потенційні побічні ефекти, пов’язані з тривалим прийомом цих препаратів, – від хронічної хвороби нирок до підвищення ризику переломів, розвитку пневмонії, кишкових інфекцій, деменції і, останнім часом, COVID-19 тощо [15-21]. Всі проведені дослідження, у яких відзначено ці специфічні асоціації, є обсерваційними, і тому не можна чітко встановити причинно-наслідковий зв’язок [8-12]. У рандомізованих контрольованих дослідженнях (РКД), у яких ІПП порівнювали з плацебо, навпаки, не показано підвищення частоти будь-яких побічних ефектів серед користувачів ІПП [12]. Проте ці дані викликали стурбованість лікарів і пацієнтів з приводу віддаленої безпеки ІПП. Це занепокоєння може сприяти непотрібній відміні ІПП за наявності серйозних показань для їх використання.
Тому експерти Американської гастроентерологічної асоціації (АГА) розробили практичні рекомендації, що регламентують підхід до відміни ІПП в амбулаторних пацієнтів, – «процес припинення застосування під клінічним наглядом або зниження дози лікарських засобів, коли вони завдають шкоди або більше не приносять користі» [13]. Ці рекомендації наведені нижче.
Найкраща практична рекомендація 1. В усіх пацієнтів, які приймають ІПП, необхідно регулярно перевіряти та документувати поточні показання для їх використання. Відповідальність за дотримання цієї рекомендації покладається на надавача первинної медичної допомоги, тобто лікаря загальної практики (ЛЗП).
Щоб визначити, чи потенційна користь від ІПП переважає потенційну шкоду, важливо знати, чому призначено ІПП та які показання до продовження їх використання. Без постійних вказівок чи доказів користі для призначення ІПП за показаннями вони можуть завдати лише шкоди. Ця шкода включає тягар прийому таблеток, витрати на ліки та потенційні побічні ефекти, пов’язані з їх тривалим використанням. Тому клініцисти мають чітко задокументувати прийнятне показання до застосування препарату та те, що це показання є актуальним на час призначення ІПП. За відсутності відповідних поточних показань слід розглянути питання щодо відміни ІПП.
Сьогодні більшість ІПП призначають ЛЗП [14]. Хоча багато хворих консультуються з гастроентерологами, останні, як правило, не можуть забезпечити тривале спостереження за пацієнтами, які використовують ІПП за загальними показаннями (наприклад, неускладнена ГЕРХ і диспепсія). ЛЗП також, імовірно, є першими консультантами для пацієнтів, які застосовують безрецептурні ІПП. Тому АГА пропонує, щоб ЛЗП насамперед відповідав за перевірку наявності поточних показань до використання ІПП та визначення кандидатів для їх відміни. Коли гастроентеролог бере участь у веденні пацієнта, АГА рекомендує ведення документації щодо показань для тривалого застосування ІПП і клінічних кінцевих точок, досягнення яких означає припинення прийому ІПП. У закладах охорони здоров’я з наявною інфраструктурою для ретельної перевірки використання, неправильного або надмірного застосування ліків, слід використовувати мультидисциплінарний підхід із залученням фармацевтів і клінічних фармакологів, що може полегшити систематичне виявлення невідповідного прийому ІПП та їх відміну [13].
Найкраща практична рекомендація 2. В усіх пацієнтів без встановлених показань для постійного прийому ІПП слід розглядати їх відміну.
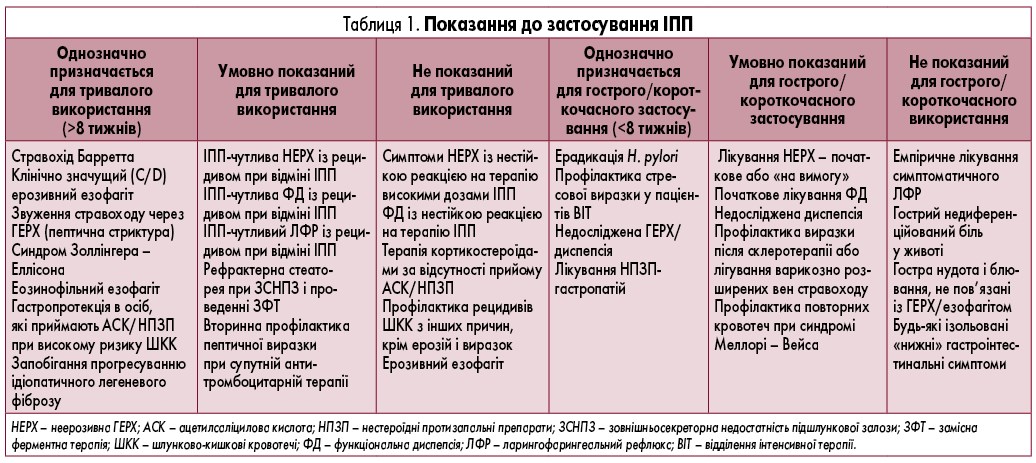
Визначені й умовні показання для тривалого і короткочасного застосування ІПП подані в таблиці 1. У багатьох дослідженнях виявлено, що пацієнти часто приймають ІПП за відсутності затверджених показань. Переважна більшість досліджень, у яких продемонстрована ефективність ІПП, тривали 4-12 тижнів (або підтримуюча терапія протягом не більше 6-12 міс). Тривале використання ІПП може бути ненавмисним. Наприклад, прийом ІПП, призначеного у лікарні за гострими показаннями (наприклад, для профілактики розвитку стресових виразок), може продовжуватися після виписування без огляду на показання, запропоновані в таблиці 1 [15]. Крім того, досить часто ІПП призначають без певних показань, особливо для емпіричного лікування гортано-глоткових симптомів, таких як хронічний кашель, клубок у горлі або захриплість голосу. Оскільки в РКД остаточно продемонстровано, що ІПП не ефективні при емпіричному лікуванні зазначених симптомів, пацієнтів із ними слід розглядати як кандидатів на відміну ІПП [15].
Найкраща практична рекомендація 3. У більшості пацієнтів із показаннями до тривалого застосування ІПП двічі на добу слід розглядати можливість переходу на прийом ІПП 1 раз на добу.
Ефективність подвійних доз ІПП (стандартна доза двічі на добу або подвійна доза 1 раз на добу) у жодному РКД не вивчалася і офіційно не рекомендована Управлінням з контролю якості харчових продуктів і лікарських препаратів США. Проте близько 15% пацієнтів, які застосовують ІПП, приймають їх у вищих за стандартні дозах. Вищі дози ІПП зумовлюють збільшення витрат на лікування і асоціюються з певними ускладненнями, у тому числі з негоспітальною пневмонією, переломами стегна й інфекцією Clostridium difficile, хоча прямих доказів причинно-наслідкового зв’язку між застосуванням ІПП та цими побічними явищами немає. Наявні докази, що підтверджують перевагу використання високих доз пероральних ІПП над стандартним дозуванням при гострому стані для запобігання виникненню повторної кровотечі з виразки. Однак є тільки мінімальні докази на користь їх використання для підтримуючого лікування загоєного езофагіту або для профілактики ускладнень виразкової хвороби.
Високі дози ІПП часто рекомендують пацієнтам із підозрою на ЛФР або стравохід Барретта [16]. Але немає спеціального дослідження, у якому підтверджувалося б, що подвійні дози ІПП при стравоході Барретта перевершують стандартні дози ІПП для запобігання прогресуванню цієї патології до дисплазії або аденокарциноми стравоходу. Крім того, ІПП у будь-якій дозі неефективні для купірування симптомів ЛФР [16]. ІПП у високих дозах показані при синдромі Золлінгера – Еллісона, що зустрічається надзвичайно рідко (1/1 000 000). Отже, більшість пацієнтів, які приймають високі дози ІПП, слід розглядати як кандидатів на переведення на стандартні дози ІПП.
У дослідженні за участю 117 пацієнтів із ГЕРХ використовували дози ІПП, вищі за стандартні. При цьому 80% пацієнтів були успішно переведені на стандартні дози ІПП без рецидиву симптомів ГЕРХ або необхідності знову збільшити дозу ІПП [13]. Тому деескалація дози ІПП при ГЕРХ для більшості пацієнтів може бути ефективною. Поки що невідомо, чи цей показник успіху деескалації можна застосовувати при інших станах, при яких рекомендовані ІПП.
Найкраща практична рекомендація 4. У пацієнтів з ускладненою ГЕРХ, наприклад, з тяжким ерозивним езофагітом в анамнезі, виразкою стравоходу або пептичною стриктурою, як правило, не розглядається припинення прийому ІПП.
Більшість пацієнтів з ГЕРХ мають неерозивне пошкодження стравоходу. Однак приблизно 20% нелікованих пацієнтів з ГЕРХ мають ерозивний езофагіт, що може призводити до ускладнень, таких як ШКК або утворення стриктур. Виявлено ефективність ІПП при лікуванні ерозивного езофагіту та профілактиці розвитку й рецидиву ускладнень ГЕРХ у тривалій перспективі. Ерозивний езофагіт в анамнезі також частіше фіксують в осіб із стравоходом Барретта. Крім того, рецидив езофагіту є частим після відміни лікування, особливо у пацієнтів з клінічно значущим захворюванням (наприклад, при рефлюкс-езофагіті С або D за Лос-Анжелеською класифікацією).
Тому в осіб із тяжким ерозивним езофагітом (клас C/D за Лос-Анджелеською класифікацією) або з ускладненнями ГЕРХ не слід розглядати припинення застосування ІПП, якщо можливі користь і шкода не були зважені й обговорені з пацієнтом. Оскільки багато пацієнтів з ГЕРХ отримують емпіричне лікування, і навіть при тяжкому езофагіті ерозії загалом гояться у разі використання ІПП без віддалених наслідків, точно не відомо, чи хворий, який приймає ІПП, має тяжкий ерозивний езофагіт, чи схильний до його розвитку за відсутності постійного застосування ІПП. У таких пацієнтів можна розглядати тільки обережну відміну ІПП, але прийом цих препаратів слід швидко відновити у разі розвитку рецидиву симптомів або появи ознаки тяжкого ерозивного езофагіту чи ускладненої ГЕРХ, в тому числі при проведенні верхньої ендоскопії [13].
Найкраща практична рекомендація 5. У пацієнтів із підтвердженим стравоходом Барретта, еозинофільним езофагітом або ідіопатичним легеневим фіброзом, як правило, не розглядають припинення прийому ІПП.
Існує кілька умов, за яких спроба відміни ІПП може завдати більшої шкоди, ніж користі. Так, одним із ключових віддалених ускладнень ГЕРХ є аденокарцинома стравоходу. За даними обсерваційних досліджень і РКД тривалий прийом ІПП знижує ризик розвитку аденокарциноми стравоходу у пацієнтів із підтвердженим стравоходом Барретта, що є передраковим станом. Таким чином, в осіб зі встановленим стравоходом Барретта не слід розглядати відміну ІПП.
У пацієнтів з еозинофільним езофагітом ІПП часто є фармакотерапією першої лінії. Застосування ІПП сприяє досягненню клінічної та гістологічної ремісії відповідно у 61 і 51% пацієнтів із симптоматичним еозинофільним езофагітом. Але не кожному пацієнту з еозинофільним езофагітом необхідно призначати ІПП, особливо тим, хто реагує на іншу фармакологічну терапію (зокрема, місцеве застосування кортикостероїдів) або на немедикаментозну терапію. Однак відміна ІПП у пацієнта, який раніше відповідав на їх прийом, може призвести до високої частоти симптоматичного і гістологічного рецидиву. Віддалені наслідки нелікованого еозинофільного езофагіту недостатньо вивчені, хоча у деяких пацієнтів можуть розвиватися фіброзні стриктури, ймовірно, внаслідок неконтрольованого еозинофільного запалення [13].
У деяких попередніх дослідженнях низької якості показано, що при ідіопатичному легеневому фіброзі ІПП знижують імовірність прогресування захворювання. Поки не з’являться докази, які остаточно продемонструють, що ІПП неефективні для запобігання прогресуванню ідіопатичного легеневого фіброзу, не треба відміняти ІПП у цих пацієнтів.
Найкраща практична рекомендація 6. Перед відміною ІПП слід оцінити ризик розвитку кровотечі з верхніх відділів ШКТ із використанням підтверджених даних.
Найкраща практична рекомендація 7. У пацієнтів із високим ризиком виникнення кровотечі з верхніх відділів ШКТ не слід відміняти ІПП.
Однією з ключових переваг ІПП є те, що вони помітно зменшують імовірність кровотечі з верхніх відділів ШКТ. Оскільки фактори ризику «верхньої» ШКК (такі як одночасне безрецептурне застосування АСК) часто «приховані», тому вкрай важливо, щоб перед призначенням ІПП пацієнти були ретельно обстежені на предмет таких факторів ризику та загального ризику «верхньої» ШКК.
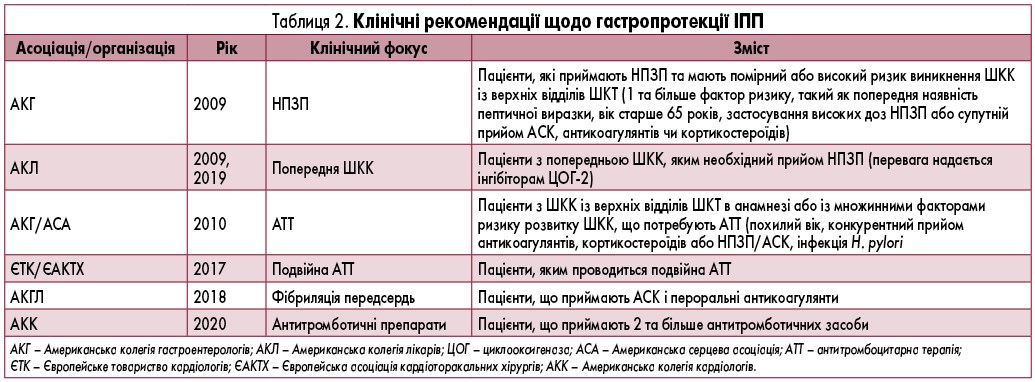
Користь ІПП в амбулаторних пацієнтів із підвищеним ризиком розвитку ШКК була продемонстрована як в РКД, так і в добре спланованих обсерваційних дослідженнях. Незважаючи на це, досі не визначено, які саме пацієнти мають достатньо підвищений ризик ШКК, що є підставою для призначення ІПП. Очевидно, що особам з гіперсекреторними станами, такими як синдром Золлінгера – Еллісона, ІПП відміняти не слід. Але для інших категорій хворих різні лікарські асоціації пропонують різні варіанти рекомендацій (табл. 2) [17-22].
Хоча ці рекомендації дещо відрізняються, вони, як правило, вказують на високий ризик розвитку ШКК, якщо в анамнезі є кровотеча з верхніх відділів ШКТ, прийом кількох антитромботичних засобів (включаючи як антикоагулянти, так і антиагреганти), АСК або НПЗП особами з додатковим ризиком «верхніх» ШКК (вік старше 60 років, тяжкі супутні захворювання, застосування другого НПЗП чи АСК, антитромботичних засобів або пероральних кортикостероїдів). У таких хворих прийом ІПП не слід припиняти через підвищену ймовірність кровотеч із верхніх відділів ШКТ.
Найкраща практична рекомендація 8. Пацієнтів, які припиняють тривалий прийом ІПП, слід попереджати, що в них будуть розвиватися транзиторні симптоми з боку верхніх відділів ШКТ через рикошетну гіперсекрецію кислоти.
Рикошетна гіперсекреція кислоти (РГК) є фізіологічним феноменом, який може виникнути після припинення тривалої терапії ІПП. Як відомо, ІПП пригнічують вироблення шлункової кислоти, що призводить до підвищення внутрішньошлункового рН. При високому pH рівень гастрину в сироватці крові підвищується, оскільки пригнічення шлункової секреції зазвичай виникає лише у присутності шлункової кислоти. Гіпергастринемія сприяє проліферації парієтальних клітин і ентерохромафіноподібних клітин. Це, у свою чергу, підвищує здатність шлунка виробляти кислоту. Поки ІПП застосовують, секреція шлункової кислоти утримується зниженою. Однак після припинення прийому ІПП потенціал кислотоутворення збільшеної маси парієтальних клітин вивільняється, що часто призводить до так званої рикошетної гіперсекреції і може сприяти розвитку симптомів з боку верхніх відділів ШКТ. У подвійному сліпому РКД Reimer та співавт. спостерігали здорових осіб без кислотозалежних симптомів в анамнезі та продемонстрували, що відміна ІПП після 8-тижневого курсу призвела до більшої частоти симптомів з боку верхніх відділів ШКТ порівняно з пацієнтами, які продовжували прийом ІПП. Хоча внутрішньошлунковий рН у цьому дослідженні не вимірювали, результати узгоджуються з визнанням ролі РГК у появі симптомів відміни ІПП [23]. Очікувана тривалість РГК після відміни ІПП недостатньо вивчена, хоча за даними фізіологічних досліджень маса ентерохромафіноподібних і парієтальних клітин зберігається близько 8 тижнів після відміни ІПП, але зазвичай регресує через 6 міс.
Inadomi та співавт. виявили, що хоча приблизно половина всіх пацієнтів з неускладненою ГЕРХ після припинення прийому ІПП змогла утриматись від їх застосування 6 міс, три чверті з них використовували антагоністи Н2-рецепторів або безрецептурні антациди для контролю симптомів. Тому експерти АГА вважають доцільним застосування антагоністів H2-рецепторів та/або антацидів «на вимогу» після відміни ІПП. Аналогічно, використання ІПП «на вимогу» замість безперервного прийому забезпечує ефективний контроль симптомів і також може розглядатися як складова стратегії відміни ІПП [24]. У РКД нещодавно також продемонстровано, що особам без ознак аномальної експозиції кислоти у стравоході при амбулаторному рН-тестуванні (час впливу кислоти >4,0%) у перші 7 днів після відміни ІПП, швидше за все, не потрібне повторне їх призначення [13].
Отже, пацієнтів, які припиняють прийом ІПП, слід попереджати про можливість виникнення симптомів з боку верхніх відділів ШКТ, принаймні в ближній перспективі. Але це не обов’язково означає, що вони мають негайно повернутися до безперервного використання ІПП. Застосування ІПП, антагоністів H2-рецепторів та/або антацидів «на вимогу» може бути корисним для контролю симптомів у ближній перспективі без прихильності до постійної терапії ІПП. Виражені стійкі симптоми, які тривають понад 2 міс після відміни ІПП, можуть свідчити про необхідність продовження терапії ІПП або про наявність іншої причини симптоматики, що не пов’язана із кислотою [13].
Найкраща практична рекомендація 9. При відміні ІПП можна розглянути поступове зниження дози або раптове припинення прийому.
Через занепокоєння, що симптоми, які виникають внаслідок РГК, можуть стати перешкодою на шляху до успішного припинення терапії ІПП, було запропоновано режим поступового зменшення інгібування кислоти, що дозволить забезпечити поступове регресування гіперплазії парієтальних клітин і контролювати секрецію кислоти. Опубліковані результати 1 дослідження, в якому порівнювали раптове припинення прийому ІПП із поступовим зниженням дози протягом 3 тижнів (від ІПП щодня до ІПП через день протягом 3 тижнів, потім припинення). Істотної різниці між 2 групами щодо імовірності припинення прийому ІПП та відсутності симптомів протягом 6 міс (31 проти 22% для поступового зниження дози проти раптового припинення прийому ІПП) не виявлено. Однак враховуючи, що гіперплазія ентерохромафінних і парієтальних клітин може регресувати протягом 2-6 міс, можливо, що режим поступового зниження дози ІПП був надто швидким, щоб бути ефективним.
Сьогодні експерти АГА вважають, що зниження дози та різке припинення прийому ІПП є обґрунтованим. В обох випадках пацієнтам слід нагадувати про ймовірність рецидиву симптомів з боку верхніх відділів ШКТ внаслідок РГК, які можна контролювати за допомогою антацидів або Н2-блокаторів [13].
Найкраща практична рекомендація 10. Рішення припинити прийом ІПП має базуватися виключно на відсутності показань для їх використання, а не на занепокоєнні щодо побічних ефектів, пов’язаних з ІПП (ПЕПІ). Виникнення ПЕПІ або їх наявність в анамнезі у поточного користувача ІПП не є незалежним показанням для їх відміни. Так само наявність основних факторів ризику розвитку ПЕПІ також не має бути самостійним показанням до відміни ІПП.
Зростання занепокоєння через надмірне використання ІПП і необхідність їх відміни було викликане інформацією про ПЕПІ, включаючи пов’язані зі значною захворюваністю або смертністю [8-12]. Велика частина доказів щодо ПЕПІ походить із ретроспективних досліджень, тому немає причинно-наслідкового зв’язку та правдоподібного механізму дії. Більше того, жодне РКД ще не продемонструвало, що користувачі ІПП мають підвищену захворюваність, зумовлену будь-яким із ПЕПІ.
Незважаючи на це, за даними досліджень, занепокоєння серед пацієнтів з приводу ускладнень, пов’язаних з ІПП, виявляють досить часто. Майже 40% пацієнтів зробили спробу припинити прийом ІПП, причому 83% з них – без консультації лікаря [25, 26]. Пацієнти, які повідомили про «надзвичайну стурбованість» ПЕПІ, в 20 разів частіше намагалися припинити прийом ІПП. Більше того, три чверті лікарів повідомили, що вони змінили план лікування через занепокоєння щодо безпеки ІПП [94].
Припинення прийому ІПП пацієнтами на основі занепокоєння з приводу недоведеного ризику побічних ефектів може призвести як до появи повторних симптомів, так і до появи серйозних ускладнень в осіб із певними показаннями до терапії ІПП. Тому лікарі не повинні підтримувати це занепокоєння пацієнтів як обґрунтування для відміни ІПП, якщо залишаються показання до їх застосування.
Таким чином, рішення про відміну ІПП є складним, має певні нюанси та істотні наслідки при невідповідному або недостатньо обґрунтованому припиненні їх застосування. І навпаки, неконтрольоване використання ІПП у ситуаціях, коли показання для терапії ІПП відсутні або сумнівні, може спричинити значне збільшення витрат на лікування і навіть підвищити ризик медичної шкоди при повній відсутності користі. Рішення про відміну ІПП потребує системного підходу і має ухвалюватись колегіально. Сподіваємося, що представлені рекомендації будуть корисними для клініцистів і пацієнтів та сприятимуть підвищенню якості лікування хворих із кислотозалежною патологією.
Література
- Pottegard A., Broe A., Hallas J. et al. Use of proton-pump inhibitors among adults: a Danish nationwide drug utilization study. Therap Adv Gastroenterol. 2016; 9: 671-678.
- Daniels B., Pearson S.A., Buckley N.A. et al. Long-term use of proton-pump inhibitors: whole-of-population patterns in Australia 2013-2016. Therap Adv Gastroenterol. 2020; 13: 1756284820913743.
- Bustillos H., Leer K., Kitten A. et al. A cross-sectional study of national outpatient gastric acid suppressant prescribing in the United States between 2009 and 2015. PLoS One. 2018; 13: e0208461.
...
26. Kurlander J.E., Rubenstein J.H., Richardson C.R. et al. Physicians’ perceptions of proton pump inhibitor risks and recommendations to discontinue: a national survey. Am J Gastroenterol. 2020; 115: 689-696.
Повний список літератури знаходиться в редакції.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 3(65)-4(66) 2022 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. ...
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...
Відтворення майбутнього здорової нації – один з найважливіших сенсів існування теперішнього покоління. День боротьби з ожирінням нагадує нам про поширеність цього проблемного явища і важливість попередження його наслідків. Ожиріння може мати вплив на різні аспекти здоров'я, включаючи репродуктивне....
Вивчення клініко-патогенетичних особливостей поєднаного перебігу остеоартрозу (ОА) у хворих із метаболічними розладами, які характеризують перебіг метаболічного синдрому (МС), зокрема цукровим діабетом (ЦД) 2 типу, ожирінням (ОЖ), артеріальною гіпертензією (АГ), є актуальним, оскільки це пов’язано з неухильним збільшенням розповсюдженості цього захворювання, недостатньою ефективністю лікування, особливо за коморбідності з іншими захворюваннями, які патогенетично пов’язані з порушеннями метаболічних процесів. ...