Артеріальна гіпертензія у дітей і підлітків
Виявлення артеріальної гіпертензії (АГ) у дітей і підлітків є складним завданням, адже в цій віковій групі існують труднощі з визначенням стандартів діагностики захворювання і неможливо провести дослідження з оцінкою серцево-судинних подій. Також існує необхідність статистичного аналізу поширеності АГ серед дітей і підлітків [1].
У трьох поточних рекомендаціях запропоновані різні визначення [2-4]. У таблиці 1 підсумовані сучасні критерії визначення захворювання у порівнянні з четвертим звітом ННПВАТ [5], що містить нормативні таблиці з урахуванням віку, статі і зросту, які були оновлені ААП.
Окрім відмінностей у визначенні АГ (табл. 1), у рекомендаціях ААП 2017 р. з нормативних таблиць виключено молодь із надмірною масою тіла/ожирінням (НМ/Ож).
Враховуючи різні дані асоціації та ради Європейського товариства кардіологів (ЄТК), разом з Європейською асоціацією педіатрів і дитячої кардіології підготували цей документ з метою досягнення компромісу з приводу різних поглядів, а також для пошуку заходів, які слід вжити для подальшого уточнення суперечливих питань.
Розділ 1. Визначення і класифікація
На відміну від рекомендацій США 2017 р., які для підлітків від 13 років визначають пороговий рівень артеріального тиску (АТ) ≥130/80 мм рт. ст., рекомендації ЄТАГ для підлітків від 16 років визначають пороговий рівень АТ ≥140/90 мм рт. ст. (такі рівні АТ визначають і для дорослих осіб у США і Європі) [2, 3, 6, 7]. Вибір цільового рівня АТ залежить переважно від фізіологічного розвитку організму [8].
З урахуванням нормативних таблиць ННПВАТ, рекомендації ЄТАГ не виключають осіб із НМ/Ож (індекс маси тіла (ІМТ) ≥85-го перцентилю), що може вплинути на діапазон нормального рівня АТ та класифікувати як нормотензивних тих молодих людей, які визначені як гіпертоніки відповідно до номограм ААП [9, 10]. Крім того, враховуючи збільшення кількості доказів зв’язку між НМ/Ож і високим АТ й ураженням органів-мішеней у дітей і підлітків, ААП рекомендує визначати порогове значення АТ після виключення осіб із НМ/Ож [10, 12].
Прийняття нормативних таблиць ААП призводить до збільшення поширеності АГ і чутливішого виявлення пошкодження органів-мішеней, зокрема гіпертрофії лівого шлуночка (ГЛШ) [9, 10]. Проте таке підвищення чутливості методу досягається ціною зниження специфічності [13, 14].
Нещодавно Італійським товариством з гіпертензії й Італійським товариством з педіатрії було схвалено документ щодо дотримання номограм ННПВАТ [1].
У Канадських рекомендаціях з гіпертензії запропоновані нові таблиці ААП, але спроба спрощення за рахунок визначення фіксованих точок, як альтернатива перцентилям, призвела до ще більшої плутанини. Спрощення має враховувати систему класифікації й особливо клінічну процедуру підтвердження діагнозу АГ.
Отже, оцінити поширеність АГ у зазначеній віковій групі дуже важко через велику кількість різних визначень цієї патології.
Вимірювання АТ
У поточних рекомендаціях пропонують вимірювати АТ під час повторних прийомів (деталі можна знайти в розділі 2) для підтвердження даних, отриманих під час першого візиту. Відповідно до трьох рекомендацій, АТ слід визначати під час принаймні трьох візитів, що може призводити до упущення пацієнтів, тому це рідко застосовують у реальних умовах. Дітей із високим рівнем АТ можна виявити навіть під час разового виміру тиску лікарем чи медсестрою, хоча підтверджувати діагноз АГ слід під час наступного візиту [15].
Консенсусна група (Consensus Panel) погоджується, що після виявлення АГ підтвердження діагнозу можливе лише після повторного візиту, як і рекомендувалося раніше [16, 17]. Перевагу слід віддавати вимірюванню АТ у домашніх умовах (ВАТДУ) із використанням автоматичних пристроїв, дозволених до застосування у дітей (розділ 2). Такий підхід рекомендований усіма педіатричними настановами, а також Європейськими настановами з АГ у дорослих.
Оскільки під час загальноприйнятого АМАТ використовують референтні бази на основі даних із кавказько-німецьких популяцій, консенсусна група рішуче підтримує створення багатонаціональної Європейської бази даних АМАТ у дітей і підлітків з метою оптимізації цього важливого діагностичного інструменту (панель 1).
Встановлення діагнозу АГ
В осіб до 16 років АГ слід діагностувати відповідно до модифікованих таблиць ААП [2], однак Європа потребує більш точних специфічних нормативних стандартів (панель 1). Для підлітків від 16 років значення офісного АТ ≥130/85 мм рт. ст. є пороговою точкою для порівняння з пороговим рівнем АТ у дорослих [7].
Консенсусна група погоджується, що значення АТ ≥130/85 мм рт. ст. є достатнім для встановлення діагнозу АГ. Відповідно до номограм ААП, іноді рівень систолічного АТ в осіб 13-16 років є вищим, ніж у дорослих (особливо у високих хлопців), але це може пояснюватися ампліфікацією периферичної пульсової хвилі, яка зазвичай є вищою в осіб цієї вікової групи (до 20 мм рт. ст. чи навіть більше) [18]. Необхідні подальші дослідження щодо впливу ампліфікації периферичної пульсової хвилі на рівень АТ у зазначеній віковій групі.
Консенсусна група погоджується, що ехокардіографія (ЕхоКГ) може бути важливим доповненням для встановлення діагнозу тоді, коли отримані дані можуть вплинути на прийняття рішення (див. розділ 3 і 4). У таблиці 2 підсумовані положення консенсусної групи.
Розділ 2. Як вимірювати АТ у дітей і підлітків
АТ можна визначати шляхом вимірювання під час візиту (АТВ), АМАТ і ВАТДУ [19]. Хоча номограми АТВ створені на основі даних, отриманих у великих популяціях, референтні значення АМАТ і ВАТДУ взяті з окремих досліджень [2, 3, 5].
Ключовим питанням при будь-якому методі вимірювання є розмір манжети, оскільки занадто малі манжети завищують, а занадто великі занижують рівень АТ. Ширина манжети оптимального розміру повинна становити близько 40% окружності руки в її частині між акроміоном і олекраноном, а довжина балона повинна охоплювати 80-100% окружності руки [2].
Сфігмоманометри
Усі поточні рекомендації посилаються на базу даних, що спирається на виміри, зроблені за допомогою ртутних сфігмоманометрів (розділ 1). Через можливу токсичність ртуті такі сфігмоманометри не використовують. Зараз поширені автоматичні електронні сфігмоманометри, в основі роботи яких лежить осцилометричний метод. Проте не всі автоматичні осцилометричні прилади валідовані для застосування в педіатрії, їх вартість не є низькою [20]. Оскільки осцилометричні прилади не вимірюють, а швидше оцінюють рівень АТ, їхня точність є невизначеною. Однак у нещодавньому матаналізі було виявлено сильний зв’язок між даними, отриманими при їх застосуванні, і використанні ртутних сфігмоманометрів, що підтвердило доцільність їх застосування в дітей і підлітків [21].
Консенсусна група погоджується, що головним пріоритетом є створення глобальних референтних номограм АТ у педіатрії, отриманих на основі досліджень з використанням осцилометричних пристроїв (панель 1), хоча на сьогодні вже запропоновано декілька регіональних стандартів рівня АТ [22, 23].
У дітей слід використовувати лише валідовані осцилометричні пристрої. Для підтвердження діагнозу АГ рівень АТ, визначений за допомогою осцилометричного пристрою, має бути підтверджений за допомогою аускультативного методу із застосуванням каліброваного анероїдного сфігмоманометра (кожні 6 міс) [2, 3].
АТВ
Для вимірювання АТВ особа має спокійно посидіти декілька хвилин і розмістити руку на опорі на рівні серця [2]. У разі застосування аускультативного методу рівень систолічного АТ відповідає появі тонів (1-го за Коротковим), а рівень діастолічного – зникненню тонів (5-го за Коротковим).
Під час візиту АТ слід вимірювати тричі з інтервалом 1-2 хв (розраховують середнє значення двох останніх показників, перший результат не враховують). Під час першого візиту пацієнта АТ необхідно вимірювати на обох руках і на одній нозі в положенні лежачи з метою виключення коарктації аорти (КоА; розділ 4). Діагноз АГ має бути підтверджений під час наступного амбулаторного візиту пацієнта, дата якого є індивідуальною і залежить від рівня АТ.
Консенсусна група погоджується з тим, що автономні автоматизовані осцилометричні вимірювання АТ у дітей і підлітків не слід використовувати для діагностики АГ, адже відсутні дослідження, які б демонстрували кращу діагностичну цінність такого методу у порівнянні зі звичайним визначенням АТВ у дітей і підлітків.
АМАТ
Відповідно до рекомендацій, 24-годинний АМАТ є важливим методом обстеження дітей і підлітків. Проте клінічна інтерпретація значень АМАТ у цій віковій категорії обмежена.
Недостатній комплаєнс дітей при АМАТ, особливо вночі, ускладнює інтерпретацію результатів. Відповідно до чинних рекомендацій, інтерпретація даних АМАТ у дітей і підлітків грунтується на визначенні гіпертензивного фенотипу з урахуванням значень АТВ і АМАТ [25].
Критично важливим завданням є створення Європейських номограм АМАТ з урахуванням віку, статі і зросту (панель 1).
Відповідно до рекомендацій AAП, EТАГ і Американської асоціації серця (ААС), АМАТ може бути важливим в окремих випадках (підозра на гіпертензію білого халата, вторинну АГ, діабет, для оцінки антигіпертензивної терапії, а також у клінічних дослідженнях) і повинен проводитись у вторинних і третинних територіальних центрах, які мають специфічні навички з діагностики й лікування АГ у педіатричних пацієнтів для мінімізації помилок у діагностиці захворювання.
У дітей і підлітків значення АМАТ залежить від віку, а порогові значення, які застосовують у дорослих, відрізняються у США і Європі [3, 27].
Консенсусна група погоджується, що 95-й перцентиль АМАТ може використовуватися як порогове значення для діагностики АГ у дітей і підлітків доти, доки рівень АТ залишається нижчим за відповідний рівень у дорослих [3, 7]. Важливо взяти до уваги, що значення АМАТ у дітей і підлітків часто є вищими, ніж відповідні значення АТВ, причому різниця відповідає віку [28].
Відповідно до Європейських референтних значень АМАТ для дітей, які грунтуються на визначенні 95-го перцентилю, значення АМАТ можуть бути навіть вищими за порогові значення АМАТ у дорослих при АГ [28, 29]. Цей очевидний парадокс може пояснюватися вищою периферичною ампліфікацією пульсової хвилі в цій віковій групі [30, 31].
Консенсусна група погодила такі пункти при АМАТ:
- вдень вимірювання повинні проводитися через 20 хв, вночі – через 30 хв;
- для зменшення надмірної тривожності, а також досягнення комплаєнсу пацієнтам молодого віку слід пояснити причини обстеження;
- результати АМАТ завжди слід інтерпретувати після оцінки АТВ [26].
ВАТДУ
Референтні номограми ВАТДУ також були отримані в одній популяції, а при дослідженні використовувався один пристрій, валідований для цього обстеження в дітей [23]. Існують обмежені дані щодо зв’язку між ВАТДУ і пов’язаним із гіпертензією ураженням органів-мішеней (ПГУОМ) у дітей і підлітків. Зв’язок між ВАТДУ і АТВ варіює залежно від віку дітей [33]. Складність застосування ВАТДУ у дітей і підлітків також зумовлена малою кількістю досліджень його клінічного застосування, малою кількістю даних щодо нічного рівня АТ, а також невизначеністю його діагностичної ролі [34].
Консенсусна група погодила, що слід створити європейські номограми залежно від віку, статі і зросту (панель 1).
Консенсусна група погодила, що при проведенні ВАТДУ в дітей слід користуватися рекомендаціями ЄТК/ЄТАГ для дорослих [7].
ВАТДУ може бути корисним при сумнівах щодо встановлення діагнозу, а також при оцінці ефективності призначеної терапії.
Для проведення ВАТДУ пацієнтів слід навчити правильно проводити вимірювання.
Розділ 3. Клінічна оцінка ураження органів-мішеней при АГ
Клінічна оцінка
При підозрі на АГ слід детально зібрати анамнез і провести фізикальний огляд. У таблиці 3 наведені ключові дані анамнезу, які слід зібрати, відповідно до Європейських рекомендацій, у дітей і дорослих [3, 7].
Відповідно до рекомендацій консенсусної групи, ключовими методами є визначення ІМТ та окружності талії (ОТ) [35, 36]. Оскільки немає валідованих педіатричних Європейських таблиць ОТ залежно від віку і статі, ОТ має співвідноситися зі зростом (співвідношення талія/зріст) із пороговим значенням 0,50 [37].
При підозрі на вторинну гіпертензію завжди необхідно проводити рутинні (таблиця 4, рядок Біохімія крові) і додаткові лабораторні тести.
Відповідно до останніх даних, правильно інтерпретована електрокардіограма (ЕКГ) може бути корисною в пацієнтів цього віку [38].
Оцінка ПГУОМ
Згідно з чинними педіатричними рекомендаціями, у пацієнтів з АГ слід проводити оцінку ПГУОМ. Консенсусна група погоджується, що слід обстежувати нирки, серцево-судинну систему і мозок.
Нирки
Функцію нирок слід оцінювати незалежно від відомої хронічної хвороби нирок (ХХН) для:
- виявлення доклінічної стадії хвороби нирок;
- оцінки впливу АГ і/або терапії на функцію нирок.
Для оцінки ШКФ рівень креатиніну краще визначати ферментативним, аніж колориметричним методом. Також можна використовувати цистатин.
Як маркер ПГУОМ слід визначати мікроальбумінурію [3, 4]. Незважаючи на обмежену кількість даних, рівень креатиніну більш ніж 30 мг/г є патологічним.
Консенсусна група згідна, що ШКФ слід визначати за двома формулами (див. бокс 2) [40, 41]. У разі ШКФ <90 мл/хв/1,73 м2 і/або мікроальбумінурії обстеження слід проводити щороку.
Серце і судини
Відповідно до поточних рекомендацій, під час встановлення діагнозу АГ пацієнтам слід проводити ЕхоКГ. Консенсусна група погоджується, що таке обстеження слід проводити тоді, коли результати можуть вплинути на прийняття рішень.
Масу міокарда лівого шлуночка (ММЛШ) потрібно розраховувати відповідно до зросту. Зазвичай пропонується індексація в метрах у 2,7 ступеня, з урахуванням порогових значень у дорослих, чи спеціального розподілу в дітей і підлітків [3, 12]. Для усунення залишкової регресії індексу ММЛШ щодо віку і зросту запропоновано специфічний для віку показник [42, 43].
Консенсусна група погодила, що гранична норма ММЛШ ≥45 г/м2 [16] є оптимальною для виявлення ГЛШ при проведенні ЕхоКГ у пацієнтів зазначеного віку [43]. Також ГЛШ може бути оцінена за допомогою 95-го перцентилю відповідно до зросту, віку і статі. Цей метод продемонстрував хорошу чутливість [12, 44].
Оскільки відносна товщина стінки (ВТС) також корелює з віком, консенсусна група погоджується, що ВТС потрібно корегувати залежно від віку (ВТСк), а значення ВТСк ≥0,38 відповідає концентричній геометрії лівого шлуночка [45].
Дані щодо користі від складніших методів ультразвукових досліджень відсутні.
Потреба в повторному проведенні ЕхоКГ залежить від клінічного стану, перебігу захворювання, можливих змін клінічної картини, а також є корисною для оцінки змін міокарда ЛШ при відповіді на терапію.
Навіть за наявності інших кардіоваскулярних факторів ризику рутинне проведення УЗД сонних артерій не рекомендовано, бо не впливає на уточнення кардіометаболічного ризику в зазначеній віковій групі.
Мозок
АГ у дітей і підлітків є фактором розвитку когнітивних розладів [47]. АГ у молодих осіб також асоціюється зі зниженою оцінкою при нейрокогнітивному тестуванні [48].
Консенсусна група погоджується, що показання до нейропсихіатричного обстеження дітей і підлітків із АГ є невизначеними, хоча його можна проводити тоді, коли це може вплинути на клінічне ведення пацієнтів. Це питання потребує подальших досліджень.
Розділ 4. Вторинна АГ
У дітей вторинна АГ зустрічається частіше, ніж у дорослих, однак через зростання частоти первинної АГ, пов’язаної з ожирінням, частка вторинної АГ у дітей зменшилася з 85 до 9%, що переважно спостерігається в педіатричних центрах третинного рівня допомоги [50].
Найчастішими формами вторинної АГ у дітей і підлітків є ренальна (паренхіматозна і/або васкулярна), кардіальна (КоА) чи ендокринна (первинний гіперальдостеронізм, вроджена гіперплазія надниркових залоз, феохромоцитома і гіпертиреоз) форми.
Поширеність фіброзно-м’язової дисплазії судин нирок у загальній популяції – 400 випадків на 100 тис., що становить близько 10% випадків реноваскулярної АГ. Ця патологія частіше зустрічається в жінок, а клінічні прояви найчастіше виникають у віці 15-50 років [51, 52]. Частота у дітей віком 6-16 років залишається невідомою [53].
КоА спостерігають у 25-44 на 100 тис. дітей, що становить близько 5-8% від усіх вроджених вад серця [54, 55]. КоА здебільшого діагностують і лікують у грудному чи ранньому дитячому віці. Серед дітей віком від 6 років, які мають гіпертензію, частота КоА становить 5 випадків на 1000 осіб [56]. Після оперативного лікування АГ може зберігатися протягом усього життя чи виникнути пізніше, при цьому може розвиватись як окремо, так і разом із рецидивом КоА.
Лише 1% пухлин наднирників діагностують у дітей і лише 3% випадків феохромоцитоми виявляють у дітей до 16 років [57, 58]. Первинний гіперальдостеронізм, ймовірно, є недостатньо діагностованою причиною вторинної АГ у дітей [59]. За оцінками, в 4% осіб зазначеної вікової групи з АГ альдостерон-ренінове співвідношення становить >10 [59].
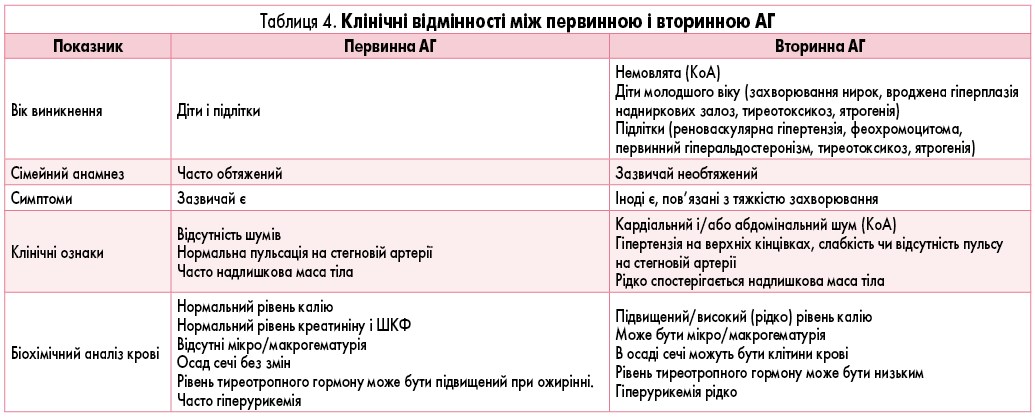
Незважаючи на деякі розбіжності щодо поширеності і запропонованих діагностичних шляхів, важливим є швидке виявлення і лікування вторинної АГ у дітей [2-4, 7]. У таблиці 4 наведені показання до прицільного пошуку причин вторинної АГ. Особливу увагу слід звернути на вік виявлення захворювання, оскільки вторинна АГ набагато частіше розвивається в дітей <12 років [60].
Консенсусна група погоджується, що початкова диференційна діагностика первинної і вторинної АГ має складатися з таких кроків:
- детальний сімейний анамнез;
- фізикальний огляд має охоплювати вимірювання АТ на трьох кінцівках і оцінку пульсації над плечовою і стегновою артеріями з метою скринінгу КоА;
- лабораторні тести:
- функції нирок (оцінка ШКФ; див. розділ 3);
- електроліти сироватки крові;
- аналіз сечі на протеїнурію, мікрогематурію і дослідження осаду сечі;
- альдостерон-ренінове співвідношення, з урахуванням того, що інтерпретація може бути важкою, оскільки значення залежать від статі, віку і можливого впливу призначеного фармакологічного лікування [61];
- рівень тиреотропного гормону і вільних гормонів щитоподібної залози.
У випадку виявлення відхилень лабораторних тестів, другої стадії чи тяжкої АГ, яка не відповідає на нефармакологічні зміни (способу життя), консенсусна група погоджується, що можуть бути проведені такі подальші обстеження:
- УЗД нирок для виявлення структурної патології;
- ЕхоКГ;
- МРТ чи КТ надниркових залоз;
- визначення метанефринів і норметанефринів у крові чи в сечі, отриманій за добу;
- цифрова субтракційна ангіографія ниркових артерій для виявлення стенозів.
У таблиці 4 показані основні клінічні і лабораторні відмінності між первинною і вторинною АГ у дітей і підлітків.
Розділ 5. Лікування АГ
Відповідно до поточних рекомендацій, лікування АГ потрібно починати з нефармакологічних втручань [2, 4]. Першим кроком слід рекомендувати зміну способу життя, яка є важливою для відтермінування медикаментозного лікування, а також для доповнення гіпотензивних ефектів антигіпертензивних препаратів.
Першим у лікуванні АГ у дітей є покращення їх прихильності до зміни способу життя, як показано в таблиці 5.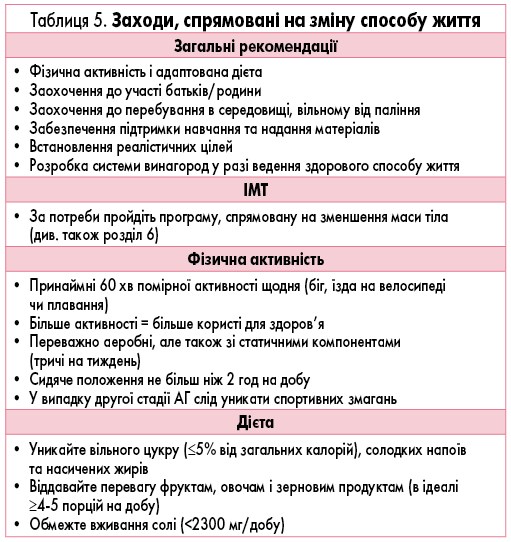
Розпочинати лікування з фармакологічних засобів слід тоді, коли є симптоми і/або ознаки ПГУОМ, друга стадія АГ чи супутні захворювання (розділ 7), а також тоді, коли зміна способу життя не приносить результатів [2, 3].
До першої лінії антигіпертензивних препаратів належать інгібітори ангіотензинперетворювального ферменту (іАПФ), блокатори рецепторів ангіотензину (БРА), дигідропіридинові блокатори кальцієвих каналів (БКК) і діуретики. Слід враховувати, що в дітей і підлітків африканського походження чутливість до монотерапії іАПФ/БРА знижена [62]. Через потенційні побічні ефекти бета-блокаторів застосовувати їх не рекомендується, окрім окремих станів. У лікуванні рекомендовано дотримуватися покрокового підходу (рис.) [2-4].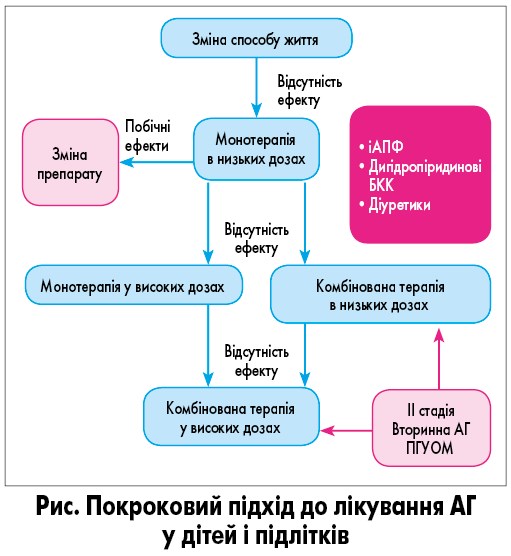
Зміна способу життя
Консенсусна група погоджується з поточними рекомендаціями щодо зміни способу життя (табл. 5), які взяті з гайдлайну ЄТК 2016 р. [3].
Вибір препарату
Більшість гіпотензивних препаратів, схвалених до використання в педіатрії, можуть застосовуватися лише в дітей від 6 років. Спроба змін у законодавстві, у тому числі нова регуляція педіатричних засобів у Європі, привертали до цього багато уваги. Не ясно, який препарат слід використовувати першим (наприклад, експерти рекомендують застосовувати патофізіологічний підхід). Загалом, вибір препарату покладається на лікаря [2, 3, 64].
Консенсусна група погоджується, що, зважаючи на гетерогенну природу АГ у дітей, препарат слід вибирати з урахуванням:
- передбачуваного патофізіологічного механізму;
- наявності супутньої патології;
- наявності відповідних лікарських форм.
Фармакологічне лікування має обмежуватися препаратами, дозволеними для використання у дітей. На рисунку показано покроковий підхід, схвалений консенсусною групою.
Вибір препарату залежить від його переваг і ймовірної відповіді на лікування.
При виникненні резистентної АГ слід оцінити прихильність до терапії, а також провести скринінг на виявлення вторинної АГ. Тяжка АГ із гострим початком потребує негайного втручання і виключення невідкладних гіпертензивних ускладнень [65, 66]. За наявності невідкладних ускладнень АГ пацієнта слід госпіталізувати до педіатричного відділення інтенсивного лікування і розпочати внутрішньовенне введення лікарських засобів у потрібних дозах, при цьому перевагу слід віддавати лабеталолу, нікардипіну і нітропрусиду натрію.
Цілі лікування
Тривають дискусії щодо цільового рівня АТ у дітей і підлітків. У рекомендаціях запропоновані різні цільові значення АТ, з урахуванням порогового рівня АТ, необхідного для встановлення діагнозу АГ (розділ 1). У керівництвах ЄТК і ААП більш суворий цільовий рівень АТ рекомендований для пацієнтів із ХХН, особливо за наявності протеїнурії (враховується рівень АМАТ) [68].
Консенсусна група погоджується, що в дітей із первинною АГ без ураження органів-мішеней прийнятним є досягнення рівня АТ до значення 95-го перцентилю. За наявності ПГУОМ чи вторинної АГ консенсусна група рекомендує пороговий рівень АТ, що відповідає 90-му перцентилю.
У дітей із ХХН без протеїнурії цільові значення 24-годинного АМАТ не повинні перевищувати показники 75-го перцентилю, тоді як для пацієнтів із ХХН і протеїнурією значення при АМАТ має відповідати 50-му перцентилю [3, 69, 70].
Відповідно до критеріїв, наведених у рекомендаціях для дорослих і настановах ЄТК 2016 р., у підлітків старше 16 років першочерговим завданням є зниження АТВ нижче 130/85 мм рт. ст., з подальшим досягненням рівня 120/75 мм рт. ст. у пацієнтів із ПГУОМ і/або ХХН.
Консенсусна група рекомендує вискористовувати ВМТДУ для оцінки ефективності гіпотензивної терапії. Обов’язковими для оптимізації лікування в осіб молодого віку із ХХН є повторні АМАТ (розділ 2).
Пропозиції консенсусної групи щодо отримання знань
Консенсусна група погоджується, що дані про лікування АГ в осіб молодого віку є обмеженими, а мала кількість досліджень унеможливлює створення доказових методів ведення таких пацієнтів.
Нагальні потреби і заходи, спрямовані на покращення знань, відображені в панелі 3. Результати вкрай необхідних досліджень допоможуть переконатися, що молодь отримує безпечні й ефективні гіпотензивні препарати.
Розділ 6. Оцінка та корекція супутніх факторів ризику
Кардіометаболічні фактори ризику (КМФР) часто наявні в осіб із АГ, у тому числі в дітей і підлітків. До них належать нездоровий спосіб життя, інсулінорезистентність, гіперурикемія і незначне запалення [3, 71-73]. Раннє виявлення КМФР та їх корекція в дітей і підлітків із АГ є важливими для запобігання ССЗ у дорослому віці.
У сучасних рекомендаціях немає єдиного визначення КМФР [2-4]. Супутні КМФР (дисліпідемія, діабет і навіть ожиріння) іноді позначають як «супутні захворювання» і перераховують разом з основною хворобою, такою як ХХН чи обструктивне апное уві сні, які можуть бути радше причинами вторинної АГ (розділ 4).
Консенсусна група погоджує, що в дітей і підлітків слід чітко розрізняти супутні захворювання, які можуть самі спричинити захворювання (розділ 4), а також КМФР, які часто співіснують з АГ і можуть корегуватися в разі зміни способу життя (табл. 6).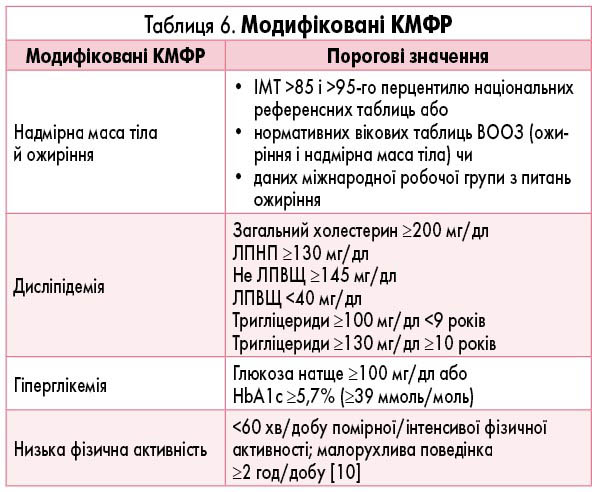
Одним із найважливіших КМФР у дітей є ожиріння, що зумовлено його широкою поширеністю в дитячій популяції, частою супутньою появою з іншими КМФР, а також високою поширеністю надалі, в дорослому віці [74]. У дітей із надмірною масою тіла АГ визначається в 5% осіб, з ожирінням – 15,3% осіб. При цьому в дітей із нормальною масою тіла АГ зустрічається у 1,9% випадків [11].
У таблиці 6 наведені визначення, затверджені для всіх КМФР. Надмірна маса тіла й ожиріння в дітей є підступними проблемами, які поступово стають серйозною загрозою для здоров’я, що обумовлено зростанням нездорового малорухомого способу життя серед дітей в усьому світі [77-79]. Оскільки ожиріння й АГ незалежно пов’язані зі збільшенням ММЛШ, наявність ожиріння слід враховувати при виборі терапії, спрямованої на ПГУОМ [80, 81].
Лікуючи АГ, зусилля слід також спрямувати на корекцію КМФР. Наявність КМФР асоціюється з передчасним розвитком атеросклерозу (який часто позначають як раннє старіння судин), а їхня поява пов’язана з нездоровим способом життя, інсулінорезистентністю і запаленням низького ступеня.
Консенсусна група погоджується з викладеним нижче.
- Відсутні дослідження з оцінки кардіоваскулярного ризику в дітей і підлітків.
- Враховуючи молодий вік, існують сумніви щодо доцільності діагностики метаболічного синдрому (МС) у дітей як фактора ризику ССЗ, хоча є певні докази його зв’язку з ПГУОМ [82, 83]. Інсулінорезистентність, ліпідний профіль і АТ коливаються протягом пубертатного періоду і можуть впливати на міцність зв’язку між КМФР і подальшими наслідками у дорослому віці [78]. У поздовжньому дослідженні не було показано переваг МС над ІМТ чи ожирінням у прогнозуванні субклінічного атеросклерозу, діабету 2 типу чи МС у дорослому віці [79].
- Ожиріння в дитинстві і підлітковому віці зазвичай зберігається і в дорослому віці [84] та є надійним предиктором кардіоваскулярних подій і майбутніх негативних наслідків [85].
Фізична активність у дитинстві є критично важливою, адже її відсутність пов’язана з розвитком ожиріння, АГ, запалення, інсулінорезистентності й атеросклерозу в дорослому віці [86].
Консенсусна група цілком погоджується, що найважливішим кроком впливу на КМФР є зміна способу життя. Це положення відображене в поточних рекомендаціях і нещодавній позиції з ААС [2, 3, 71]. Заходи, спрямовані на підвищення фізичної активності (як окремо, так і в комбінації з дієтою), є ефективними щодо зменшення ризику виникнення ожиріння в дитинстві [87].
Рекомендації, спрямовані на підвищення щоденної активності і розширення доступу до здорової їжі, повинні узгоджуватися із соціально-економічними факторами і факторами навколишнього середовища [88, 89].
Консенсусна група погоджується, що в разі невдалої спроби вплинути на КМФР за допомогою зміни способу життя можна розглянути додаткове застосування медикаментозної терапії. Особливо це стосується окремих пацієнтів із високим кардіоваскулярним ризиком [3, 71].
У дітей від 10 років із високим рівнем холестерину ЛПНЩ можна застосовувати статини і/або інгібітори абсорбції холестерину (в разі хорошої переносимості). Фенофібрати (після оцінки їх побічних ефектів) чи омега‑3 жирні кислоти можна призначати особам із високим рівнем тригліцеридів. Метформін слід приймати особам зі встановленим діагнозом цукрового діабету 2 типу. За наявності багатьох КМФР потрібен міждисциплінарний підхід.
У дітей і підлітків вивчити несприятливі кардіоваскулярні наслідки неможливо, тому існує потреба в оцінці зв’язку між КМФР і маркерами преклінічних кардіоваскулярних захворювань (наприклад, геометрією ЛШ) [91].
Консенсусна група погодила, що подальші дослідження повинні визначити, чи можна використовувати наявність у дітей КМФР і ПГУОМ для вирішення питання ранньої терапевтичної стратегії.
Розділ 7. Впровадження пропозицій в реальних умовах
Стандартними рекомендаціями щодо скринінгу АГ у дітей і підлітків часто нехтують, тому на кожному рівні медичної допомоги слід вживати зусилля, спрямовані на їх успішне впровадження в клінічну практику [94].
Консенсусна група відмітила, що публікація рекомендацій і даних, заснованих на доказах, не обов’язково вказують на їх дотримання в щоденній клінічній практиці. Залучення наукових товариств, асоціацій громадського здоров’я тощо є критичним для впровадження рекомендацій, затверджених цим документом з метою покращення виявлення і лікування АГ у людей молодого віку.
Міжнародні наукові товариства
Міжнародні наукові товариства повинні:
- інформувати національні професійні товариства, як клінічні (наприклад, сімейних лікарів, педіатрів, кардіологів, педіатричних медсестер), так і ті, учасники яких задіяні в профілактичних заходах (наприклад, шкільні медсестри; спеціалісти з охорони здоров’я, які займаються підлітками), про рекомендації чи інші експертні документи, засновані на доказах, з метою виявлення і лікування АГ у дітей і підлітків;
- стимулювати національні товариства щодо інформування і навчання їхніх учасників;
- організовувати опитування серед сімейних лікарів, кардіологів і педіатрів на міжнародному рівні для оцінки дотримання рекомендацій у щоденній практиці.
Національні товариства
Національні товариства повинні:
- розробляти національні стратегії щодо впровадження рекомендацій у клінічну практику і програми профілактичних заходів;
- інформувати та інструктувати членів щодо правильності вимірювання АТ у дітей і підлітків та необхідних дій при виявленні у пацієнтів АГ. Для виконання цього завдання можна використовувати курси, національні конгреси, суспільні журнали чи інші ЗМІ;
- співпрацювати із закладами охорони здоров’я для розробки стратегій залучення й інформування широкої громадськості;
- проводити інтеграцію ключових показників щодо ведення АГ у дітей і підлітків у моніторинг якості допомоги і бенчмаркетингу.
Організації охорони здоров’я
Організації охорони здоров’я повинні:
- забезпечити високий пріоритет заходів профілактики й лікування АГ у дітей і підлітків;
- інформувати широку громадськість щодо ризиків АГ у дітей і підлітків із застосуванням преси, соціальних медіа чи залученням великих компаній сфери охорони здоров’я;
- організувати інформаційні кампанії щодо впливу високого рівня фізичної активності, здорового харчування, вживання малої кількості солі і вільного цукру, а також відмови від паління на рівень АТ;
- гарантувати для дітей захист від будь-якої реклами нездорової їжі чи потенційно шкідливих звичок під час перегляду ТВ і соціальних медіа.
Висновки
У цьому документі висвітлені суперечливі позиції основних діючих рекомендацій щодо АГ у дітей і підлітків і наведена інформація, доступна для щоденної клінічної практики. У документі ми спробували узгодити різні позиції і необхідні заходи, спрямовані на зменшення прогалин у наших знаннях.
Серед основних заходів, яких необхідно вжити, особливо рекомендується наступне.
- Створити необхідні мультиетичні європейські нормативні таблиці АТВ, АМАТ і ВАТДУ шляхом проведення повздовжніх реєстрів із визначенням проспективного звязку з кардіоваскулярним ризиком у дорослих.
- Розробити рандомізовані клінічні дослідження з використанням сурогатних кінцевих точок для фіксації специфічних переваг і недоліків гіпотензивних препаратів та стратегій, спрямованих на зміну способу життя.
Консенсусна група наполегливо рекомендує впровадження міжнародної версії всесвітньої ініціативи щодо створення нормативних таблиць для дітей і підлітків усіх континентів з урахуванням загальних правил щодо виявлення АГ у зазначеній віковій групі.
Переклад з англ. Валерія Палько
Тематичний номер «Педіатрія» № 5 (66) 2022 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....