Лікування гемороїдальної хвороби: індивідуальний комплексний підхід – найкраща відповідь на складний виклик
За матеріалами ІV З’їзду колопроктологів України, 26-28 жовтня, м. Київ
Хронічний геморой (гемороїдальна хвороба) є дуже неприємною для хворого і в той же час досить непростою у лікуванні патологією. Нерідко це захворювання настільки погіршує якість життя пацієнта, що потребує хірургічного лікування. Та навіть радикальні методи не виключають можливості рецидиву, не говорячи вже про те, що операція може мати певні ускладнення. Чи можна якимось чином покращити ситуацію – попередити прогресування геморою, мінімізувати ризик ускладнень та рецидиву після хірургічного втручання? Найліпшою відповіддю на цей непростий виклик є індивідуальний та комплексний підхід до кожного пацієнта, про що свідчить дослідження, проведене під керівництвом професора Миколи Івановича Тутченка. Результатами цієї роботи з учасниками ІV З’їзду колопроктологів України поділився кандидат медичних наук Володимир Савич Андрієць.
На початку свого виступу доповідач зазначив надзвичайно високу актуальність проблеми геморою. Так, за даними епідеміологічних досліджень, захворюваність на геморой сягає 130-150 випадків на 1 тис. дорослого населення. Отже, приблизно кожна 7-8 доросла людина стикається з цією проблемою. У структурі колопроктологічних захворювань на геморой, за даними різних авторів, припадає 32-42%. На особливу увагу також заслуговує той факт, що близько 80% хворих на геморой знаходяться у найбільш працездатному віці – 25-55 років. Через це гемороїдальна хвороба завдає людству значних економічних збитків. Висока захворюваність на геморой, що спостерігається в останні десятиліття, напевно, пов’язана з особливостями життя сучасної людини (нераціональне харчування, тривале перебування у сидячому положенні тощо).
Що стосується етіопатогенезу, то тригерами розвитку геморою можуть бути часті закрепи, тривале сидіння, статичні фізичні навантаження тощо. Також є точка зору щодо спадкового характеру цієї патології, принаймні наявності спадкового дефекту сполучної тканини в ділянці анального каналу. Так, гемороїдальні сплетення разом зі слизовою оболонкою фіксовані до стінок анального каналу зв’язкою Паркса і/або м’язом Трейца. При фрагментації і розтягуванні їх волокон (внаслідок зазначених вище причин) відбувається опущення анальної слизової оболонки, погіршення відтоку крові, стазу, гіперплазії кавернозної тканини.
Коли ж виникає потреба у лікуванні і в якому саме? Збільшена у розмірах кавернозна тканина анального каналу, що безпосередньо і має назву геморою, не є показом до лікування, тим більш для хірургічного. Профілактичній гемороїдектомії немає місця в арсеналі проктолога. Показанням до терапії є наявність клінічних симптомів, тобто гемороїдальна хвороба.
Залежно від тяжкості захворювання прийнято виділяти 4 ступені випадіння гемороїдальних вузлів:
I – внутрішні гемороїдальні вузли дещо збільшені, вибухають в просвіт анального каналу, періодично кровоточать;
II – випадіння гемороїдальних вузлів під час дефекації, самостійно вправляються в анальний канал;
III – випадіння гемороїдальних вузлів під час натужування, вправляються рукою;
IV – постійне випадіння гемороїдальних вузлів з неможливістю їх вправлення в анальний канал.
Лікування гемороїдальної хвороби, як підкреслив доповідач, є мистецтвом, що не має шаблонів й вимагає індивідуального підходу до кожного хворого. Та в цілому вважається, що на I-II стадії захворювання достатнім є консервативне чи мініінвазивне лікування (кріодеструкція, лігування латексними кільцями, перев’язка гемороїдальних артерій під контролем ультразвуку, склерозування, лазерна та інфрачервона коагуляція тощо), а ось на III-IV стадії варто вдаватися до хірургічного втручання.
Найчастішою операцією з приводу геморою є відкрита гемороїдектомія за Міліганом-Морганом, що передбачає видалення трьох груп гемороїдальних вузлів без ушивання післяопераційної рани. Вона є одним з радикальних втручань при геморої, але асоціюється з досить високою частотою ускладнень та довгим періодом реконвалесценції. Її модифікацією є закрита гемороїдектомія Фергюсона, коли післяопераційні рани після видалення вузлів зашиваються. Процес загоєння відбувається швидше, інтенсивність болю та частота ускладнень є меншими. Ще одним варіантом хірургічного лікування, що широко використовується за кордоном, є операція Лонго. При цьому проводиться кругова резекція слизової оболонки прямої кишки (вище зубчастої лінії) з подальшим підтягуванням і ушиванням, без видалення кавернозної тканини. У результаті цього гемороїдальні вузли підтягуються догори, зменшується їх кровопостачання, вони зменшуються в об’ємі. Та результати порівняльних клінічних досліджень демонструють досить високу частоту залишкових симптомів і рецидивів при використанні цієї методики.
Питання вибору тактики хірургічного лікування є досить непростим, зокрема через те, що у багатьох пацієнтів можна водночас спостерігати вузли на різних стадіях. Чи варто в таких випадках видалити всі вузли за Міліганом-Морганом чи тільки ті, що збільшені до III-IV ст.? Оптимальним підходом, на думку авторів, є видалення вузлів, що збільшені до III-IV ст., та проведення деартерилізації (з можливою мукопексією) вузлів I-II ст. Видаляти гемороїдальні вузли необхідно з максимальним збереженням анодерми і зашиванням післяопераційної рани, що прискорює загоєння. Деартерилізацію можна проводити під візуальним контролем (ligation under vision, LUV). Не обов’язково для цього використовувати дороговартісне ультразвукове обладнання із допплером, адже в клінічних дослідженнях доведено схожу ефективність цих двох підходів.
Ще одним важливим аспектом лікування гемороїдальної хвороби є необхідність комплексного системного підходу. Лікування не може обмежуватися лише симптоматичними засобами під час загострення чи навіть оперативним лікуванням, яке, на жаль, не завжди виявляється достатньо радикальним. Так, за даними T.K. Hayssen та співавт. (1999), частота рецидиву після проведення операції Фергюсона у 1-2 квадрантах протягом 7 років спостереження становила 29%, у 3 квадрантах – 34%. За даними деяких досліджень (S.W. Arbman et al., 2000; D. Reinhard et al., 1995; S.W. Johannson et al., 2006), частота рецидивів після операції Мілігана-Моргана може сягати 15-25%, а частота ускладнень коливається в межах 2-12%. Ризик рецидиву пов’язаний з тим, що певна кількість кавернозної тканини залишається навіть після досить радикального втручання, отже, необхідно максимально виключити ті фактори, що будуть сприяти її збільшенню в майбутньому.
Комплексний системний підхід необхідний на всіх стадіях захворювання. На ранніх стадіях геморою він дозволяє зупинити прогресування патології чи навіть подолати її, а у поєднанні з хірургічним втручанням зменшує ризик ускладнень та рецидиву.
Такий системний підхід до лікування має включати:
• раціональне харчування (достатнє споживання рідини та клітковини);
• оптимальні фізичні навантаження та руховий режим (уникати тривалого статичного навантаження та тривалого сидіння, особливо на унітазі);
• нормалізацію акту дефекації (використання послаблювальних препаратів та інших лікарських засобів для корекції процесів травлення у випадку недостатньої ефективності раціонального харчування);
• венотоніки (Детралекс®).
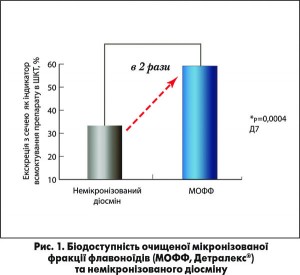
На думку авторів, серед венотоніків особливої уваги заслуговує Детралекс® як препарат, що має унікальні фармакологічні характеристики та перевірений часом. Детралекс® містить цілий комплекс флеботропних речовин з групи флавоноїдів – діосмін, геспередин, ізоройфолін, лінарин, діосметин. У препараті Детралекс® вони знаходяться у мікронізованому стані, що значно підвищує його біодоступність. Так, розмір частинок флавоноїдів становить 1,8 мкм, що приблизно в 20 разів менше, ніж у звичайних флеботоніках на основі флавоноїдів. R.C. Garner та співавт. (2002) показали, що всмоктування Детралексу в 2 рази краще, ніж немікронізованого діосміну (рис. 1). Крім того, серед усіх венотоніків саме Детралекс® має найпотужнішу доказову базу ефективності та безпеки при геморої.
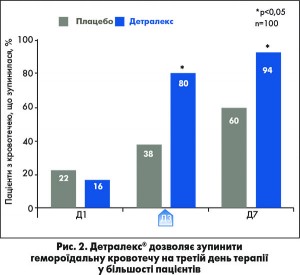
Ефективність Детралексу в лікуванні гострого геморою продемонстрована в рандомізованому дослідженні M.C. Misra (2000) за участю 100 пацієнтів із гемороїдальною кровотечею. У 80% пацієнтів на 3-й день прийому Детралексу по 2 таблетки 3 рази на добу відзначено повне припинення кровотечі (рис. 2). Середній термін зупинки кровотечі в групі пацієнтів, які приймали Детралекс®, становив 4,9 доби, тоді як в контрольній групі цей показник відповідав 7 добам.
Докази ефективності призначення Детралексу до та після операції були отримані в дослідженнях L. LaTorre (2004) та Y.H. Но (1995), котрі довели, що Детралекс® значно знижує ризик розвитку вторинної постгемороїдектомічної кровотечі – до >1 %, зменшує біль, тенезми і свербіж порівнянно з плацебо. Крім того, в цих дослідженнях було продемонстровано, що Детралекс® скорочує час післяопераційного відновлення і зменшує періанальний набряк. На додаток до швидкої й потужної захисної дії в післяопераційному періоді призначення Детралексу курсом більше двох місяців у дозі 2 таблетки на день знижує ризик розвитку рецидивів і зменшує їх кількість.
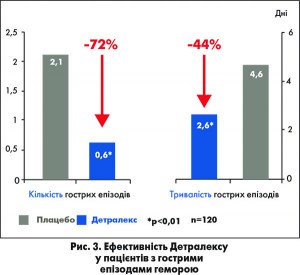
У дослідженні P. Godeberge показано, що прийом Детралексу в дозі 2 таблетки 1 раз на день протягом 2 місяців зменшував кількість гострих епізодів геморою на 72%, а їх тривалість – майже удвічі (рис. 3).
Щоб перевірити ефективність описаного вище індивідуального підходу до хірургічного втручання у поєднанні з комплексом системних заходів у пацієнтів з гемороїдальною хворобою, професор М.І. Тутченко з колегами провели відповідне дослідження. До нього включили 385 пацієнтів з хронічним гемороєм III-IV ст., що були прооперовані з 2010 по 2013 рік. Співвідношення жінок та чоловіків становило 1:1, середній вік пацієнтів – 34 роки (94,6% були особами працездатного віку).
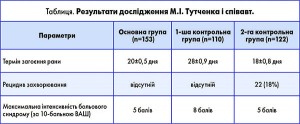
Учасники дослідження були розподілені на три групи залежно від підходу до лікування. В основній групі (n=153) використовували індивідуальний підхід з видаленням гемороїдальних вузлів ІІІ-ІV ст., деартерилізацією вузлів І-ІІ ст. (LUV) та комплексом системних заходів, що включав прийом Детралексу. Пацієнтам першої контрольної групи (n=110) виконували гемороїдектомію за Міліганом-Морганом за наявності хоча б одного гемороїдального вузла, збільшеного до ІІІ-ІV ст. Учасникам другої контрольної групи (n=122) проводили видалення лише вузлів ІІІ-ІV ст.
Запропонована авторами методика індивідуального підходу відповідає сучасним тенденціям мініінвазивності і збереження малозмінених тканин. Завдяки використанню комплексу системних заходів, що включав прийом Детралексу, в основній групі отримані кращі результати ніж в обох котрольних (табл. 1). Так, порівняно з I контрольною групою на 30% скорочується термін загоєння післяопераційних ран, на 3 бали зменшується інтенсивність післяопераційного больового синдрому за 10-бальною візуальною аналоговою шкалою (ВАШ). У порівнянні з II контрольною групою, в основній групі рецидиви захворювання були відсутні.
Використання індивідуального системного підходу в лікуванні геморою дозволяє зменшити післяоперіційний біль, скоротити тривалість післяопераційного періоду, та зменшити вірогіднiсть розвитку рецидивів, але зберегти при цьому радикальність втручання.
Підготувала Наталя Міщенко
СТАТТІ ЗА ТЕМОЮ Хірургія, ортопедія та анестезіологія
Дисфагія є поширеним явищем у пацієнтів відділення інтенсивної терапії (ВІТ), але вона часто залишається недостатньо розпізнаною та неконтрольованою, незважаючи на те що пов’язана з небезпечними для життя ускладненнями, тривалим перебуванням у ВІТ та госпіталізацією. Запропонований у статті експертний висновок щодо діагностики й лікування дисфагії розроблений на основі доказових клінічних рекомендацій та думок лікарів-практиків. Автори рекомендують прийняти ці клінічні алгоритми для надання стандартизованої та високоякісної допомоги, яка передбачає своєчасний систематичний скринінг, оцінку та лікування дисфагії в екстубованих пацієнтів і пацієнтів із трахеостомою у ВІТ. ...
Больовий синдром при хронічних ранах є рутинним явищем хірургічної практики. Рана вважається такою, що тривало не загоюється, якщо, незважаючи на відповідну терапію та достатній термін лікування (4-6 міс), відсутні або практично відсутні ознаки загоєння. Неопіоїдні та опіоїдні анальгетики є основними препаратами, що застосовуються для лікування больового синдрому при ранах. На науково-практичній конференції «Міждисциплінарний підхід у лікуванні коморбідних хірургічних пацієнтів», що відбулася наприкінці 2023 року, тему менеджменту хронічної ранової хвороби представив у доповіді «Контроль болю в хірургії ран та трофічних дефектів м’яких тканин різної етіології» завідувач кафедри хірургії та судинної хірургії Національного університету охорони здоров’я України ім. П.Л. Шупика (м. Київ), доктор медичних наук, професор Сергій Іванович Саволюк. Ключові слова: ранова хвороба, трофічна виразка, ВАК-терапія, больовий синдром, нестероїдні протизапальні препарати, Дексалгін®....
Актуальність проблеми переломів на сьогодні не залишає сумнівів, зокрема в контексті старіння населення та поширеності остеопорозу. Кальцій та вітамін D, виконуючи ключову роль у формуванні та підтриманні щільності кісткової тканини, є необхідними елементами для успішної профілактики переломів, особливо у вразливих груп населення. Також важливим є достатній рівень кальцію та вітаміну D в організмі для оптимального зрощення переломів і посттравматичної зміни кісток. У цьому контексті велике значення має вибір конкретного комплексу Са + D із позицій ефективності, безпеки та високого комплаєнсу. Ключові слова: остеопороз, крихкість кісток, кальцій, вітамін D, профілактика переломів. ...
З установленням центральних венозних катетерів (ЦВК) пов’язані різноманітні ускладнення, включаючи ті, що зумовлені безпосередньо введенням і/або доступом, через який уводиться катетер, а також віддалені (>1 тижня) ускладнення, такі як дисфункція катетера, стеноз або тромбоз центральної вени та розвиток інфекції. Кількість і тяжкість ускладнень зростають зі збільшенням розміру катетера, кількості використовуваних катетерів та часу їх перебування в організмі. У статті наведено огляд сучасних даних щодо ускладнень, пов’язаних із ЦВК, а також стратегії їх профілактики та лікування. Ключові слова: центральний венозний катетер, ускладнення, пункція артерії, пневмоторакс, тромбоз центральної вени, інфекції кровотоку, дисфункція катетера. ...