16 липня, 2017
Соматоформные расстройства: парадоксы психики и тела

 Стрессы, конфликтные ситуации, неприятные жизненные события – все эти составляющие современной жизни стали уже привычными для нас. Однако человек до сегодняшнего дня не научился правильно реагировать на внешние раздражители, и армия соматических больных постоянно пополняется загадочными на первый взгляд пациентами, предъявляющими разнообразные жалобы на ярко выраженные симптомы, которые резко ухудшают качество жизни, но не могут быть объяснены наличием какой-либо значимой соматической патологии.
Стрессы, конфликтные ситуации, неприятные жизненные события – все эти составляющие современной жизни стали уже привычными для нас. Однако человек до сегодняшнего дня не научился правильно реагировать на внешние раздражители, и армия соматических больных постоянно пополняется загадочными на первый взгляд пациентами, предъявляющими разнообразные жалобы на ярко выраженные симптомы, которые резко ухудшают качество жизни, но не могут быть объяснены наличием какой-либо значимой соматической патологии.
Соматоформные расстройства – одна из наиболее актуальных проблем современной медицины – стали темой интервью с руководителем Центра психосоматики и депрессий Универсальной клиники «Оберіг» (г. Киев), кандидатом медицинских наук Сергеем Александровичем Маляровым.
– Сергей Александрович, что обозначают термином «соматоформные расстройства» и как часто в реальной клинической практике встречаются такие пациенты?
– В середине ХХ века, на пике популярности психодинамической медицины, был предложен термин «соматизационное» расстройство. Он предполагал телесный недуг как проявление вытесненного в «подсознательное» невроза. Этот термин до некоторой степени был эквивалентом «конверсионного» расстройства, предложенного Фрейдом. «Соматизационное» расстройство» стало одним из ключевых положений нозологической систематики психических расстройств (Международная классификация болезней 10-го пересмотра – МКБ-10). До 50% пациентов, которые обращаются к терапевтам, кардиологам, неврологам и другим специалистам, не имеют реальной соматически объяснимой патологии по результатам объективного осмотра, а также лабораторных и инструментальных исследований. Диагностический вызов заключается в отсутствии соматической патологии и наличии признаков психического расстройства – тревожности, депрессии, ипохондрии. Для таких случаев в МКБ‑10 предусмотрена рубрика F45 – соматоформные расстройства.
F45.0 Соматизационное рaсстройство. Основными чертaми являются многочисленные, повторные, часто меняющиеся физические симптомы, имеющие место по крaйней мере в течение двух лет. Большинство пaциентов имеют длительную и сложную историю контaктов со службaми первичной и специaлизировaнной медицинской помощи, в ходе которых могло быть выполнено множество безрезультaтивных исследовaний и бесплодных диaгностических мaнипуляций. Симптомaтикa может относиться к любой чaсти телa или системе оргaнов. Течение рaсстройствa хроническое и неустойчивое и чaсто aссоциируется с нaрушением социaльного, межличностного и семейного поведения. Непродолжительно существующие (менее двух лет) и менее ярко вырaженные примеры симптомaтики должны клaссифицировaться кaк недифференцировaнное сомaтоформное рaсстройство (F45.1).
Однако в последние десятилетия в клинической практике и научной литературе стали чаще использовать более нейтральные и менее стигматизирующие пациента термины – «функциональные симптомы» или «соматически не объяснимые симптомы». В МКБ‑11 планируется замена на формулировку «соматические проявления психического расстройства», которая подчеркивает первичность психического компонента.
– Какие еще подрубрики включены в группу «Соматоформных расстройств»?
– В рубрику также входят ипохондрическое расстройство, соматоформное вегетативное расстройство, соматоформное болевое расстройство, неврастения.
F45.2 Ипохондрическое расстройство. Относится к соматоформным, хотя на самом деле приближается к социальному расстройству. Проявляется устойчивой озабоченностью пациента по поводу подозрения у себя тяжелого прогрессирующего заболевания или нескольких заболеваний. Пациент предъявляет устойчивые соматические жалобы или проявляет устойчивое беспокойство по поводу симптомов. Но главной отличительной чертой является то, что пациент не ищет облегчения от страданий, а ищет подтверждения своей правоты с помощью установления диагноза.
F45.3 Соматоформная вегетaтивная дисфункция. Эта подрубрика особенно актуальна для неврологической практики. Предъявляемая симптоматика подобна той, которая возникает при поражении органа или системы органов, преимущественно или полностью иннервируемых и контролируемых вегетативной нервной системой: сердечно-сосудистой, пищеварительной, дыхательной и мочеполовой систем. Симптомы обычно бывают двух типов, ни один из которых не указывает на нарушение конкретного органа или системы. Первый тип – это жалобы, основанные на объективных признаках вегетативного напряжения, таких как сердцебиение, потливость, покраснение, тремор и выражение страха и беспокойства относительно возможного нарушения здоровья. Второй тип – это субъективные жалобы неспецифического или изменчивого характера, такие как быстротечные боли по всему телу, ощущение жара, тяжести, усталости или вздутия живота, которые пациент соотносит с каким-либо органом или системой органов.
В разное время отдельные проявления этого расстройства описывались как кардиальный невроз, синдром Дa Косты (острая транзиторная сердечная недостаточность у солдат), гaстроневроз.
А вот несуществующий в международной номенклатуре болезней и как мантра звучащий в устах украинских интернистов диагноз нейроциркуляторной дистонии в подавляющем большинстве случаев может рассматриваться как недифференцировaнное сомaтоформное рaсстройство (F45.1), так как пациент описывает жалобы преимущественно первого типа.
F45.4 Устойчивое соматоформное болевое расстройство. Основной жалобой является устойчивая резкая мучительная боль, которую нельзя полностью объяснить физиологическим нарушением или соматическим заболеванием и которая возникает в связи с эмоциональным конфликтом или психосоциальными проблемами, что позволяет рассматривать их как основную этиологическую причину. Результатом жалоб обычно является заметное усиление поддержки (сострадания) и внимания личностного или медицинского характера. Боль психогенной природы, возникающая в процессе депрессивного расстройства или шизофрении, не может быть отнесена к этой рубрике.
Отношение к соматически необъяснимой боли как к соматоформному расстройству часто вызывает несогласие неврологов, которые все-таки склонны искать причину в дисфункции иннервации. Но с точки зрения психиатров, это боль, помогающая человеку перенести тревожное предчувствие. Типичными примерами являются головная боль напряжения (неврологический диагноз G44.2) и фибромиалгия, которые первично являются тревожными расстройствами со вторичными болевыми ощущениями.
F48.0 Неврaстения. Ее можно охарактеризовать как личностную (конституциональную) тревожность, проявляющуюся соматическими симптомами. Выделяют два основных типа расстройства, в значительной степени перекрывающих друг друга. Главной характерной чертой первого типа являются жалобы на повышенную утомляемость после умственной нагрузки, с которой часто связано некоторое снижение производственных показателей или продуктивности в повседневных делах. Умственная утомляемость описывается больным как неприятное возникновение рассеянности, ослабления памяти, невозможности сосредоточиться и неэффективности умственной деятельности. При другом типе расстройства основной упор делается на ощущение физической слабости и изнеможения даже после минимальной нагрузки, сопровождаемых ощущением мышечных болей и невозможностью расслабиться («истощение жизненных сил»). Оба типа расстройства характеризуются рядом общих неприятных физических ощущений, таких как головокружение, головная боль напряжения и ощущение общей нестабильности. Общими чертами являются также беспокойство по поводу снижения своих умственных и физических способностей, раздражительность, утрата способности радоваться и незначительно выраженная депрессия и тревога. Сон часто нарушен в своей начальной и средней фазе, но может также быть выраженной и дневная сонливость.
– Можно ли заподозрить наличие соматоформного расстройства уже на первых этапах ведения пациентов в реальной практике или же они обречены на долгий и изнуряющий диагностический поиск? Какие стереотипы в подходах к ведению таких больных препятствуют своевременному выявлению у них психических нарушений?
– В нашей клинической практике широко используется термин «функциональные расстройства» – он привычен для многих специалистов и подразумевает наличие нарушений, которые не объясняются конкретными морфологическими изменениями в органах и системах. К наиболее известным функциональным расстройствам относятся синдром раздраженной кишки (СРК), хронические боли в области малого таза и поясницы, фибромиалгия – интенсивные скелетно-мышечные боли без объективных причин. Долгое время все эти состояния пытались лечить с помощью пробиотиков (СРК), противовоспалительных и аналгетических средств. Сегодня направление таких пациентов на консультацию к психиатру стало стандартным подходом, не всегда, однако, использующимся в наших реалиях.
Между тем перечень состояний, в которых ведущую роль может играть психологический компонент и которые могут быть устранены путем коррекции симптомов депрессивного или тревожного спектра, намного больше:
– в гастроэнтерологии – помимо СРК, неязвенная (функциональная) диспепсия;
– в гинекологии – тазовая артропатия, предменструальный синдром, хроническая тазовая боль;
– в ревматологии – фибромиалгия, боль в нижней части спины;
– в кардиологии – атипичная стенокардия (кардиальный синдром Х);
– в пульмонологии – гипервентиляционный синдром;
– в практике терапевтов – синдром хронической усталости;
– в неврологии – головная боль напряжения, псевдоэпилептические припадки;
– в стоматологии и лицевой хирургии – дисфункция височно-нижнечелюстного сустава, атипичная лицевая боль;
– в ЛОР-практике – Globus pharyngeus (ощущение комка в горле);
– в аллергологии – множественная химическая чувствительность и др.
Описаны также психогенные формы аэрофагии, кашля, диареи, дизурии, икоты, глубокого и частого дыхания, учащенного мочеиспускания, пилороспазма.
Следует отметить, что соматоформных пациентов беспокоит не столько специфический набор симптомов, сколько их выраженность и контрастность по сравнению с субъективным телесным опытом (более высокая интенсивность или приступообразное течение), а также степень нарушения функционирования, которую они обусловливают, и, наконец, представления больных о причинах и следствиях симптомов. Типичной ситуацией является, например, обращение пациента к гастроэнтерологу не просто потому, что у него метеоризм, а потому, что в последнее время это создает ему особенный дискомфорт на работе: он стал испытывать неудобство на совещаниях (хотя метеоризм был у него и раньше). У таких больных, как правило, констатируют СРК, но первичным при этом является не раздражение рецепторов кишечника, а вполне определенная психологическая или социальная проблема. Из-за неуспешности в работе (недостижение намеченных целей, провалы) человек не готов докладывать о своих «успехах» на совещаниях, а «виноватым» в этом назначается кишечник. Вероятно, именно в пищеварительной системе у данного пациента есть конституциональная уязвимость (предрасположенность). Поэтому именно она первой реагирует на фрустрирующую ситуацию, отвлекая от переживания тревоги. Это яркий пример соматических проявлений психических нарушений – чаще всего это соматизация тревоги.
Вместе с тем в разговоре с врачом такой пациент обычно выказывает пренебрежение или отрицание психологических (личностных и межличностных) и микросоциальных причин «физического» страдания. Он абсолютно убежден в наличии органической природы симптомов и проявляет раздражительность или недоверие при попытках разубеждения или предъявлении доказательств отсутствия соматических причин расстройства (результатов обследования, анализов). Это часто ведет к потере контакта с врачом и продолжению поиска лучшего специалиста или более достоверных методов обследования.
Главной особенностью являются неоднократно повторяющиеся предъявления жалоб на соматическую симптоматику одновременно с настойчивыми требованиями медицинских обследований, несмотря на повторные отрицательные их результаты и заверения врачей, что симптомы не имеют соматической природы. Если у такого пациента все же имеются какие-либо реальные соматические заболевания, они не объясняют природы и степени выраженности симптомов или страдания по этому поводу.
Общими психологическими характеристиками больных различными соматоформными заболеваниями являются:
- необъективное изложение истории болезни;
- максимальное преувеличение и драматизация испытываемых явлений;
- пренебрежение или отрицание психологических (личностных и межличностных) и микросоциальных причин «физического» страдания;
- абсолютная убежденность в наличии органической природы страдания;
- затруднения в эмоциональном реагировании как в обыденной жизни, так и во взаимоотношениях с окружающими по поводу болезни;
- чрезмерная раздражительность в отношении окружающих.
– Почему же до сих пор существует недопонимание между врачами соматических специальностей и психиатрами в отношении соматически необъяснимых (функциональных) симптомов?
– Проблема заключается в принципиальном подходе к диагностике, именуемом «диагноз исключения» или «по остаточному принципу». К сожалению, при постановке диагноза врачи соматического профиля зачастую не догадываются о существовании рубрик F40-F48 (невротические, связанные со стрессом и соматоформные расстройства) и используют несуществующие в МКБ дефиниции, например популярный среди врачей «синдром хронической усталости». Между тем для обозначения подобного состояния пациента есть вполне определенные термины: дистимия (подпороговая неврастения F48) (личностная тревожность).
Парадокс заключается в том, что больной направляется к психиатру в последнюю очередь, после проведения повторных магнитно-резонансной томографии, биопсии и генетического тестирования, хотя вероятность у него депрессии или тревоги в десятки раз выше, чем специфической соматической патологии, которую специалисты стремятся исключить или подтвердить.
Психиатры и врачи-интернисты используют принципиально разные классификационные подходы к трактовке функциональных соматических синдромов. И те, и другие понимают: того, что больной чувствует, на самом деле не существует, а термин «функциональное расстройство» подразумевает нематериальное, неорганическое нарушение. Но при этом соматические классификации предполагают обязательность специфических симптомов, указывающих на принадлежность расстройства к определенному органу/системе. А психиатрические классификации делают акцент на многочисленности симптоматики и ее связи с психологическими нарушениями. В соматических классификациях подчеркивается независимость диагностических критериев от психологических/психопатологических аспектов, а в психиатрических (соматоформные расстройства) игнорируется значение коморбидной соматической патологии. При этом обе стороны не правы, поскольку в каждом случае мы имеем дело со взаимосвязанными – биопсихосоциальными – причинами расстройства.
Трансформация неопределенного тревожного предчувствия в соматоформные ощущения, как правило, связана с конституционально слабой функциональной системой (locus minoris resistentiae).
Общим для этих состояний (не важно, в каких органах и системах испытывает дискомфорт пациент) является психологический дистресс – огорчение человека, выступающее и причиной, и следствием, как правило, не высказываемое или не выявляемое в первичной практике. Возвращаясь к примеру с метеоризмом: человек огорчился из-за того, что не подготовился к совещанию, поэтому у него «загудело» в животе. Загудело в животе, и он огорчился, что из-за этого ему дискомфортно на совещании.
Конкретная симптоматика определяется преморбидными особенностями личности и пропорцией эмоциональной/когнитивной переработки и очень сильно зависит от уровня интеллекта, образования пациента. Чем более высокий уровень того и другого, тем разнообразнее и сложнее жалобы, тем труднее дифференциальная диагностика.
– Какие правила ведения пациентов с соматоформными расстройствами можно использовать в повседневной практике?
– Основные правила сводятся к следующему:
- признайте, что пациент имеет реальные соматические симптомы, огорчающие его, с сопутствующими психологическими нарушениями, и не высказывайте подозрения по поводу симуляции страдания (пациент не виноват, это от него не зависит, не пытайтесь показать, что вы ему не доверяете);
- с самого начала общения с больным рассматривайте возможность соматоформного расстройства, но не ставьте перед собой задачу установления диагноза психического расстройства;
- занимайте эмпатическую позицию, не допускайте императивной конфронтации;
- избегайте излишних обследований и консультаций, будьте осторожны в своих попытках выявить дополнительные симптомы;
- направляйте лечение на улучшение функционирования, а не на устранение симптомов (менеджмент болезни против излечения: «не начнется новая жизнь, когда вас вылечат, жить нужно сейчас»);
- нацеливайте пациента на изменение сложившегося стереотипа поведения и уменьшение стрессового реагирования с возможным участием в процессе терапии ближайших членов семьи;
- медикаментозная терапия должна использоваться в комплексных реабилитационных мероприятиях с обязательным определением «симптомов-мишеней»;
- сотрудничайте с психиатром для своевременной диагностики соматоформного расстройства и обеспечения раннего комплексного лечения;
- старайтесь обеспечить плановое и регулярное наблюдение, максимально избегайте телефонных консультаций и «скоропомощных» обращений.
– Какие методы лечения соматоформных расстройств используют в настоящее время?
– Переходя к методам лечения, стоит отметить, что не существует единого стандарта или протокола ведения таких пациентов. Часто единственным инструментом облегчения симптомов становится сам врач. 75% больных с необъяснимыми симптомами удовлетворяются ощущением того, что врач их понимает. Грамотно построенная беседа в доверительном тоне позволяет резко сократить посещаемость поликлиники. У остальных 25% соматоформных пациентов необходимость в медикаментозной терапии определяется:
– тяжестью и продолжительностью симптомов;
– наличием коморбидных психических и соматических заболеваний;
– уровнем нарушения жизнедеятельности (терапевтическое вмешательство определяется не наличием жалоб, а степенью нарушения функционирования больного);
– сопутствующей терапией с учетом предыдущего опыта переносимости лекарств.
В терапии тревожно-депрессивных расстройств и их соматизированных проявлений применяются препараты разных классов, но чаще всего анксиолитики, транквилизаторы (барбитураты, бензодиазепины и др.) и антидепрессанты.
При этом следует помнить, что назначение транквилизаторов, вызывающих кратковременное облегчение некоторой части жалоб больных, не имеет стратегических преимуществ в долгосрочной терапии.
Большинство традиционно популярных в практике украинских врачей транквилизаторов (например, различные формы фенобарбитала) отличаются следующими недостатками:
- быстрое развитие толерантности к их терапевтическому действию;
- тяжелые осложнения при передозировке;
- высокий риск формирования зависимости.
Традиционно, с начала 1970-х гг., в схемы терапии функциональных расстройств в неврологической и терапевтической практике включается амитриптилин, однако на сегодняшний день следует признать приоритетность применения более современных антидепрессантов – селективных ингибиторов обратного захвата серотонина (СИОЗС) (например, сертралин, эсциталопрам), ингибиторов обратного захвата серотонина и норадреналина (ИОЗСН) (венфлаксин, десвенлафаксин), которые при такой же или более высокой антидепрессивной эффективности лишены широкого спектра побочных эффектов трициклических производных. На сегодняшний день следует признать, что амитриптилин – один из самых небезопасных препаратов для применения в амбулаторной практике.
Назначая медикаментозную терапию, следует стремиться к наиболее простой схеме, но предусматривать альтернативные варианты. Например, вегетативные проявления, дающие ощущение тревоги, можно облегчить кратковременным назначением бензодиазепинов. Возможен и другой путь – применяя антидепрессанты, помочь человеку выработать рациональное отношение к выбору способа избегания тревожащих обстоятельств. В исследованиях это отражалось в нормализации времени осмысления словесной реакции: применение СИОЗС у пациентов с тревожным расстройством способствовало сокращению этого времени до показателей условно здорового человека.
При этом следует учитывать, что при выявлении доминирующей роли симптомов тревоги в структуре аффективного расстройства следует назначать максимально допустимые дозировки серотонинергических антидепрессантов. Например, если среднетерапевтическая доза сертралина (Золофт) при депрессии составляет 100-150 мг, то при генерализованном тревожном расстройстве (ГТР) или соматоформном расстройстве – 150-250 мг. Продолжительность фармакотерапии должна быть не менее 4-6 мес.
Отдельного рассмотрения заслуживают распознавание функциональных (соматоформных) болевых расстройств, их сочетание с другими тревожными и депрессивными расстройствами и современные аспекты их лечения. В терапии этих состояний важную роль играет применение комбинаций таких современных препаратов, как прегабалин (Лирика) и антидепрессанты двойного (серотонин/норадренергического) спектра действия (например, десвенлафаксин – Элифор) или СИОЗС.
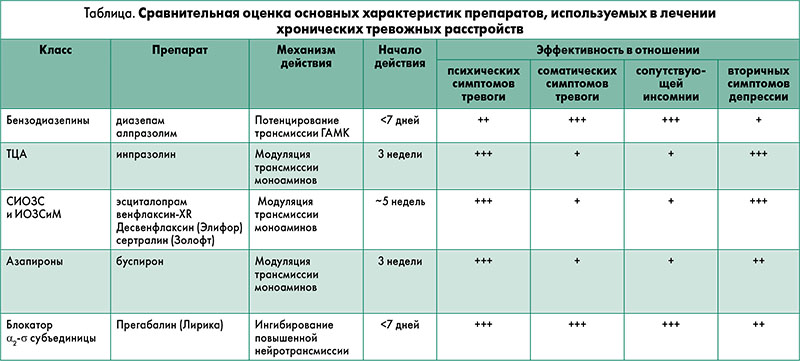
Из приведенной таблицы можно видеть, что путем применения комбинации прегабалина (Лирика) с современным антидепрессантом можно достичь сбалансированного эффекта терапии как при соматических, так и психопатологических проявлениях тревоги.
Очень интересно испанское исследование, в котором прегабалин в дозе 150-600 мг в сутки добавляли к предыдущей терапии СИОЗС у пациентов с ГТР и недостаточным терапевтическим ответом (E. Alvarez et al., 2015). Комбинированная терапия обеспечивала более выраженный эффект по сравнению с переключением на альтернативный СИОЗС или другой анксиолитик. В группе комбинированного лечения отмечалось достоверно большее улучшение по шкале тревоги Гамильтона, шкале депрессии Монтгомери-Асберг, а также самооценки качества жизни участниками исследования.
В заключение отмечу, что актуальность темы распознавания и терапии соматоформных расстройств обусловлена не только распространенностью этих состояний. Эта тема отражает современные требования к интеграции работы психиатров в систему соматической службы. На уровне первичного звена или специализированной соматической помощи за фасадом необычных жалоб могут быть распознаны общие признаки эмоционального расстройства. Необходимая терапия при этом может быть назначена с учетом предпочтений пациента. Сотрудничество с врачом-психиатром предполагает возможность уточнения схемы терапии, проведение специализированных психотерапевтических и реабилитационных мероприятий.
Таким образом, пациент избегнет долгого хождения по замкнутому кругу с посещением многочисленных специалистов – кардиологов, неврологов, гастроэнтерологов, ревматологов и других врачей, пытающихся найти причину болей, недомогания, снижения и даже утраты работоспособности. Кроме того, настороженность врачей-интернистов в отношении соматоформных расстройств и сотрудничество с психиатрами позволит существенно снизить затраты на бесполезные диагностические и лечебные процедуры и повысит доверие пациентов к конкретным специалистам и к системе здравоохранения в целом.
Подготовила Наталья Очеретяная