Противовоспалительная терапия в ЛОР-практике: показания расширяются?
Последние несколько лет для украинских врачей ознаменовались широким внедрением в повседневную клиническую практику принципов доказательной медицины, которые были отображены в основных документах, таких как национальные клинические протоколы и формуляры. Причиной такого острого интереса стала публикация новых унифицированных клинических протоколов, разработанных на основе европейских и общемировых рекомендательных документов.
Пересмотр клинических протоколов и их обновление происходит с учетом международных рекомендательных документов, которыми пользуются специалисты многих стран, в частности таких как Германия, Великобритания и США. Однако в украинском медицинском сообществе в связи с этим сложилась достаточно сложная ситуация, а именно – возникла необходимость пересмотреть взгляды на диагностику, терапию и профилактику ряда заболеваний.
Все это не могло не коснуться и украинских оториноларингологов. Их вниманию в течение последних двух лет были представлены обновленные клинические рекомендации по ведению наиболее часто встречающихся ЛОР-патологий (острый риносинусит – ОРС, острый тонзиллит – ОТ, острый средний отит – ОСО). Примечательно, что одно из ключевых мест в лечении указанных заболеваний отведено противовоспалительной терапии. Что же в этом качестве сегодня рекомендуют украинским специалистам актуальные клинические рекомендации?
Острый риносинусит
Публикация в 2016 году унифицированного клинического протокола «Острый риносинусит» (приказ МЗ Украины от 11.02.2016 № 85) стала для отечественной ЛОР-практики «первой ласточкой» доказательной медицины, совершившей настоящую революцию во взглядах практикующих врачей. Во-первых, этот протокол делегировал ведение пациентов с ОРС не только оториноларингологам, но и семейным врачам, терапевтам, педиатрам. Во-вторых, была полностью пересмотрена номенклатура заболевания. Вместо привычных слуху «гайморит», «этмоидит», «синуит» пришло интегральное понятие ОРС, подразумевающее не только анатомическое единство слизистой оболочки носа и придаточных пазух, но и патогенетическую связь ринита и синусита. Классификация ОРС на вирусный, поствирусный и бактериальный отразила суть и последовательность патогенетического течения процесса. Диагностика указанных заболеваний также была упрощена (например, новый протокол не рекомендует рутинное назначение клинического анализа крови, рентгенологического исследования, бактериологического посева носа и др.). По сути современная диагностика ОРС опирается лишь на жалобы пациента (оценивается наличие т.н. больших и малых симптомов), анамнез (прежде всего длительность заболевания, его «двухфазность», динамику нарастания жалоб), клиническую картину. Алгоритм диагностики подробно описан в клинических адаптированных рекомендациях с использованием схем, таблиц и якорных определений. Авторы протокола акцентировали внимание на том, что вирусный ОРС, на долю которого приходится до 90% всех ОРС, не является осложнением острой респираторной вирусной инфекции (ОРВИ). Вирусный ОРС и есть ОРВИ с преимущественным поражением носа и придаточных пазух. Этот простой факт предопределяет не только упрощенную диагностику, но и особый терапевтический подход к ОРС. Еще 5 лет назад установление диагноза «гайморит» или «синусит» заставляло врача назначать антибактериальную терапию (АБТ). Сегодня же становится очевидным, что до 80-90% ОРС имеют вирусную природу, а значит, не требуют лечения антибиотиками. Стоит отметить, что поствирусный ОРС также не является бактериальным процессом, следовательно, АБТ при установлении такого диагноза назначать запрещено.
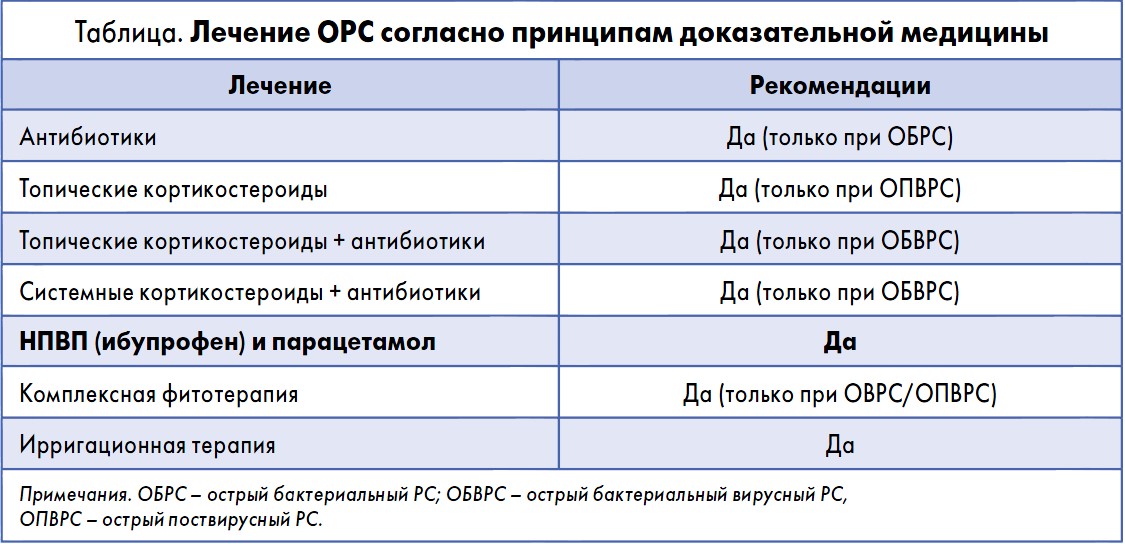
Чем же современный протокол рекомендует специалистам лечить ОРС? Ответ достаточно прост: только теми препаратами, эффективность которых была доказана в ходе рандомизированных клинических исследований (РКИ). Украинские специалисты долгое время использовали в лечении пациентов с ОРС в большей степени эмпирический опыт – свой либо старших коллег. Современный протокол «Острый риносинусит» сократил список медикаментов, достоверно эффективных при ОРС, как минимум вдвое. Сегодня врачам рекомендуется воздержаться от нерационального назначения АБТ (использовать только в случае диагностированного бактериального ОРС), а также препаратов с недоказанной эффективностью (противовирусные, интерфероны, гомеопатические средства, антигистаминные препараты, муколитики, деконгестанты и т.д.). Перечень эффективных и неэффективных при ОРС препаратов представлен в таблице.
Как видно из таблицы, сегодня в лечении ОРС применяется лишь несколько классов препаратов. При этом большинство из них назначается лишь при определенной форме ОРС. Так, АБТ (в том числе в сочетании с топическими кортикостероидами) рекомендована только при ОБРС. Комплексная фитотерапия показана лишь при вирусной/поствирусной природе заболевания. И только ирригационная терапия (промывание носа солевыми растворами) и НПВП могут быть рекомендованы всем пациентам с ОРС без исключения.
! Целями назначения НПВП при ОРС являются:
- устранение воспаления в слизистых оболочках носа и придаточных пазух;
- устранение болевого синдрома, зачастую сопровождающего ОРС вне зависимости от этиологии;
- формирование у пациента высокого комплайенса к лечению.
В протоколе приводятся результаты Кокрановского обзора (S.Y. Kim et al., 2009), проведенного на основе изучения 9 РКИ, включавших 37 сравнительных исследований (НПВП и НПВП, НПВП и плацебо). Авторы обзора сделали вывод, что НПВП целесообразно назначать для устранения дискомфорта и боли при ОРС; при этом приводятся данные о том, что НПВП не повышали частоту случаев развития побочных реакций на фоне лечения ОРС. В перечисленных исследованиях чаще всего фигурировали 3 препарата: парацетамол, ацетилсалициловая кислота (АСК) и ибупрофен. АСК не может быть широко использована при ОРС из-за незначительного влияния на болевой и воспалительный синдромы, а также из-за риска развития побочных эффектов, в том числе ульцерогенного (H. Ertoy Karagol, 2015).Кроме того, препарат сегодня не рекомендован к использованию в детской практике для лечения симптоматического ОРВИ (Medscape/Drugs & Neutraceuticals, 2017). Ибупрофен, синтезированный в 1968 году, удерживает первенство среди аналогичных лекарственных средств в симптоматическом лечении ряда инфекционно-воспалительных заболеваний. Лучшим доказательством эффективности и безопасности ибупрофена во всем мире является тот факт, что Всемирная организация здравоохранения внесла его в свой список жизненно необходимых препаратов. Таким образом, ибупрофен (Нурофен) показан к применению при любой форме ОРС (вирусной, поствирусной, бактериальной), в том числе в детской практике (начиная с 3 мес для Нурофен для детей и с 6 мес для Нурофен для детей Форте – в дозе 5-10 мг/кг).
Острый тонзиллит
Клинические руководства по ведению пациентов с ОТ рекомендованы для внедрения в Украине расширенным советом государственных экспертов 30 ноября 2017 года. В документе пересмотрены привычные взгляды на патогенез, классификацию, диагностику, лечение и профилактику ОТ.
Диагностический алгоритм ОТ, базирующийся на известной шкале Centor/McIsaac, детально рассмотрен в тексте, а также в схемах рекомендаций. Он призван в первую очередь дифференцировать бактериальный ОТ от вирусного. Этот диагностический момент крайне важен, так как призван оценить целесообразность назначения АБТ, необходимой при бактериальной этиологии ОТ (основным патогеном которого является опасный из-за развития множества осложнений гемолитический стрептококк) и представляющей собой нерациональную и крайне нежелательную меру в терапии вирусного ОТ.
Алгоритм ведения пациентов с ОТ выглядит так.
Небактериальный ОТ: НПВП системно (ибупрофен) + НПВП местно. Использование фитотерапии и гомеопатии должно быть согласовано с пациентом, поскольку к настоящему времени отсутствуют доказательства их результативности.
Бактериальный ОТ: то же + АБТ.
Эффективность назначенного лечения обязательно должна быть оценена через 36-48 часов. При наличии позитивной динамики лечение необходимо продолжить (в частности, АБТ – минимум до 10 дней). Если же ответа на терапию нет либо состояние пациента ухудшилось, рекомендованы госпитализация или пересмотр диагноза (консультация ЛОР-врача, если первичное лечение осуществлялось врачом общей практики – семейной медицины; пересмотр диагноза в пользу бактериального ОТ – при первичном установлении небактериальной природы заболевания).
Как видим, НПВП в лечении бактериального ОТ отводится значительное место, а в терапии вирусного – ключевое.
Острый средний отит
Клинические руководства по ведению пациентов с ОСО рекомендованы для внедрения в Украине расширенным советом государственных экспертов 30 ноября 2017 года. В документе содержатся знакомые схемы терапии ОСО. Впрочем, диагностические аспекты ведения больных с ОСО претерпели значительные изменения. В частности, сегодня рекомендуется оценивать наличие специфических (оталгия, снижение слуха) и неспецифических (гипертермия, раздражительность, снижение аппетита, сонливость, расстройства стула, рвота) симптомов ОСО, выпота в среднем ухе, а также состояние барабанной перепонки. Разработаны в том числе критерии оценки состояния больного с перфоративным СО. Маршрутный лист пациента (взрослого и ребенка) с диагностированным ОСО детально проработан и описан в протоколе. В частности, дети в возрасте <2 лет с диагнозом ОСО требуют незамедлительного назначения им АБТ, НПВП и местных антисептических и противовоспалительных средств, рассматривается возможность миринготомии. Детям >2 лет и взрослым при нетяжелом течении заболевания могут быть назначены местные аналгетики и ПВП, а также системные НПВП в течение 48-72 ч с последующим контролем состояния. Если наблюдается позитивная динамика, лечение и наблюдение должны быть продолжены. В случае же тяжелого течения ОСО у детей >2 лет и взрослых, а также при отсутствии положительной динамики в терапии нетяжелого ОСО спустя 48-72 ч должны быть назначены АБТ и системные НПВП в сочетании с местным лечением.
Как можно убедиться, НПВП и в терапии ОСО занимают ключевую позицию. С учетом того, что ОСО – очень распространенное заболевание в детской популяции, в т.ч. у детей раннего возраста, назначаемые препараты должны быть максимально безопасными и разрешенными к применению в педиатрической практике. Именно к таким средствам относится ибупрофен (Нурофен). Сильный обезболивающий эффект с выраженными противовоспалительными свойствами позволяют рекомендовать его в качестве препарата выбора при любой форме ОСО (при бактериальном ОСО – в сочетании с АБП).
! Итак, современные протоколы существенно изменили принципы диагностики и лечения наиболее распространенных ЛОР-заболеваний. Примечательно, что одно из ключевых мест в лечении всех форм ОРС, ОТ и ОСО занимают НПВП (ибупрофен). Нурофен не только высокоэффективный, но и безопасный препарат, в т.ч. в детской практике. Обладая достаточно широким терапевтическим коридором (что еще раз подтверждает безопасность применения даже высоких доз препарата), ибупрофен может назначаться по индивидуализированным схемам. Именно поэтому целесообразно отдавать предпочтение ибупрофену, с его широкой линейкой лекарственных форм. Нурофен выпускается в виде суспензии, таблеток, суппозиториев, мягких капсул, что позволяет выбирать нужную форму и дозу для каждой конкретной ситуации.
Таким образом, сегодня Нурофен – это не просто стандарт жаропонижающей и обезболивающей терапии, но и, согласно принципам доказательной медицины, ключевое лекарственное средство для симптоматического лечения наиболее распространенных ЛОР-заболеваний, в частности ОРС, ОТ, ОСО.
Подготовила Александра Меркулова
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 1 (42), лютий 2018 р.
СТАТТІ ЗА ТЕМОЮ Пульмонологія та оториноларингологія
Риносинусит (РС) є одним із найчастіших захворювань у первинній медичній практиці. Трьома найбільш чутливими й специфічними симптомами гострого РС є виділення з носа, закладеність носа, лицевий і головний біль. Неконтрольований гострий біль значно погіршує якість життя пацієнтів із РС: спричиняє психоемоційні розлади, знижує працездатність і соціальну активність, сприяє хронізації больового синдрому і збільшує вартість лікування. Отже, полегшення болю при РС є найпершим завданням лікаря....
У всьому світі біль у горлі, зумовлений запальними захворюваннями горла (ЗЗГ), є найчастішою причиною звернень до лікарів загальної практики та оториноларингологів; із ним пов’язано ≈25% відвідувань лікаря. За даними Всесвітньої організації охорони здоров’я, >100 соматичних захворювань із провідним інфекційно-залежним і токсико-алергічним механізмом пов’язані саме із ЗЗГ. Здебільшого причина болю в горлі – гостре запалення інфекційного ґенезу: ГТ, ГФ і ГРВІ....
Антибіотикорезистентність (АБР) визнано загрозою для глобального здоров’я, яка щороку спричиняє мільйони смертей в усьому світі. Невідповідне та надмірне використання антибіотиків (АБ) зумовлює підвищення стійкості мікробних збудників і негативно впливає на ефективність цих дуже важливих лікарських засобів. Завдяки Глобальному плану дій щодо АБР Всесвітня організація охорони здоров’я (ВООЗ) працює над поліпшенням нагляду за резистентністю до протимікробних препаратів і скороченням нераціонального використання АБ. ...
Медичні інформаційні кампанії спрямовані на поширення важливих знань про охорону здоров’я серед населення. З урахуванням потреб і інтересів понад семи мільярдів людей у світі міжнародні організації шукають способи етичного обміну важливими відомостями, без упередженості та несправедливості. Обізнаність у сфері охорони здоров’я має вирішальне значення для кожного, оскільки хвороби та інфекції можуть вразити будь-кого в будь-який час. Таким чином, важливо поширювати відомості про охорону здоров’я за допомогою зрозумілих кожному усних, письмових і візуальних засобів. Ця інформація має сприяти соціальному здоров’ю і не містити дискримінаційного контенту. Заходи з підвищення обізнаності про здоров’я допомагають пацієнтам ліпше розуміти стан свого здоров’я, а також можливі варіанти та методи лікування. Кампанія з підвищення обізнаності відрізняється від маркетингу товарів для здоров’я, оскільки не спонукає купувати той чи інший продукт, а намагається сприяти свідомішому ставленню до свого здоров’я. Глобальні дні громадського здоров’я пропонують великі можливості для підвищення обізнаності та розуміння проблем здоров’я і мобілізації підтримки дій від місцевої громади до міжнародної спільноти. ...