Синдром Когана
Синдром Когана (СК) – рідкісне аутоімунне захворювання з групи системних васкулітів, що характеризується запальним ураженням очей (інтерстиціальний кератит, увеїт, епісклерит) та органа слуху (нейросенсорна туговухість, вестибулярні порушення). Уперше це захворювання описав у 1945 р. американський офтальмолог David Cogan як поєднання неспецифічного (несифілітичного) інтерстиціального кератиту й аудіовестибулярних симптомів, що нагадують хворобу Меньєра. Згідно з останньою (Chapel Hill Consensus Conference, 2012) міжнародною класифікацією системних васкулітів СК належить до «васкулітів, які вражають судини різних розмірів» (J.C. Jennette et al., 2013).
СК розвивається насамперед у молодих осіб, без будь-яких гендерних особливостей. Середній вік початку захворювання – 29 років; рідко описується в дітей та осіб похилого віку. Популяційних досліджень щодо захворюваності й поширеності СК немає, діагноз встановлюють рідко, навіть у спеціалізованих медичних центрах (E.W. St. Clair, R.M. McCallum, 2015).
Етіологія та патогенез цього захворювання невідомі. Спершу існувала інфекційна гіпотеза його виникнення. Дослідницька група Національного інституту охорони здоров’я США виявила, що хворі з цією патологією мають вищі титри антитіл до Chlamydia trachomatis. L. Ljungstrom і співавт. у 1997 р. описали випадок СК у хворого зі збільшеними в 4 рази сироватковими титрами антитіл IgG до Chlamydia pneumoniae. Результати інших досліджень вказують на аутоімунний механізм розвитку СК (B.F. Haynes et al., 1980; R.S. Vollertsen et al., 1986). Так, було виявлено лімфоплазмоцитарну інфільтрацію в завитку та рогівці, антитіла до антигенів внутрішнього вуха й рогівки, а також продемонстровано ефективність глюкокортикоїдів (ГК) і цитостатиків при СК (A. Grecoa et al., 2013). Можливість розвитку аортиту чи васкуліту артерій середнього калібру патоморфологічно наближує цей синдром до артеріїту Такаясу та вузликового поліартеріїту. Було виявлено антитіла до «пептиду Когана» в сироватці крові хворих на СК. Після пасивного транспортування антитіл до «пептиду Когана» в мишей антитіла локалізуються в завитку, тоді як інші антитіла не зв’язуються з кохлеарними клітинами (C. Lunardi et al., 2002).
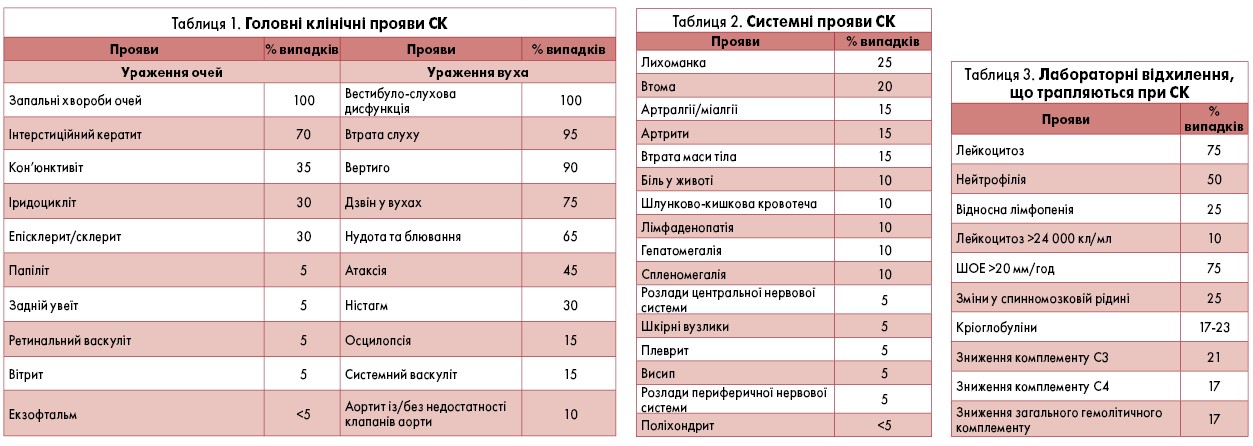
У таблиці 1 представлено головні клінічні прояви СК (R.M. McCallum et al., 2002). В усіх хворих спостерігаються запальні захворювання очей і вестибуло-слухова дисфункція, часто відзначають втрату слуху та вертиго (запаморочення). Частими проявами при ураженнях очей є інтерстиціальний кератит, при ураженні вуха – дзвін у вухах, нудота, блювання, дещо рідше – атаксія. У третини хворих виникає кон’юнктивіт, іридоцикліт, епісклерит, склерит, а також ністагм. У 15% хворих розвивається осцилопсія (ілюзія обертання навколишнього оточення) та системний васкуліт, у 10% – аортит із/без недостатності клапанів аорти. Такі ураження очей, як папіліт, задній увеїт, ретинальний васкуліт, вітрит і екзофтальм, виявляють доволі рідко.
У хворих на СК нерідко спостерігаються такі неспецифічні системні прояви (табл. 2), як підвищення температури тіла, втома, втрата маси тіла, артрити, артралгії, міалгії. Описано випадки болю в животі, шлунково-кишкових кровотеч, лімфаденопатії, гепато- та спленомегалії. Можуть виникати розлади центральної й периферичної нервової системи, шкірні вузлики, плеврит, висип, рідше – поліхондрит (R.M. McCallum, B.F. Haynes, 1996).
Лабораторні відхилення, що трапляються при СК, наведено в таблиці 3 (R.M. McCallum et al., 2002). Найчастішими проявами є лейкоцитоз і підвищення швидкості осідання еритроцитів (ШОЕ), у 50% випадків виявляється нейтрофілія, у 25% хворих можливі відносна лімфопенія та зміни у спинномозковій рідині, в тому числі плеоцитоз, підвищення рівня білка та γ-глобулінів. Також можуть спостерігатися зниження активності комплементу С3, С4 та загального гемолітичного комплементу (СН50), кріоглобулінемія, лейкоцитоз >24 000 кл/мл.
Рандомізовані клінічні дослідження для порівняння ефективності різних медикаментозних засобів при СК наразі не проводилися. Лікування ґрунтується на серіях клінічних випадків або вибудовується шляхом трансферу лікувальної тактики інших аутоімунних хвороб зі схожими механізмами розвитку. Стратегія терапії залежить від тяжкості захворювання. Так, локальні ГК застосовують у разі ураження очей легкого ступеня тяжкості, системні імуносупресанти призначають при порушеннях слуху, тяжких захворюваннях очей або за наявності системних проявів. У разі неефективного лікування з незворотною й тяжкою втратою слуху наступним кроком є кохлеарні імплантати (O.E. Tayer-Shifman et al., 2014).
Описано серії випадків застосування імунобіологічних препаратів при цьому васкуліті. Зокрема, продемонстровано ефективність інфліксимабу в 9 із 10 випадків резистентно го СК (O.E. Tayer-Shifman et al., 2014). В актуальних клінічних рекомендаціях із лікування СК (O.E. Tayer-Shifman et al., 2014) пропонується застосовувати інфліксимаб за відсутності відповіді на ГК протягом 2-3 тиж лікування, за неможливості зменшити дозу ГК <10 мг/добу та в разі наявності протипоказань до їх застосування (цукровий діабет, некерована артеріальна гіпертензія) й тяжких побічних ефектів. Автори вважають, що розглядати застосування інфліксимабу як терапію першої лінії слід у хворих із тяжкими ураженнями очей, загрозою втрати зору (рубцювання й підвищення внутрішньоочного тиску), швидкою втратою слуху (на рівні 50 Гц), при одночасному залученні обох очей, за наявності васкуліту великих судин, залучення серця, нирок і нервової системи, при загальному стані, що унеможливлює використання високих доз ГК (тяжка серцева недостатність, неконтрольований діабет або артеріальна гіпертензія). Ефективність етанерцепту вивчали у проспективному дослідженні 23 хворих із двобічними імуноопосередкованими кохлеовестибулярними розладами чи симптомами хвороби Меньєра, троє з них були із СК (E.L. Matteson et al., 2005). У 2 із 3 хворих на СК було встановлено поліпшення аудіограми, але етанерцепт не запобігав втраті слуху. Також описано 1 випадок ефективного застосування ритуксимабу для лікування СК (J.G. Orsoni et al., 2010).
Розглянемо клінічний випадок розвитку СК у жінки молодого віку та його успішного лікування з використанням інфліксимабу.
Хвора Д., 25 років, звернулася до ревматологів у січні 2016 р. зі скаргами на зниження слуху на обидва вуха (більше зліва), шум у вухах, запаморочення, порушення координації, нудоту, блювання, почервоніння та біль у лівому оці. З анамнезу відомо, що в лютому 2015 р. хвора вперше відзначила епізод загальної слабкості, головного болю, підвищення температури тіла, шум у лівому вусі тривалістю 1 тиж. По медичну допомогу не зверталася, самостійно розпочала прийом парацетамолу та ремантадину. У квітні 2015 р. швидко розвинулися запаморочення, загальна слабкість, нудота, блювання, порушення координації рухів, шум у вусі зліва. Загальний аналіз крові, включаючи ШОЕ, та рівень С-реактивного білка залишалися в межах норми. Комп’ютерна томографія головного мозку, реоенцефалографія, ультразвукове дослідження судин голови та шиї патології не виявили. Аудіометрія: зниження слуху на високих частотах у лівому вусі. Хвора була консультована отоларингологом, який встановив діагноз «Гострий лівобічний лабіринтит вірусної етіології» та призначив дексаметазон у дозі 16 мг внутрішньовенно, фуросемід і ондансетрон перорально. За даними повторної аудіограми зниження слуху повністю регресувало, проте шум у вусі залишався. У вересні 2015 р. шум у лівому вусі посилився, отоларинголог запідозрив хворобу Меньєра, але, зважаючи на відсутність змін за даними аудіограми, було рекомендовано спостереження в динаміці. Через 4 міс хвора відзначила різке почервоніння лівого ока, відчуття стороннього тіла в ньому, сльозотечу. Самостійно використовувала краплі з антибіотиком (АБ) і ГК. Клінічні прояви запалення лівого ока зникли, але шум у лівому вусі посилився. Через 2 тиж у хворої виник другий епізод запалення того самого ока; застосовувала диклофенак локально. Наступного дня відбувся рецидив гострого лівобічного лабіринтиту. За даними аудіометрії виявлено зниження слуху на високих і низьких частотах у лівому вусі.
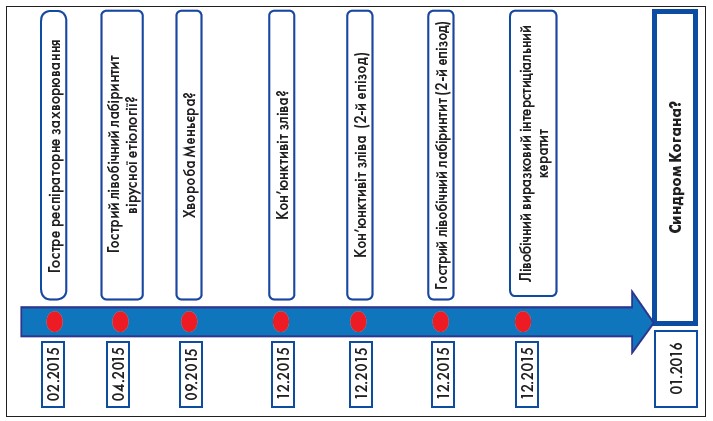
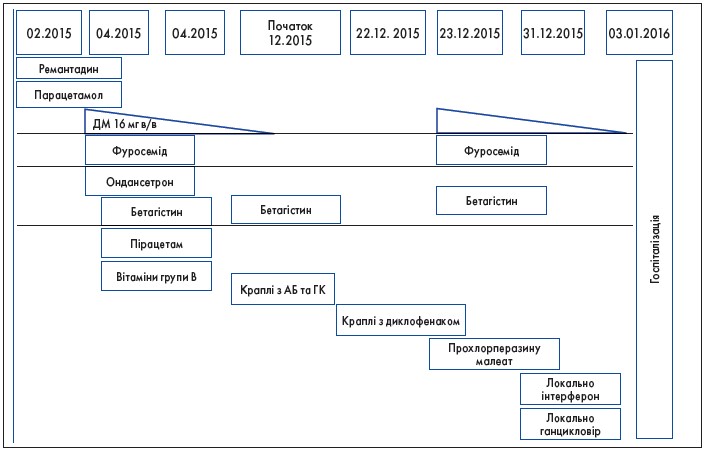
Отоларинголог призначив дексаметазон у дозі 16 мг внутрішньом’язово. Через 2 тиж, після зниження дози дексаметазону до 4 мг, у хворої розвинувся третій епізод запалення лівого ока. Офтальмолог встановив діагноз «Лівобічний виразковий інтерстиціальний кератит, можливо, герпесвірусної етіології», призначено локально ганцикловір та інтерферон. Через кілька днів стан хворої погіршився, з’явився виражений шум в обох вухах із втратою слуху, блюванням та явищами вертиго. У січні 2016 р. хвору було госпіталізовано в Інститут отоларингології ім. О.С. Коломійченка НАМН України. Послідовність розвитку симптоматики та зміст лікування до госпіталізації в спеціалізовану установу наведено на рисунках 1 та 2.
Рис. 1. Динаміка основних симптомів хворої Д. до встановлення діагнозу
Рис. 2. Медикаментозне лікування хворої Д. до встановлення діагнозу
Примітка. ДМ – дексаметазон зі зниженням дози: 12, 8, 6, 4 мг до повної відміни.
Під час госпіталізації були отримані такі результати обстеження. Клінічний аналіз крові: гемоглобін – 126 г/л; еритроцити – 4,61×1012; гематокрит – 39,1%; лейкоцити – 17,06×109; нейтрофіли – 80,8%; лімфоцити – 14,2%; моноцити – 4,4%; еозинофіли – 0,4%; базофіли – 0,2%; тромбоцити – 307×109; ШОЕ – 22 мм/ год. Як видно з наведених даних, реєструвалися лейкоцитоз із нейтрофільозом та підвищення ШОЕ.
Біохімічний аналіз крові та загальний аналіз сечі – без відхилень. Антистрептолізин-О – 110; С-реактивний білок – 1,18 мг/л; ревматоїдний фактор <10 МО/мл.
Не було виявлено підвищення рівня антитіл до вірусу гепатиту С (HCV), Treponema pallidum, Chlamidia trahomatis, Borrelia burgdorferi, вірусу простого герпесу (ВПГ) 1-2 типу, вірусу Varicella Zoster (3 тип герпесу, VZV); із використанням методу полімеразної ланцюгової реакції не знайдено в крові ДНК ВПГ 1 та 2 типу, Varicella Zoster, герпесу 6 типу.
За результатами імунологічних досліджень не виявлено підвищення рівня антитіл до мієлопероксидази, протеїнази‑3, базальної мембрани гломерулярного апарату, антинуклеарних антитіл, антитіл до одно- та дволанцюгової ДНК, антифосфоліпідних, антикардіоліпінових, антифосфатидилсеринових та антифосфатидилетаноламінових антитіл.
Магнітно-резонансна томографія: вогнищеві й об’ємні зміни в мостомозочкових кутах, структурах задньої черепної ямки та структурах внутрішнього вуха не визначаються. За даними вестибулометрії – двобічна арефлексія лабіринтів, стадія декомпенсації. Спіральна комп’ютерна томографія органів грудної клітки з внутрішньовенним контрастуванням: не виявлено патологічних зміні з боку легень та органів середостіння.
З огляду на гострий розвиток у хворої молодого віку асиметричного зниження слуху на обидва вуха з меньєроподібним синдромом, однобічного інтерстиціального кератиту, наявність лейкоцитозу та підвищення ШОЕ, виключення вірусної, сифілітичної й іншої специфічної інфекції, системних захворювань сполучної тканини, антифосфоліпідного синдрому, АНЦА-асоційованих васкулітів, онкопатології, наявність тимчасового ефекту від коротких курсів лікування дексаметазоном, було висловлено підозру на СК і спрямовано хвору до ревматологів, які підтвердили діагноз: «СК, гострий перебіг, з ураженням внутрішнього вуха (зниження слуху, меньєроподібний синдром) та очей (лівобічний виразковий інтерстиціальний кератит)».
Призначено лікування: метилпреднізолон у дозі 125 мг внутрішньовенно крапельно 3 дні поспіль, тоді метилпреднізолон у дозі 64 мг/добу перорально, який пізніше було замінено на преднізолон (60 мг/добу), з поступовим зниженням дози після покращення результатів аудіометрії до підтримувальної (мінімально 5 мг/добу). Зважаючи на тимчасовий ефект від попередніх коротких курсів ГК, швидке прогресування захворювання з ураженням органа зору та загрозу втратити слух на обидва вуха, одночасно було призначено метотрексат у початковій дозі 10 мг/тиж та інфліксимаб (внутрішньовенна інфузія в дозі 5 мг/кг, тоді на 2-й, 6-й тиждень після першої інфузії, далі – кожні 8 тиж). Тести на вірусні гепатити В та С і на вагітність були негативними. Протягом лікування хвора відзначала постійну нудоту та зниження маси тіла на 2 кг. Після третьої інфузії інфліксимабу з’явилися незначні кров’янисті виділення зі статевих шляхів. Ультразвукове дослідження органів малого тазу встановило факт вагітності терміном 10 тиж. Терміново було проведено корекцію терапії. Відповідно до рекомендацій Європейської протиревматичної ліги (EULAR) для прийняття рішень щодо застосування протиревматичних препаратів перед вагітністю, під час вагітності та лактації (S.C. Gоtestam et al., 2016) було відмінено метотрексат; прийом ГК (преднізолон у дозі 45 мг/добу з поступовим зменшенням дози до 5 мг від III триместра вагітності) та інфліксимабу продовжено. Ультразвуковий  скринінг плода впродовж усіх трьох триместрів – без патологічних змін. Хвора Д. народила здорову доношену дитину (рис. 3), годувала грудним молоком. Повторних загострень захворювання не було. Поступово покращилася координація, повністю зник шум у правому вусі та знизився рівень шуму в лівому, а також покращився слух на праве вухо. Наразі хвора отримує монотерапію інфліксимабом у підтримувальному режимі, скарг не має, активно працює, відхилення у стані здоров’я та розвитку дитини відсутні.
скринінг плода впродовж усіх трьох триместрів – без патологічних змін. Хвора Д. народила здорову доношену дитину (рис. 3), годувала грудним молоком. Повторних загострень захворювання не було. Поступово покращилася координація, повністю зник шум у правому вусі та знизився рівень шуму в лівому, а також покращився слух на праве вухо. Наразі хвора отримує монотерапію інфліксимабом у підтримувальному режимі, скарг не має, активно працює, відхилення у стані здоров’я та розвитку дитини відсутні.
Наведений клінічний випадок демонструє труднощі, що виникають під час діагностики СК (діагноз встановлено через 11 міс від початку розвитку симптомів), які, зокрема, зумовлені незначними й пізніми лабораторними відхиленнями (лейкоцитоз і помірне підвищення ШОЕ на 10-му місяці хвороби), відсутністю системних проявів і специфічних діагностичних лабораторно-інструментальних маркерів захворювання. Водночас завдяки активному лікуванню хворої із застосуванням інфліксимабу вдалося запобігти розвиткові незворотних порушень функції органів. Цей випадок також ілюструє безпечність для матері, плоду та новонародженої дитини застосування в разі необхідності ГК та інфліксимабу під час вагітності й грудного вигодовування.
Список літератури знаходиться в редакції.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 2 (56) Квітень 2018 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....