Етіологічні фактори розвитку пієлонефриту в дівчаток
 Переважну кількість хворих з інфекцією сечової системи становлять дівчатка. Поширеність гострих і питома вага хронічних захворювань нирок збільшуються з віком пацієнтів, що досить часто залежить від супутньої урологічної, гінекологічної та статевої патології. Метою роботи, результати якої були вперше опубліковані в «Українському журналі нефрології та діалізу» (№1 (57) 2018), було визначення етіологічних і клінічних передумов рецидивування і хронічного перебігу пієлонефриту (ПН) у дівчаток.
Переважну кількість хворих з інфекцією сечової системи становлять дівчатка. Поширеність гострих і питома вага хронічних захворювань нирок збільшуються з віком пацієнтів, що досить часто залежить від супутньої урологічної, гінекологічної та статевої патології. Метою роботи, результати якої були вперше опубліковані в «Українському журналі нефрології та діалізу» (№1 (57) 2018), було визначення етіологічних і клінічних передумов рецидивування і хронічного перебігу пієлонефриту (ПН) у дівчаток.
Епідеміологічні дані свідчать, що захворюваність інфекцією сечової системи (ІСС) залежить від статі та віку [7, 16]. Переважну кількість хворих з ІСС, за статистикою, становлять дівчатка [4, 6, 8]. Виняток складають лише діти першого року життя, коли ІСС частіше виявляється у хлопчиків (3,7%), ніж у дівчаток (2%) [16]. Серед дітей грудного віку дівчатка хворіють у 5 разів частіше, а у віці 6-10 років співвідношення дівчаток до хлопчиків складає 13:1. При цьому до 6-річного віку 3-7% дівчаток і 1-2% хлопчиків мають як мінімум один епізод ІСС, підтверджений бактеріологічними дослідженнями, а у 12-30% цих дітей розвивається рецидивуюча інфекція сечовивідних шляхів (ІСШ) [9]. За іншими даними, 30-50% дітей мають рецидиви ІСС [15]. За даними В.Г. Майданника, серед пацієнтів із ПН дівчатка складають 90,5%, при цьому співвідношення між хлопчиками та дівчатками становить 1:10 [5]. Поширеність гострих і питома вага хронічних захворювань нирок збільшуються з віком пацієнтів, що досить часто залежить від супутньої урологічної, гінекологічної та статевої патології [2, 7, 8, 12]. Вульвовагініти в дівчаток, з одного боку, можуть бути причиною висхідної інфекції та ПН, з іншого – стимулювати рецидиви ПН через потрапляння в сечу інфекції із зовнішніх статевих органів. Анатомічні особливості уретри також є предикторами частого виникнення ПН у дівчаток [2]. Установлено, що урогенітальні інфекції (УГІ) – хламідіоз і мікоплазмоз є супутніми захворюваннями, що обтяжують перебіг ПН та можуть призводити до його хронізації в дівчаток. Водночас цим захворюванням належить провідне місце серед причин порушення генеративної функції і безпліддя в шлюбі, що є серйозною медичною, соціальною і демографічною проблемою в усьому світі [2, 7, 8, 13]. Питома вага Chlamydia trachomatis, Neisseria gonorrhoeae і Trichomonas vaginalis серед дівчаток-підлітків, що страждають на запальні захворювання, складає від 5 до 26% [2, 6, 12]. При цьому частота хламідіозу серед дівчаток 13-19 років, які страждають на запальні захворювання, становить, за даними різних авторів, 13-80%, причому 30-40% дівчаток-підлітків переносять приховану інфекцію протягом 2-5 років після зараження [2]. Урогенітальна хламідійна інфекція (УГХІ) ускладнює перебіг запального процесу в сечовидільній системі, сприяючи формуванню поєднаних уражень різних відділів, розвитку і збереженню уродинамічних порушень, частим рецидивам і хронізації захворювання [2, 6, 10, 12]. За даними ВООЗ, у 35-50% випадків хламідійна інфекція «маскується» під інші захворювання, що не дозволяє вчасно застосувати адекватну терапію й зупинити її поширення [18].
Питома вага хламідіозу серед дівчаток 13-19 років, які страждають на запальні захворювання, становить, за даними різних авторів, 13-80%, причому 30-40% дівчаток-підлітків переносять приховану інфекцію протягом 2-5 років після зараження [2]. Складність терапії хламідійної інфекції зумовлена тим, що неадекватне застосування антибактеріальних препаратів може призвести до хронізації інфекції, появи L-форм збудника, спровокувати загострення запального процесу. Монохламідійна інфекція спостерігається в 17-30% випадків, в інших виділяється хламідійно-бактеріальна й хламідійно-вірусна флора [10]. Найбільш частими ассоціантами хламідій у дівчаток є уреаплазми (40-45%), золотистий стафілокок (21%), мікоплазми і гриби роду Candida (21%), гонокок (6-7%) [3, 6]. У хворих з ІСШ часто виділяється Ureaplasma urealyticum у поєднанні з Mycoplasma hominis (30-45%) [6]. При цьому важливо те, що хламідіоз належить до кофакторів прогресування СНІДу. Продовжуються пошуки причинно-значущих факторів, що призводять до формування ниркових рубців і не пов’язані з аномаліями розвитку сечової системи, та розробка заходів для запобігання рецидивуванню ІСС [1, 8, 15, 17].
Ерадикація збудників попереджає розвиток рецидивів, а отже, і подальші негативні наслідки у вигляді склерозування ниркової тканини, розвитку ниркової недостатності та інвалідизації дітей.
Мета роботи: визначення етіологічних і клінічних передумов рецидивування і хронічного перебігу ПН у дівчаток.
Матеріали та методи
Нами проведено аналіз клінічного перебігу 187 випадків ПН у дівчаток віком від 1 до 18 років, які перебували на стаціонарному лікуванні у відділенні нефрології КЗ «Дніпропетровська обласна дитяча клінічна лікарня» ДОР» з 2010 по 2018 рік, із них 60 пацієнток були з гострим ПН (ГПН) і 127 – із хронічним ПН (ХрПН). За віком обстежувані розподілялися наступним чином: до року – 24 (12,8%) дівчаток, від 2 до 6 років – 54 (28,9%), від 7 до 10 років – 42 (22,5%), від 11 до 18 років – 67 (35,8%). Усім хворим в умовах стаціонару проводилося клінічне, лабораторне та інструментальне обстеження відповідно до «Протоколу лікування дітей з інфекціями сечової системи і тубулоінтерстиціальним нефритом та інфекціями сечової системи» (наказ МОЗ України № 627 від 03.11.2008). Ступінь активності ПН визначали за критеріями активності ПН у дітей (Возіанов О.Ф., Майданник В.Г., Багдасарова І.В., 2004). Лабораторна діагностика збудників ПН й УГІ здійснювалася культуральним методом, методом імуноферментного аналізу (ІФА) – виявлення антитіл класу G та полімеразної ланцюгової реакції (ПЛР). Усім хворим проводили посів сечі на флору з кількісною оцінкою ступеня бактеріурії та антибіотикограмою сечі. Наявність клінічно значущої бактеріурії враховували у випадку лейкоцитурії в загальному аналізі сечі (>10 лейкоцитів у полі зору) та колоній-утворюючих одиниць >104/ мл при проведенні посіву сечі, який проводили до початку антибактеріальної терапії.
Визначення чутливості та антибіотикорезистентності проводили в бактеріологічній лабораторії диско-дифузійним методом на середовищі АГВ. Математичний аналіз та статистичне опрацювання цифрового матеріалу проводилися на персональному комп’ютері за допомогою пакета статистичних програм Microsoft Excel 7.0 із використанням альтернативного, варіаційного і кореляційного статистичного аналізу.
Вірогідність відмінності оцінювалася за допомогою параметричного критерію Фішера – Стьюдента. Різницю вважали статистично значущою при p<0,05.
Результати дослідження та обговорення
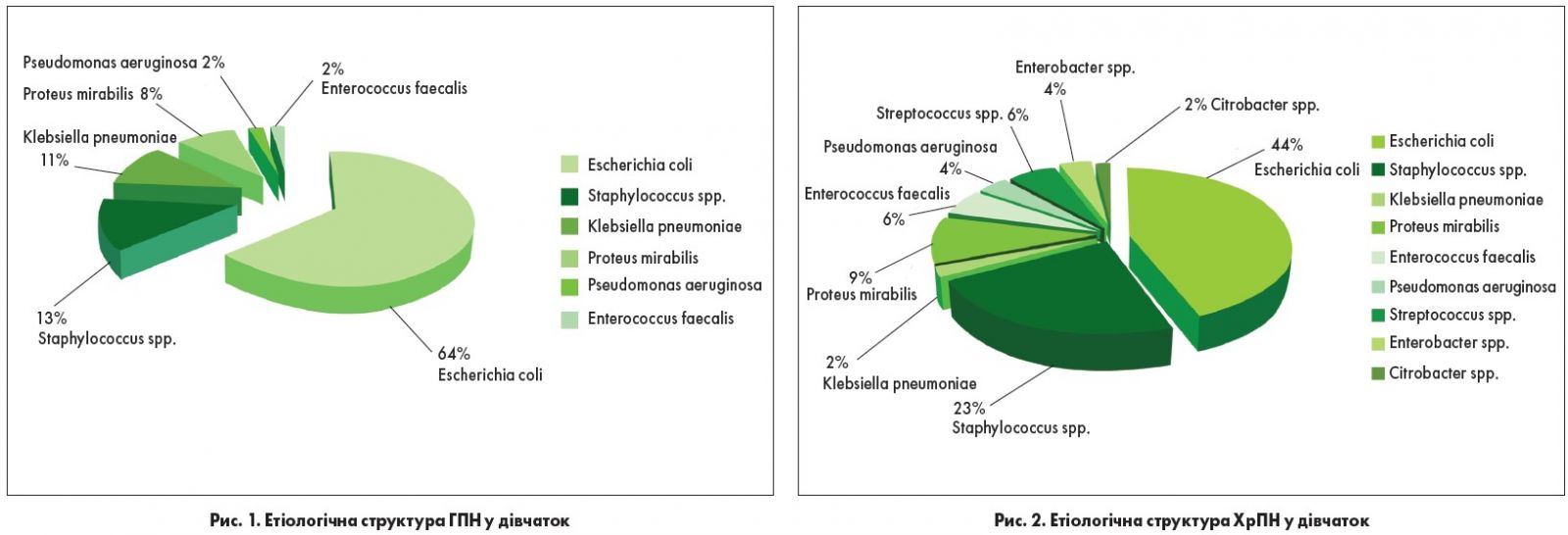
Діагностично значуща бактеріурія визначалась у 59,2% усіх випадків, у дівчаток із ГПН вірогідно частіше порівняно з хворими на ХрПН – 78,3% та 40,9% відповідно (p<0,01). Відомо, що складнощі з верифікацією збудника викликані цілою низкою факторів, у тому числі й формуванням біоплівки, особливо у випадку хронічного перебігу ПН [11, 14]. Як при ГПН, так і при ХрПН основним етіологічним чинником запального процесу в нирках, за нашими даними, була Escherichia coli, що склало 63,5% та 44,2% випадків відповідно (p<0,01; рис. 1, 2).
Така тенденція відзначається й іншими дослідниками – незважаючи на те що головним збудником ПН є Escherichia coli, в останні роки питома вага її в структурі уропатогенів зменшилася до 45-50%, і, навпаки, відбувається збільшення грампозитивної флори [1, 5, 14]. Так, стафілокок реєструвався в нашому дослідженні у 12,8% дівчаток із ГПН та майже в 2 рази частіше – у 23,1% пацієнток з ХрПН. Третє місце при ГПН розподілялося з однаковою частотою між Klebsiella pneumoniae та Proteus mirаbilis, які виявлялися в 10,6% та 8,5% випадків відповідно, а при ХрПН – Proteus mirabilis (9,7%). У поодиноких випадках у дівчаток з ПН реєструвались Enterococcus faecalis, Pseudomonas aeruginosa.
У 56,7% усіх дівчаток із ПН було виявлено супутні захворювання статевої системи, вірогідно частіше – у пацієнток із ХрПН порівняно з дівчатками, що мали ГПН (69,3% та 30,0% відповідно; p<0,01). Частково таку відмінність можна було пояснити тим, що обстеження дівчаток із ГПН проводилося тільки у випадках наявності клініки вульвіту або вульвовагініту. На противагу дівчатка, що мали ХрПН, проходили обстеження на інфекції, що передаються статевим шляхом (ІПСШ), незалежно від присутності клінічних симптомів генітальної патології, що сприяло кращій діагностиці. У структурі збудників ІПСШ домінувала хламідійна інфекція, яка реєструвалася в цілому у 29,2% обстежених на УГІ дівчаток із ПН.
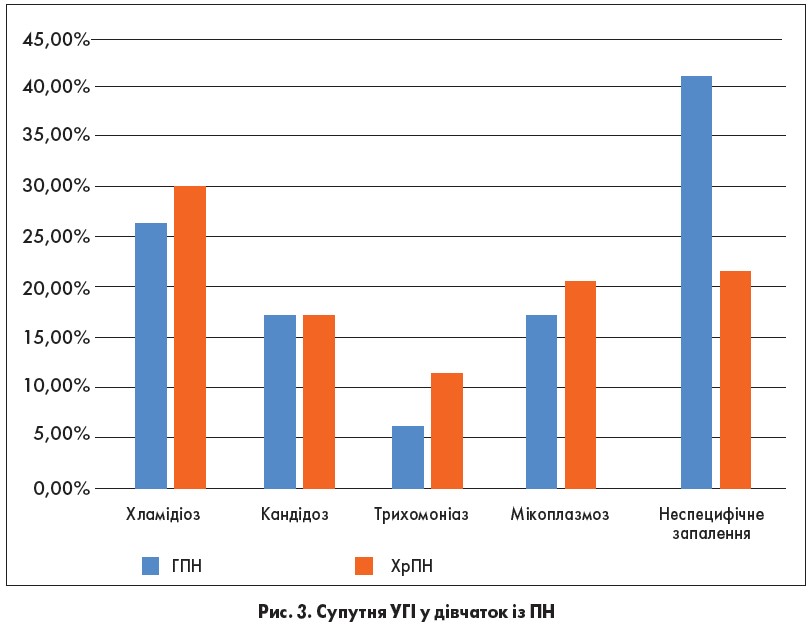 Порівняно з хламідійною рідше зустрічалися такі інфекції, як мікоплазмоз – у 22,1%, трихомоніаз – у 11,5%, кандидоз – у 19,5% хворих; 24,8% дівчаток мали клінічні ознаки вульвіту без визначення етіологічного фактору. Поєднання кількох інфекцій мало місце у 7,1% пацієнток. Ймовірним шляхом потрапляння інфекції в дівчаток раннього віку був трансплацентарний та інтранатальний, дошкільного віку – контактно-побутовий (через постільну білизну, предмети туалету), у 19,7% дівчат 12-18 років – статевий. Порівнюючи питому вагу причинно-значущих збудників при різному перебігу ПН, ми отримали наступні результати. У дівчаток із ГПН переважав неспецифічний вульвіт без визначення етіологічного фактору (41,2%), який вірогідно рідше реєструвався в пацієнток із ХрПН – 21,9% (p<0,01). Натомість у дівчаток із ХрПН у переважній більшості реєструвався вульвіт хламідійної етіології, у 30,2% випадків – майже втричі частіше, ніж у дівчаток із ГПН (11,8%). На другому місці серед збудників у групі пацієнток із ХрПН була мікоплазма – 20,8%, із незначним переважанням порівняно з пацієнтками, які мали ГПН, – 17,6%.
Порівняно з хламідійною рідше зустрічалися такі інфекції, як мікоплазмоз – у 22,1%, трихомоніаз – у 11,5%, кандидоз – у 19,5% хворих; 24,8% дівчаток мали клінічні ознаки вульвіту без визначення етіологічного фактору. Поєднання кількох інфекцій мало місце у 7,1% пацієнток. Ймовірним шляхом потрапляння інфекції в дівчаток раннього віку був трансплацентарний та інтранатальний, дошкільного віку – контактно-побутовий (через постільну білизну, предмети туалету), у 19,7% дівчат 12-18 років – статевий. Порівнюючи питому вагу причинно-значущих збудників при різному перебігу ПН, ми отримали наступні результати. У дівчаток із ГПН переважав неспецифічний вульвіт без визначення етіологічного фактору (41,2%), який вірогідно рідше реєструвався в пацієнток із ХрПН – 21,9% (p<0,01). Натомість у дівчаток із ХрПН у переважній більшості реєструвався вульвіт хламідійної етіології, у 30,2% випадків – майже втричі частіше, ніж у дівчаток із ГПН (11,8%). На другому місці серед збудників у групі пацієнток із ХрПН була мікоплазма – 20,8%, із незначним переважанням порівняно з пацієнтками, які мали ГПН, – 17,6%.
З такою ж частотою в цій групі реєструвався кандідозний вульвіт або вульвовагініт, без вірогідної відмінності з хворими на ХрПН – 17,7%.
 Трихомоніаз переважав у групі дівчаток із ХрПН (12,5%) і виявлявся в поодиноких випадках у пацієнток з ГПН – 5,9% (рис. 3). Аналіз клінічного перебігу захворювання показав, що 20,9% дівчаток із ГПН у поєднанні з УГІ та 23,5% без неї мали II ступінь активності ПН, без
Трихомоніаз переважав у групі дівчаток із ХрПН (12,5%) і виявлявся в поодиноких випадках у пацієнток з ГПН – 5,9% (рис. 3). Аналіз клінічного перебігу захворювання показав, що 20,9% дівчаток із ГПН у поєднанні з УГІ та 23,5% без неї мали II ступінь активності ПН, без
вірогідної відмінності (р>0,1).
У 79,1% та 76,5% пацієнток відповідно ПН перебігав з III ступенем активності (р>0,1).
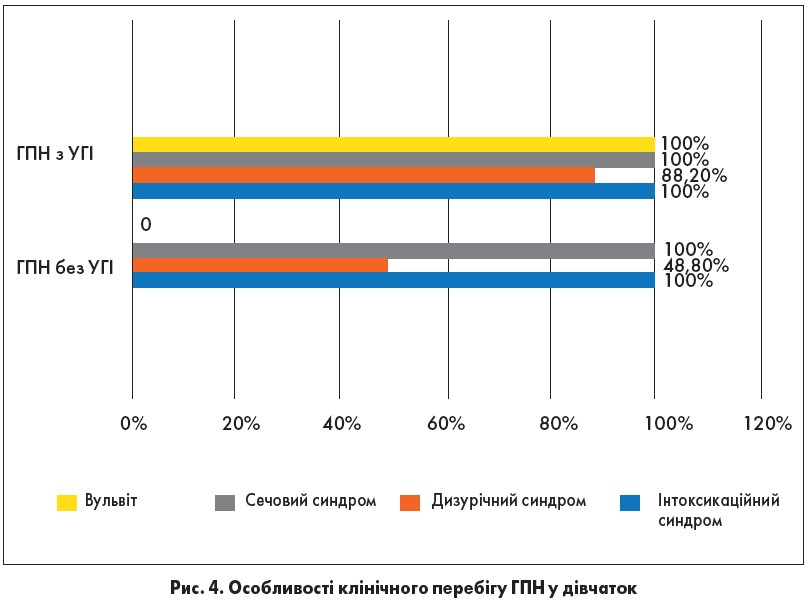
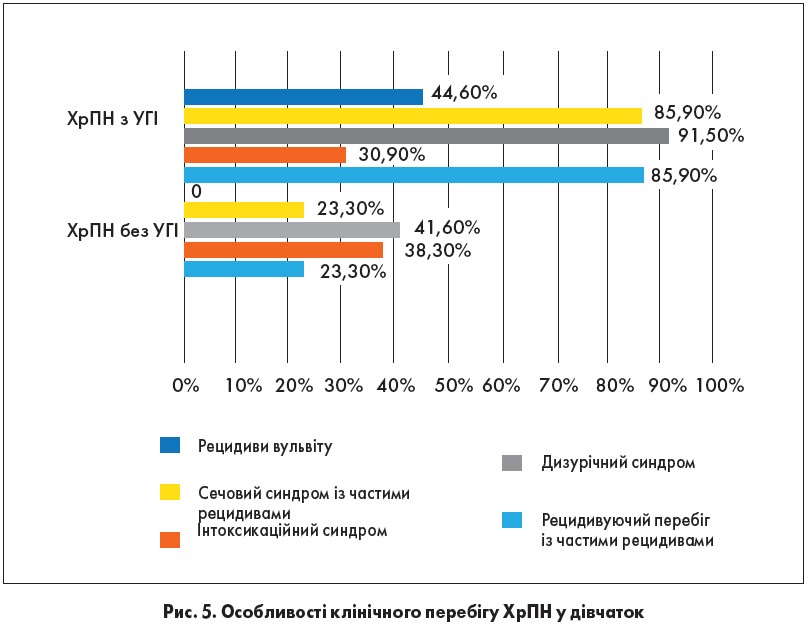
Інтоксикаційний та сечовий синдроми реєструвалися в групах у 100%, у дівчаток як із ГПН, так і без УГІ. На противагу, симптоми дизурії у дівчаток із ГПН, що мали УГІ, реєструвалися майже в 2 рази частіше, ніж у групі без УГІ (рис. 4). Клінічна картина ХрПН із терміном захворювання понад 3 роки, який асоціювався з УГІ, мала свої особливості: у переважній більшості випадків (85,9%) ПН мав рецидивуючий перебіг із частими рецидивами (рис. 5). У той же час ХрПН без поєднання з УГІ рецидивував майже в 3 рази рідше (p<0,01). Аналіз взаємозв’язку між наявністю ІПСШ та кількістю рецидивів визначив сильний прямий кореляційний зв’язок (r=0,62; p<0,01).
 Тобто рецидиви ПН за умови наявності УГІ відбувалися достовірно частіше. Переважна більшість – 51,6% дівчаток із ХрПН без УГІ мали II ступінь активності ПН, вірогідно рідше, у 12,5% пацієнток, реєструвався III ступінь активності, й у 35,9% активність запального процесу була І ступеня. Більшість дівчаток із ХрПН та УГІ (63,8%) мали мінімальний ступінь активності ПН, вірогідно рідше, у 11,4%, виявлявся III ступінь активності (р>0,1). Активність запального процесу ІІ ступеня мали 24,8% пацієнток.
Тобто рецидиви ПН за умови наявності УГІ відбувалися достовірно частіше. Переважна більшість – 51,6% дівчаток із ХрПН без УГІ мали II ступінь активності ПН, вірогідно рідше, у 12,5% пацієнток, реєструвався III ступінь активності, й у 35,9% активність запального процесу була І ступеня. Більшість дівчаток із ХрПН та УГІ (63,8%) мали мінімальний ступінь активності ПН, вірогідно рідше, у 11,4%, виявлявся III ступінь активності (р>0,1). Активність запального процесу ІІ ступеня мали 24,8% пацієнток.
Найчастішим клінічним синдромом у дівчаток із ХрПН, що мали УГІ, був дизурічний, який реєструвався в більшості пацієнток – 91,5% (p<0,01). Сечовий синдром також значно частіше виявлявся при ХрПН із УГІ. Симптоми інтоксикації реєструвалися вірогідно рідше в цілому в дівчаток із ХрПН, ніж у пацієнток із ГПН (34,6% та 100% відповідно, p<0,01). При цьому вираженість інтоксикації в дівчаток із ХрПН не була пов’язана з наявністю супутньої УГІ. У той же час у 44,6% дівчаток із ХрПН на тлі УГІ відзначалося рецидивування вульвіту й вагініту.
Висновки
1. Серед етіологічних чинників ПН у дівчаток переважає Escherichia соli.
2. Більшість дівчаток та дівчат із ПН, що має рецидивуючий та хронічний перебіг, мають УГІ.
3. Асоціація бактеріальної флори та супутньої генітальної інфекції ускладнює перебіг ХрПН у дівчаток, сприяє розвитку і збереженню уродинамічних порушень, частим рецидивам і прогресуванню хронічного запального процесу в нирках.
4. Обстеження дівчаток із ПН на предмет УГІ має бути обов’язковим.
Література
1. Вялкова А.А. О лечении и профилактике рецидивов инфекции мочевой системы у детей /А.А. Вялкова, В.А. Гриценко, И.В. Зорин, Л.М. Гордиенко// Рос. вестн. перинатол. и педиат. – 2010. – № 6. – С. 77-80
2. Коколина В.Ф. Урогенитальные инфекции у детей и подростков. Диагностика и лечение. Пособие для врачей. – М.: ИД «Медпрактика-М», 2014. – 92 с.
3. Лавренчук О. В. Оцінка мікробного профілю та антибактеріальної резистентності збудників інфекції сечової системи у дітей міста Києва і області / О. В. Лавренчук, І. В. Багдасарова // Український журнал нефрології та діалізу. – 2016. – № 3(51). – С. 43-49.
4. Лавренчук О. В. Предиктори прогресування хронічного пієлонефриту у дітей / О.В. Лавренчук, І.В. Багдасарова, В.Э. Дріянська та співавт. // Український журнал нефрології та діалізу. – 2016. – № 4 (52). – С. 59-66.
5. Майданник В.Г. Современные аспекты пиелонефрита у детей / В.Г. Майданник, И.В. Ковальчук // Міжнародний журнал педіатрії, акушерства та гінекології. – 2016. – № 3. – С. 17-40.
6. Плешков П.В. Инфекции мочевыводящих путей у девочек-подростков на фоне выделения потенциальных возбудителей инфекций, передающихся половым путем / П.В. Плешков // Научно-практический журнал: Клиническая микробиология и антимикробная терапия. – 2008. – Т. 10. – № 4. – С. 31-39.
7. Романенко О.А. Особливості мікробного спектра сечостатевої системи жінок із рецидивуючим пієлонефритом / О.А. Романенко, Н.М. Степанова, А.В. Руденко та співавт. // Український журнал нефрології та діалізу. – 2013. – № 1 (37). – С. 25-31.
8. Сафина А.И. Пиелонефрит у детей раннего возраста: современные подходы к диагностике и лечению. /А.И. Сафина //Практическая медицина. – 2012. – 7 (62). – С. 50-56.
9. Becknell B. The Diagnosis, Evaluation and Treatment of Acute and Recurrent Pediatric Urinary Tract Infections / B. Becknell, M. Schober, L. Korbel, J.D. Spencer // Expert Review of Anti-infective Therapy. – 2015. – V. – 13(1). – P. 81-90.
10. Cheung K.K. Prevalence of Sexually Transmitted Infections. Among Adolescents Entering Child Protective Services / K.K. Cheung, D. Montgomery, L.J. Benjamins // J Pediatr Adolesc Gynecol. – 2015. – V. 28 (5). – P. 324-326.
11. Eberly A.R. Biofilm Formation by Uropathogenic Escherichia coli Is Favored under Oxygen Conditions That Mimic the Bladder Environment /A.R. Eberly, K.A. Floyd, C.J. Beebout et al. // Int J Mol Sci. 2017. – V. 18(10). – P. 2077.
12. Frej-Mądrzak M. Diagnosing Chlamydia Trachomatis Urinary Tract Infections- Preliminary Report / M. Frej-Mądrzak, D. Teryks-Woáyniec, A. Jama-Kmiecik et al. // Adv Clin Exp Med. – 2015. – V. 24 (3). – P. 441-445.
13. Minardi D. Urinary tract infections in women: etiology and treatment options / D. Minardi, G. d’Anzeo, D. Cantoro et al. // Int. J. Gen. Med. – 2011. – V. 4. – P. 333-343.
14. Mishyna M. Etiology characteristics of pyelonephri-tis in young children and sensitivity to antibiotics of causative agents in form of biofilms/ M. Mishyna, Y. Mozgova, N. Makieieva, V. Golovachova et al. // Cambridge Journal of Education and Science. – 2016. № 1 (15). – P. 212-219.
15. Paintsil E. Update on recent guidelines for the management of urinary tract infections in children: the shifting paradigm / E. Paintsil // Curr Opin Pediatr. – 2013. – V. 25. – P. 88-94.
16. Stein R. Urinary tract infections in children: EAU/ESPU guidelines. R. Stein, H.S. Dogan, P. Hoebeke et al. // Eur Urol. – 2015. – V.67-546.
17. Tewary K. Recurrent urinary tract infections in children: Preventive interventions other than prophylactic antibiotics / K.Tewary, H. Narchi // World J Methodol. – 2015. – V. 5 (2). – P. 13-19.
18. World Health Organization. Guidelines for the treatment of Chlamydia trachomatis. Epidemiology, burden and clinical considerations. Laboratory diagnosis // World Health Organization. – 2016. – P. 10-15.
Тематичний номер «Урологія. Нефрологія. Андрологія» № 2 (13), червень 2018 р.
СТАТТІ ЗА ТЕМОЮ Нефрологія
Прогресування ниркової недостатності з розвитком ускладнень та суттєвим зниженням швидкості клубочкової фільтрації часто потребує проведення гемодіалізу. Цій темі було приділено увагу в рамках 4‑го випуску циклу семінарів «Хвороби нирок та сечовивідних шляхів», який відбувся 27 жовтня. Основні показання до проведення нирковозамісної терапії, клінічні стани, що вимагають її призначення, а також оптимальні терміни початку діалізу були висвітлені в доповіді голови Української національної діалізної асоціації Ігоря Любомировича Кучми «Початок нирковозамісної терапії при ХХН: коли і як»...
Збільшення кількості пацієнтів із хронічною хворобою нирок (ХХН) пов’язане як із демографічним старінням населення, так і зі зростаючою поширеністю судинних захворювань, аутоімунної патології, цукрового діабету. Метою ранньої діагностики та лікування ХХН є уповільнення погіршення функції нирок та запобігання розвитку ускладнень. Наслідки ниркової недостатності включають не тільки порушення видільної та концентраційної функцій, а й вплив на суміжні системи та органи. Зокрема, відомо, що ризик серцево-судинних захворювань зростає при протеїнурії, навіть за відсутності порушення функції нирок....
Хронічна хвороба нирок (ХХН) є глобальною проблемою охорони здоров’я. Поступове зниження екскреторної функції нирок спричиняє затримку розчинених у воді мінералів і метаболітів. Одним із таких метаболітів є сечова кислота (СК) – продукт розпаду пуринових нуклеотидів. У міру зниження кліренсу СК при ХХН G3-5 стадії виникає гіперурикемія. Крім того, гіперурикемії сприяють інші чинники: генетичні варіанти транспортерів уратів, дієта та певні ліки, в т. ч. діуретики й імунодепресанти, які погіршують нирковий кліренс СК. Цікавий огляд H.-J. Anders, Q. Li та S. Steiger, опублікований в одному з останніх номерів Clinical Kidney Journal, продовжує дискусію щодо біологічної ролі СК, і надає відповідь на важливе терапевтичне запитання: коли та як лікувати пацієнтів із гіперурикемією на тлі ХХН....
8 червня відбулася науково-практична конференція «Військова медицина в умовах сьогодення», присвячена актуальним питанням надання невідкладної та спеціалізованої допомоги хворим і постраждалим в умовах бойових дій. У рамках заходу начальник клініки нефрології Національного військово-медичного клінічного центру (НВМКЦ) «Головний військовий клінічний госпіталь» (м. Київ), полковник медичної служби Олег Сергійович Колісник доповів про важливі діагностичні аспекти та ефективні лікувальні підходи при рабдоміоліз-асоційованому гострому пошкодженні нирок (РМ-ГПН)....