Сучасний стан проблеми менінгококової інфекції: діагностика і стартова терапія
 Менінгококова інфекція (МІ) – одна з найбільш актуальних проблем сучасної медицини, зважаючи на її значну поширеність, велику летальність, високу частоту інвалідизації реконвалесцентів, а також тенденцію до масових епідемічних спалахів і швидкого зростання захворюваності в популяції. Саме через ці особливості МІ Всесвітня організація охорони здоров’я (ВООЗ) включила її у групу небезпечних інфекцій та здійснює постійний контроль захворюваності. МІ поширена у 155 країнах світу. В останні десятиліття постійним епідемічним осередком цього захворювання є країни, розташовані у східному Середземномор’ї та субсахарній Африці (на південь від Сахари). У США щорічно реєструють від 2400 до 3000 випадків МІ, летальність від неї становить близько 10% [1].
Менінгококова інфекція (МІ) – одна з найбільш актуальних проблем сучасної медицини, зважаючи на її значну поширеність, велику летальність, високу частоту інвалідизації реконвалесцентів, а також тенденцію до масових епідемічних спалахів і швидкого зростання захворюваності в популяції. Саме через ці особливості МІ Всесвітня організація охорони здоров’я (ВООЗ) включила її у групу небезпечних інфекцій та здійснює постійний контроль захворюваності. МІ поширена у 155 країнах світу. В останні десятиліття постійним епідемічним осередком цього захворювання є країни, розташовані у східному Середземномор’ї та субсахарній Африці (на південь від Сахари). У США щорічно реєструють від 2400 до 3000 випадків МІ, летальність від неї становить близько 10% [1].
У більшості випадків МІ спричиняє Neisseria meningitidis серогруп А, В, С. У Великій Британії збудники серотипу С зумовлюють 40% випадків захворювання, яке щороку призводить до 150-260 летальних наслідків [4]. В Україні понад 30% випадків МІ, зареєстрованих в останні десятиліття, спричинені збудниками серотипу В.
Для цієї інфекції, особливо генералізованої форми МІ в осіб молодого віку, характерні: блискавичний перебіг, висока частота летальних наслідків, тривалість захворювання – не більше доби. У тяжких випадках визначальними для ефективного лікування є рання діагностика і швидке надання адекватної медичної допомоги [6]. При цьому найбільшу епідемічну небезпеку становлять особи, які не мають клінічних ознак захворювання, – носії МІ, а також хворі на менінгококовий назофарингіт, який, як правило, не діагностують через значну подібність його симптомів з гострими респіраторними захворюваннями (ГРЗ). Співвідношення кількості хворих та носіїв МІ не є сталим і, за різними оцінками, варіює від 1:2000 до 1:50 000 [7].
До винайдення антибіотиків ця хвороба була вкрай небезпечною, адже спричиняла смерть приблизно 70% пацієнтів. Незважаючи на те що нинішня ситуація щодо лікування МІ покращилася, вона і зараз становить загрозу життю людини.
Антибіотикотерапія – основа лікування генералізованої форми МІ [8, 9]. Попередні рекомендації передбачали, що при тяжкому перебігу менінгококцемії (МКЦ) слід застосовувати бактеріостатичний антибіотик левоміцетину сукцинат (хлорамфенікол). Проте дедалі частіше з’являються повідомлення про нечутливість менінгококу до пеніциліну та хлорамфеніколу через утворення аномального рецептора пеніцилінзв’язуючого білка (ПЗБ) 2 типу. Саме від зв’язку антибіотика з ПЗБ залежить вираженість і швидкість настання бактерицидного ефекту без наростання токсемії [9]. Критерієм вибору антибіотика при цій інфекції є також його здатність проникати через гематоенцефалічний бар’єр (ГЕБ) та створювати терапевтичну концентрацію у центральній нервовій системі (ЦНС) і крові [3, 7, 9]. Сьогодні, ґрунтуючись на результатах багатьох досліджень, констатують, що доцільним є раннє введення антибіотиків цефалоспоринового ряду III покоління – цефтріаксону та цефотаксиму [10].
Згідно з сучасними міжнародними рекомендаціями, у пацієнтів із підозрою на МІ для антибактеріальної терапії використовують цефотаксим та/або амоксицилін, або ампіцилін. Якщо хворий упродовж 3 міс до початку захворювання приймав антибіотик цефалоспоринового ряду, терапію рекомендовано доповнити ванкоміцином [11].
Отже, МІ – це поширене захворювання. У більшостіхворих спостерігаються локалізовані форми захворювання у вигляді назофарингіту та бактеріоносійства, що підтримує циркуляцію менінгококу у популяції. Тяжкі клінічні форми хвороби у вигляді менінгіту та менінгококового сепсису, які мають вкрай несприятливий прогноз та високу летальність, реєструють рідко. Підходи до антибактеріальної терапії при МІ із часом удосконалюються. Однак слід наголосити, що саме від своєчасності та адекватності надання медичної допомоги пацієнту залежать кінцеві наслідки захворювання.
Ми провели ретроспективний аналіз даних медичної документації 312 пацієнтів КУ «Обласна інфекційна клінічна лікарня» (ОІКЛ) Запорізької обласної ради, які отримали стаціонарне лікування з приводу МІ у період 1995-2017 рр. Діти становили 175 (56%) від загальної кількості обстежених. Для відбору пацієнтів використовували поточний метод: у когорту обстежених були включені всі хворі, які надходили до стаціонару у вказаний період і мали клінічні симптоми, характерні для різних форм МІ – менінгококового назофарингіту, менінгіту, менінгококцемії.
Підтвердження діагнозу здійснювали на підставі даних бактеріологічного дослідження ліквору, крові, мазку з носоглотки на менінгокок, а також за допомогою реакції латекс-аглютинації (РЛА) з відповідним біологічним матеріалом (з 2005 по 2012 р.) та полімеразної ланцюгової реакції (ПЛР) (починаючи з 2013 р.). Після виділення культури менінгококу визначали його серотип та чутливість до антибактеріальних препаратів методом радіальної дифузії за Манчіні. Дослідження проводили в бактеріологічній лабораторії ОІКЛ.
Згідно з нашими даними, серед дитячого населення Запорізької області за період 1995-2017 рр. щороку реєстрували в середньому 24 випадки МІ. У загальній групі пацієнтів, дані яких проаналізовано, 38 (21,7%) дітей були 1-го року життя, 59 (33,7%) – віком 1-3 років, 78 (44,6%) – 4-18 років (рис. 1).
Отже, у загальній структурі педіатричних пацієнтів з МІ кожний 5-й – дитина 1-го року життя, кожний 3-й – дитина віком 1-3 років. При цьому більшість пацієнтів складають діти молодшого та старшого віку, які відвідують колективи (дитячий садок чи школу).
Отримані нами показники частоти захворюваності на МІ (рис. 2) відрізнялися у різні періоди року: у зимово-весняний період зареєстровано 66,9% випадків, а у літньо-осінній період – 33,1% (р<0,05). Різницю цих показників можна пояснити більш тривалим перебуванням у закритому приміщенні у холодну пору року.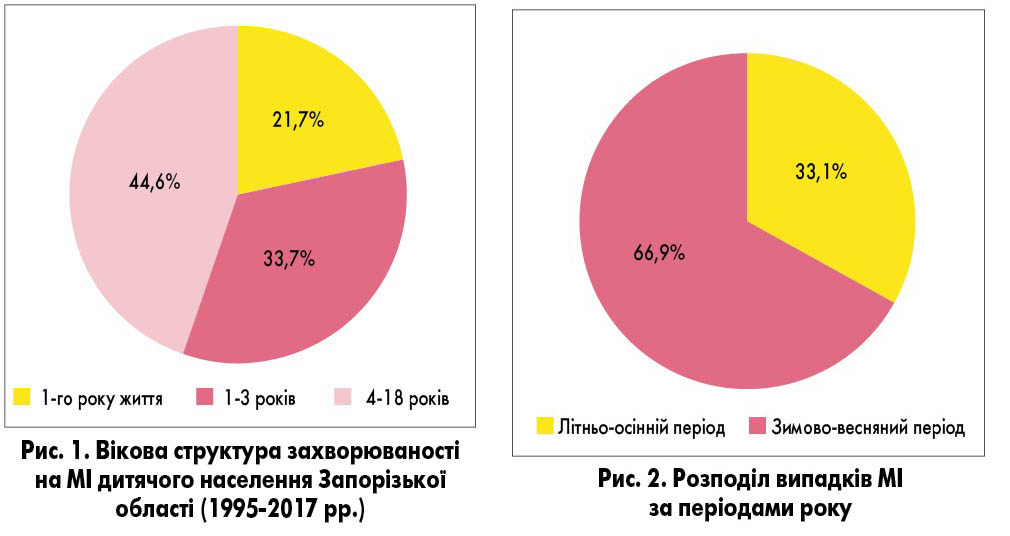
Аналіз клінічних даних різних років показав, що хворі здебільшого були госпіталізовані у 1-шу або 2-гу добу захворювання (68,2-81,3% випадків) і рідше – у 3-тю або 4-ту (14,8-22,7%), що свідчить про його стрімкий перебіг. У всіх пацієнтів початок хвороби був гострим, супроводжувався підвищенням температури тіла до 38-39 °С, головним болем, повторним блюванням.
Серед клінічних варіантів МІ найбільш тяжкими є МКЦ, або менінгококовий сепсис, та менінгококовий менінгіт (ММ), які мають вкрай несприятливий прогноз.
МКЦ, або менінгококовий сепсис, – клінічна форма МІ, для якої характерна циркуляція менінгококу у крові, що проявляється тяжкими загальнотоксичними симптомами та геморагічним ураженням шкіри, суглобів та інших органів (очей, селезінки, надниркових залоз, нирок). У дитини захворювання починається гостро з підвищення температури тіла до 40 °С і вище, різкого головного болю, блювання, судом. Основним клінічним симптомом МКЦ є специфічні висипання на шкірі – геморагічні елементи. Рання їх поява визначає більш тяжкий перебіг захворювання. Висип при МКЦ характеризується такими ознаками:
- геморагічний, елементи висипу зірчастої форми;
- розмір елементів варіює – від точкових крововиливів (петехій) до великих судин із некрозом у центрі висипу;
- висип щільний, виступає над поверхнею шкіри та не зникає при натисканні.
Отже, слід наголосити, що лікар повинен запідозрити МКЦ у будь-якої дитини з гіпертермічним синдромом та геморагічним висипом (навіть за наявності поодиноких елементів). Наступним обов’язковим етапом є вирішення питання про необхідність надання педіатричному пацієнту невідкладної допомоги через високий ризик розвитку інфекційно-токсичного шоку (ІТШ).
Для ММ характерні гострий початок захворювання і такі специфічні прояви:
- підвищення температури тіла до 39-41 °С;
- різкий головний біль дифузного характеру;
- дитина може стогнати, хапатися за голову, стає неспокійною, можливі галюцинації;
- розлади сну;
- головний біль посилюється при рухах голови, дії звукових та світлових подразників;
- збудливість дитини може змінюватися запамороченням, сонливістю, апатією;
- блювання, яке не пов’язане з прийомом їжі та не приносить полегшення (один з основних симптомів);
- судоми (у дітей молодшого віку їх частота вища);
- клінічні симптоми менінгіту – менінгеальні знаки: ригідність м’язів потилиці, симптом Брудзинського, симптом Керніга (у перші дні від початку захворювання);
- менінгеальний синдром (тільки в 7% випадків).
- У дітей раннього віку специфічними симптомами ММ є:
- симптом Лесажа (у дітей 1-го року життя);
- тремор кінцівок, випинання великого тім’ячка, закидання голови назад, підвищення сухожильних рефлексів (у ранньому дитячому віці);
- вимушене положення з вигнутою спиною, закинутою назад головою, кінцівками, зігнутими у ліктьових і колінних суглобах.
Наявність вогнищевої симптоматики з боку ЦНС вказує на розвиток набряку головного мозку (НГМ). Серед додаткових симптомів часто спостерігаються герпетичний висип на губах, блідість шкірних покривів, ін’єкція судин склер, тахікардія, глухість тонів серця, підвищений артеріальний тиск.
Змішана форма – поєднання МКЦ та ММ – зустрічається частіше, ніж ізольовані форми, має вкрай тяжкий перебіг, супроводжується одночасно геморагічним висипом, інтоксикаційним та менінгеальним синдромами.
Генералізована форма МІ має вкрай несприятливий прогноз через блискавичність перебігу та високий ризик розвитку загрозливих для життя ускладнень: ІТШ, синдрому Уотерхауза – Фрідеріксена та НГМ.
Головну загрозу життю пацієнта становить ІТШ, для якого характерні стрімкий розвиток і тяжкі симптоми:
- підвищення температури тіла до 40-41 °С;
- геморагічний висип, який поширюється на всю поверхню тіла, його елементи місцями зливаються між собою та утворюють ділянки крововиливів (у перші години від початку захворювання);
- зниження артеріального тиску;
- ниткоподібний пульс;
- олігурія.
Загрозливим для життя дитини станом є також синдром Уотерхауза – Фрідеріксена, який клінічно проявляється гострою недостатністю надниркових залоз, зумовленою наявністю тотальних крововиливів в їх паренхіму.
Синдром Уотерхауза – Фрідеріксена має такі клінічні ознаки:
- елементи на шкірі ціанотичні, багряно-синього кольору;
- постійне блювання;
- зниження артеріального тиску;
- ниткоподібний пульс;
- короткочасна втрата свідомості змінюється періодами збудження і судомами;
- виражений менінгеальний синдром.
Хворі з вказаними станами потребують надання невідкладної медичної допомоги, тому необхідно негайно викликати реанімаційну бригаду!
Отже, лікар первинного контакту за наявності у дитини загрозливих для життя станів – ІТШ, синдрому Уотерхауза – Фрідеріксена, НГМ – повинен своєчасно запідозрити наявність МІ та негайно викликати реанімаційну бригаду!
Згідно з нашими даними, серед хворих на МІ пацієнти з діагнозом МКЦ складали від 6,8% (у 1997 р.) до 27,3% (у 2009 р.), у 57,8-86,4% дітей діагностували МКЦ із гнійним менінгітом, тобто змішану форму захворювання. Ізольовану форму ММ реєстрували у поодиноких випадках – у 10 дітей за період 1997-2017 рр. (рис. 3).
У більшості випадків (у 73,9-96,7%) спостерігається тяжкий клінічний перебіг захворювання, який супроводжувався порушеннями свідомості, судомами, появою менінгеальних знаків та зниженням артеріального тиску. Такі педіатричні пацієнти у 68-96,3% випадках потребували лікування у відділенні реанімації, де їм надавали невідкладну медичну допомогу переважно впродовж 3-4 діб, деяким хворим – протягом 5-7 діб.
Згідно з даними аналізу за період спостереження (1997-2017 рр.), більшість дітей мали ускладнений перебіг МІ (рис. 4). У 77,8-87,5% хворих на МІ спостерігалися такі ускладнення: у 18,8% – ІТШ I ступеня, у 25% – ІТШ II ст., у 57,5% – синдром дисемінованого внутрішньосудинного згортання (ДВЗ) крові, у 25% – гострий набряк головного мозку (ГНГМ).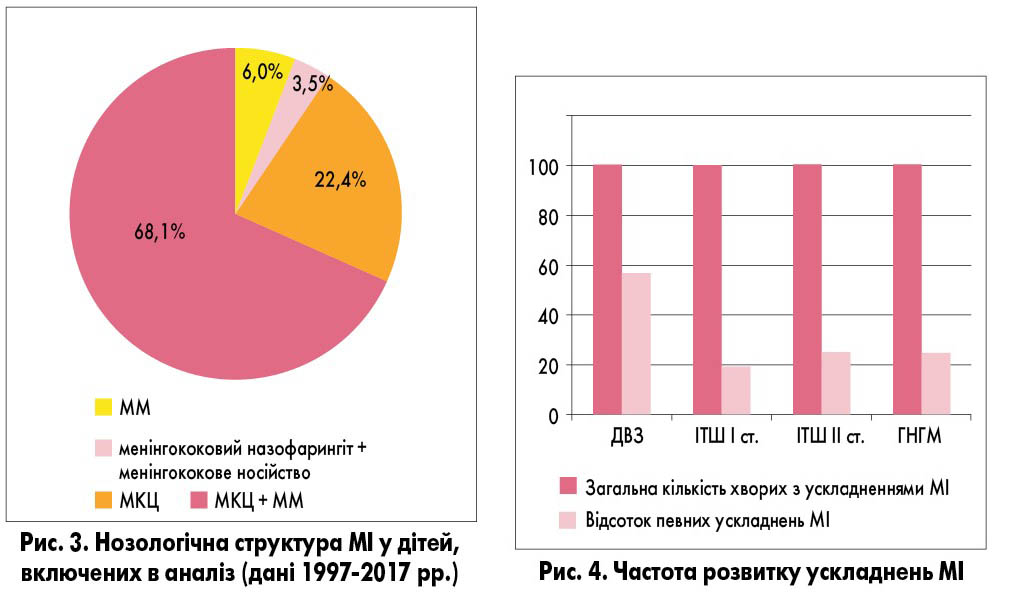
Щороку реєстрували летальні наслідки МІ (1-4 випадки на рік), причиною яких були несумісні з життям ускладнення, переважно гостра надниркова недостатність (синдром Уотерхауза – Фрідеріксена). Загалом за проаналізований період зареєстровано 40 випадків: найбільша кількість (4) – у 2000 році, по 1 летальному випадку внаслідок МІ – у 1996, 1999, 2002, 2008, 2013-2015, 2017 рр., по 2 випадки – у 1995, 1997, 1998, 2000, 2001, 2003, 2004, 2007, 2009-2012 та 2017 рр.
Причина смерті більшості дітей (28 хворих) – гостра надниркова недостатність (синдром Уотерхауза – Фрідеріксена), наявність якої встановлено за результатами патологоанатомічного дослідження, а також – НГМ (у 8 пацієнтів), інші причини – у 4 дітей (вентиляторасоційована пневмонія, приєднання вторинної інфекції тощо). На рисунку 5 представлена структура причин летальних наслідків МІ у дітей.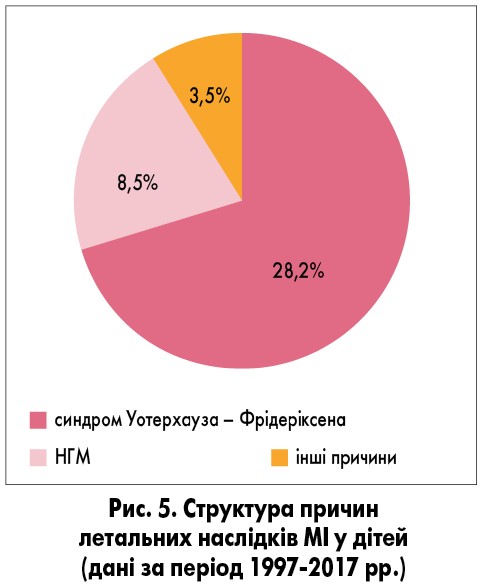
Важливим для проведення специфічної профілактики МІ є визначення, які саме серогрупи менінгококу циркулюють у певному регіоні.
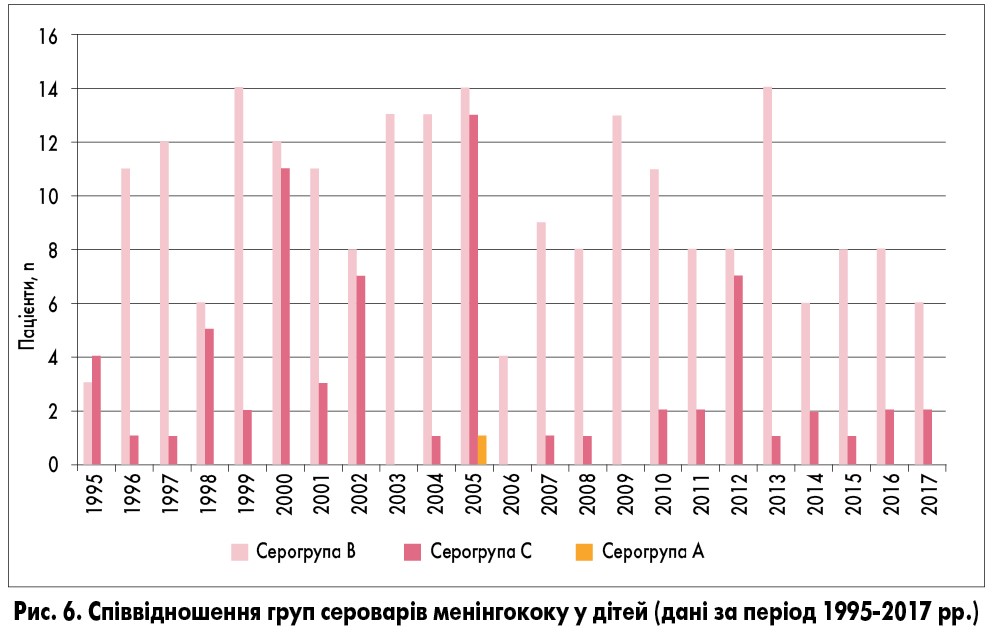
Дані бактеріологічного дослідження крові, ліквору та слизу з носа на Neisseria meningitidis були такими: щороку серовар менінгококу групи В виділяли у 61,5-91,6% хворих, серовар групи С – у 8,3-42,8%, серовар групи А – тільки в однієї дитини за увесь проаналізований період. Отже, серед збудників МІ домінували менінгококи серогруп В та С, при цьому частота виділення сероварів менінгококу групи В була значно вищою (рис. 6).
Співвідношення груп сероварів менінгококу, які виділяли у дітей протягом проаналізованого періоду, змінювалось із певною періодичністю: у 1995, 1998, 2000, 2002, 2005, 2012, 2015 рр. співвідношення було майже однаковим, в інші роки значно домінували серовари групи В. Серовар групи А був виділений лише в однієї дитини у 2005 році.
Важливе значення для ефективного лікування МІ має вибір стартової антибактеріальної терапії. У ході дослідження з’ясовано, що у хворих на МІ як стартовий антибіотик використовували: у період 1995-2000 рр. – пеніцилін у комбінації з ампіциліном або гентаміцином, з 2001 по 2005 р. – цефтріаксон + гентаміцин або ампіцилін + гентаміцин (частіше), пеніцилін + гентаміцин (рідше), з 2006 по 2010 р. – цефтріаксон + ампіцилін, а у 2011-2017 рр. – цефтріаксон або цефотаксим у комбінації з амікацином.
 Отже, у лікуванні пацієнтів з МІ у період 1990-2005 рр. переважно використовували комбінацію пеніцилін + гентаміцин, з 2006 року – цефалоспорини ІІІ покоління у поєднанні з сучасними аміноглікозидами.
Отже, у лікуванні пацієнтів з МІ у період 1990-2005 рр. переважно використовували комбінацію пеніцилін + гентаміцин, з 2006 року – цефалоспорини ІІІ покоління у поєднанні з сучасними аміноглікозидами.
Стандартизовані зміни підходів до стартової антибактеріальної терапії дозволили поступово зменшити летальність внаслідок МІ. Так, якщо у 1995-2005 рр. цей показник становив 8,2-11,1% випадків, то у 2006-2017 рр. він зменшився до 4,5-6,3%. Динаміка показників свідчить про ефективність змін стартової антибактеріальної терапії.
На підставі результатів проведеного дослідження ми дійшли висновків:
- В Україні циркулюють переважно менінгококи групи В, які не входять до складу полісахаридних вакцин через антигенну мімікрію з полісахаридами нервових тканин людини, що ускладнює організацію специфічної профілактики МІ.
- МІ характеризується тяжким перебігом, а також високою частотою розвитку ускладнень у вигляді інфекційно-токсичного шоку і гострого набряку головного мозку.
- Підходи до стартової антибактеріальної терапії при МІ змінювалися кожні 10 років: раніше використовували комбінацію пеніцилін + гентаміцин, потім – комбінацію цефалоспорини III покоління + амікацин.
- Про ефективність зазначених змін свідчить зниження показників летальності – з 8,7-11,1% випадків (у 1995-2005 рр.) до 6,3-4,5% (у 2006-2017 рр.).
Література
- Rosenstein N.E., Perkins B.A., Stephens D.S. et al. Medical Progress: Meningococcal Disease. N Engl J Med, 2007.
- Levy M. Analysis of the impact of corticosteroids adjuvant treatment during experimental invasive meningococcal infection in mice / Levy M., Deghmane A.E., Aouiti-Trabelsi M., Dauger S., Faye A., Mariani-Kurkdjian P., Taha M.K. Steroids, 2018 Aug 1; 36: 32-39.
- Статистичні звіти медичних закладів та центру медичної статистики МОЗ України за 1991-2014 рр.: [Електронний ресурс] / Режим доступу: medstat.gov.ua.
- Галузева звітність Державної санітарно-епідеміологічної служби України 2017 («Звіт про окремі інфекційні та паразитарні захворювання», ф. 1): [Електронний ресурс] / Режим доступу: www.dsesu.gov.ua.
- Возіанова Ж.І. Менінгококова інфекція на сучасному етапі / Ж.І. Возіанова, А.М. Печінка // Мистецтво лікування / Режим доступу: http://m-l.com.ua.
- Sudarsanam T.D. Pre-admission antibiotics for suspected cases of meningococcal disease / Sudarsanam T.D., Rupali P., Tharyan P., Abraham O.C., Thomas K. // Cochrane Database Syst Rev, 2017 Jun 14.
- Берман Р.Э., Клигман Р.М., Дженсон Х.Б. Педиатрия по Нельсону. – Т. 3. – Ч. XVI. – 2009.
- Hart C.A. Meningococcal disease and its management in children / C.A. Hart, A.P.J. Thomson. BMJ, 2006 September 30; 333: 685-690.
- Parenteral penicillin for children with meningococcal disease before hospital admission / A. Harnden, N. Ninis, M. Thompsonetal. BMJ, 2006; 332: 1295-1298.
- Nadel S. Treatment of Meningococcal Disease. J Adolesc Health, 2016 Aug; 59 (2 Suppl): 21-28.
- Meningitis (bacterial) and meningococcal septicaemia in under 16s: recognition, diagnosis and management / The National Institute for Health and Care Excellence // NICE‑2018. – P. 22-26.
Тематичний номер «Педіатрія» №1 (48), березень 2019 р.
СТАТТІ ЗА ТЕМОЮ Педіатрія
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів....
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....




