Гипертензивная болезнь сердца. Почему терапевты и кардиологи эту международную трактовку поражения сердца у больных с артериальной гипертензией сводят только к трем буквам – ГЛЖ?
Согласно МКБ-10 под кодом І.10 значится эссенциальная (первичная) гипертония, а І.11 – гипертензивная болезнь сердца (ГБС). Академик В.Н. Коваленко на одном из конгрессов кардиологов Украины предложил использовать более привычный для украинских врачей термин – гипертензивное сердце (ГС). В Европейской классификации кардиомиопатий длительное время значилась вторичная форма ГБС – гипертензивная кардиомиопатия. После пересмотра этой классификации исключили гипертензивное поражение сердца из рубрики кардиомиопатий. Это ликвидировало разночтения данной патологиии, что усилило концепцию ГС.
Значительный вклад в развитие учения о ГС внес И.К. Шхвацабая (1988). Он определил ГС как кардио-гемодинамическую аномалию, обусловленную внутрисердечными системными изменениями регуляции гемодинамики, которая способствует значительному увеличению риска сосудистых катастроф.
Большой вклад в изучение этого патологического состояния внесли ученые ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины – В.А. Бобров, В.Н. Коваленко, Е.П. Свищенко, Ю.Н. Сиренко, ученые Днепропетровской государственной медицинской академии, а также профессора Запорожского государственного медицинского университета – В.А. Визир и С.Н. Поливода.
На основании научных разработок отечественных ученых мы даем следующие определения ГС. Гипертензивное сердце – это структурно-функциональные нарушения всех отделов сердца с ранним развитием диастолической дисфункции левого желудочка (ДДЛЖ), которая со временем трансформируется в диастолическую сердечную недостаточность (ДСН). ДСН является одной из наиболее частых причин СН с сохраненной фракцией выброса (ФВ) ЛЖ.
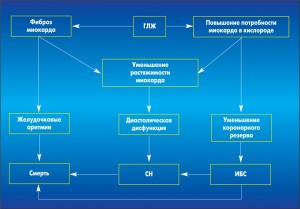
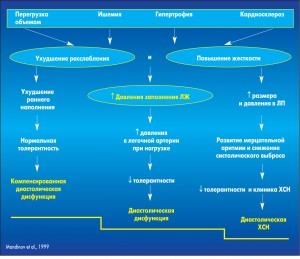
Изначальным компонентом ГС является гипертрофия ЛЖ (ГЛЖ). Механизмы формирования физиологической ГЛЖ и ГЛЖ на фоне артериальной гипертензии (АГ) принципиально отличаются. Так, у лиц, занимающихся тяжелым физическим трудом, и спортсменов на миокард ЛЖ действует только один фактор – перегрузка давлением. При этом архитектоника миокарда не изменяется. Это типичный пример физиологической компенсаторной ГЛЖ. Для больных с АГ и ГЛЖ характерно увеличение жесткости стенок ЛЖ и снижение податливости их в диастолу при пассивном заполнении ЛЖ кровью. Жесткость миокарда ЛЖ обусловлена его фиброзными изменениями, возникающими вследствие активации ренин-ангиотензин-альдостероновой системы (РААС) и увеличения выработки альдостерона у больных АГ. Увеличение жесткости миокарда и уменьшение растяжимости и податливости стенок ЛЖ в диастолу приводит к повышению давления заполнения ЛЖ, ухудшению его наполнения и, как следствие, – к снижению ударного объема, минутного объема крови. Появляются ранние признаки СН: быстрая утомляемость, снижение толерантности к физическим нагрузкам. Больные с гипертонической болезнью (ГБ) ІІ стадии с ГС ощущают эти проявления СН уже при подъеме на 3-4-й этаж жилого здания. На этом этапе левое предсердие (ЛП) выполняет компенсаторную роль по преодолению повышенного давления при заполнении ЛЖ. Удлиняется систола ЛП, увеличиваются его размеры, увеличивается фракция опорожнения левого предсердия (ФОЛП). Со временем компенсаторные возможности ЛП уменьшаются, развивается дилатация ЛП. У части больных на ЭКГ регистрируется Р mitrale. При увеличении конечного диастолического размера (КДР) ЛП до 5 см у больных срывается синусовый ритм, возникает фибрилляция предсердий (ФП). Следует отметить, что это вторая по частоте после ишемической болезни сердца (ИБС) причина развития ФП.
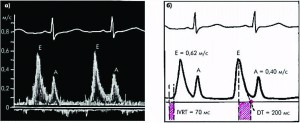
Вышеизложенные нарушения расслабления ЛЖ и повышение нагрузки на ЛП отражает отношение пиковых скоростей волн Е/А. Е – быстрый митральный поток крови, пассивно стекающей из легочных вен через открытое в диастоле отверстие митрального клапана в ЛЖ, А – скорость кровотока при сокращении ЛП. В норме это отношение >1,0 (рис. 1).
При ДДЛЖ уменьшается скорость волны Е в результате замедления расслабления ЛЖ. Компенсаторно увеличивается пиковая скорость поздней диастолической фазы и увеличивается скорость волны А (рис. 2).
Отношение Е/А становится <1,0. Методика определения этого отношения широко доступна и поэтому должна использоваться у всех больных с ГБ ІІ-ІІІ стадии. Это необходимо не только для диагностики ДДЛЖ, но и для дифференциальной диагностики систолической и диастолической СН.
На рисунке 2 отражены критерии умеренно выраженной ДДЛЖ у больных с ГС: отношение Е/А <1,0, значительное удлинение времени изоволюмического расслабления миокарда (IVRT) и замедление времени кровотока в раннюю фазу наполнения ЛЖ (DТ).
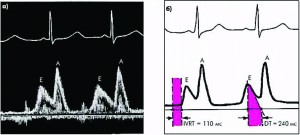
Со временем снижается компенсаторная возможность ЛП, и ЭхоКГ приобретает исходные параметры. Отношение Е/А становится >1,0. Это этап псевдонормализации диастолического наполнения ЛЖ.
У больных с резистентной и неконтролируемой АГ ДД прогрессирует, и развивается рестриктивный тип диастолического наполнения ЛЖ, изображенный на рисунке 3.
Для этого типа диастолического наполнения ЛЖ характерно: значительное увеличение (>100 мс) скорости трансмитрального потока крови в период раннего наполнения ЛЖ (Е), значительное уменьшение скорости кровотока во время сокращения ЛП, увеличение отношения Е/А (>2,0), уменьшение времени IVRTи DT. Эти изменения развиваются на фоне значительного увеличения конечного диастолического АД (КАД) в ЛЖ и приводят к снижению ФВ ЛЖ. Это свидетельствует о значительном нарушении внутрисердечной гемодинамики, когда жесткость миокарда стенок ЛЖ полностью истощает сократительный резерв ЛП и заполнение ЛЖ осуществляется в основном в раннюю фазу диастолы. У таких больных значительно снижена предсердная гемодинамическая добавка, которая в норме составляет 25% ударного объема крови. Рестриктивный тип диастолического наполнения ЛЖ характерен для систолической дисфункции ЛЖ. Он служит тестом для дифференциальной диагностики между диастолической и систолической дисфункцией ЛЖ.
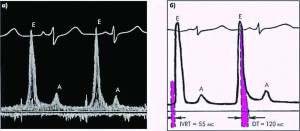
Критерии тяжести ДДЛЖ по данным трансмитрального потока представлены на рисунке 4.
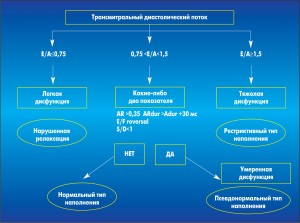 Рис. 4. Критерии тяжести ДДЛЖ по данным трансмитрального диастолического потока (при отсутствии тканевой допплер-ЭхоКГ)
Рис. 4. Критерии тяжести ДДЛЖ по данным трансмитрального диастолического потока (при отсутствии тканевой допплер-ЭхоКГ)Данные, представленные на рисунке, указывают на следующую взаимосвязь: легкая диастолическая дисфункция приводит к нарушению релаксации ЛЖ, умеренная характеризуется псевдонормальным типом наполнения, а тяжелая определяет рестриктивный тип наполнения ЛЖ.
Согласно европейским рекомендациям (2014) более точно можно определять степень диастолической дисфункции по соотношению Е/е’, где е’ отражает скорость подъема основания фиброзного кольца митрального клапана в раннюю диастолу. Этот индекс указывает на степень наполнения ЛЖ в диастолу. Для данной методики необходим тканевой допплер, что сдерживает ее широкое внедрение.
Аналогичные изменения происходят и в правых отделах сердца. Согласно нашим данным у больных с ГС на фоне выраженной диастолической недостаточности ЛЖ развивается диастолическая дисфункция правого желудочка (ПЖ), а в последующем – его гипертрофия. На ЭКГ у таких больных появляется углубленный зубец S в V5-V6 грудных отведениях. И если у пациента нет сопутствующего хронического обструктивного бронхита, то с уверенностью можно трактовать это явление как вовлечение ПЖ в формирование ГС. Вначале ПЖ включается в патологический процесс содружественно с ЛЖ, так как они имеют две общие мышцы – внутреннюю прямую и наружную косую. В последующем развивается гипертония малого круга кровообращения, что увеличивает нагрузку на ПЖ. Наряду с этим у больных с АГ повышается тонус блуждающего нерва в ответ на гиперсимпатикотонию, что приводит к обструкции мелких бронхов. Все вышеперечисленное, включая и латентную бронхиальную обструкцию, приводит к перегрузке ПЖ. У больных с ГС часто определяется дилатация правого предсердия (ПП) и возникает застой в большом круге кровообращения.
В настоящее время очевидно, что ГС является самостоятельным и первым по значимости фактором риска развития инфаркта миокарда (ИМ), инсульта, аритмии, СН и внезапной смерти. Подтверждением этому могут быть результаты исследования LIFЕ.
Почему так сложно добиться значительного снижения риска развития ИМ у больных с ГС?
Причины этого кроются прежде всего в самой ГЛЖ. У части больных ГЛЖ не симметричная, чаще преобладает гипертрофия межжелудочковой перегородки, что служит фактором риска развития ИМ соответствующей локализации, тяжелых аритмий и внезапной смерти.
ГЛЖ у больных АГ классифицируется согласно Strauer (1984) на следующие три типа.
• Нормострессовая (адекватная), при которой развитие ГЛЖ приводит к нормализации напряжения стенок ЛЖ. Степень выраженности ГЛЖ при этом соответствует гемодинамической перегрузке ЛЖ у конкретного больного.
• Гипострессовая, при которой степень выраженности ГЛЖ неадекватна напряжению стенки ЛЖ. Развивается чрезмерная (избыточная) ГЛЖ по отношению к уровню постнагрузки на ЛЖ. Избыточная ГЛЖ отмечается у пациентов с небольшой длительностью заболевания (до 10 лет), мягкой АГ без гипертензивных кризов. Толщина стенок ЛЖ при этом достигает 1,4 см.
• Гиперстрессовая (неадекватная) с недостаточным развитием ГЛЖ и сохранением повышенного напряжения стенок ЛЖ. ГЛЖ не соответствует высокой перегрузке ЛЖ. Наблюдается у пациентов с длительностью заболевания ≥20 лет, при тяжелом течении АГ с высокими значениями АД, с частыми гипертензивными кризами. Толщина стенок ЛЖ составляет всего 1,2-1,3 см.
Гиперстрессовая, недостаточная гипертрофия ЛЖ всегда таит в себе признаки скрытой СН. При повышении АД >220/120 мм рт. ст. на фоне кардиального осложненного криза у таких больных развивается острая левожелудочковая недостаточность, проявляющаяся кардиальной астмой, отеком легких.
Уровень АД >220/120 мм рт. ст. служит критерием дифференциальной диагностики острой левожелудочковой недостаточности, отека легких, обусловленных гипертензивным кризом или ИБС. Если отек легких развивается при уровне АД <220/120 мм рт. ст., это свидетельствует о проявлениях ИБС, так как даже недостаточно гипертрофированный ЛЖ преодолевает гемодинамическую перегрузку при уровне АД 220/120 мм рт. ст. В реальной практике врача этот критерий дифференциальной диагностики помогает разобраться в сложной клинической ситуации, когда у больного имеет место сочетание ГБ и ИБС. Доля пациентов с неадекватной гипертрофией ЛЖ среди больных с ГС, по нашим данным, составляет 24,7%.
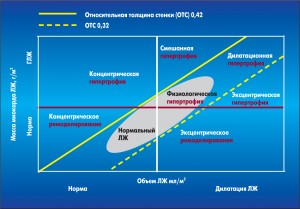
Описание геометрии ЛЖ включает минимум 4 категории: нормальную геометрию, концентрическое ремоделирование, концентрическую и эксцентрическую ГЛЖ. Это стандартные компоненты ЭхоКГ-заключения.
В рекомендациях Европейской ассоциации кардиологов и Американского общества эхокардиографии 2015 г. предложена современная классификация изменений геометрии ЛЖ у больных АГ (рис. 5), что будет способствовать усовершенствованию диагностики ГС.
ГС формируется у больных с ГБ ІІ стадии. В последующем при ГБ ІІІ ст. происходит трансформация ГС: концентрическая ГЛЖ трансформируется в эксцентрическую, к ДСН присоединяется систолическая, регистрируется выраженная дилатация ЛП, ПП и ЛЖ, гипертрофия ПЖ. На все составляющие ГС влияют сопутствующие заболевания, чаще всего ИБС.
Таким образом, у больных с ГС имеются следующие изменения.
1. Функциональные изменения – повышение жесткости миокарда ЛЖ, снижение его податливости в диастолу, повышение диастолического давления заполнения ЛЖ, гиперфункция ЛП, удлинение фазы опорожнения ЛП, увеличение ФОЛП, изменение пиковых скоростей волны Е и А, е’.
2. Структурные изменения – концентрическая, эксцентрическая ГЛЖ, дилатация ЛП, гипертрофия ПЖ, дилатация ПП.
Концепция ГС была представлена нами еще в 1998 г. (рис. 6).
В результате ремоделирования ЛЖ нарушается коронарная микроциркуляция, что приводит к снижению коронарного резерва даже при отсутствии стеноза коронарных артерий. Так развивается коронарная микроангиопатия и в последующем – ИБС.
В плане ранней диагностики ИБС у больных с ГС следует учитывать тот факт, что при неконтролируемом АД у пациентов с выраженной ГЛЖ на ЭКГ сначала регистрируется уплощение зубца Т. Со временем он углубляется и становится негативным в левых грудных отведениях, в сочетании с косонисходящим снижением сегмента ST. Это отражает возникновение и прогрессирование дистрофических и ишемических изменений в миокарде. Характерна противоположная направленность основного зубца комплекса QRS и сегмента ST с зубцом Т.
При систолической перегрузке ЛЖ давлением, на фоне резкого повышения АД, во время гипертензивного криза, физической перегрузки больного на ЭКГ появляются признаки нарушения реполяризации в виде депрессии сегмента ST и негативизации зубца Т в левых грудных отведениях преходящего характера.
Признаки диастолической перегрузки ЛЖ (перегрузка объемом) на ЭКГ – увеличение амплитуды зубца R, глубокие, но не патологические зубцы Q в сочетании с позитивными, часто высокими, заостренными зубцами Т в левых грудных отведениях.
Выраженная ГЛЖ с дилатацией и перегрузкой ЛЖ осложняется нарушениями внутрижелудочковой проводимости в форме полной или неполной блокады левой ножки пучка Гиса.
У всех ли больных ГБ развивается ГС?
ГС развивается у всех больных с ГБ ІІ ст. с преимущественным поражением сердца. Темпы развития ГС разные и зависят от своевременно начатой и постоянно проводимой адекватной антигипертензивной терапии. Правильная трактовка структурно-функциональных изменений сердца обязывает врачей активно добиваться регресса ГЛЖ путем использования антигипертензивных средств, обладающих кардиопротекторными свойствами, – блокаторов рецепторов ангиотензина ІІ (БРА), ингибиторов ангиотензинпревращающего фермента (ИАПФ) и антагонистов кальция. Эти препараты имеют явные преимущества в отношении снижения массы миокарда ЛЖ, что и является приоритетной задачей в лечении пациентов с ГЛЖ.
Во Фрамингемском исследовании, а также в исследовании LIFЕ доказано, что регресс ГЛЖ способствует снижению риска кардиоваскулярных событий на 25%. Снижение массы миокарда ЛЖ начинается через 6 мес постоянного приема одного из указанных антигипертензивных средств. Первым проявлением регресса ГЛЖ будет увеличение толерантности пациента к физической нагрузке, что может наблюдаться уже через 3 мес эффективной терапии. Больной без ощущения одышки может подниматься уже на 4-5-й этаж жилого здания.
Лечение, направленное на регресс ГЛЖ, будет способствовать первичной профилактике ФП, одной из существенных причин которой является электрическое ремоделирование миокарда, развивающееся на фоне анатомического ремоделирования.
Наиболее частым и тяжелым осложнением АГ является инсульт. В Украине частота инсультов в 2 раза превышает частоту ИМ, и это связано в первую очередь с неудовлетворительным контролем АД в популяции пациентов с АГ. Особенно высок риск инсульта у больных с ГС при значительном увеличении размера и полости ЛП: это обусловливает срыв синусового ритма и образование тромбов в ЛП, реже – в ПП.
Когда практический врач должен указывать в диагнозе ГБ ІІ ст. на наличие ГС?
При наличии у пациента АГ, ГЛЖ, увеличения размеров ЛП, признаков ДДЛЖ (Е/А <1,0), сохраненной ФВ ЛЖ врач имеет полное основание выставлять в диагноз ГС.
Как трактовать СН у больных с ГС?
Если больной предъявляет жалобы на быструю утомляемость, одышку, снижение толерантности к физической нагрузке, а лечащий врач имеет техническую возможность определить ДДЛЖ, в диагнозе должна быть указана ДСН. При отсутствии возможности определить параметры ДДЛЖ в диагнозе указывается на СН с сохраненной ФВ.
Где грань между ДДЛЖ и ДСН?
Критерии разграничения между ДДЛЖ и ДСН представлены на рисунке 7.
ДСН устанавливается у больных с клиникой СН, значительным снижением толерантности к физической нагрузке, значительным увеличением размера и объема ЛП. При отсутствии указанных изменений в диагнозе указывается на ДДЛЖ. Уровень смертности больных с выраженной ДДЛЖ, сохраненной ФВ ЛЖ по данным статистики сопоставим с таковым у больных с СН со сниженной ФВ ЛЖ.
Примеры клинического диагноза:
1. ГБ ІІ стадии, ст. І, ГС, риск 3, ДСН ІІА. Частая желудочковая экстрасистолия.
2. ГБ ІІ стадии, ст. ІІІ, ГС, риск 4, ХСН с сохраненной ФВ ЛЖ. ФП, персистирующая форма. Сахарный диабет, 2 тип, компенсированный.
Особенности лечения ДСН
Международного консенсуса по лечению ДСН не существует, но имеются международные рекомендации, в которых обозначены основные направления терапии больных:
– улучшение расслабления ЛЖ (ИАПФ, дигидропиридиновые антагонисты кальция);
– регресс ГЛЖ и улучшение податливости стенок (уменьшение толщины миокарда и избытка в нем коллагена – ИАПФ, БРА, антагонисты минералокортикоидных рецепторов (спиронолактон);
– поддержка компенсаторной (сократительной) функции предсердий и контроль сердечного ритма (бета-блокаторы, недигидропиридиновые антагонисты кальция – верапамил);
– уменьшение застойных явлений за счет уменьшения объема циркулирующей крови (диуретики).
Как видно из приведенной схемы лечения, основными препаратами в лечении ДСН являются ИАПФ, БРА, антагонисты кальция, бета-блокаторы и антагонисты минералокортикоидных рецепторов. Ограниченное применение имеют диуретики. Исключается дигоксин, так как он увеличивает напряжение стенок ЛЖ и усугубляет его диастолическую дисфункцию.
Фибрилляция предсердий у больных с ГС появляется при растяжении (увеличении) ЛП, когда КДР достигает 5 см. Изначально возникает пароксизмальная форма, которая со временем переходит в персистирующую. При КДР ЛП ≥6 см ФП становится постоянной. Согласно данным Фрамингемского исследования, которое длилось в течение 36 лет, частота развития первых случаев ФП у больных, принимавших ИАПФ, уменьшилась на 70%, что свидетельствует о высокой эффективности первичной профилактики аритмий. В других исследованиях на фоне приема ИАПФ и БРА существенно снижалась частота развития ИМ, инсультов, СН и потребность в аортокоронарном шунтировании. В последние годы показана высокая эффективность современного антагониста минералокортикоидных рецепторов эплеренона в профилактике ФП, что объясняется его влиянием на процесс фиброзирования миокарда, который играет большую роль в развитии нарушений ритма сердца.
Учитывая вышеизложенное, снижение индекса массы миокарда ЛЖ должно быть главной целью терапевтической тактики врача-терапевта и кардиолога.
Практические рекомендации
1. При обнаружении у больного АГ концентрической ГЛЖ, дилатации ЛП, сохраненной ФВ ЛЖ и при наличии данных допплер-ЭхоКГ, свидетельствующих о ДДЛЖ (Е/А<1,0) (последний пункт – желателен), в диагнозе следует указывать ГС, а не ГЛЖ. Необходимо учитывать возрастные параметры нормальной диастолической функции ЛЖ, изложенные в европейских и американских рекомендациях 2015 г.
2. Заключения ЭхоКГ у пациентов с АГ должны включать специфический комментарий и параметры, характеризующие степень заполнения ЛЖ в диастолу: степень диастолической дисфункции, объем ЛП, величину отношения Е/А, а при наличии тканевого допплера – Е/е’.
3. Диагноз ДСН у больных с ГС выставляется при наличии симптомов СН и данных ЭхоКГ, свидетельствующих о ДДЛЖ. Больным с ГС, имеющим симптомы СН, но не обследованным с помощью ЭхоКГ-исследования на наличие ДДЛЖ, выставляется диагноз СН с сохраненной ФВ ЛЖ.
4. У пациентов с ГС следует проводить комбинированную антигипертензивную терапию с обязательным включением ингибиторов РААС и дигидропиридиновых антагонистов кальция. Среди ингибиторов РААС предпочтение следует отдавать БРА, так как они в большей степени уменьшают массу миокарда ЛЖ, снижают активность ангиотензина ІІ, продуцируемого сердечной мышцей без участия АПФ. Это соответствует данным доказательной медицины.
5. Лечение ДСН следует проводить в соответствии с европейскими рекомендациями. Приоритетное направление лечения – снижение массы миокарда ЛЖ, увеличение его растяжимости в диастолу путем применения БРА/ИАПФ, антагонистов кальция и уменьшение фиброзирования миокарда посредством назначения антагонистов минералокортикоидных рецепторов (спиронолактон, эплеренон).
6. Активную профилактику ФП у больных с ГС необходимо проводить при увеличении КДР ЛП до 4,5 см. Препаратами выбора могут быть: БРА/ИАПФ, бета-адреноблокаторы с учетом их выраженного антиаритмического и антифибрилляторного эффектов, антагонисты минералокортикоидных рецепторов (спиронолактон, эплеренон), статины.
7. Первичная профилактика инсульта должна активно проводиться у больных с резистентной АГ, с отягощенным семейным анамнезом в отношении инсульта, нарушением когнитивных функций и увеличением КДР ЛП ≥5 см. Препаратами выбора могут быть: БРА, дигидропиридиновый антагонист кальция, диуретик. В данной клинической ситуации диуретики оказывают выраженное антигипертензивное действие и уменьшают размеры полостей сердца. Обязательным является назначение статинов.
Мы считаем, что изложенной информацией о ГС должны владеть практические врачи – терапевты и кардиологи. Надеемся, что она будет побуждать их к выбору более активной терапевтической тактики.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....
Інколи саме з цього перерізу вдається візуалізувати тромбоемболи в основних гілках легеневої артерії або вегетації на стулках легеневого клапана (що трапляється надзвичайно рідко). Нахиливши датчик до самої верхівки серця, можна отримати її переріз по короткій осі, на якому, знову ж таки, порожнина лівого шлуночка має круглясту форму, а правого шлуночка – близьку до трикутника із виразною трабекулярністю (рис. 22.9). Розглядаючи зображення, також звертають увагу на те, що в нормі всі сегменти ЛШ скорочуються синхронно, не випереджаючи інші і не відстаючи. ...
Застосування статинів середньої інтенсивності в комбінації з езетимібом порівняно зі статинами високої інтенсивності окремо може забезпечити більше зниження рівня холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ) у пацієнтів із нещодавнім ішемічним інсультом. Пропонуємо до вашої уваги огляд статті Keun-Sik Hong et al. «Moderate-Intensity Rosuvastatin Plus Ezetimibe Versus High-Intensity Rosuvastatin for Target Low-Density Lipoprotein Cholesterol Goal Achievement in Patients With Recent Ischemic Stroke: A Randomized Controlled Trial», опублікованої у виданні Journal of Stroke (2023; 25(2): 242‑250). ...
Артеріальна гіпертензія (АГ) сьогодні є одним із найпоширеніших серцево-судинних захворювань (ССЗ), що асоціюється з високим кардіоваскулярним ризиком, особливо в коморбідних пацієнтів. Навіть помірне підвищення артеріального тиску (АТ) пов’язане зі зменшенням очікуваної тривалості життя. До 40% хворих на АГ не підозрюють у себе недугу, бо це захворювання на початку може мати безсимптомний перебіг. Оптимальний контроль АТ є вагомим чинником профілактики фатальних серцево-судинних подій (ССП) для забезпечення якісного та повноцінного життя таких хворих. ...