Прееклампсія та еклампсія: у фокусі – інфузійна терапія
Гіпертензивні порушення при вагітності є тяжким ускладненням, вони займають передову позицію серед усіх причин передчасних пологів, тривалої інвалідності та летальних наслідків у матерів і немовлят. Ця група захворювань включає в себе прееклампсію, еклампсію, гестаційну гіпертензію та хронічну гіпертензію [15].
Прееклампсія відноситься до найбільш серйозних гіпертензивних порушень через її вплив на здоров’я матері та дитини. Сьогодні прееклампсію розглядають як клінічно маніфестовану форму гестаційної ендотеліопатії. Пошкодження ендотелію судин і порушення цілісності судинної стінки є наслідком некомпенсованої, надлишкової продукції певних субстанцій (ендотеліну, прозапальних цитокінів). Насамперед порушуються функції нирок, печінки, серця, головного мозку [4]. Серед клінічних проявів прееклампсії виділяють артеріальну гіпертензію, яка є наслідком спазму судин (гіпоперфузії), та протеїнурію, що розвивається в результаті порушення функції клубочкової фільтрації (гломелулярний ендотеліоз).
Таким чином, відповідно до загальноприйнятої концепції як критерії для виявлення прееклампсії розглядаються нові епізоди гіпертензії під час вагітності (стійке підвищення діастолічного артеріального тиску (АТ) – >90 мм рт.ст.) та виникнення масивної протеїнурії (>0,3 г/добу) [20]. Загальновідомим є факт розвитку гіпертензії та протеїнурії в другій половині вагітності, хоча певні патофізіологічні зміни (наприклад, порушення процесів плацентації) виникають ще в першому триместрі вагітності [15].
За статистичними даними, частота прееклампсії сягає 8-16%. Прееклампсія розвивається у 6-12% здорових вагітних та у 20-40% вагітних, які мають екстрагенітальну патологію [1]. Частота еклампсії в розвинутих країнах становить у середньому 1:2000-3500 пологів та істотно варіює залежно від якості допологового спостереження та соціально-економічного статусу жінок [16]. У 10-20% жінок, які страждають на тяжку форму прееклампсії, розвивається HELLP-синдром [18].
Незважаючи на досягнення сучасної медицини, у світовій структурі материнської смертності впродовж останніх десяти років прееклампсія стабільно посідає 3-тє місце після кровотеч і сепсису [12, 13]. Деякі автори відзначають, що у жінок, які перенесли прееклампсію, може формуватися вагітність-асоційована патологія (ниркова патологія, діабет, патологія щитоподібної залози, гіпертонічна хвороба тощо) [5]. У жінок, які перенесли тяжку прееклампсію та еклампсію, у подальшому житті збільшується ризик артеріальної гіпертензії у 3,7 раза, ішемічної хвороби серця – у 2,7 раза, інсульту – у 1,81 раза, легеневого емболізму – у 1,79 раза, загальна летальність збільшується у 1,5 раза порівняно із загальною популяцією жінок [19].
Прееклампсія відіграє також значну роль і в структурі перинатальної смертності. До 18% випадків антенатальної загибелі плоду пов’язано з гіпертензійними ускладненнями вагітності. Ризик смерті новонародженого майже у 5 разів вищий у жінок з прееклампсією, а якщо цей ризик ураховувати разом із відшаруванням плаценти, то він зростає у 45 разів [19]. Порівняно з перинатальною смертністю в цілому в Україні (14,8-16,5‰), при прееклампсії вона становить, за даними різних авторів, 10-30% [6].
Усе викладене визначає безсумнівну актуальність вибору адекватної, ефективної тактики інтенсивної терапії прееклампсії та її ускладнень.
Згідно з рекомендаціями провідних світових організацій, а саме World Health Organization (WHO), Society of Obstetricians and Gynaecologists of Canada (SOGC), American Academy of Family Physicians, Royal College of Obstetricians and Gynaecologists (RCOG), International Federation of Obstetrics and Gynecology (FIGO), College National des Gynecologues et Obstetriciens Francais, American College of Obstetricians and Gynecologists (ACOG), базова терапія прееклампсії/еклампсії має бути спрямована на вирішення таких завдань:
- профілактика судомних нападів;
- стабілізація артеріального тиску (гіпотензивна терапія);
- інфузійна терапія;
- оптимізація терміну та методу розродження.
Найбільш вагомими рекомендаціями щодо інтенсивної терапії прееклампсії/еклампсії, які мають високий рівень доказовості, є такі:
- препаратом першої лінії профілактики та лікування судом є магнію сульфат. Магнію сульфат повинен бути використаний у стандартному дозуванні, зазвичай навантажувальна доза становить 4 г, після чого – 1 г/год. Магнію сульфат перевершує всі використовувані на теперішній час протисудомні засоби за ефективністю профілактики еклампсії. Магнію сульфат не може бути рекомендований як антигіпертензивний засіб [18];
- гіпотензивна терапія включає в себе комплекс препаратів, використання яких повинно базуватися на регіональних стандартах. Преференції при виборі гіпотензивного препарату та способу його введення при тяжкій гіпертензії під час вагітності залежать передусім від досвіду лікаря-консультанта, що призначає цей препарат, вартості препарату та його наявності в цьому регіоні. Немає переконливих доказів щодо переваг якого-небудь препарату для зниження АТ при тяжкій гіпертензії під час вагітності. Активна гіпотензивна терапія показана лише при АТ вище 160/110 мм рт.ст. При АТ в межах 150-160/100-110 мм рт.ст. (помірна гіпертензія) рішення про призначення антигіпертензивної терапії приймається в індивідуальному порядку. Мета антигіпертензивної терапії – рівень АТ нижче 160/110 мм рт.ст. Необхідно враховувати протипоказання до використання гіпотензивних препаратів під час вагітності [19]:
- при проведенні інфузійної терапії слід обмежити об’єм рідини, що вводиться внутрішньовенно, до 40-45 мл/год (максимально 80 мл/год), перевагу надати кристалоїдним розчинам. У жінок із прееклампсією збільшення об’єму плазми не рекомендується [19];
- при терміні гестації >37 тижнів – розродження впродовж 24-48 год (після стабілізації гемодинамічних показників).
Важливим напрямом у терапії прееклампсії є інфузійна терапія, значення якої для успішного лікування будь-якого захворювання важко переоцінити. Призначаючи інфузію, лікар прагне коригувати порушення, котрі насамперед були викликані прееклампсією та її ускладненнями: гіповолемію, водно-електролітні розлади, порушення білкового та вуглеводного балансів, кислотно-основної рівноваги, реології тощо. При цьому стандарти лікування в різних клініках можуть суттєво відрізнятися. Підтвердженням тому слугує контраверсійність рекомендацій щодо інфузійної терапії за даними досліджень різних авторів.
У патогенезі прееклампсії ключову роль відіграє генералізований вазоспазм, генералізоване ушкодження ендотелію з різким підвищенням його проникності та інтерстиціальною гіпергідратацією з подальшим розвитком ішемії, розладом функції центральної нервової системи, нирок, печінки й інших органів, порушенням обміну речовин. Збільшення проникності капілярів призводить до набряку периваскулярних і перилімфатичних просторів, що утруднює відтік альбуміну та води з інтерстиціального простору [2]. Отже, прееклампсія – це стан, асоційований із порушенням водно-електролітного обміну, коли поряд із внутрішньоклітинною гіпергідратацією має місце внутрішньосудинна дегідратація.
Поєднання гіповолемії та вазоспазму (високого постнавантаження) за тяжкої прееклампсії вважається причиною синдрому гіпоперфузії та тканинної гіпоксії [7], тому відновлення та підтримання адекватної перфузії органів в умовах вазоконстрикції, ендотеліальної дисфункції та/або лівошлуночкової систолічної або частіше діастолічної дисфункції визначають необхідність призначення інфузійної терапії. Остання, як було показано вище, є одним з основних напрямів у патогенетичній терапії прееклампсії та її ускладнень.
Сьогодні основними дискутабельними аспектами інфузійної терапії при прееклампсії залишаються питання, котрі завдяки професору І.П. Шлапаку почали називатися як «три кити інфузійної терапії» [3]:
- ЩО (які препарати чи групи препаратів показані жінці з прееклампсією, яким повинен бути темп їх введення та об’єм)?
- КОЛИ (коли показане проведення інфузійної терапії при прееклампсії)?
- СКІЛЬКИ (яким є оптимальний об’єм інфузії при прееклампсії)?
Слід зазначити, що під час проведення інфузійної терапії особливого значення набуває застосування об’єктивних методів контролю показників гемодинаміки, газообміну та метаболізму, оскільки, як свідчить практика, не завжди «бажання» клініцистів якомога швидше відновити водний баланс збігається з реальними можливостями пацієнта «сприйняти» запропонований обсяг інфузійної терапії. Адже, якщо не контролювати динаміку зазначених вище показників на водне навантаження, виникає надзвичайно велика небезпека розвитку серцевої недостатності як ятрогенного ускладнення інфузійної терапії. Крім цього, слід усвідомлювати, що інфузійна терапія в умовах ендотеліальної дисфункції, що сама по собі може стати фактором надмірної агресії, здатна спричинити небажані гемодинамічні розлади.
Таким чином, аналізуючи сучасні рекомендації з терапії прееклампсії/еклампсії, ми спробували систематизувати та проаналізувати накопичену доказову базу і наявні практичні рекомендації з питань інфузійного забезпечення вагітних жінок цієї категорії.
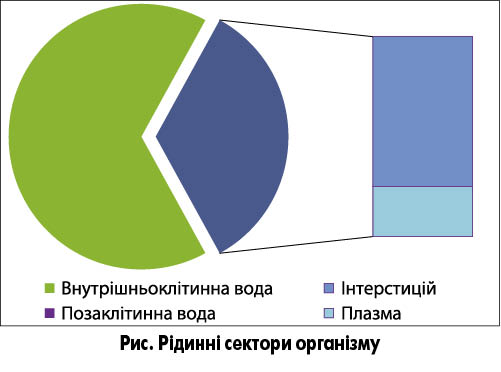 Водночас слід нагадати декілька аспектів патофізіології водного обміну, у тому числі й у вагітних жінок. У нормі загальний об’єм рідини в організмі людини утворює два водних простори: внутрішньоклітинний (2/3 загального об’єму) та позаклітинний (1/3 загального об’єму). У свою чергу, позаклітинний водний простір включає два сектори: інтерстиціальний та внутрішньосудинний. За даними S. Albert, на циркулюючу рідину (плазму) припадає 4-5% маси тіла, а на міжтканинну рідину та лімфу – 13-15% (рис.).
Водночас слід нагадати декілька аспектів патофізіології водного обміну, у тому числі й у вагітних жінок. У нормі загальний об’єм рідини в організмі людини утворює два водних простори: внутрішньоклітинний (2/3 загального об’єму) та позаклітинний (1/3 загального об’єму). У свою чергу, позаклітинний водний простір включає два сектори: інтерстиціальний та внутрішньосудинний. За даними S. Albert, на циркулюючу рідину (плазму) припадає 4-5% маси тіла, а на міжтканинну рідину та лімфу – 13-15% (рис.).
Внутрішньосудинний водний сектор – це плазма крові, об’єм якої складає близько 5% маси тіла. Інтерстиціальна рідина, котра містить 1/4 всієї води організму (15% маси тіла), омиває клітини ззовні та знаходиться поза судинним руслом. Вона виконує роль об’ємного буфера: при крововтраті рідина з інтерстицію мобілізується в судинне русло, при передозуванні інфузійних розчинів рідина в інтерстиціальному просторі депонується. У нормі ж об’єм позаклітинної рідини є константою, котра забезпечується гідромеханічними й осмотичними компенсаторними механізмами [2].
При надлишку рідини в інтерстиції вона потрапляє в пухку сполучну тканину, перестає виконувати роль рідини та «втрачається» для організму як функціональне середовище («втрата в третій простір»). Це призводить до розвитку у хворих набрякового синдрому. Якщо і «третій простір» виснажується, вода може накопичуватись у порожнинах тіла, що за певних обставин спричиняє розвиток плевриту, асциту, альвеолярного набряку легень. Таким чином, втрати рідини в третій простір можуть сягати значних масштабів і призводять до тяжкої гіповолемії за відсутності очевидних зовнішніх втрат рідини.
Вагітність викликає різноманітні зміни у водних секторах організму, котрі призначені забезпечити нормальний розвиток плода та безпечні пологи. Загальна кількість води в організмі вагітної жінки залежить від багатьох факторів, серед яких основними є: стан центрального та периферичного кровообігу, проникність ендотелію, маса тіла й акушерська ситуація (характер ускладнень вагітності та пологів). Середня прибавка води під час вагітності становить від 6 до 8 л й 900 ммоль натрію [2]. Затримка води при вагітності пов’язана з різноманітними екстраренальними рефлексами, що блокують виведення натрію та води.
Під час вагітності відзначається збільшення об’єму внутрішньо- та позасудинної рідини до 9 л. Близько 70% цього об’єму розподіляється у позаклітинному секторі. Співвідношення внутрішньоклітинної рідини до позаклітинної у вагітних становить 2,5-3,1.
Починаючи з 6-8 тижнів вагітності прогресивно збільшується об’єм циркулюючої крові, досягаючи максимуму приблизно до 30 тижнів з подальшими незначними змінами. При цьому відбувається збільшення як формених елементів крові на 20-30%, так і об’єму циркулюючої плазми – на 40-50%. Об’єм плазми починає зростати з 12-го тижня вагітності, сягаючи максимуму до 34 тижня. При цьому об’єм внутрішньосудинної рідини (плазми) у вагітної на 50% більше, ніж у невагітної жінки: 3900-4000 мл проти 2300-2600 мл відповідно. Збільшення внутрішньосудинного об’єму рідини при вагітності спрямоване на підтримання нормальних функцій матері та плода, покращення газообміну та метаболізму тощо.
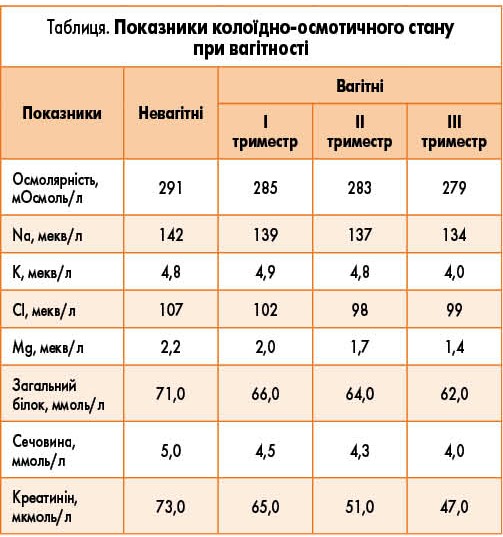
Слід пам’ятати також, що з початком вагітності відбувається зниження осмолярності плазми крові і до 20-22 тижнів вона знижується на 10 мОсмоль/л (табл.). Цей факт потрібно обов’язково враховувати при проведенні інфузійної терапії у вагітних, оскільки більшість розчинів, котрі використовуються, є гіперсомолярними.
Скільки рідини потрібно пацієнтці з прееклампсією?
 На теперішній час немає чітких доказів щодо оптимального обсягу інфузійної терапії при прееклампсії [11]. Більшість дослідників погоджується з позицією північноамериканських експертів, що при збереженому діурезі (не менше 50 мл/год) швидкість надходження рідини не повинна перевищувати 1 мл/кг/год або 80 мл/год, оптимально 40-45 мл/год на добу (A-1b) [10, 11]. Слід підкреслити, що цей об’єм відображає загальне споживання рідини, тобто це кількість рідини, що надходить із питтям (при прееклампсії не обмежується!), у складі харчових продуктів і завдяки проведеній інфузійній терапії. Таким чином, важливо розуміти, що об’єм інфузії при прееклампсії не може перевищувати 800 мл/добу (в середньому коливається від 400 до 600 мл на добу).
На теперішній час немає чітких доказів щодо оптимального обсягу інфузійної терапії при прееклампсії [11]. Більшість дослідників погоджується з позицією північноамериканських експертів, що при збереженому діурезі (не менше 50 мл/год) швидкість надходження рідини не повинна перевищувати 1 мл/кг/год або 80 мл/год, оптимально 40-45 мл/год на добу (A-1b) [10, 11]. Слід підкреслити, що цей об’єм відображає загальне споживання рідини, тобто це кількість рідини, що надходить із питтям (при прееклампсії не обмежується!), у складі харчових продуктів і завдяки проведеній інфузійній терапії. Таким чином, важливо розуміти, що об’єм інфузії при прееклампсії не може перевищувати 800 мл/добу (в середньому коливається від 400 до 600 мл на добу).
Хоча об’єм плазми у жінок із прееклампсією часто знижується, проте результати досліджень не виявили потенційно корисного впливу інфузійної терапії для матері та дитини [8]. Натомість обмеження інфузованої рідини асоціюється зі зменшенням небажаних наслідків для матерів, у першу чергу це стосується гострого респіраторного дистрес-синдрому (РДС). Необхідно зауважити, що за останні 20 років набряк легенів був значущою причиною материнської смертності пацієнток із тяжкою прееклампсією/еклампсією. Це часто було пов’язано з неадекватним введенням рідини [13].
Обмежувальний режим інфузійної терапії повинен використовуватися і після пологів.
Єдиним винятком є HELLP-синдром. При виявленні масивного внутрішньосудинного гемолізу на фоні тяжкої прееклампсії та збереженого діурезу (більше 30 мл/год) об’єм інфузійної терапії сягає 500 мл/год. Паралельно проводиться стимуляція діурезу на рівні 200-250 мл/год салуретиками.
Наводимо деякі рекомендації провідних світових організацій щодо інфузійної терапії при прееклампсії.
У клінічних рекомендаціях SOGC (2014) зазначено:
- внутрішньовенний і пероральний прийом рідини у жінок із прееклампсією повинен бути зведений до мінімуму з метою запобігання набряку легенів (II-2B);
- не рекомендується рутинне введення рідини для лікування олігурії (<15 мл/год протягом 6 год поспіль; III-D);
- збільшення об’єму плазми у жінок із прееклампсією не рекомендується (I-Е) [9].
У клінічних рекомендаціях Society of Obstetric Medicine of Australia and NewZealand (2014) наголошується:
- рідина повинна вводитися внутрішньовенно поступово, у невеликих об’ємах (наприклад, 250 мл кристалоїдів), обов’язковим є проведення моніторингу материнської гемодинаміки, діурезу та частоти серцевих скорочень плода, тому що гіпергідратація спричиняє материнську смертність унаслідок набряку легенів і РДС;
- жінкам із тяжкою прееклампсією безпосередньо перед парентеральним введенням гідралазину, перед проведенням регіонарної анестезії або негайним розродженням необхідно ввести 250 мл рідини болюсно [17].
У клінічних рекомендаціях RCOG (2011) містяться такі застереження:
- не призначати ресусцитацію жінкам із тяжкою прееклампсією за винятком випадків застосування гідралазину як антигіпертензивного агента до пологів;
- у жінок з тяжкою прееклампсією обмежити введення рідини 80 мл/год, якщо немає інших втрат рідини (наприклад, кровотечі) [9].
В останніх рекомендаціях із питань менеджменту прееклампсії зазначається, що показник центрального венозного тиску (ЦВТ) є не настільки інформативним при прееклампсії, як це вважалося раніше. Тому в більшості сучасних гайдлайнів рутинне застосування моніторингу ЦВТ не рекомендується, але, якщо центральний венозний катетер був вставлений, то слід моніторувати тенденції змін, а не абсолютні значення ЦВТ (II-2D) [9].
Варто пам’ятати, що з проведенням інфузійної терапії у хворих із прееклампсією/еклампсією слід бути вкрай обережними. У більшості з цих пацієнток має місце гіповолемія за високого ступеня постнавантаження міокарду лівого шлуночка. Водночас у тих із них, у кого є виражена інтерстиціальна легенева гіпергідратація або набряк легенів, спостерігається збільшення переднавантаження. У невеликої частини хворих з еклампсією спостерігається лівошлуночкова недостатність унаслідок систолічної або діастолічної дисфункції [2]. Тому багато уваги приділяють питанням, із якою метою призначена інфузія та які завдання лікар може вирішити при призначенні цього методу лікування.
Як уже було зазначено вище, завданнями інфузійно-трансфузійної терапії у пацієнток із прееклампсією/еклампсією є:
- відновлення об’єму циркулюючої крові;
- нормалізація позаклітинного та внутрішньоклітинного секторів;
- покращення мікроциркуляції та перфузії тканин;
- поліпшення реологічних властивостей крові;
- відновлення електролітного, осмотичного та кислотно-лужного балансу.
Перераховані завдання допомагають знайти відповідь на друге запитання: коли? Тобто з’ясувати, із якою метою лікар повинен призначати внутрішньовенну інфузію.
Гостра крововтрата. Наявність гострої масивної крововтрати є абсолютним показанням для проведення інфузійно-трансфузійної терапії (наказ МОЗ України № 205 від від 24.03.2014 «Акушерські кровотечі»).
Гіповолемія. Зниження об’єму циркулюючої крові на тлі вазоспазму – «ексклюзивна» ознака прееклампсії. Середній об’єм плазми у жінок із прееклампсією приблизно на 9% нижчий від передбачуваного значення при її легкому перебігу і на 30-40% нижчий за норму при важких формах захворювання. При цьому стабільні показники гемодинаміки не гарантують, що перфузія органів і тканин підтримується на належному рівні. Достатній об’єм циркулюючої крові є необхідним для підтримки нормального кровообігу. При недостатньому надходженні рідини або порушенні балансу внутрішньосудинної рідини організм намагається врівноважити дефіцит перфузії шляхом перерозподілу кровотоку до життєво важливих органів – розвивається так звана централізація кровообігу, що призводить до поліорганної гіпоперфузії, наслідки якої коливаються від неприємних до незворотних [3].
Порушення мікроциркуляції. Гіповолемія призводить до розладів мікроциркуляції. Два аспекти можуть сприяти розладам мікроциркуляції в цій ситуації: взаємодія між ендотеліальними та клітинними елементами крові й ендотеліальним набряком. Набряк ендотелію капілярів може бути спричинений підвищеною проникністю («капілярне втікання»). Порушення мікроциркуляції спричиняє порочне коло прогресуючого тканинного пошкодження, що згодом може призводити до розвитку дисфункції центральної нервової системи, нирок, печінки й інших органів, а також глибоким порушенням метаболізму [14]. Зміни в системі мікроциркуляції при прееклампсії є одним з основних факторів, котрі визначають тяжкість її перебігу.
Порушення водно-електролітного балансу. Гіповолемія формує умови для розвитку порушень водно-електролітного балансу. При порушенні обміну електролітів підвищується ризик порушень нервово-м’язової провідності, виникнення аритмій, ускладнюється регуляція обміну біологічних рідин [3]. Згідно з літературними даними, стан плазми крові при прееклампсії може бути нормо-, гіпер- і гіпоосмотичним. При цьому гіпоосмолярний стан (осмоляльність плазми <270 мОсмоль/кг Н2О) виникає в разі найбільш тяжкого перебігу прееклампсії, пов’язаного з патологією нирок, тимчасом як гіперосмолярний стан (осмоляльність плазми >295 мОсмоль/кг Н2О) частіше зустрічається у вагітних із гіпертонічною хворобою та надмірною масою тіла.
Порушення кислотно-лужної рівноваги. Генералізований артеріолоспазм призводить до зниження швидкості кровотоку в капілярах, у результаті чого зростає в’язкість крові, відбувається накопичення недоокислених продуктів, розвивається метаболічний ацидоз. В умовах ацидозу знижується активність лікарських препаратів, аритмії на фоні ацидозу зазвичай резистентні до лікування протиаритмічними препаратами. Таким чином, порушення кислотно-лужної рівноваги істотно погіршує перебіг прееклампсії та ускладнює її лікування.
Вибір компонентів інфузії
Нарешті, останнім і, мабуть, найбільш контроверсійним питанням є компонентний склад інфузійної терапії при прееклампсії, оскільки на теперішній час не доведено впливу жодних інфузійних середовищ в інтенсивній терапії тяжкої прееклампсії на наслідки вагітності та пологів [19].
Колоїди чи кристалоїди? Застосування синтетичних (гідроксиетилкрохмали – ГЕК), желатини) та природних (альбуміни) колоїдів не має переваг перед кристалоїдами щодо материнських і перинатальних наслідків при прееклампсії/еклампсії [17] та має зумовлюватися тільки абсолютними показаннями (гіповолемія, шок, крововтрата). Для всіх синтетичних колоїдів в інструкції із застосування є вказівка: під час вагітності препарат можна використовувати тільки тоді, коли ризик застосування нижчий очікуваної користі [7].
Введення розчинів альбуміну (особливо 5%) є недоцільним, оскільки внаслідок селективної екскреції він швидко виводиться, що й зумовлює короткочасну корекцію гіповолемії та гіпопротеїнемії при тяжких формах прееклампсії. За необхідності альбуміни краще використовувати у вигляді 10-20% розчинів (потрібен менший об’єм) разом із кристалоїдами, зазвичай у співвідношенні 1:1.
Які кристалоїди? Препаратами вибору для проведення інфузійної терапії до моменту розродження є кристалоїдні розчини. При цьому перевагу бажано надати збалансованим кристалоїдним плазмозамінникам. Не рекомендується використання гіпоосмолярних розчинів – 5 і 10% глюкози, оскільки вони посилюють накопичення лактату в мозковій тканині матері, погіршуючи неврологічний прогноз у разі еклампсії, часто викликають гіпоглікемію в плода. До введення розчинів глюкози у хворої на тяжку прееклампсію вдаються лише за абсолютними показаннями – наявність гіпоглікемії, гіпернатріємії та гіпертонічної дегідратації, іноді у хворих на цукровий діабет для профілактики гіпоглікемії.
Які колоїди? На сьогодні залишається відкритим питання щодо обґрунтованості показань до застосування колоїдних плазмозамінників, оскільки відомим є той факт, що інфузія розчинів кристалоїдів зменшує онкотичний тиск плазми на 12%. На сьогоднішній день у жодних сучасних клінічних рекомендаціях не вказується, що ГЕК не слід використовувати у пацієнтів з прееклампсією. Згідно з висновком EMA-PRAC, розчини ГЕК можна продовжувати використовувати для лікування гіповолемії внаслідок гострої крововтрати, якщо використання самих кристалоїдів не є ефективним. В інших випадках повинна застосовуватися мінімальна ефективна доза розчинів ГЕК упродовж якнайкоротшого часу.
Останніми роками значної популярності набув метод малооб’ємної інфузійної терапії (Small volume resuscitation – SVR), принцип якого полягає у впливі на перерозподіл рідини інтерстиціального простору без введення значного об’єму екзогенного розчину. Для цього в судинне русло вводяться гіперосмолярні суміші об’ємом до 400 мл (наприклад, реосорбілакт – 3-6 мл/кг/добу). На сьогодні немає доказової бази щодо використання розчинів багатоатомних спиртів при прееклампсії. Але, з огляду на їхній вплив на перерозподіл ендогенної рідини, покращення мікроциркуляції та перфузії тканин, корекцію метаболічного ацидозу, діуретичний і детоксикуючий ефекти, використання препаратів багатоатомних спиртів при прееклампсії видається потенційно перспективним.
Висновки
Оптимізація тактики інтенсивної терапії прееклампсії та її ускладнень, зокрема інфузійної терапії, її мінімізація, відповідність принципам доказової медицини та стандартизація відповідно до міжнародних рекомендацій є потенційним ресурсом зниження випадків материнської смертності.
Література
- Анализ причин материнской смертности: рук. для врачей / Под ред. проф. А.П. Милованова. – М.: Медицина для всех, 2008. – 228 с.
- Галушка С.В. Водно-секторальные нарушения у родильниц с преэклампсией / С.В. Галушка, Б.Ф. Назаров, Е.М. Шифман // Общая реаниматология. – 2007. – № 4. – C. 47-50.
- Галушко О.А. Три кити інфузійної терапії: що? коли? скільки? (Сучасні відповіді на давні запитання) / О.А. Галушко// Медицина неотложных состояний. – 2011. – № 6 (37). – С. 80-84.
- Джонбобоева Г.Н. Оптимизация инфузионной терапии гестоза средней и тяжелой степени в периоперационном периоде / Г.Н. Джонбобоева, С.Г. Цахилова, А.В. Пырегов // Молодой ученый. – 2011. – T. 2, № 5. – C. 176-181.
- Морфология почек после перенесенной преэклампсии / Л.Е. Мурашко, И.М. Ильинский, Я.Г. Мойсюк и др.] // Проблемы беременности. – 2001. – № 4. – С. 39-42.
- Преэклампсия беременных: особенности патогенеза, тактики ведения / И.И. Иванов, М.В. Черипко, Н.В. Косолапова, Е.Н. Прочан // Таврический медико-биологический вестник. – 2012. – Т. 15. – № 2. – Ч. 2 (58). – С. 273-286.
- Шифман Е.М. Инфузионно-трансфузионная терапия в акушерстве / Е.М. Шифман, А.Д. Тиканадзе, В.Я. Вартанов // Петрозаводск: ИнтелТек, 2001. – 304 с.
- A randomised controlled trial comparing two temporising management strategies, one with and one without plasma volume expansion, for severe and early onset pre-eclampsia / W. Ganzevoort, A. Rep, G.J. Bonsel et al. // BJOG. – 2015. – Vol. 112, № 10. – Р. 1358-1368.
- Diagnosis, Evaluation, and Management of the Hypertensive Disorders of Pregnancy: Executive Summary / L.A. Magee, A. Pels, M. Helewa et al. // J. Obstet. Gynaecol. Can. – 2014. – Vol. 36, № 5. – Р. 416-438.
- Duley L. Plasma volume expansion for treatment of women with pre-eclampsia / L. Duley, J. Williams, D.J. Henderson-Smart // CochraneDatabaseSyst.Rev. – 2000; (2). – CD001805.
- Dyer R.A. The role of the anaesthetist in the management of the preeclamptic patient // R.A. Dyer, J.L. Piercy, A.R. Reed // Current Opinionin Anaesthesiology. – 2007. – Vol. 20, № 3. – Р. 168-174.
- Global cause sof maternal death: a WHO systematic analysis / L. Say, D. Chou, A. Gemmill et al. // Lancet Glob Health. – 2014. – Vol. 2, № 6. – Р. 323-333.
- Lewis G. Saving Mothers' Lives: the continuing benefits for maternal health from the United Kingdom (UK) Confidential Enquires into Maternal Deaths / G. Lewis // SeminPerinatol. – 2012. – Vol. 36. – № 1. – Р. 19-26.
- Persistent microcirculatory alterations are associated with organ failure and death in patients with septic shock / Y. Sakr, M.J. Dubois, D. DeBacker et al. // Crit. CareMed. – 2004. – Vol. 32, № 9. – Р. 1825-1831.
- Pre-eclampsia / E.A. Steegers, P. von Dadelszen, J.J. Duvekot, R. Pijnenborg // Lancet. – 2010. – Vol. 376, № 9741. – Р. 631-644.
- Sibai B.M. Diagnosis, prevention, andmanagementofeclampsia / B.M. Sibai // Obstet. Gynecol. – 2005. – Vol. 105, № 2. – Р. 402-410.
- SOMANZ guidelines for the management of hypertensive disorders of pregnancy 2014 / S.A. Lowe, L. Bowyer, K. Lust et al. // Aust. N Z J. Obstet. Gynaecol. – 2015. – Vol. 55, № 5. – Р. 1-29.
- www.who.int/reproductivehealth
- www.kulikov1905.narod.ru/eclampsia1.pdf
- www.who.int/reproductivehealth/publications/maternal_perinatal_health/9789241548335/en/index.html
Тематичний номер «Гінекологія, Акушерство, Репродуктологія» № 1 (21) березень 2016 р.
СТАТТІ ЗА ТЕМОЮ Акушерство/гінекологія
Чи варто змінювати свої харчові звички під час вагітності? Довкола цієї теми є багато суперечностей і рекомендацій, у яких легко заплутатися. Команда платформи доказової інформації про здоров’я «Бережи себе» спільно з лікарем-дієтологом Тетяною Лакустою з’ясували, чим раціон жінки в цей період особливий та на що слід звернути увагу. ...
Хронічний тазовий біль (ХТБ) є поширеним патологічним станом, який відзначається у жінок будь-якого віку і супроводжується сексуальною дисфункцією, емоційною лабільністю, аномальними матковими кровотечами, порушенням сечовипускання, розладами з боку кишечника тощо. Пацієнтки, які страждають на ХТБ, часто скаржаться на симптоми тривоги та депресії, що негативно позначається на їхній повсякденній активності, включаючи зниження працездатності та погіршення якості життя [1]. Сьогодні проблема ХТБ є економічним тягарем, пов’язаним із прямими або непрямими медичними витратами, які в середньому в різних країнах світу оцінюються у 4,9 млрд доларів на рік [2]. Раціональна фармакотерапія,спрямована на полегшення та контроль симптомів болю, є ключовою стратегією боротьби із ХТБ...
Дефіцит заліза є найпоширенішим патологічним станом у світі та однією з п’яти основних причин інвалідності. У той час як низький показник феритину у сироватці крові є діагностичною ознакою залізодефіциту, підвищений його рівень визначається як гострофазовий маркер, що може реєструватися при запальних станах уже в І триместрі вагітності. Відповідно до сучасних настанов, проведення рутинного скринінгу на залізодефіцит у невагітних та вагітних жінок за відсутності ознак анемії не рекомендоване. З огляду на останні літературні дані ця рекомендація має бути переглянута...
Наказ Міністерства охорони здоров’я України від 25.08.2023 № 1533 ...





