Лікування пацієнта з артеріальною гіпертензією: сучасні рекомендації та можливості реальної клінічної практики
 Артеріальна гіпертензія (АГ) – це найпоширеніше захворювання серцево-судинної системи, яке є вагомим фактором високого ризику та летальних наслідків, що пов’язані з кардіоваскулярними ускладненнями. Зазвичай АГ поєднується з іншими коморбідними станами, що в більшості випадків потребує стартової комбінованої антигіпертензивної терапії. Цій тематиці було приділено велику увагу на науково-практичній конференції «Особливості надання медичної допомоги хворим на серцево-судинні захворювання в сучасних умовах», яка відбулася 13‑14 лютого 2020 року в Києві. Про основні сучасні підходи до лікування АГ розповіла завідувачка кафедри пропедевтики внутрішньої медицини ДЗ «Дніпропетровська медична академія МОЗ України», д. мед. н., професор Тетяна Володимирівна Колесник.
Артеріальна гіпертензія (АГ) – це найпоширеніше захворювання серцево-судинної системи, яке є вагомим фактором високого ризику та летальних наслідків, що пов’язані з кардіоваскулярними ускладненнями. Зазвичай АГ поєднується з іншими коморбідними станами, що в більшості випадків потребує стартової комбінованої антигіпертензивної терапії. Цій тематиці було приділено велику увагу на науково-практичній конференції «Особливості надання медичної допомоги хворим на серцево-судинні захворювання в сучасних умовах», яка відбулася 13‑14 лютого 2020 року в Києві. Про основні сучасні підходи до лікування АГ розповіла завідувачка кафедри пропедевтики внутрішньої медицини ДЗ «Дніпропетровська медична академія МОЗ України», д. мед. н., професор Тетяна Володимирівна Колесник.
Незважаючи на колосальні можливості та різноманітність сучасних гіпотензивних препаратів, ефективного контролю артеріального тиску (АТ), згідно з офіційними статистичними даними, вдається досягти лише у третини пацієнтів. Як свідчать Chow et al. (2013), в загальносвітовому масштабі цей показник становить 32,5% випадків, а в нашій країні – лише 14% випадків.
Спікер зауважила, що зниження АТ на 20 мм рт. ст. супроводжується зменшенням ризику розвитку серцево-судинних захворювань (ССЗ) майже на 40%. Зокрема, за даними рандомізованих клінічних досліджень, при вихідному рівні АТ 130‑139 мм рт. ст. зниження систолічного АТ (САТ) на 10 мм рт. ст. асоційоване з меншою імовірністю появи ішемічної хвороби серця (ІХС) на 12%, гострих порушень мозкового кровообігу – на 27%, серцевої недостатності (СН) – на 25% та смерті від будь-яких причин – на 10‑15% (Ettehad et al., 2016).
Згідно з європейськими рекомендаціями щодо лікування АГ Європейського товариства кардіологів та Європейського товариства гіпертензії (ESC/ESH, 2018), цільове значення АТ (діапазон, за якого виникає мінімальна кількість серцево-судинних катастроф) для всіх пацієнтів при офісному вимірюванні АТ має бути <140/90 мм рт. ст. За умови хорошої переносимості гіпотензивних препаратів доцільним є зниження АТ до 130/80 мм рт. ст. і менше. Крім того, окремо виділяють показники цільових діапазонів САТ для певних категорій хворих. Так, пацієнтам із цукровим діабетом та ІХС рекомендоване цільове значення <САТ 130 мм рт. ст., а пацієнтам із хронічною хворобою нирок – від 130 до 140 мм рт. ст.
Т.В. Колесник зазначила, що АТ як основний гемодинамічний параметр має декілька сучасних критеріїв для ефективного контролю антигіпертензивної терапії. По-перше, це клінічне вимірювання АТ та домашній самомоніторинг (ведення пацієнтами щоденників контролю АТ). По-друге, важливими характеристиками АТ є його добовий моніторинг, варіабельність показників та центральний АТ. Слід відмітити, що в міжнародних настановах (Канада, Велика Британія) добове моніторування АТ – обов’язковий елемент діагностичного процесу на будь-якому етапі звернення хворого з підвищеними показниками. Проте у вітчизняних рекомендаціях воно вказується як додатковий метод обстеження при АГ.
Чому ж добове моніторування АТ на сьогодні відіграє важливу роль у діагностиці АГ? Ще 2005 р. Dolan et al. показали, що саме нічний рівень АТ визначає ризик 5-річної смерті хворого на АГ (рис. 1). Тому за будь-якої можливості необхідно оцінити у хворого на АГ усі наявні параметри АТ, щоб мінімізувати вірогідність летальних наслідків, пов’язаних із ССЗ. Особливо це стосується молодих пацієнтів із вперше виявленою АГ.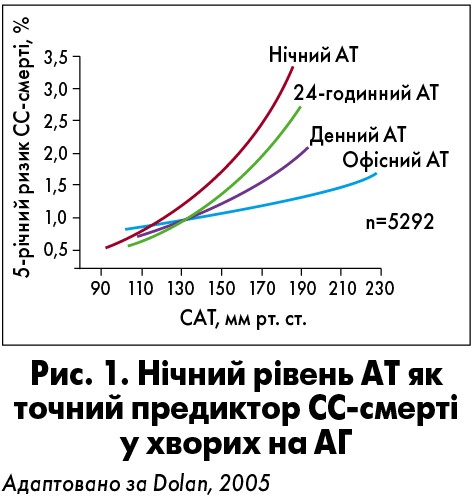
Щодо прогностичного значення центрального (аортального) АТ, то воно ще вивчається. Разом із цим відомо, що чим вищий рівень тиску в аорті, тим гірший прогноз у хворого. Так, при підйомі центрального АТ на 10 мм рт. ст. кардіоваскулярний ризик збільшується на 22%, брахіального АТ на 10 мм рт. ст. – на 11% (Roman et al., 2009).
Також доповідачка наголосила, що сьогодні центральний пульсовий тиск розглядається як предиктор розвитку фібриляції передсердь (ФП) і раннього ремоделювання лівого шлуночка (ЛШ). Наслідками підвищення центрального АТ є зміна післянавантаження на ЛШ і порушення коронарного кровообігу, що призводить до гіпертрофії ЛШ та збільшення потреби міокарда в кисні (Кобалава та ін., 2009).
У здорових людей у нормі рівень САТ від центру до периферії підвищується, тому тиск в аорті зазвичай нижчий, ніж у брахіальній артерії на 10‑30 мм рт. ст. Ця різниця АТ залежить від віку. Що молодший пацієнт, тим більша різниця АТ в аорті та брахіальній артерії. Це пов’язано з вищою еластичністю судин.
Слід підкреслити, до структури судинної стінки входять білки (колаген та еластин), які разом із гладком’язовими клітинами та їхнім тонусом визначають ригідність судин. Аорту та її великі гілки відносять до судин еластичного типу, оскільки в їхніх стінках здебільшого міститься еластин. У стінках периферичних артерій – більша кількість колагену та м’язових волокон, що підвищує жорсткість судин та їхній опір при розтягуванні. Слід зазначити, що збільшення жорсткості (зниження еластичності) аорти відбувається при атеросклерозі, АГ та цукровому діабеті (Cameron et al., 2013). Крім того, в одному із клінічних досліджень було показано, що зростання артеріальної жорсткості асоційоване з розвитком пароксизмальної форми ФП (Kizilirmak et al., 2015).
Класичним показником ригідності артеріальної стінки вважається швидкість поширення пульсової хвилі (ШППХ) в аорті (Hofman et al., 2006). Це швидкість, з якою пульсові коливання кровотоку, тиску й об’єму поширюються сегментами судинного русла. Кожній віковій категорії відповідає своя ШППХ, яка не має перевищувати 10 м/с як у здорових, так і хворих осіб. Відомо, що чим вища ШППХ, тим менша тривалість життя. Остання пов’язана не тільки з кількістю серцево-судинних катастроф, але й загальною смертністю (Lourent et al., 2001). Так, в одному з досліджень було показано, що збільшення аортальної ШППХ на 1 м/с корелює з підвищенням ризику подій і смерті, які асоційовані з ССЗ, та загальної летальності на 15% (Viachopoulos et al., 2010).
Професор підкреслила, що сучасні підходи до лікування АГ були узагальнені в європейських настановах 2018 р. (Williams et al., 2018). Основна концепція полягає в ефективному контролі АТ за постійного приймання антигіпертензивних препаратів та одночасного забезпечення адекватного комплаєнсу пацієнта. З цією метою рекомендовано стартову комбіновану гіпотензивну терапію за можливості в одній таблетці. При цьому препарати вибору – блокатори ренін-ангіотензин-альдостеронової системи, як-то інгібітори ангіотензинперетворювального ферменту (іАПФ) чи блокатори рецепторів ангіотензину ІІ (БРА), в поєднанні з блокаторами кальцієвих каналів (БКК) і/або тіазидоподібними діуретиками.
Безумовно, саме комбінована антигіпертензивна терапія, зокрема у вигляді фіксованих комбінацій, сприяє більш швидкому та стійкому досягненню цільового АТ, ефективному забезпеченню органопротекторної дії та суттєвому зниженню вірогідності розвитку серцево-судинних подій, що особливо важливо у хворих групи високого і дуже високого ризику. При цьому майже 25% осіб з АГ потребують призначення потрійного антигіпертензивного лікування (Bakris et al., 2010). Зокрема, до даної когорти входять пацієнти з цукровим діабетом, метаболічним синдромом, хронічною хворобою нирок, в яких досягнення цільового АТ забезпечується за рахунок одночасного впливу на різні патогенетичні ланки розвитку АГ. Із цією метою використовують декілька гіпотензивних препаратів із різними механізмами дії.
Також застосування двох і більше антигіпертензивних засобів показане при рефрактерній АГ та неефективності подвійних схем такої терапії (Mancia et al., 2013). Фіксована комбінація БРА з діуретиком гідрохлортіазидом є одним із дієвих варіантів лікування, що дозволяє контролювати резистентну й тяжку АГ (Mancia, 2007). Антигіпертензивний ефект гідрохлортіазиду пов’язаний із пригніченням Na+/Cl–-реабсорбції в дистальних канальцях петлі Генле, що приводить до зниження осмотичного тиску, реабсорбції води та надалі – зменшення об’єму плазми крові.
Згідно з даними метааналізу, як іАПФ, так і БРА однаково знижують АТ та мають аналогічний вплив на зменшення кардіоваскулярного ризику (Connor et al., 2015). Серед багатьох представників класу сартанів особливої уваги заслуговує валсартан, який довів свою ефективність при АГ, ІХС, хронічній СН у більш як 150 клінічних дослідженнях (NAVIGATOR, VALISH, EVALUATE тощо), в яких взяли участь понад 100 тис. пацієнтів. Так, нефропротективні ефекти валсартану за рахунок зменшення ступеня мікроальбумінурії були підтверджені у випробуваннях MARVAL, ABCD‑2V, SMART і DROP. Також доведено, що валсартан – метаболічно нейтральний, тобто не впливає на рівень холестерину, тригліцеридів, глюкози та сечової кислоти у крові (Goa et al., 1997).
На думку лекторки, не менш важливим у схемі сучасної комбінованої АГТ є такий представник БКК, як амлодипін. Це один із найкраще вивчених препаратів із класу дигідропіридинових БКК, який довів свою здатність знижувати серцево-судинний ризик більше ніж у 500 клінічних випробуваннях. Так, за результатами великомасштабного проспективного рандомізованого контрольованого дослідження ALLHAT амлодипін значно знижував ризик загальної смертності, розвитку ІХС та її ускладнень (Bavry et al., 2002). На вітчизняному фармацевтичному ринку представлено комбінований гіпотензивний препарат із доведеною клінічною ефективністю – Тіара Тріо фармацевтичної компанії «Дарниця». До його складу входять валсартан (160 мг), амлодипін (5 або 10 мг) та гідрохлортіазид (12,5 мг).
Вітчизняними вченими було проведене рандомізоване перехресне клінічне випробування «Біоеквівалентність генеричного лікарського засобу фіксованої комбінації амлодипіну, гідрохлоротіазиду і валсартану (Тіара Тріо®) референтному лікарському засобу Exforge НСТ®» (Кравчук та співавт., 2019). Основною метою роботи стала оцінка ефективності антигіпертензивної терапії відповідно до її сучасних критеріїв у пацієнтів із високим та дуже високим кардіоваскулярним ризиком. Так, оптимальний гіпотензивний препарат має відповідати наступним характеристикам:
- забезпечувати тривалий (≥24 год) та стабільний ефект;
- мати коефіцієнт Т/Р >50% (співвідношення залишкового гіпотензивного ефекту до максимального);
- сприяти регресу патологічних змін в органах-мішенях.
У дослідженні взяли участь 90 пацієнтів (55 чоловіків та 35 жінок) віком 56 років і старше, які страждали на АГ ІІ стадії, 2‑3-го ступеня протягом щонайменше 10 років. Половина з них (основна група) отримувала препарат Тіара Тріо, інші (контрольна група) – оригінальний засіб Ко-Ексфорж (Novartis Pharma, Швейцарія). Обидва медикаменти призначали по 1 таблетці один раз на добу незалежно від приймання їжі впродовж 28 днів.
Середній рівень САТ до початку терапії становив 169 мм рт. ст., а ДАТ – 103 мм рт. ст. Оцінку АТ проводили один раз на тиждень. Варто зауважити, що вже через тиждень було досягнуто цільового рівня АТ, при цьому до кінця другого тижня показник вдалося знизити до <130/80 мм рт. ст.
Внаслідок проведеного лікування рівень офісного САТ на тлі приймання препарату Тіара Тріо знизився в середньому на 40,49 мм рт. ст., а діастолічного АТ (ДАТ) – на 23,27 мм рт. ст. У контрольній групі відмічалося наступне зниження показників: САТ – на 37,89 мм рт. ст., а ДАТ – на 19,94 мм рт. ст. Тобто зниження АТ було статистично значущим в обох групах. На додачу, дослідники оцінювали дію препаратів згідно з даними добового моніторингу АТ. Так, в основній групі вдень САТ у середньому знижувався на 31,56 мм рт. ст., а вночі – на 26,42 мм рт. ст., ДАТ – на 19,5 та 15,15 мм рт. ст. відповідно.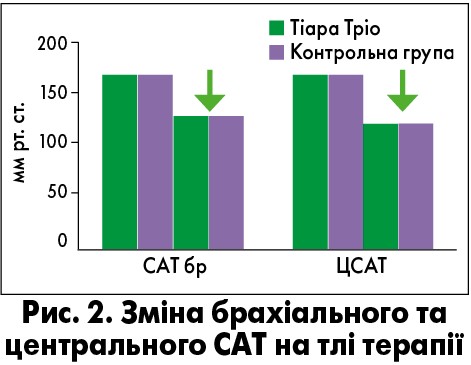
Т.В. Колесник зазначила, що у пацієнтів на тлі лікування в обох групах практично на однаковому рівні відбулося зниження центрального АТ та вирівнювання цифр АТ в аорті й на плечовій артерії (рис. 2). При цьому до початку терапії у всіх хворих величина центрального АТ була вищою за АТ на брахіальних артеріях. Ще одним важливим прогностичним маркером щодо ефективності проведеного лікування було зменшення ШППХ в аорті з 11,34 до 10,48 м/с вже через місяць від початку терапії.
Таким чином, препарат Тіара Тріо підтвердив свою терапевтичну еквівалентність оригінальному засобу при лікуванні хворих на АГ груп високого та дуже високого кардіоваскулярного ризику. Безумовно, застосування фіксованих комбінацій під час антигіпертензивного лікування дозволяє досягти швидкого та стабільного клінічного ефекту, чим попереджає ризик виникнення ускладнень ССЗ, а також підвищує прихильність пацієнтів до призначеної терапії.
Підготувала Людмила Оніщук
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 2 (69) 2020 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....




