Перший освітній майстер-клас з муковісцидозу: транскордонна співпраця задля покращення якості життя хворих
Муковісцидоз (МВ) – генетично детерміноване аутосомно-рецесивне захворювання, яке негативно впливає на тривалість та якість життя хворих. Рівень виживаності хворих на МВ у Західній Європі є значно вищим порівняно з північно-західними країнами, що свідчить про необхідність покращення догляду та підвищення якості надання медичної допомоги пацієнтам із МВ у державах, де тривалість їх життя є низькою. Для кращого ознайомлення фахівців різних спеціальностей з цією патологією та етапами раннього неонатального скринінгу на МВ у рамках програми транскордонного співробітництва Європейського інструменту сусідства (ЄІС) «Угорщина – Словаччина – Румунія – Україна 2014-2020» разом зі Словацькою асоціацією муковісцидозу, комунальним некомерційним підприємством (КНП) «Івано-Франківська обласна дитяча клінічна лікарня Івано-Франківської обласної ради», благодійним фондом дослідження інновацій у медицині «РІМОН», Всеукраїнською громадською організацією «Всеукраїнська асоціація допомоги хворим на муковісцидоз» та Західноукраїнським спеціалізованим дитячим медичним центром 10-11 березня 2021 р. в онлайн-форматі було проведено перший освітній майстер-клас з ведення пацієнтів із МВ. У рамках заходу активно обговорювалася тема актуальності створення центру МВ в Івано-Франківську, головною метою якого є забезпечення належних умов для довгострокового покращення стану здоров’я пацієнтів. Крім того, кращі українські та іноземні фахівці активно розповідали учасникам заходу про ранній неонатальний скринінг, діагностику та лікування захворювань легень при МВ і сучасні можливості новітніх методів терапії.
Зі вступним словом та вітаннями виступила головний спеціаліст з організації педіатричної допомоги відділу організації медичної допомоги населенню управління організації медичної допомоги населенню та медицини катастроф Департаменту охорони здоров’я Івано-Франківської обласної державної адміністрації Лариса Валентинівна Підвербецька, яка відзначила актуальність тематики заходу та провідне місце МВ серед усіх орфанних захворювань:
– Згідно з даними Всесвітньої організації охорони здоров’я (ВООЗ), кожна четверта людина у світі є носієм гену МВ, при цьому на кожен випадок підтвердженого захворювання припадає 100 невиявлених пацієнтів із МВ, що свідчить про труднощі діагностики цієї патології. Тому з метою підвищення рівня знань серед фахівців різних спеціальностей з питань раннього скринінгу та подальшого ведення пацієнтів із МВ було організовано перший освітній майстер-клас із МВ, у рамках якого власним досвідом ділитимуться кваліфіковані представники центру МВ, який знаходиться на базі КНП «Івано-Франківська обласна дитяча клінічна лікарня Івано-Франківської обласної ради».
Також учасників заходу привітав генеральний директор КНП «Івано-Франківська обласна дитяча клінічна лікарня Івано-Франківської обласної ради» Тарас Михайлович Мельник, який зазначив, що в рамках програми транскордонного співробітництва ЄІС Угорщина – Словаччина – Румунія – Україна 2014-2020 рр. в учасників заходу є унікальна можливість почути про безцінний досвід вітчизняних та іноземних спікерів, що в цілому сприятиме ранній діагностиці та покращенню якості життя пацієнтів із МВ.
Із побажаннями плідної праці виступила засновниця Медико-генетичної служби в Івано-франківській області, кандидат медичних наук Надія Миколаївна Фоменко, яка відзначила важливе значення проєкту, інформаційну насиченість програми заходу, пов’язану з залученням кращих провідних українських та міжнародних спеціалістів із МВ, цікаві доповіді яких сприятимуть кращій обізнаності медичних фахівців із цієї теми.
Голова Словацької асоціації з муковісцидозу Катерина Степанкова висловила вдячність усім організаторам заходу та доповідачам за створення першого транскордонного майстер-класу з МВ, який об’єднав фахівців для спільної співпраці над удосконаленням знань та умінь із питань МВ.
До слів подяки партнерам та доповідачам заходу долучилася представниця благодійного фонду розвитку інновацій медицини «РІМОН» Наталія Анатоліївна Пряникова.
З вітальним словом також виступила експерт Івано-Франківського представницького офісу Програми транскордонного співробітництва ЄІС «Угорщина – Словаччина – Румунія – Україна 2014-2020» Оксана Миколаївна Шийчук.
 У рамках першого пленарного засідання тему, присвячену генетиці МВ, висвітлив віцепрезидент Європейського товариства генетики людини, доктор філософії та медицини, професор Мілан Мацек (Прага, Чехія):
У рамках першого пленарного засідання тему, присвячену генетиці МВ, висвітлив віцепрезидент Європейського товариства генетики людини, доктор філософії та медицини, професор Мілан Мацек (Прага, Чехія):
– Як відомо, МВ – генетично детерміноване захворювання з аутосомно-рецесивним типом успадкування, з яким у своїй практиці зустрічаються як лікарі-педіатри, так і гастроентерологи та пульмонологи через мультисистемність ураження екзокринних органів, яка визначається при цій патології. Залежно від наявності чи відсутності мутації гена МВ трансмембранного регулятора (з англ. cystic fibrosis transmembrane conductance regulator, CFTR) виділяють так звану класичну та некласичну форми захворювання. У батьків, які є здоровими носіями гена МВ, у 50% випадків діти будуть носіями гена, в 25% – хворими на МВ, у 25% ген буде відсутній. Тобто ризик розвитку МВ такий же, як при інших захворюваннях з аутосомно-рецесивним типом успадкування (рис. 1).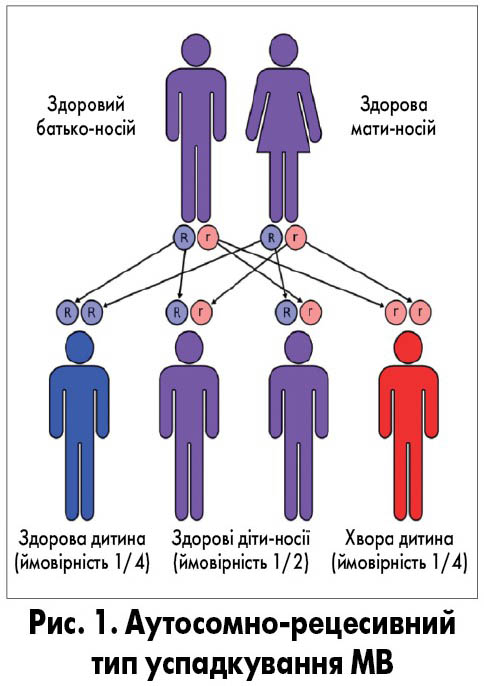
Згодом стало відомо, що виявлення мутацій у двох алелях гена, локалізованого на довгому плечі 7 хромосоми, свідчить про те, що у пацієнта розвинеться МВ. При цьому, порівняно з іншими генетичними хворобами, для цієї патології характерна наявність найбільш вираженої кореляції між мутаціями на рівні CFTR та фенотипом, що визначає тяжкість перебігу МВ.
Варто пам’ятати й про наявність алельної неоднорідності, тобто про те, що багато генів мають понад 100 мутацій, що є викликом для сучасної генетики. Сьогодні наслідки МВ є передбачуваними при ідентифікації найбільш поширених мутацій, недостатньо вивченими – при виявленні мутацій, які зустрічаються з частотою <5% у популяції, та залишаються невідомими при рідкісних мутаціях (<1%). Виявити усі 3 типи мутацій можна за допомогою ДНК-секвестрування.
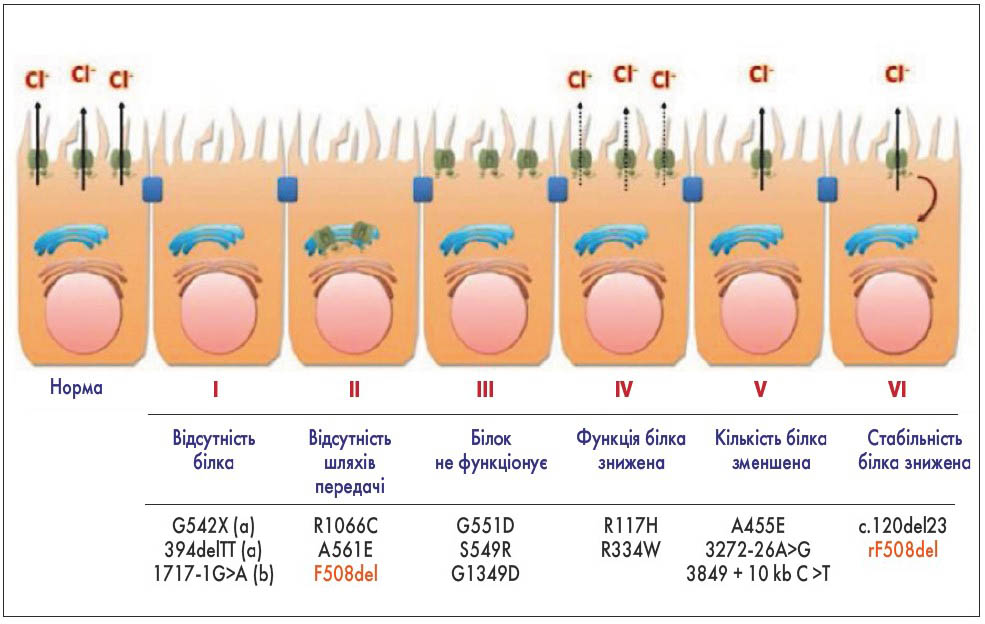
Важливим досягненням у дослідженні гена МВ був поділ близько 2000 мутацій на класи, залежно від впливу на CFTR-протеїн чи його функцію, який розташований на апікальній поверхні епітеліальних клітин (рис. 2).
Мутації I класу пов’язані з відсутністю протеїну на поверхні апікальних клітин, II – з відсутністю шляхів передачі інформації, III – з наявністю протеїну на поверхні, який не функціонує, IV – з наявністю протеїну та його недостатнім функціонуванням, V – з меншою кількістю білка на поверхні клітин та VI – з недостатньою стабільністю протеїну. Поділ на класи є важливим з точки зору вибору найбільш оптимального терапевтичного підходу у лікуванні МВ.
Варто пам’ятати, що не тільки гени визначають клінічний перебіг патології, але й фактори навколишнього середовища. Наприклад, куріння членів родини дитини із МВ на 50% підвищує ризик розвитку порушень легеневих функцій у цих хворих. Відомо, що формування дистальної кишкової непрохідності на 100% залежить від зовнішнього впливу – порушення дієтичних рекомендацій. Однак у розвитку меконіального ілеусу чи цукрового діабету вирішальна роль належить генетичним чинникам.
Таким чином, розвиток ускладнень при МВ залежить від генетичних чинників, факторів навколишнього середовища та в цілому від прихильності пацієнта до терапії.
 З доповіддю: «Скринінг новонароджених на МВ в Україні» виступила провідний науковий співробітник ДУ «Інститут спадкової патології Національної академії медичних наук (НАМН) України», доктор біологічних наук Галина Василівна Макух:
З доповіддю: «Скринінг новонароджених на МВ в Україні» виступила провідний науковий співробітник ДУ «Інститут спадкової патології Національної академії медичних наук (НАМН) України», доктор біологічних наук Галина Василівна Макух:
– У 2012 р. у програму неонатального скринінгу новонароджених було включено визначення імунореактивного трипсиногену (ІРТ) у сухих плямах крові з метою ранньої діагностики МВ на доклінічній стадії. Згідно з результатами скринінгу, проведеного протягом 2012-2015 рр. у Львівській, Закарпатській, Хмельницькій та Чернівецькій областях, частота МВ складала 1 випадок на 5 917 обстежених, при цьому найбільшу кількість первинно позитивних випадків (ІРТ-1) патології було діагностовано у Закарпатській області. У 2016 р. скринінг новонароджених було перервано, а згодом відновлено наприкінці 2018 р. Згідно з даними, протягом 2018-2020 рр. було діагностовано 15 випадків МВ із частотою 1:6 735.
У 2018 р. граничний показник ІРТ-1 було знижено до 65 нг/мл та ІРТ-2 – підвищено до 50 нг/мг. Додатково було введено етап молекулярно-генетичного дослідження мутації гена МВ методом StripAssay, який дозволяє виявити 32 мутації.
Таким чином, програма скринінгу новонароджених (рис. 3) полягає у проведенні ІРТ-1. У випадку, якщо значення ІРТ-1 вище граничного, потрібно призначати повторне дослідження (ІРТ-2), а якщо нижче – результат скринінгу на МВ вважається «негативним». У разі, коли результат ІРТ-2 позитивний, слід переходити до виявлення мутацій на двох алелях методом ДНК-аналізу CFTR гена. Якщо при обстеженні встановлено одну мутацію, а інша невідома, це може свідчити як про гетерозиготне носійство гена, так і про захворювання на МВ. Тому в кожному випадку до підтвердження діагнозу МВ потрібно підходити індивідуально.
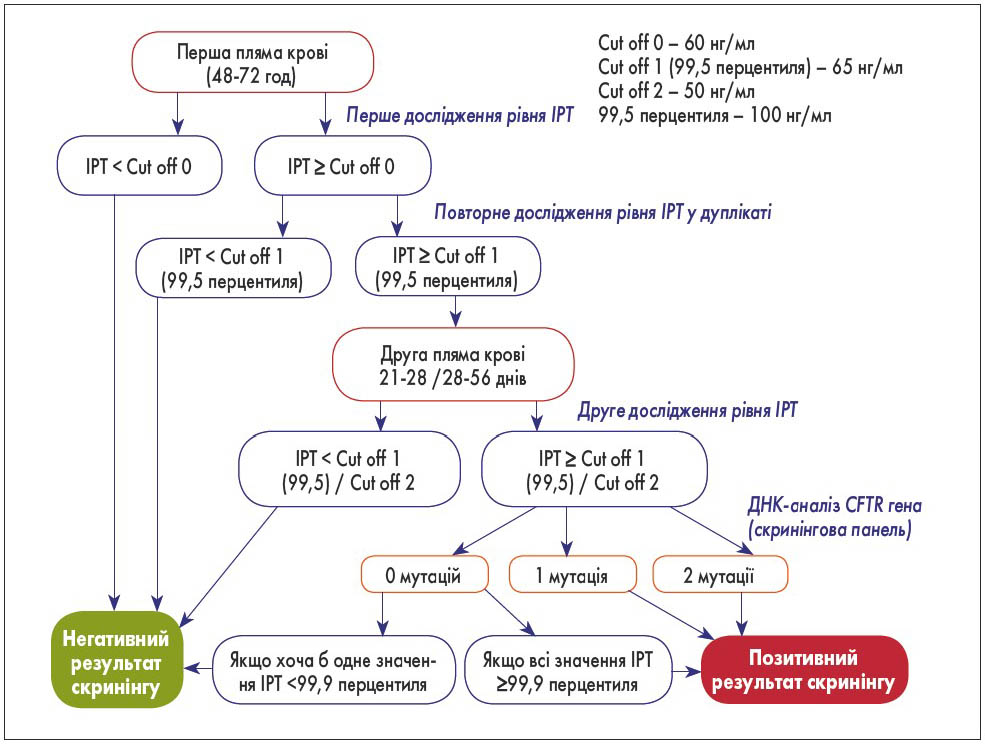 Рис. 3. Програма скринінгу на МВ в Україні
Рис. 3. Програма скринінгу на МВ в Україні
При проведенні скринінгу варто також дотримуватися етичних моментів. Потрібно пояснювати родичам дитини, що забір крові при народженні проводиться з метою скринінгу орфанних захворювань, а також обов’язково зазначити про можливий додатковий забір крові для завершення скринінгу. Додатковий ДНК-аналіз, який необхідно провести новонародженому, слід пояснювати батькам як потребу в підтвердженні відповідної патології. Якщо у дитини діагностовано МВ, потрібно скерувати хворого в центр МВ, в якому кваліфікований фахівець зможе надати необхідну інформацію та допомогу. Варто також зазначити, що позитивні результати скринінгу не означають наявність МВ, тому пацієнта потрібно перенаправляти в центр МВ, в якому визначають наявність чи відсутність хвороби або «невизначений діагноз при позитивному неонатальному скринінгу на МВ» (Cystic Fibrosis Screen Positive, Inconclusive Diagnosis – CFSPID). Останнім часом спостерігається багато скринінг-позитивних результатів у пацієнтів із носійством IVS 5T алелей, діагноз у яких згодом не підтверджується.
Рання діагностика МВ у новонароджених має вагоме значення у первинному виявленні патології, наявність якої згодом підтверджується або спростовується у центрах МВ, в яких працюють спеціалізовані фахівці, що мають великий досвід роботи з цією групою пацієнтів.
 Про організацію та лікування дітей і дорослих із МВ у Швеції розповів доктор медицини та філософії Ліндблад Андерс (Гетеборг, Швеція):
Про організацію та лікування дітей і дорослих із МВ у Швеції розповів доктор медицини та філософії Ліндблад Андерс (Гетеборг, Швеція):
– При виявленні пацієнтів із МВ їх направляють у центр МВ, куди необхідно звернутися протягом 1 тижня, де пацієнту нададуть потрібну інформацію та ознайомлять із мультидисциплінарною роботою команди у складі психотерапевта, дієтолога, терапевта, медичної сестри та соціального працівника, робота яких спрямована на підвищення тривалості та покращення якості життя пацієнтів із МВ. Для кращої поінформованості пацієнта команда спеціалістів організовує одну або дві зустрічі на тиждень, на яких учасникам розповідають про сучасні методи лікування МВ, а також діляться власним поглядом на проблему підвищення ефективності терапії пацієнтів із цією патологією. В подальшому хворому призначають рутинні відвідування центру кожні 6 тижнів, які включають вимірювання зросту, маси тіла, визначення функції легень (у віці старше 6 років), бактеріологічний посів мокротиння (щонайменше 5 разів на рік), відвідування психотерапевта 4-6 разів на рік, консультацію терапевта при кожному візиті та направлення до дієтолога за потреби.
У разі виявлення патогенних штамів при бактеріологічному дослідженні організовується зустріч команди фахівців задля спільного вирішення подальшої тактики ведення пацієнта. Щороку пацієнту проводять рентгенографію органів грудної клітки, комп’ютерну томографію (1 раз у 2 роки), ультразвукове дослідження печінки, спірометрію, тест із фізичним навантаженням, аналіз крові (для визначення маркерів запалення, функції печінки, нирок, вмісту заліза, жиророзчинних вітамінів, рівня лейкоцитів, IgE, показників глюкозотолерантного тесту). За потреби та у групах певної вікової категорії після отримання суперечливих результатів обстеження організовується командна зустріч фахівців, на якій спеціалісти обговорюють отримані дані та приймають рішення про подальші дії. При зміні тактики лікування команда фахівців організовує зустріч із сім’єю пацієнта та повідомляє про причини такої зміни. Терапія легеневої патології у пацієнтів із МВ передбачає інгаляції з муколітиками чи гіпертонічним сольовим розчином 2 рази на день, щоденну фізичну активність, антибіотикотерапію та корекцію харчування.
У веденні пацієнтів із МВ важливим є відвідування центру МВ дитиною чи дорослим 1 раз на 6 тижнів для контролю за станом хворого. При цьому, якщо дитина кашляє довше 2-3 днів, що може бути ознакою інфекції, варто зв’язатися з центром МВ (медичною сестрою), оскільки при цій хворобі вірусні інфекції необхідно лікувати антибіотиками, щоб мінімізувати ризик приєднання вторинної бактеріальної флори. Батькам слід звернути уваги на те, що кашель, який виникає у дитини кілька разів на день (наприклад, при виконанні фізичних навантажень) чи вночі під час сну, потребує лікування. Єдиним виключенням є випадок, коли кащель виникає тільки під час інгаляції. Лікування пацієнт може починати вдома без обов’язкового відвідування лікувального закладу за попередньо виписаним лікарем призначенням та схемою лікування.
Головними ознаками супутньої інфекції у пацієнтів із МВ є наявність кашлю довше 2-3 днів, зміна кількості та забарвлення мокротиння, поява патологічної втоми, роздратування, втрати апетиту, зниження функції легень (зниження об’єму форсованого видиху більш як на 5%).
При виявленні інфекції перш за все потрібно оцінити останній посів мокротиння чи ларингеального секрету з наступним призначенням вищої на 50% порівняно зі стандартною дози антибіотиків протягом 14 днів для перекриття флори Staphylococcus aureus, Haemophilus influenzae. Згодом проводять повторний посів мокротиння та вирішують, чи потребна зміна тактики лікування. Якщо протягом 14 днів терапії кашель не зник, це дає підстави припустити наявність інфекції, спричиненої Pseudomonas aeroginosa. Деяким пацієнтам із виявленим S. aureus продовжують антибіотикотерапію протягом 2-3 місяців, додаючи ще фузидову кислоту. В цілому у дитини з відсутністю P. aeroginosa кількість курсів антибіотикотерапії становить від 2 до 8. При першому виявленні P. aeroginosa антибіотикотерапію починають негайно, не очікуючи результатів наступного посіву. Пацієнтам із цією інфекцією призначають протягом 4 тижнів інгаляційний тобраміцин чи інгаляційний колістин у поєднанні з пероральним ципрофлоксацином до 3 місяців.
 Одну з важливих тем сьогодення, присвячену особливостям перебігу МВ на тлі COVID-19, висвітлила доктор медицини та філософії Анна Фекетеова (Кошице, Словаччина):
Одну з важливих тем сьогодення, присвячену особливостям перебігу МВ на тлі COVID-19, висвітлила доктор медицини та філософії Анна Фекетеова (Кошице, Словаччина):
– При веденні пацієнтів із МВ насамперед варто звернути увагу на диференційну діагностику супутньої інфекції COVID-19 з іншими респіраторними захворюваннями (аденовірусом, грипом, парагрипом, риновірусом, респіраторно-синцитіальним вірусом) через неспецифічність симптомів коронавірусної інфекції на ранніх стадіях. Для ідентифікації COVID-19 сьогодні використовують швидкий антигеновий тест та полімеразну ланцюгову реакцію зі зворотною транскрипцією (reverse transcription polymerase chain reaction, RT-PCR).
Згідно з опублікованими даними V. Bezzerri та співавт. (2020) щодо захворюваності у м. Венето (одного з найбільш постраждалих від COVID-19 регіонів Італії) було встановлено, що рівень захворюваності на коронавірус серед пацієнтів із МВ становив 0,19% порівняно з 0,4% у загальній популяції. Жоден із пацієнтів із МВ не помер. Дані P. Mondejar-Lopez та співавт. (2020) також свідчать про те, що захворюваність серед пацієнів із МВ становила 32 на 10 тис., а у загальній популяції – 49 на 10 тис. Загальний рівень смертності становив 5,85 на 10 тис., тоді як жоден хворий на МВ не помер. Отримані результати дозволяють припустити те, що МВ може відігравати протективну роль при COVID-19. З метою кращого вивчення перебігу МВ у пацієнтів із COVID-19 було створено проєкт COVID-МВ, у рамках якого в країнах Європи проводилася реєстрація пацієнтів із МВ, заражених SARS-Cov-2.
 Рис. 4. Проєкт COVID-МВ в Європі
Рис. 4. Проєкт COVID-МВ в Європі
Таким чином, сьогодні існує ряд гіпотез щодо можливих протекторних механізмів у пацієнтів із МВ, уражених COVID-19, до яких, можливо, належить: більш виражена активація вродженого імунітету у хворих на МВ у зв’язку з частими інфекціями, вищий фізіологічний рівень B- та T-лімфоцитів і природних кілерів, ніж у дітей без МВ, підвищена в’язкість секрету та певний тип респіраторного мікробіому при МВ, порушення сигналізації IL-6 у легенях пацієнтів із МВ через підвищене вивільнення серинової протеази та подальше розщеплення як мембранно-розчинних, так і розчинних рецепторів IL-6. Існує гіпотеза й про те, що деякі бактерії можуть пригнічувати вірусну інфекцію через вплив на заразність чи на шлях активації імунної системи, що не було підтверджено у пацієнтів із МВ.
Отже, пацієнти з МВ не належать до групи високого ризику зараження COVID-19, при цьому вивчення даних щодо можливого протекторного впливу МВ на перебіг коронавірусу може призвести до нових досягнень у противірусній терапії.
Таким чином, завдяки програмі співробітництва ЄІС «Угорщина – Словаччина – Румунія – Україна 2014-2020», відкриваються нові можливості забезпечення сталого розвитку України у співробітництві з Угорщиною, Словаччиною та Румунією, що сприятиме зменшенню відмінностей якості життя населення у цих регіонах. Крім того, транскордонний проєкт допоможе забезпечити належний рівень догляду та надання медичної допомоги пацієнтам із МВ через створення високоспеціалізованих центрів, устаткованих необхідним медичним обладнанням та укомплектованих висококваліфікованим медичним персоналом.
Підготовила Ірина Неміш
Тематичний номер «Педіатрія» № 2 (58) 2021 р.
СТАТТІ ЗА ТЕМОЮ Педіатрія
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів....
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....