Антикоагулянти на первинній ланці
11-12 вересня відбулася конференція Pro Family 2021 для професіоналів у сімейній медицині, в межах якої було розглянуто чимало важливих питань та складних ситуацій, з якими доводиться мати справу лікарям первинної ланки в своїй практичній діяльності. Безсумнівно, одне з таких питань – необхідність призначення антикоагулянтної терапії. На практиці сімейні лікарі намагаються уникати застосування антикоагулянтів у зв’язку з необхідністю належного моніторингу стану згортальної системи крові та ризиком розвитку небезпечних кровотеч. Утім, така бездіяльність спричиняє суттєве зростання частоти розвитку емболій, зокрема інсультів. Щоб надати лікарям більшої упевненості в своїх діях, за підтримки компанії Pfizer була організована дискусійна панель «Антикоагулянти на первинній ланці».
Проблемним питанням призначення антикоагулянтів на первинній ланці присвятила свою доповідь професор кафедри сімейної медицини, терапії, кардіології та неврології Запорізького державного медичного університету, доктор медичних наук Ірина Миколаївна Волошина.
 На початку своєї промови Ірина Миколаївна зазначила, що частота призначення антикоагулянтів на первинній ланці вважається одним із показників якості надання медичної допомоги. Лікарі первинної ланки повинні призначати антикоагулянти за наявності чітко визначених показань, оскільки ці препарати дозволять запобігти розвитку загрозливих для життя тромбоемболій.
На початку своєї промови Ірина Миколаївна зазначила, що частота призначення антикоагулянтів на первинній ланці вважається одним із показників якості надання медичної допомоги. Лікарі первинної ланки повинні призначати антикоагулянти за наявності чітко визначених показань, оскільки ці препарати дозволять запобігти розвитку загрозливих для життя тромбоемболій.
Фібриляція передсердь
Найчастішою причиною призначення антикоагулянтів вважається фібриляція передсердь (ФП), яка зустрічається приблизно із частотою 1 випадок на 1000 дорослого населення; може бути діагностованою або недіагностованою. Саме тому першим важливим питанням є своєчасне виявлення ФП. Із цією метою рекомендується проведення 12-канальної ЕКГ із тривалістю запису >30. Про наявність ФП свідчить відсутність зубця Р або нерівномірні інтервали RR.
Якщо в лікаря недостатньо досвіду та він не може упевнено сказати, чи дійсно наявна ФП, краще скерувати пацієнта на консультацію до кардіолога (або надати кардіологу відзнятий запис ЕКГ).
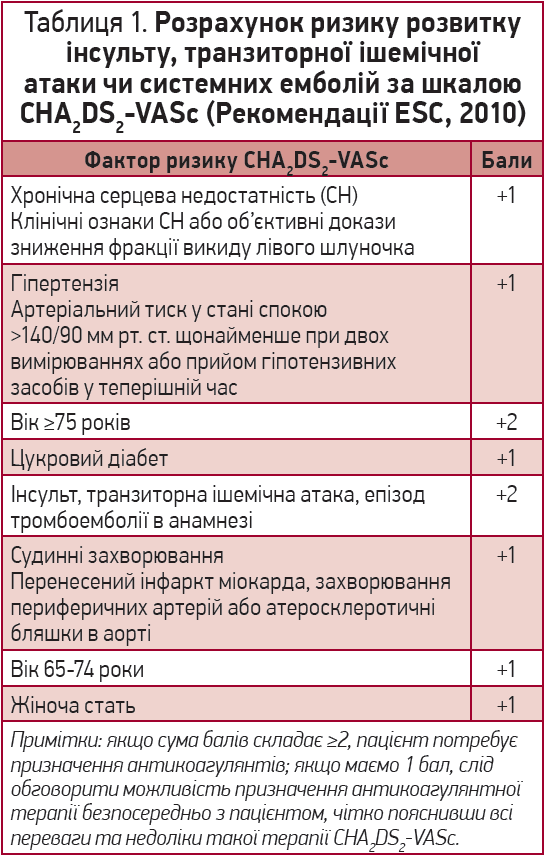
У разі підтвердження діагнозу ФП подальший крок – оцінка ризику інсульту чи системних емболій за шкалою СНА2DS2-VASc (табл. 1).
- Перед призначенням антикоагулянтів обов’язково:
- інформуємо пацієнта про діагноз ФП і ризики, пов’язані з цим захворюванням;
- обговорюємо всі опції лікування і спостереження (варфарин або прямі оральні антикоагулянти, ПОАК);
- приймаємо з пацієнтом спільне рішення та призначаємо лікування.
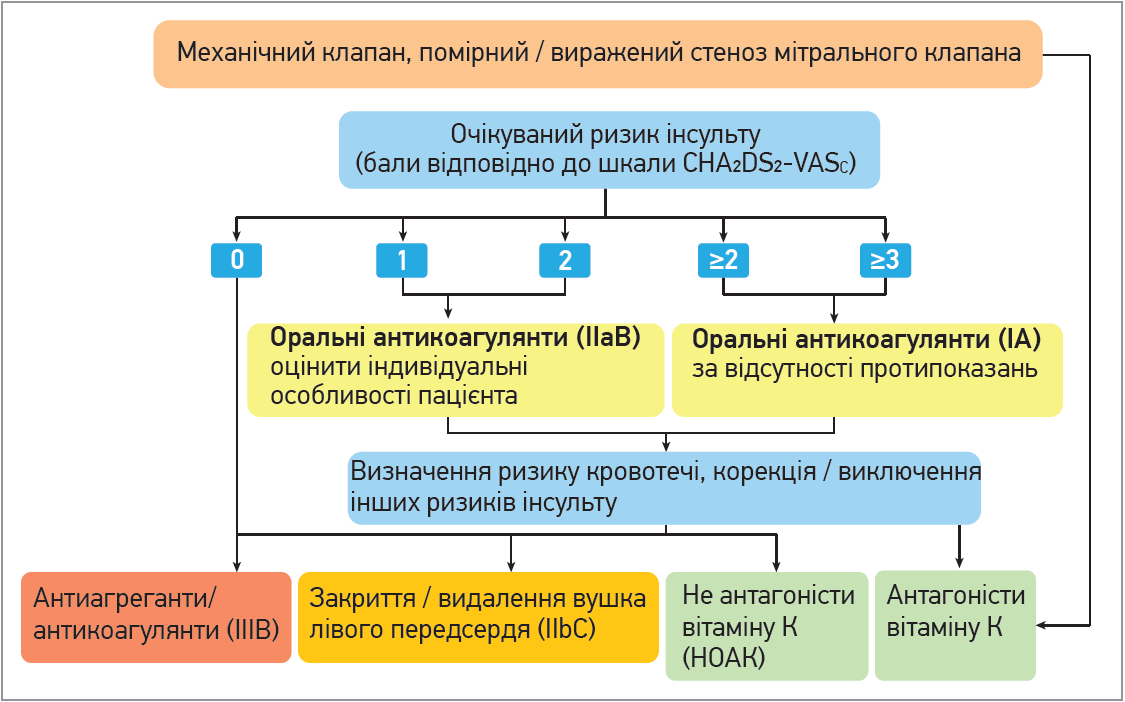
Під час прийняття рішення щодо обрання того чи іншого антикоагулянту рекомендовано використовувати певну схему (рис. 1).
Рис. 1. Антикоагулянтна терапія для профілактики ішемічного інсульту (Рекомендації ESC, 2010)
Варфарин можна, але чи варто?
Наразі єдиною перевагою варфарину можна вважати його реімбурсацію державою, що зменшує вартість лікування. Але говорити про економію необхідно з огляду на ті незручності, з якими асоціюється застосування варфарину. Так, підтримка належного рівня антикоагуляції у разі прийому варфарину є досить складним і кропітким процесом, оскільки потребує регулярного контролю.
Перед призначенням варфарину обов’язково слід визначити швидкість клубочкової фільтрації (ШКФ) і міжнародне нормалізоване відношення (МНВ). Якщо показник ШКФ складає <50 мл/хв, до призначення варфарину є обмеження і такого пацієнта краще делегувати кардіологу. Це саме стосується і показника МНВ >1,5.
Підбір дози варфарину слід обов’язково проводити винятково під контролем МНВ. Визначення протромбінового індексу в цьому випадку є помилкою. Показник МНВ пацієнт має можливість визначати самостійно (в медичному закладі чи лабораторії).
Стартова доза варфарину складає 5 мг, якщо МНВ <1,3. Цільовий рівень МНВ при ФП потрібно підтримувати на рівні 2-3, контролюючи цей показник кожні 5-7 днів. Безконтрольний прийом варфарину вкрай небезпечний, оскільки може зумовити кровотечу.
Під час прийому варфарину пацієнт повинен дотримуватися визначеного та стабільного режиму харчування. Наприклад, не можна збільшувати кількості продуктів, збагачених вітаміном К, оскільки вони знижують ефективність варфарину. В разі різкої зміни режиму харчування пацієнт повинен проконсультуватися з лікарем.
Водночас пацієнт має відстежувати навіть незначні прояви підвищеної кровоточивості та звертатися до лікаря в разі їхньої появи, уникати травм, оскільки вони можуть спричинити кровотечу.
Зробити позаплановий аналіз на МНВ і звернутися до лікаря пацієнт повинен у таких випадках:
- падіння, травма голови;
- випорожнення чорного кольору;
- тривала кровотеча з ясен;
- з’явилися висип, темні плями чи безпричинні синці на шкірі;
- кровохаркання;
- в жінки спостерігається рясна крововтрата при менструації.
Жінкам, котрі приймають варфарин, слід регулярно контролювати рівень гемоглобіну, оскільки препарат може збільшувати кровотечу під час менструацій, що може зумовити із часом розвиток анемії.
Прямі оральні антикоагулянти
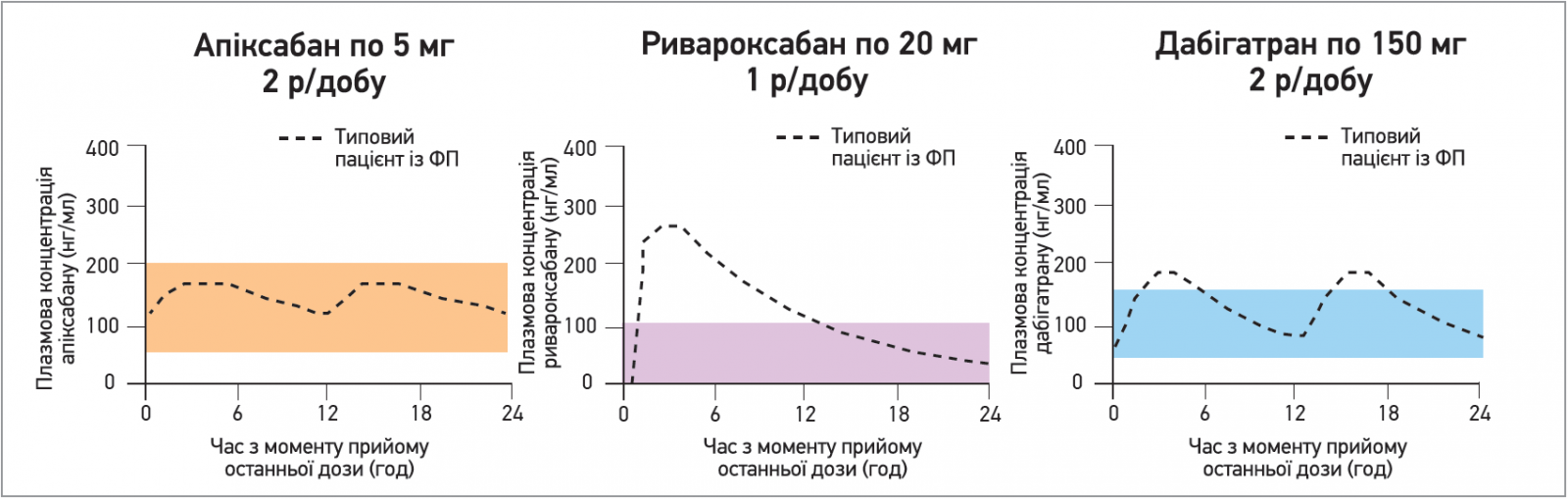
Позбутися багатьох незручностей, пов’язаних з терапією варфарином, можна за рахунок прийому ПОАК. Під час обрання між наявними на українському ринку молекулами (апіксабан, ривароксабан, дабігатран) доцільно віддавати перевагу тому препарату, який характеризується найменшими добовими коливаннями активної речовини в крові (рис. 2).
Рис. 2. Профілі підтримувальних концентрацій апіксабану, ривароксабану, дабігатрану в плазмі пацієнтів із ФП (Gong et al. Canadian Journal of Cardiology 29, 2013)
Незначні коливання плазмової концентрації апіксабану обумовлюють стабільний та передбачуваний антикоагулянтний ефект. На сьогодні апіксабан (Еліквіс) вважають єдиним ПОАК, що продемонстрував одночасно вищу частоту зниження ризику як інсульту / системної емболії, так і великих кровотеч (порівняно з варфарином).
Антикоагуляція в літніх осіб
Літні хворі з ФП часто мають множинні супутні захворювання, можуть приймати інші ліки, здатні взаємодіяти з антикоагулянтами, тому для цієї категорії пацієнтів потрібно досить обережно та виважено підходити до антикоагулянтної терапії.
Під час обрання між призначенням того чи іншого препарату в літніх осіб рекомендується застосовувати класифікацію FORTA (Fit fOR The Aged), відповідно до якої препарати розподіляють на 4 групи згідно із співвідношенням доведеної ефективності саме в цієї категорії пацієнтів:
- клас А – незамінний препарат, чітка користь щодо співвідношення ефективність/безпека, доведена в літніх пацієнтів за цим показанням;
- клас В – препарати з доведеною або очевидною ефективністю в літніх пацієнтів, однак мають обмежений ступінь доведеної ефективності чи безпеки;
- клас С – препарати із сумнівними профілями ефективності / безпеки в літніх людей; їх слід уникати за прийому значної кількості інших препаратів або у зв’язку з можливими побічними ефектами; рекомендується розглянути інші альтернативи;
- клас D – уникати в літніх пацієнтів.
Що стосується питання обрання антикоагулянтної терапії, то слід зазначити таке: серед існуючих наразі антикоагулянтів лише апіксабан належить до класу А, інші ПОАК (ривароксабан, дабігатран, едоксабан) мають клас В.
Старший науковий співробітник ДУ «ННЦ «Інститут кардіології ім. М. Д. Стражеска» НАМН України» (м. Київ), кандидат медичних наук Таісія В’ячеславівна Гетьман розповіла про сучасні рекомендації щодо антикоагулянтної терапії у пацієнтів із ФП з огляду на пандемію COVID‑19.
Пандемія COVID‑19 зумовила зростання поширеності недіагностованої ФП, що є досить тривожною тенденцією. Відомо, що, крім небезпеки інсульту, ФП асоціюється зі значним зростанням ризику смертності від усіх причин (майже в 2 рази в жінок та в 1,5 разу в чоловіків), розвитку дисфункції лівого шлуночка та СН, зростанням частоти госпіталізації. Також відомо, що ФП у літніх осіб часто супроводжується депресивними розладами, порушенням когнітивних функцій.
Поряд з низьким рівнем діагностики ФП на тлі пандемії COVID‑19 спостерігається додаткова проблема адекватного контролю антикоагулянтної терапії у випадку застосування антагоністів вітаміну К. У зв’язку з карантинними обмеженнями пацієнти не можуть належно контролювати показник МНВ, що підвищує ризик геморагічних ускладнень. Крім того, не слід забувати, що тривалий прийом антагоністів вітаміну К асоціюється з підвищеним ризиком таких ускладнень, як остеопороз, ниркова недостатність, некроз шкіри, які також потребують відповідного спостереження за пацієнтами.
Рішення про призначення антикоагулянтів
Згідно із чинними рекомендаціями Європейської асоціації кардіологів (ESC, 2020), рішення щодо призначення антикоагулянтів у разі підтвердження діагнозу ФП приймається на основі оцінки ризику інсульту чи системних емболій за шкалою СНА2DS2-VASc. Якщо загальна кількість балів за шкалою СНА2DS2-VASc складає ≥2 для чоловіків і ≥3 для жінок, пацієнт потребує прийому антикоагулянтів.
У пацієнтів із ФП і балом СНА2DS2-VASc, що дорівнює 1 у чоловіків і 2 у жінок, рішення про призначення антикоагулянтів слід розглянути за наявності одного з таких додаткових критеріїв:
- вік пацієнта становить >65 років;
- наявний цукровий діабет 2 типу;
- спостерігається саме ФП (не тріпотіння передсердь);
- відзначається персистуюча / постійна форма ФП.
Додаткові фактори стратифікації тромбоемболічного ризику, що свідчать про необхідність антикоагулянтної терапії:
- ожиріння (ІМТ ≥30);
- протеїнурія >150 мг/24 год або еквівалент;
- кліренс креатиніну <45 мл/год;
- NT-рroBNP >1400 нг/л;
- наявність високочутливого тропоніну;
- збільшення об’єму лівого передсердя (≥70 мл) або його діаметра (≥4,7 см);
- швидкість вигнання з вушка лівого передсердя <20 см/с.
Обрання дози антикоагулянту – на що слід звернути увагу?
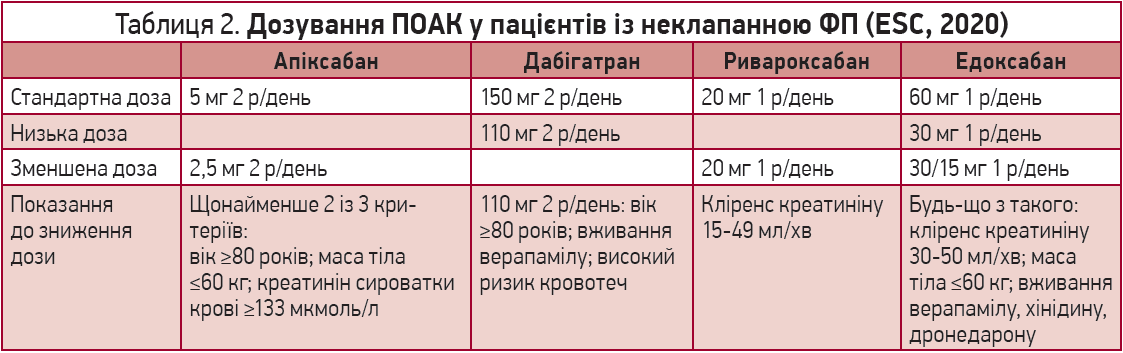
На практиці лікарі нерідко призначають ПОАК у неадекватних дозах. Згідно з даними міжнародного реєстру GARFIELD, дуже часто спостерігається призначення занадто високих або низьких доз ПОАК, що не відповідають схемам призначень для профілактики чи лікування тромбоемболічних ускладнень. Такі помилки зумовлюють підвищення ризику розвитку інсульту, кровотеч і смертності. Крім того, слід ураховувати фактори, що впливають на метаболізм ПОАК і потребують відповідного зниження дози цих препаратів (насамперед це кліренс креатиніну, прийом супутніх препаратів, маса тіла, вік тощо). З урахуванням зазначених критеріїв розрізняють стандартні, низькі та знижені дози ПОАК (табл. 2).
Якщо кліренс креатиніну становить <15 мл/хв, застосування ПОАК протипоказане. Пацієнтам, які мають кліренс креатиніну <15 мл/хв або перебувають на діалізі, дозволено приймати лише варфарин. Утім, не варто забувати, що варфарин прискорює прогресування хронічної ниркової недостатності.
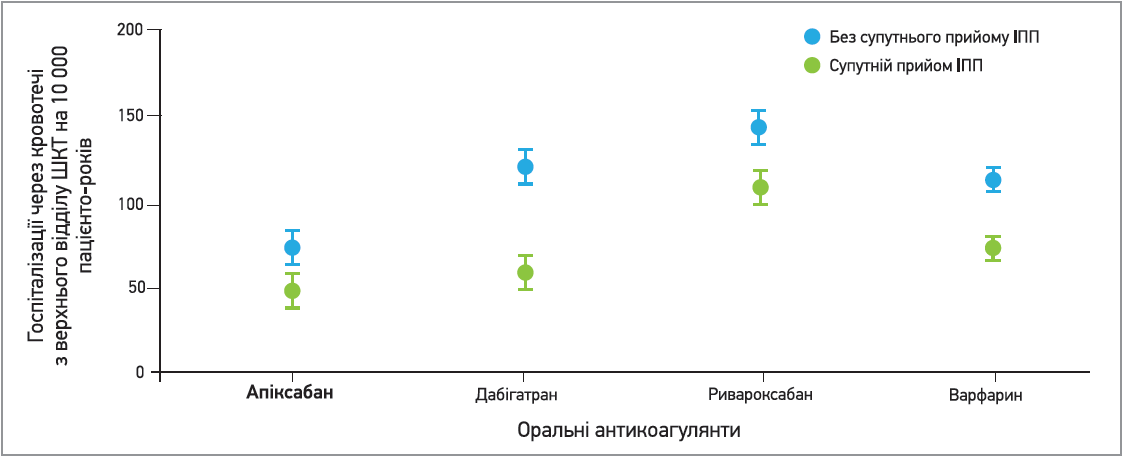
Більшість лікарів первинної ланки бояться призначати пацієнту терапію антикоагулянтами у зв’язку з ризиком кровотеч. На тлі прийому антикоагулянтів найчастіше розвиваються шлунково-кишкові кровотечі (ШКК). Згідно з даними D. Budnitz (2012), ≈33% пацієнтів, які приймають варфарин, госпіталізують протягом року у зв’язку з розвитком побічних реакцій, з яких 63% пов’язані з кровотечами. За локалізацією майже 40% від усіх кровотеч припадають на шлунково-кишковий тракт (ШКТ), включаючи верхні та нижні його відділи. Однією зі стратегій зменшення ризику ШКК є паралельний прийом інгібіторів протонної помпи (ІПП).
Під час обрання того чи іншого перорального антикоагулянту слід ураховувати, що для апіксабану характерний найнижчий ризик ШКК, який несуттєво залежить від супутнього призначення ІПП, тобто в разі призначення апіксабану немає додаткової потреби в супутньому прийомі ІПП (Ray W.A. et al., 2018). За призначення інших пероральних антикоагулянтів бажано щонайменше на початку терапії додавати ІПП, що дає змогу суттєво зменшити ризик кровотечі (рис. 3).
Рис. 3. Скоригована частота госпіталізацій через кровотечі з верхнього відділу ШКТ для окремих ПОАК і варфарину
Найчастіше кровотечі з’являються на тлі вже існуючої патології ШКТ, ураховуючи й недіагностовані непластичні захворювання, тому пацієнтів, у яких з’явилася ШКК, рекомендується поглиблено обстежити щодо онкологічних захворювань ШКТ.
Лікарі бояться призначати антикоагулянти літнім/крихким пацієнтам, які мають багато супутніх захворювань, когнітивні порушення, підвищений ризик падінь та травмувань. Утім, не слід забувати, що терапія антикоагулянтами в пацієнтів із ФП, окрім зменшення ризику інсульту, асоціюється з покращенням когнітивних функцій у літніх людей. З метою мінімізації міжлікарської взаємодії у цієї категорії хворих рекомендується віддавати перевагу ПОАК.
Одним із питань, що часто з’являються в процесі призначення ПОАК, є обрання дози препарату в пацієнтів з ожирінням. Згідно з результатами рандомізованого контрольованого дослідження, апіксабан і ривароксабан, які призначали в стандартних дозах, зберігали ефективність й безпеку в пацієнтів з ІМТ ≥30 та ≥35 кг/м2 (Deitelzweig S.D. et al., 2021). Для інших ПОАК наразі недостатньо даних, аби зробити однозначні висновки.
Згідно з останніми даними, в пацієнтів з ожирінням і неклапанною ФП апіксабан є ефективнішим та безпечнішим порівняно з варфарином (Deitelzweig S. et al., 2021).
Пандемія COVID‑19 та ризик розвитку ФП
Під час пандемії COVID‑19 поширеність ФП значно зросла. Причиною цього є пряме ушкодження міокарда вірусом SARS-CoV‑2, вплив через запалення, часте призначення кортикостероїдів і вазопресорів пацієнтам з тяжким перебігом COVID‑19 (препарати, призначення яких пов’язане зі збільшенням ризику аритмій).
Якщо амбулаторний пацієнт з діагностованою COVID‑19 раніше приймав ПОАК, він повинен продовжувати його прийом у тій самій дозі. В госпіталізованих хворих, котрі знаходяться в тяжкому стані, можливе переведення з ПОАК на низькомолекулярний гепарин. Після виписки пацієнт повинен повернутися до попереднього режиму ПОАК. Якщо хворий до госпіталізації отримував АВК, після виписки рекомендується перевести його на прийом ПОАК.
Керівник відділу клінічної фармакології та кардіоонкології, керівник центру кардіоонкології ДУ «ННЦ «Інститут кардіології ім. М. Д. Стражеска» НАМН України», доктор медичних наук Сергій Миколайович Кожухов присвятив свою доповідь питанням профілактики та лікування тромбоемболічних ускладнень у пацієнтів онкологічного профілю.
 На початку доповіді спікер звернув увагу на те, що частота венозних тромбоемболій (ВТЕ) в онкологічних пацієнтів є уп’ятеро вищою порівняно із загальною популяцією (1:200 проти 1:1000 на рік відповідно), при цьому близько половини хворих на рак можуть мати безсимптомний перебіг тромбозу глибоких вен (ТГВ) або тромбоемболію легеневої артерії (ТЕЛА). Тромбоемболічні ускладнення посідають друге місце серед причин смертності онкологічних хворих (після самого онкологічного захворювання) незалежно від того, симптомний чи безсимптомний перебіг вони мають. Дуже високий ризик ВТЕ спостерігається у випадках раку легень, шлунка, підшлункової залози, пухлин системи крові. Також суттєво підвищує ризик ВТЕ системна хіміотерапія.
На початку доповіді спікер звернув увагу на те, що частота венозних тромбоемболій (ВТЕ) в онкологічних пацієнтів є уп’ятеро вищою порівняно із загальною популяцією (1:200 проти 1:1000 на рік відповідно), при цьому близько половини хворих на рак можуть мати безсимптомний перебіг тромбозу глибоких вен (ТГВ) або тромбоемболію легеневої артерії (ТЕЛА). Тромбоемболічні ускладнення посідають друге місце серед причин смертності онкологічних хворих (після самого онкологічного захворювання) незалежно від того, симптомний чи безсимптомний перебіг вони мають. Дуже високий ризик ВТЕ спостерігається у випадках раку легень, шлунка, підшлункової залози, пухлин системи крові. Також суттєво підвищує ризик ВТЕ системна хіміотерапія.
Лікарі первинної ланки повинні пам’ятати, що в пацієнтів з раком у поєднанні з ВТЕ спостерігається високий ризик резидування ТГВ/ТЕЛА, який продовжує зберігатися протягом багатьох років навіть у випадку успішного лікування онкологічної патології. Ймовірність рецидиву ВТЕ чи серцево-судинної смерті протягом 6 міс після госпіталізації у разі поєднання онкологічного захворювання та ТГВ/ТЕЛА збільшується в понад 4 рази.
Ризик ВТЕ також є досить високим у пацієнтів на тлі супутньої хіміотерапії. Саме тому хворі, які отримують хіміотерапію (зазвичай це амбулаторні пацієнти), в разі наявності додаткових факторів ризику повинні обов’язково отримувати антикоагулянти з метою профілактики ВТЕ.
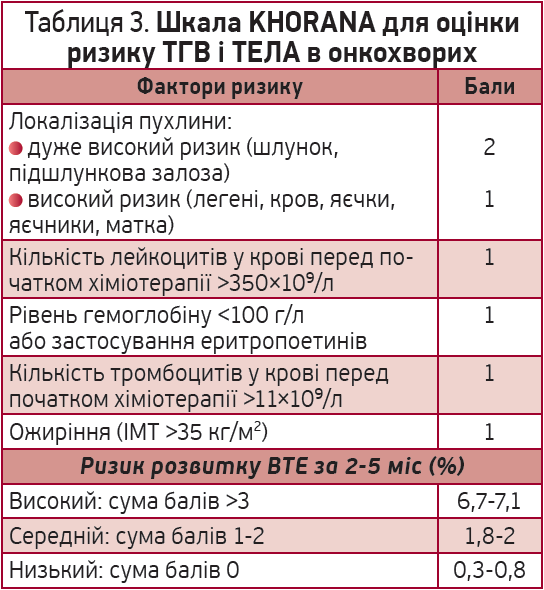
Для оцінки ризику ТГВ і ТЕЛА в онкологічних хворих, які отримують хіміотерапію, рекомендується використовувати шкалу KHORANA (табл. 3). Якщо сума балів становить ≥2, пацієнт потребує тромбопрофілактики. На сьогодні лише два пероральні антикоагулянти мають достатню доказову базу в онкологічних хворих – апіксабан і ривароксабан.
Згідно з положеннями оновленої настанови Американського товариства гематологів (2021), амбулаторним хворим на рак із проміжним і високим ризиком ВТЕ, які отримують системну хіміотерапію, рекомендована тромбопрофілактика за допомогою ПОАК (апіксабан або ривароксабан).
Хворі на рак, у яких встановлено діагноз ВТЕ
Відповідно до сучасних рекомендацій, тривалість антикоагулянтної терапії в пацієнтів з онкоасоційованими ВТЕ має становити не менше 6 міс. АВК в онкологічних пацієнтів застосовувати не рекомендується у зв’язку з ризиком лікарських взаємодій та труднощами контролю антикоагуляції. Тривалий час із цією метою призначали НМГ, але ін’єкційний шлях їхнього введення є досить незручним для амбулаторних пацієнтів.
Перші дослідження, що порівнювали ефективність та безпеку НМГ і ПОАК, показали таку ж ефективність, як і НМГ, але не продемонстрували переваг стосовно безпеки. Зокрема, було виявлено, що застосування ривароксабану (дослідження SELECT-D), а також едоксабану (випробування Hokusai) асоціюється з більш високим ризиком великих кровотеч (зокрема, ШКК) порівняно з підшкірним дельтапарином.
Масштабне дослідження Caravaggio (n=1170), у якому порівнювали ефективність та безпеку апіксабану й дельтапарину в пацієнтів з онкоасоційованими ВТЕ, виявило значні переваги апіксабану. В групі апіксабану частота рецидиву ВТЕ була на 37% нижчою порівняно з дельтапарином за схожого ризику великих кровотеч.
В оновлених рекомендаціях з лікування пацієнтів з онкоасоційованими венозними тромбозами NCCN (2020) перевага віддається саме апіксабану.
Місце ПОАК у лікуванні хворих з онкоасоційованими ВТЕ
Сьогодні ПОАК посідають не лише важливе місце в профілактиці ВТЕ, а й у лікуванні цих ускладнень нарівні з НМГ. Згідно з останніми рекомендаціями Американського товариства гематологів (2021), з метою стартової терапії в осіб з онкоасоційованими ВТЕ ми можемо призначити ПОАК (апіксабан або ривароксабан) чи НМГ для подальшого лікування ВТЕ протягом 3-6 міс. Перевагу віддають саме ПОАК.
Отже, онкологічні хворі мають підвищений ризик ВТЕ, який часто недооцінюється лікарями. Для профілактики та лікування цих ускладнень можуть застосовуватися НМГ або ПОАК (зокрема, апіксабан). Апіксабан так само ефективний, як і НМГ, але має кращий профіль безпеки, оскільки не спричиняє збільшення ризику як великих кровотеч, так і ШКК.
Підготував В’ячеслав Килимчук
Статтю надруковано за підтримки компанії Pfizer.
PP-ELI-UKR-0171
Медична газета «Здоров’я України 21 сторіччя» № 19 (512), 2021 р.
СТАТТІ ЗА ТЕМОЮ Терапія та сімейна медицина
Реімбурсація – це повне або часткове відшкодування аптечним закладам вартості лікарських засобів або медичних виробів, що були відпущені пацієнту на підставі рецепта, за рахунок коштів програми державних гарантій медичного обслуговування населення. Серед громадськості програма реімбурсації відома як програма «Доступні ліки». Вона робить для українців лікування хронічних захворювань доступнішим....
Тіамін (вітамін В1) – важливий вітамін, який відіграє вирішальну роль в енергетичному обміні та метаболічних процесах організму загалом. Він необхідний для функціонування нервової системи, серця і м’язів. Дефіцит тіаміну (ДТ) спричиняє різноманітні розлади, зумовлені ураженням нервів периферичної та центральної нервової системи (ЦНС). Для компенсації ДТ розроблено попередники тіаміну з високою біодоступністю, представником яких є бенфотіамін. Пропонуємо до вашої уваги огляд досліджень щодо корисних терапевтичних ефектів тіаміну та бенфотіаміну, продемонстрованих у доклінічних і клінічних дослідженнях....
Актуальність проблеми порушень моторної функції шлунково-кишкового тракту (ШКТ) за останні десятиліття значно зросла, що пов’язано з великою поширеністю в світі та в Україні цієї патології. Удосконалення фармакотерапії порушень моторики ШКТ та широке впровадження сучасних лікарських засобів у клінічну практику є на сьогодні важливим завданням внутрішньої медицини....
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....