Вогнепальні поранення: тактика надання допомоги та профілактика тромботичних ускладнень
Сучасна вогнепальна зброя, що застосовується під час війни, є надзвичайно руйнівною, а вогнепальні ушкодження в зоні бойових дій набувають масового характеру. Вирішальну роль у загоєнні вогнепальних ран має чітке дотримання рекомендацій щодо їхнього ведення.
Про принципи надання допомоги при бойовій травмі в межах майстер-класу, організованого освітньою платформою Аccemedin, розповів доцент кафедри хірургії з курсом невідкладної та судинної хірургії Національного медичного університету ім. О. О. Богомольця (м. Київ), кандидат медичних наук Денис Сергійович Миргородський.
 Доповідач звернув увагу, що в структурі поранень під час сучасних збройних конфліктів переважають вогнепальні поранення кінцівок (до 70%), при цьому ≈40% ушкоджень припадають на вогнепальні переломи довгих трубчастих кісток, 30% – на поранення м’яких тканин кінцівок і 30% – на поранення інших ділянок тіла. В збройних конфліктах останніх десятиліть спостерігається також зростання частоти поранень голови.
Доповідач звернув увагу, що в структурі поранень під час сучасних збройних конфліктів переважають вогнепальні поранення кінцівок (до 70%), при цьому ≈40% ушкоджень припадають на вогнепальні переломи довгих трубчастих кісток, 30% – на поранення м’яких тканин кінцівок і 30% – на поранення інших ділянок тіла. В збройних конфліктах останніх десятиліть спостерігається також зростання частоти поранень голови.
За видом снаряда, що завдає ушкодження, вогнепальні поранення класифікують на кульові, осколкові (стандартні осколкові елементи та осколки неправильної форми), вторинні (камінь, скло, цегла), нетабельні (шарикові, стрілоподібні), мінно-вибухові.
За потраплянням до порожнин тіла розрізняють проникні та непроникні поранення, за характером ушкоджень – лише м’яких тканин, внутрішніх органів, судин, нервів, кісток.
У зв’язку з постійним удосконаленням зброї спостерігаються підвищення тяжкості ураження м’яких тканин і кісток, висока частота розвитку інфекційних ускладнень та високий відсоток сповільненої консолідації переломів.
Ушкодження тканин під час проходження ранового снаряда відбувається за участю декількох факторів: пряма дія снаряда, головна ударна хвиля (дія прямого удару та стисненого повітря), бокова ударна хвиля (тимчасова пульсувальна порожнина), вихровий слід (потік повітря і частинок тканин позаду снаряда).
Вогнепальні поранення мають свої особливості, пов’язані з високою кінетичною енергією кулі. При проходженні ранового снаряда через тканини з’являється феномен пульсувальної порожнини, розмір якої може значно перевищувати розмір самого снаряда.
Конструктивні особливості та балістичні властивості сучасних снарядів зумовлюють появу феномену «перекидання» кулі, а також фрагментацію ранового снаряда. Під феноменом «перекидання» кулі слід розуміти її осьові зміщення під час проходження через живі тканини, що значно змінюють як форму, так і напрям ранового каналу. Фрагментація ранового снаряда значно змінює форму ранового каналу та створює значну кількість дрібних осколків.
За розмірами вхідного та вихідного отворів ранового каналу можна визначити вид снаряда. За поранень швидкострільними малокаліберними кулями вихідний отвір є більшим за вхідний, при пораненнях стрілоподібними кулями вхідний отвір відповідає за розмірами вихідному, в разі поранень осколками вхідний отвір є більшим за вихідний.
При проходженні ранового снаряда через тканини спостерігається декілька типів їхніх ушкоджень. Під дією головної ударної хвилі та прямої дії снаряда відбувається формування первинного ранового каналу. Зона первинного некрозу (контузії) з’являється під впливом усіх факторів утворення вогнепальної рани: головна та бокова ударні хвилі, пряма дія снаряда, вихровий слід. Зона вторинного некрозу (комоції) утворюється під дією бокової ударної хвилі.
До вторинних чинників, що сприяють формуванню зони вторинного некрозу, належать:
- порушення мікроциркуляції у стінках ранового каналу;
- протеоліз, зумовлений вивільненням ферментів у зоні первинного некрозу;
- кавітаційне ушкодження субклітинних структур.
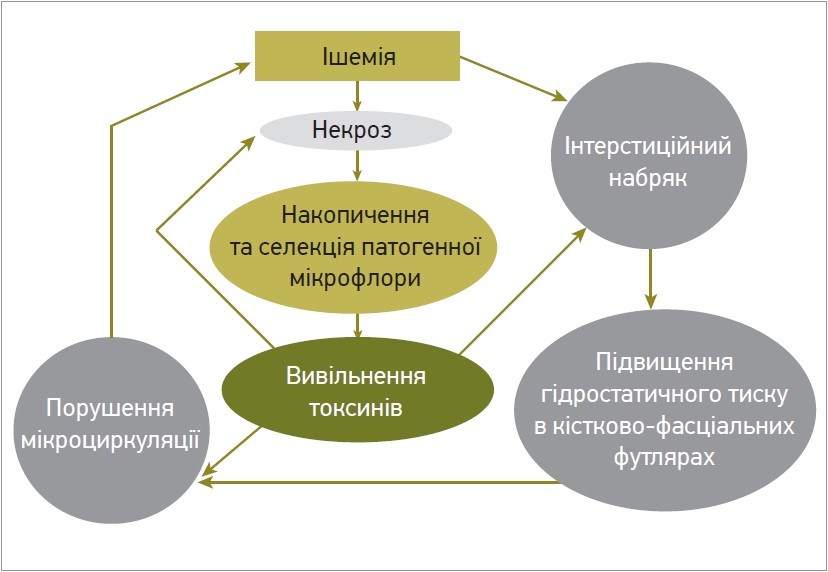
Вищезазначені фактори запускають розвиток місцевих мікроциркуляторних розладів за механізмом хибного кола (рис. 1).
Рис. 1. Механізм хибного кола розвитку місцевих мікроциркуляторних розладів навколо ранового каналу
Залежно від вираженості мікроциркуляторних змін виокремлюють такі зони порушення мікроциркуляції у рановому каналі:
- зона тотального розладу мікроциркуляції, яка закладає початок зоні первинного некрозу;
- зона субтотального розладу мікроциркуляції, що трансформується до зони вторинного некрозу на 3-тю добу;
- зона вогнищевих розладів мікроциркуляції – при неускладненому протіканні ранового процесу відновлюється через 14 діб, а в разі ускладненого перебігу ранового процесу перетворюється в ділянку вторинного некрозу;
- зона функціональних розладів мікроциркуляції, яка відновлюється на 7-му добу.
Перебіг ранового процесу при вогнепальних пораненнях перебігає за такими стадіями: фаза запалення → регенерація → реорганізація рубця та епітелізація. Фаза запалення завершується очищенням рани від некротичних тканин. Це може бути первинне (відбувається за рахунок травматичного набряку, що сприяє витісненню ранового детриту, згустків, сторонніх тіл) або вторинне очищення (відбувається за рахунок нагноєння рани).
Лікування вогнепальних поранень
Принципи лікування вогнепальних поранень кінцівок передбачають проведення інтенсивної інфузійно-трансфузійної терапії, профілактичне введення антибіотиків, адекватну анестезію, щадну зберігальну хірургічну обробку ран із поетапним висіченням некротизованих тканин і видаленням сторонніх тіл.
Основним етапом у лікуванні вогнепальних ран є їхня первинна хірургічна обробка (ПХО). Це перше хірургічне втручання, яке виконується за первинними показаннями (щодо поранення) з метою видалення нежиттєздатних тканин і мікрофлори, що знаходиться в них, для попередження розвитку ранової інфекції, а також створення умов для загоєння рани. За розвитку інфекційних ускладнень після ПХО проводять вторинну хірургічну обробку.
⇒ Показаннями до виконання ПХО вогнепальних ран є:
- проникні вогнепальні поранення черепа, грудей, живота, великих суглобів, очного яблука;
- кровотеча з рани, яка триває;
- вогнепальні ушкодження довгих трубчастих кісток, великих магістральних судин і нервових стовбурів;
- рани, забруднені отруйними, радіоактивними речовинами та землею;
- рани з масивним ушкодженням м’яких тканин.
⇒ ПХО не показане в таких випадках:
- дотичні, «крапчасті», наскрізні та сліпі поранення м’яких тканин із малим діаметром вхідного і вихідного отворів;
- поранення без ушкодження великих судин і нервів;
- поранення, що не проникають до порожнин тіла;
- поранення, які не супроводжуються вогнепальними переломами кісток (окрім т. зв. дірчастих переломів);
- поранення, котрі не супроводжуються значним забрудненням рани.
Залежно від часу, що минув із моменту поранення до виконання ПХО, розрізняють:
- ранню ПХО – до 12 год після поранення (до 24 год у разі попередньої антибіотикопрофілактики);
- відтерміновану ПХО – від 12 до 24 год після поранення (від 24 до 48 год за попередньої антибіотикопрофілактики);
- пізню ПХО – після 24 год від поранення (після 48 год від поранення при попередній антибіотикопрофілактиці).
ПХО має бути одномоментною і радикальною, тобто виконуватися в один етап, у процесі якого слід видалити нежиттєздатні тканини.
Що ранішим є виконання ПХО, то більшою буде ймовірність попередити розвиток інфекційних ускладнень. ПХО розпочинають з розсічення рани, виконують розріз шкіри та підшкірної клітковини країв рани, подовжуючи розріз за віссю кінцівки (за ходом судинно-нервового пучка) вздовж лінії, достатньої для того, щоб можна було оглянути всі сліпі «кишені» рани, а також висікти нежиттєздатні тканини; згодом розсікають фасцію і апоневроз Т-подібним або дугоподібним розрізом.
Обсяг ПХО в разі вогнепальних ран може бути повним або обмеженим. Проведення ПХО в повному обсязі показане:
- пораненим із тривалою кровотечею;
- пораненим із накладеним джгутом;
- пораненим із відривами та великими руйнаціями кінцівок;
- пораненим з ознаками гнійної або анаеробної інфекції.
В інших випадках дозволяється виконати ПХО в обмеженому обсязі, що передбачає інфільтрацію рани 0,25% розчином новокаїну з антибіотиком, коригувальну інфузійно-трансфузійну терапію, широку підшкірну фасціотомію (за показаннями), дренування найглибших «кишень» рани за допомогою додаткових розрізів (за показаннями).
Основні компоненти зберігальної методики ПХО вогнепальних ран передбачають:
- повноцінне знеболення (наркоз у поєднанні з провідниковою чи місцевою анестезією);
- економну хірургічну обробку м’якотканинної рани (вихідного отвору) з видаленням зруйнованих тканин (краще залишити мертві тканини, ніж висікти живі), сторонніх тіл, гематом;
- збереження дрібних кісткових уламків, пов’язаних із тканинами, та великих кісткових уламків (з ними не пов’язаних);
- у разі наявності набряку – декомпресію фасціальних футлярів (фасціотомія);
- первинний або первинно-відтермінований стабільно-функціональний остеосинтез апаратами зовнішньої фіксації чи гіпсовою пов’язкою;
- дренування рани (одношарове, пошарове, проточне, з використанням аспіраційних систем).
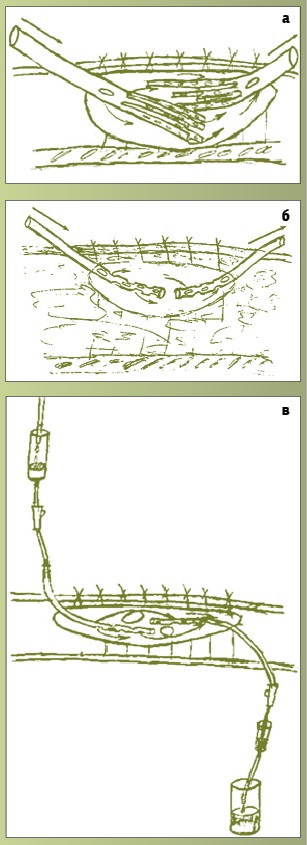
Велике значення має адекватне дренування рани. Обрання дренажу залежить від розміру, глибини та локалізації рани (рис. 2).
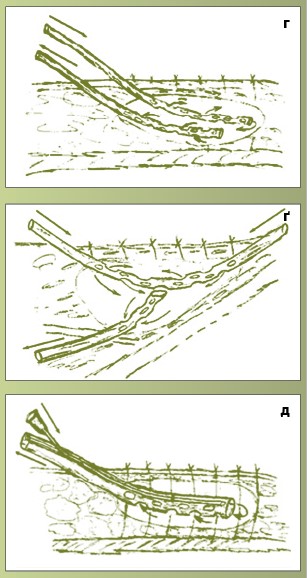
Рис. 2. Способи дренування ран у разі вогнепальних поранень: верхнє дренування рани (а); наскрізне дренування ранової порожнини (б); проточно-промивне дренування (в); опозитне дренування (г); дренування рани Т-подібною трубкою (ґ); дренування ранової порожнини двопросвітними ПХВ-дренажами (д)
Способи дренування ран у разі вогнепальних поранень:
- верхнє дренування рани;
- наскрізне дренування ранової порожнини;
- проточно-промивне дренування;
- опозитне дренування;
- дренування рани Т-подібною трубкою;
- дренування ранової порожнини двопросвітними ПХВ-дренажами.
Після проведення ПХО залежно від ризику подальших ускладнень, умов лікування та локалізації рани можливі декілька варіантів накладання швів на рану. Це можуть бути первинні шви, первинні провізорні, первинні відтерміновані, вторинні ранні чи вторинні пізні шви.
Первинні шви накладають одразу після проведення ПХО на рани обличчя, голови, зовнішніх статевих органів, рани грудної клітки з відкритим пневмотораксом, якщо немає ознак і загрози розвитку інфекційних ускладнень; якщо існує можливість спостереження хірургом, який оперував, за хворим до зняття швів; упевненість у повноцінності ПХО + лікування в стаціонарі під спостереженням хірурга, котрий оперував, + постійне адекватне дренування.
! В інших випадках глухий первинний шов після обробки вогнепальної рани не накладається.
Первинні провізорні шви накладають після ПХО, однак затягують на 4-5-ту добу. Первинно-відтермінований шов накладають на 6-7-му добу після первинної хірургічної обробки ран до появи грануляцій за умови, що не відбулося нагноєння рани. Відтерміновані шви можна накладати у вигляді провізорних: операцію закінчують зашиванням країв рани і затягують їх через 4-5 днів, якщо не відбулося нагноєння рани. Вторинний шов накладається на гранулювальну рану за умови, що небезпека нагноєння минула. Строки застосування вторинного шва – від декількох днів до декількох місяців. Ранній вторинний шов накладають у терміни від 8 до 15 днів; пізній вторинний – у пізніші (через 2 тиж) терміни, коли відбулися рубцеві зміни в краях і стінках рани. Зближення країв, стінок і дна рани в таких випадках є неможливим, тому проводять мобілізацію країв та висічення рубцевої тканини. За наявності великого дефекту шкіри здійснюють пересадку шкіри. Показаннями до застосування вторинного шва є нормалізація температури тіла, складу крові, задовільний загальний стан хворого, а з боку рани – зникнення набряку та гіперемії шкіри навколо неї, повне очищення від гною і некротизованих тканин, наявність здорових яскравих грануляцій. Незалежно від виду шва в рані не має залишатися замкнених порожнин, «кишень»; адаптація країв і стінок рани має бути максимальною.
Повторна хірургічна обробка
Повторна хірургічна обробка – це друге та подальше хірургічне втручання, яке проводиться за неповноцінності ПХО (чи вторинної хірургічної обробки рани), до розвитку інфекційних ускладнень. Етапи її проведення передбачають видалення сторонніх тіл, некректомію нежиттєздатних тканин, накладання первинного відтермінованого шва рани зі збереженням дренажів. Для закриття великих дефектів шкіри гранулювальної рани при вторинній хірургічній обробці використовують такі методи, як автодермопластика, вторинні шви, пластика ранового дефекту зміщеним клаптем шкіри, марочний метод.
Можливості сучасної хірургії на етапі спеціалізованої та високоспеціалізованої хірургічної допомоги при лікуванні вогнепальних поранень
На сьогодні найпоширенішим методом лікування вогнепальних поранень шкіри та м’яких тканин є вакуумна терапія. При застосуванні цього методу швидкість загоєння ранових дефектів скорочується в 2,5-3 рази порівняно зі звичайним відкритим способом ведення вогнепальної рани; це пов’язано з тим, що негативний тиск сприяє зменшенню об’єму рани, виділенню та утилізації раневого секрету, пригнічує розмноження аеробних мікроорганізмів у рані, покращує мікроциркуляцію, стимулює ріст сполучної тканини, що сприяє загоєнню.
Рекомендації з тромбопрофілактики після отриманих травм під час військових дій
Відповідно до клінічного консенсусу з військової травми Комітету Американської асоціації хірургії з критичної допомоги при травматичних ушкодженнях мозку, необхідно провести заходи із тромбопрофілактики. Тромбопрофілактику рекомендується ініціювати якнайшвидше після травматичного ушкодження мозку, врівноважуючи ризики геморагічних ускладнень та венозної тромбоемболії.
У пацієнтів із тупою травмою солідних органів, які знаходяться на консервативному лікуванні, профілактика венозної тромбоемболії низькомолекулярним гепарином (наприклад, еноксапарин) має бути розпочата протягом 48 год після травми за відсутності поточної кровотечі чи інших протипоказань.
Підготував В’ячеслав Килимчук
Медична газета «Здоров’я України 21 сторіччя» № 3 (520), 2022 р.
СТАТТІ ЗА ТЕМОЮ Терапія та сімейна медицина
Реімбурсація – це повне або часткове відшкодування аптечним закладам вартості лікарських засобів або медичних виробів, що були відпущені пацієнту на підставі рецепта, за рахунок коштів програми державних гарантій медичного обслуговування населення. Серед громадськості програма реімбурсації відома як програма «Доступні ліки». Вона робить для українців лікування хронічних захворювань доступнішим....
Тіамін (вітамін В1) – важливий вітамін, який відіграє вирішальну роль в енергетичному обміні та метаболічних процесах організму загалом. Він необхідний для функціонування нервової системи, серця і м’язів. Дефіцит тіаміну (ДТ) спричиняє різноманітні розлади, зумовлені ураженням нервів периферичної та центральної нервової системи (ЦНС). Для компенсації ДТ розроблено попередники тіаміну з високою біодоступністю, представником яких є бенфотіамін. Пропонуємо до вашої уваги огляд досліджень щодо корисних терапевтичних ефектів тіаміну та бенфотіаміну, продемонстрованих у доклінічних і клінічних дослідженнях....
Актуальність проблеми порушень моторної функції шлунково-кишкового тракту (ШКТ) за останні десятиліття значно зросла, що пов’язано з великою поширеністю в світі та в Україні цієї патології. Удосконалення фармакотерапії порушень моторики ШКТ та широке впровадження сучасних лікарських засобів у клінічну практику є на сьогодні важливим завданням внутрішньої медицини....
Дисліпідемія та атеросклеротичні серцево-судинні захворювання (АСССЗ) є провідною причиною передчасної смерті в усьому світі (Bianconi V. et al., 2021). Гіперхолестеринемія – третій за поширеністю (після артеріальної гіпертензії та дієтологічних порушень) фактор кардіоваскулярного ризику в світі (Roth G.A. et al., 2020), а в низці європейських країн і, зокрема, в Польщі вона посідає перше місце. Актуальні дані свідчать, що 70% дорослого населення Польщі страждають на гіперхолестеринемію (Banach M. et al., 2023). Загалом дані Польщі як сусідньої східноєвропейської країни можна екстраполювати і на Україну....