27 листопада, 2021
Застосування β-адреноблокаторів у хворих із серцевою недостатністю та супутньою тиреоїдною патологією: невирішені питання
 Добре відомо, що β-адреноблокатори (БАБ) є невід’ємною складовою медикаментозного лікування пацієнтів із синдромом хронічної серцевої недостатності (ХСН). Застосування БАБ дозволяє нівелювати несприятливий вплив активації симпатоадреналової системи, що відіграє провідну роль на всіх етапах розвитку зазначеної патології. Широкомасштабні рандомізовані плацебо-контрольовані дослідження підтвердили правильність теоретичних передумов необхідності призначення БАБ хворим на ХСН. Утім, наразі недостатньо даних щодо особливостей застосування БАБ у разі поєднання ХСН із порушенням функції щитоподібної залози (ЩЗ), гормони якої чинять значний вплив на стан серцево-судинної системи.
Добре відомо, що β-адреноблокатори (БАБ) є невід’ємною складовою медикаментозного лікування пацієнтів із синдромом хронічної серцевої недостатності (ХСН). Застосування БАБ дозволяє нівелювати несприятливий вплив активації симпатоадреналової системи, що відіграє провідну роль на всіх етапах розвитку зазначеної патології. Широкомасштабні рандомізовані плацебо-контрольовані дослідження підтвердили правильність теоретичних передумов необхідності призначення БАБ хворим на ХСН. Утім, наразі недостатньо даних щодо особливостей застосування БАБ у разі поєднання ХСН із порушенням функції щитоподібної залози (ЩЗ), гормони якої чинять значний вплив на стан серцево-судинної системи.
Дисфункція ЩЗ – надзвичайно важлива загальномедична проблема, оскільки зумовлює розвиток численних порушень з боку багатьох органів і систем, пов’язаних з надмірним або недостатнім синтезом тиреоїдних гормонів. Особливо чутливою до цих змін є серцево-судинна система. Сьогодні доведено, що не лише клінічно маніфестні форми гіпер- або гіпотиреозу, а й субклінічні прояви дисфункції ЩЗ асоціюються з підвищеним ризиком розвитку серцевої недостатності (СН) та інших серцево-судинних подій. Так, поширеність дисфункції ЩЗ у популяції пацієнтів із ХСН значно перевищує відповідний показник у загальній популяції (насамперед за рахунок осіб із субклінічною дисфункцією ЩЗ).
Гормони ЩЗ відіграють значну роль у забезпеченні енергетичного обміну міокарда. Крім того, доведено їхній вплив на процеси ремоделювання та гіпертрофії міокарда, апоптозу кардіоміоцитів, неоангіогенезу, відкриття колатералей коронарних артерій тощо. Зазначені ефекти реалізуються через стимуляцію синтезу β-адренорецепторів (БАР) на мембранах клітин, що спричиняє зростання впливу симпатоадреналової системи; збільшення синтезу натрій-калієвої АТФази, яке супроводжується підвищенням активності натрій-калієвих насосів і зростанням інтенсивності метаболізму та теплоутворення.
Незважаючи на досить високу поширеність дисфункції ЩЗ серед осіб із ХСН, дані щодо обрання оптимальної фармакотерапії цього синдрому (включаючи, зокрема, призначення БАБ) є досить обмеженими. В разі проведення більшості відповідних рандомізованих контрольованих досліджень за участю пацієнтів із ХСН, осіб із супутньою патологією ЩЗ або завчасно виключали з вибірки, або не проводили аналізу ефективності чи безпечності БАБ серед них.
Оскільки специфічного лікування синдрому СН у хворих з дисфункцією ЩЗ не розроблено, вони повинні отримувати стандартну терапію. Однак, безсумнівно, стратегія обрання лікарських засобів, зокрема БАБ, у таких пацієнтів може мати певні особливості.
Важливим є питання можливого обмеження застосування БАБ у хворих із ХСН та супутнім гіпо- чи гіпертиреозом. Утім, перед заглибленням у цю проблему варто розглянути загальноприйнятий алгоритм використання БАБ у хворих із синдромом ХСН.
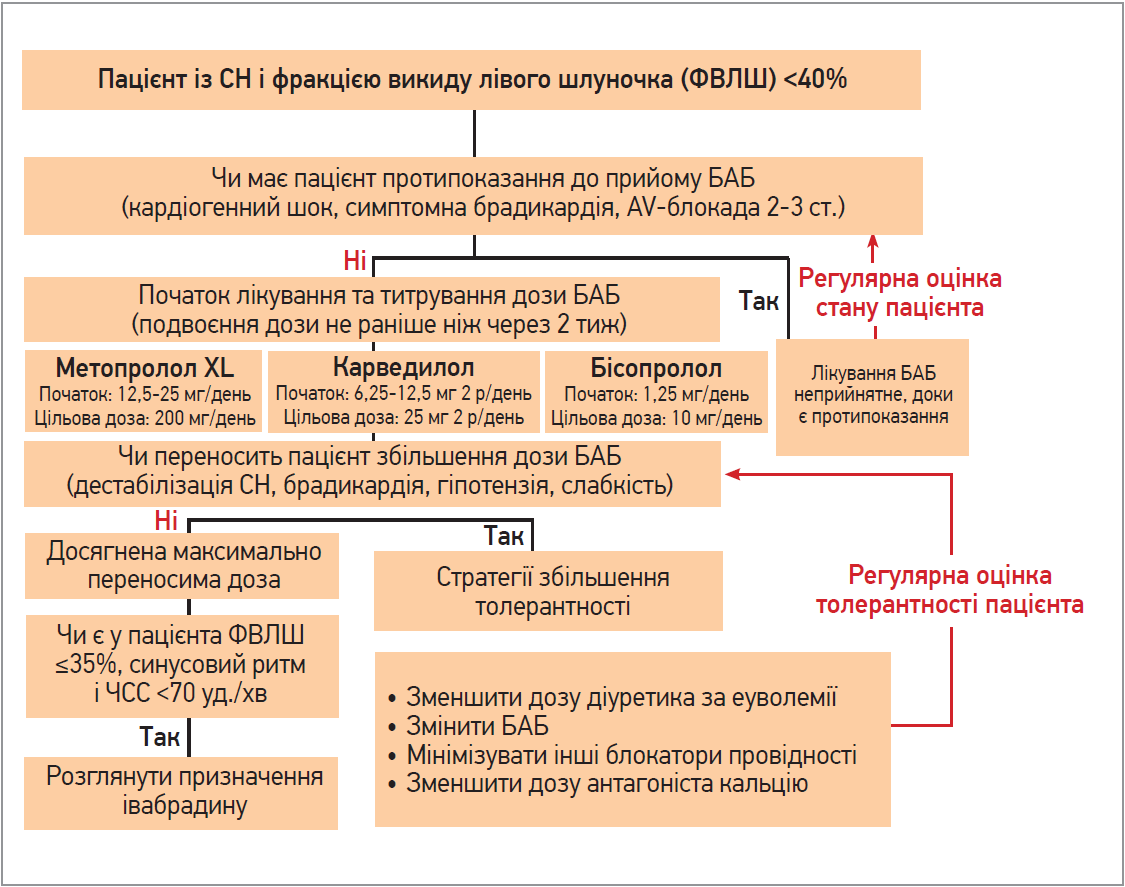
За відсутності протипоказань до призначення БАБ слід розпочати титрування дози БАБ під контролем стану пацієнта та виявлення перших ознак переносимості БАБ. Якщо не вдається досягти цільової дози препарату, необхідно намагатися довести її до максимально переносимої, використовуючи для цього різні стратегії (рис.).
Рис. Клінічний алгоритм титрування БАБ у хворих із ХСН
Важливо пам’ятати, що для розвитку та реалізації позитивного ефекту БАБ потрібен час. Однак очікуване зниження смертності, що становить 30-40%, а також раптової смерті (на 50%) варті прикладених зусиль.
Також варто ураховувати, що розпочинати призначення БАБ хворим із ХСН рекомендується з низьких доз препарату та за стабільного стану пацієнта. Титрація дози БАБ до т. зв. цільової має проводитися повільно (згідно із чинними настановами). Рекомендовано поступово підвищувати дозу від мінімальної, подвоюючи її кожні 2-4 тиж і не припиняючи призначення препарату. Про це обов’язково потрібно попередити пацієнта та надати інформацію щодо того, як діяти в разі розвитку можливих ускладнень. Необхідно продовжувати титрувати дозу до максимально переносимої або цільової, ретельно контролюючи стан хворого та симптоми.
Варто бути наполегливим у титруванні дози, навіть якщо пацієнт уже почувається добре. Лікар завжди повинен пам’ятати, що вища доза БАБ є ефективнішою. Стурбованість погіршенням перебігу СН, брадикардією чи гіпотензією – психологічний бар’єр лікаря, котрий призначає БАБ (особливо пацієнту з невисокою ЧСС). Наявні переконливі дані про те, що зменшення показників смертності та повторної госпіталізації хворих із СН на тлі прийому БАБ не залежало від початкової ЧСС і корелювало з досягнутим зниженням ЧСС у процесі лікування. Незалежно від початкової ЧСС БАБ знижують смертність у пацієнтів із ХСН зі зниженою ФВЛШ і синусовим ритмом: що нижчою є ЧСС, то нижчий рівень смертності хворих.
Отже, продовжимо аналізувати клінічну ситуацію, коли пацієнт із ХСН має супутню дисфункцію ЩЗ. Здебільшого доводиться мати справу із двома протилежними ситуаціями – гіпер- та гіпофункцією ЩЗ. Як гіпо-, так і гіпертиреоз здатні зумовлювати розвиток СН, погіршення її перебігу та розвиток ускладнень.
Розглянемо спочатку ситуацію, коли пацієнт із СН має супутній гіпотиреоз. Слід зазначити, що одним із проявів гіпофункції ЩЗ є зменшення кількості БАР у кардіоміоцитах і зниження їхньої чутливості до БАБ. Саме тому існує думка, що в лікуванні хворих із ХСН і гіпотиреозом використання БАБ є недоцільним, оскільки наявність гіпотиреозу часто асоціюється із брадикардією. Однак така точка зору хибна, адже, як було зазначено раніше, БАБ здатні знижувати смертність у пацієнтів із ХСН зі зниженою ФВЛШ і синусовим ритмом незалежно від початкової ЧСС. Отже, БАБ обов’язково слід призначати хворим із ХСН зі зниженою ФВЛШ незалежно від наявності гіпофункції ЩЗ.
Утім, «життєрятувальний» потенціал БАБ хворих з гіпотиреозом може бути дещо меншим, оскільки в них значно нижча імовірність титрування дози БАБ до цільової унаслідок низької вихідної ЧСС на початку титрування. Однак будь-яка доза БАБ буде кращою за її відсутність (краще призначити навіть незначну дозу БАБ, ніж узагалі її не призначити, адже прогноз пацієнтів, котрі приймають БАБ, є завжди кращим, ніж в осіб із ХСН, які їх не отримують). Отже, хворим із ХСН і гіпофункцією ЩЗ необхідно проводити неухильне титрування дози БАБ при ретельному контролі ЧСС та переносимості препарату.
З іншого боку, в пацієнтів з гіпофункцією ЩЗ, котрі отримують замісну терапію гормонами ЩЗ і приймають селективні блокатори β1-адренорецепторів бісопролол та метопролол унаслідок пригнічення активності дейодинази може підвищуватися рівень тиреотропного гормона, що свідчить про посилення тиреоїдної недостатності та потребує відповідної корекції дози левотироксину.
Слід пам’ятати, що зміна рівня гормонів ЩЗ може бути наслідком прогресування ХСН або це тимчасові зміни, спричинені застосуванням БАБ, однак це не є причиною для зміни тактики лікування БАБ. Також необхідно враховувати, що такий типовий прояв гіпотиреозу, як брадикардія може маскуватися на тлі прийому БАБ, тому таким хворим рекомендовано проводити періодичний контроль гормонів ЩЗ.
Гіпертиреоїдизм (на відміну від гіпотиреоїдного стану) відображає підвищену симпатоадреналову активність, супроводжується гіпердинамічним кардіоваскулярним станом з високою ЧСС, зростанням систолічної та діастолічної функції, а також підвищеним ризиком фібриляції передсердь. Гіпертиреоз – потужний індуктор гіперадренергічного стану, який характеризується високою чутливістю БАР до катехоламінів.
Тиреоїдні гормони стимулюють експресію, тобто збільшують кількість БАР на кардіоміоцитах і підвищують їхню чутливість. Отже, застосування БАБ при гіпертиреозі є цілком обґрунтованим.
Згідно з міжнародними рекомендаціями низки тиреоїдних асоціацій, БАБ рекомендується призначати всім пацієнтам із симптомами тиреотоксикозу, особливо хворим похилого віку, якщо ЧСС у спокої перевищує 90 уд./хв чи спостерігається супутнє серцево-судинне захворювання. Дозу БАБ слід обирати відповідно до ЧСС.
Однак, як зазначається в низці рекомендацій з лікування синдрому ХСН у хворих з ендокринними порушеннями, застосовувати БАБ у пацієнтів з гіпертиреозом слід з обережністю.
Хронічна гіперфункція ЩЗ може виконувати роль тригера (пускового механізму) СН із високим серцевим викидом. Найнебезпечнішою клінічною ситуацією є т. зв. тиреоїдний шторм – тяжкий гіперметаболічний стан унаслідок тиреоїд-індукованого підвищення чутливості й експресії БАР, що зумовлює різке зростання рецепторної відповіді на ендогенні катехоламіни. Це, своєю чергою, зумовлює формування СН із високим серцевим викидом (серцевий викид може зростати до 300%) і низькою судинною резистентністю, фібриляцією передсердь. Якщо розвивається тиреоїдний шторм у пацієнта із СН зі зниженою ФВЛШ, призначення БАБ може спричинити зрив компенсації, різке падіння серцевого викиду, гемодинамічну нестабільність та розвиток тяжкої гіпотензії.
Тиреоїдний шторм – тяжкий гіперметаболічний стан з підвищеною експресією та чутливістю БАБ до ендогенних катехоламінів. Є потенційно небезпечною для життя маніфестацією гіпертиреозу. Хоча для лікування цього стану рекомендоване застосування БАБ, можливі дестабілізація СН і зупинка серця. Зустрічається до 2% пацієнтів з гіпертиреозом.
Небезпечність застосування БАБ при тиреоїдному штормі в хворої із ХСН зі зниженою ФВЛШ проілюстрована клінічним випадком. Пацієнтка, 49 років, в анамнезі – гіпертиреоз (хвороба Грейвса). Надійшла до лікарні з симптомами СН зі зниженою ФВЛШ (ФВ 30%), фібриляції передсердь, а також з тахікардією із ЧСС 180 уд./хв. Через 2,5 год після введення ландіололу (β1-селективний БАБ короткої дії, застосовується при тиреоїдному штормі) відбулася зупинка серця з подальшою успішною реанімацією. Згодом після проведеного лікування тиреоїдного шторму та СН пацієнтка була виписана без клінічних наслідків. Цей клінічний випадок наголошує на важливості ретельного моніторингу гемодинаміки пацієнтів із СН зі зниженою ФВЛШ і гіпертиреозом при застосуванні БАБ, зокрема ландіололу.
Отже, чинні рекомендації свідчать про те, що застосування БАБ у хворих з гіпертиреозом і СН зі зниженою ФВЛШ потребує ретельного моніторингу гемодинаміки.
Що стосується пацієнтів із СН в еутиреоїдному стані, то необхідно враховувати ще один стан, який часто залишається поза увагою лікарів. Йдеться про синдром низького трийодтироніну (Т3), який характеризується низьким умістом Т3, реципрокним збільшенням реверсивного Т3 в сироватці крові за нормальних значень Т4 і тиреотропного гормона в клінічно еутиреоїдних пацієнтів із системними захворюваннями нетиреоїдної етіології. Цей синдром не є проявом чи ознакою гіпотиреозу та свідчить про псевдодисфунцію ЩЗ. Нормальний рівень Т4 і тиреотропного гормона та низький рівень Т3, що спостерігається при цьому, свідчать про зниження активності дейодинази, а також про недостатній рівень конверсії тиреоїдних гормонів. Синдром низького Т3 вважають індикатором несприятливого прогнозу в пацієнтів із СН.
У таких хворих підвищення дози БАБ спричиняє пригнічення активності дейодинази з подальшим зниженням рівня Т3 та збільшенням розмірів лівого шлуночка, що може зумовити підвищення ризику несприятливого перебігу СН і повторну госпіталізацію.
Отже, пацієнтам із СН необхідно періодично проводити оцінку тиреоїдного статусу. Фінальна глава в історії застосування БАБ у хворих із СН зі зниженою ФВЛШ і тиреоїдною патологією ще не написана. Необхідні подальші дослідження, включаючи фармакогенетичні. Однак на сьогодні можна стверджувати, що загалом рекомендації із застосування БАБ у хворих із ХСН зі зниженою ФВЛШ поширюються і на пацієнтів із супутньою дисфункцією ЩЗ з урахуванням вищезазначених обмежень.
Висновки
- Висока ЧСС – один з основних механізмів ушкодження за ХСН. БАБ є обов’язковою складовою медикаментозного лікування хворих із СН зі зниженою ФВЛШ.
- Один з найважливіших «життєрятувальних» ефектів БАБ пацієнтів із ХСН – зниження ЧСС. Досягнення цільових або максимально переносимих доз БАБ гарантує покращення прогнозу.
- Застосування БАБ у пацієнтів із ХСН зі зниженою ФВЛШ і дисфункцією ЩЗ загалом має проводитися відповідно до Практичних рекомендацій із застосування БАБ у хворих із ХСН без тиреоїдної патології.
- Оцінка рівнів гормонів ЩЗ (тиреотропного гормона, Т3, Т4) має стандартно проводитися у всіх пацієнтів із ХСН зі зниженою ФВЛШ.
- У хворих із СН зі зниженою ФВЛШ і гіпотиреозом слід проводити неухильне титрування дози БАБ за ретельного контролю ЧСС.
- У пацієнтів із СН зі зниженою ФВЛШ і гіпертиреозом при застосуванні БАБ титрування має бути обережним; необхідно ретельно проводити моніторинг гемодинаміки.
У хворих із СН зі зниженою ФВЛШ і синдромом низького Т3 в разі перевищення добової дози бісопрололу (>5 мг) зменшується рівень Т3 та зростає Т4 в сироватці крові, зменшується ФВЛШ і може підвищуватися ризик повторної госпіталізації внаслідок декомпенсації СН, тобто при титруванні дози БАБ у хворих із СН зі зниженою ФВЛШ варто контролювати рівень гормонів ЩЗ, зокрема Т3.