21 березня, 2023
Профілактика та лікування серцево-судинних захворювань у закладах первинної медичної допомоги
На думку клініцистів, наразі існує значна кількість настанов щодо ведення пацієнтів із серцево-судинними захворюваннями (ССЗ), які містять багато різних індивідуальних рекомендацій, що ускладнює їх застосування у межах первинної медичної допомоги. До того ж деякі з них не до кінця узгоджені та видаються суперечливими. Крім того, через мультиморбідність хворих потрібен одночасний доступ до багатьох настанов. На підставі цього наприкінці 2022 р. було розроблено Канадські гармонізовані національні настанови з профілактики й терапії серцево-судинних захворювань (C‑CHANGE, 2022), що містять оновлені й узагальнені практичні заходи з рекомендацій основних медичних спільнот. Документ покликаний надати лікарям доступну можливість використання рекомендацій для оптимального ведення пацієнтів із ССЗ на підставі індивідуального підходу. Пропонуємо до вашої уваги ключові положення цих настанов із фокусом на веденні пацієнтів із ССЗ, зокрема супутніми патологіями, які страждають на фібриляцію передсердь (ФП), інсульт, деменцію та депресію.
ФП є основним чинником ризиком інсульту. Як зазначають дослідники, вона виникає в 1,4% осіб віком від 65 років (Andrade et al., 2020). За даними проспективного когортного дослідження за участю 2171 пацієнта віком ≥65 років, ФП мають 2,7% (McDonald et al., 2021). Інсульт, спричинений ФП, призводить до інвалідизації та летальних наслідків серед 60 і 20% хворих відповідно (Ezekowitz et al., 2017). Із-поміж осіб, які перенесли інсульт, 20‑50% також матимуть постінсультну депресію та тривогу, судинні когнітивні порушення і постінсультну втому (Ismail et al., 2020).
Зокрема, внаслідок інсульту та артеріальної гіпертензії (АГ) нерідко розвивається деменція (Smith, 2017). Скринінг на деменцію показаний, якщо є клінічне занепокоєння щодо когнітивних розладів або ж в анамнезі наявний інсульт чи транзиторна ішемічна атака (ТІА). Він має містити об’єктивну оцінку когнітивних та функціональних порушень (Ismail et al., 2020).
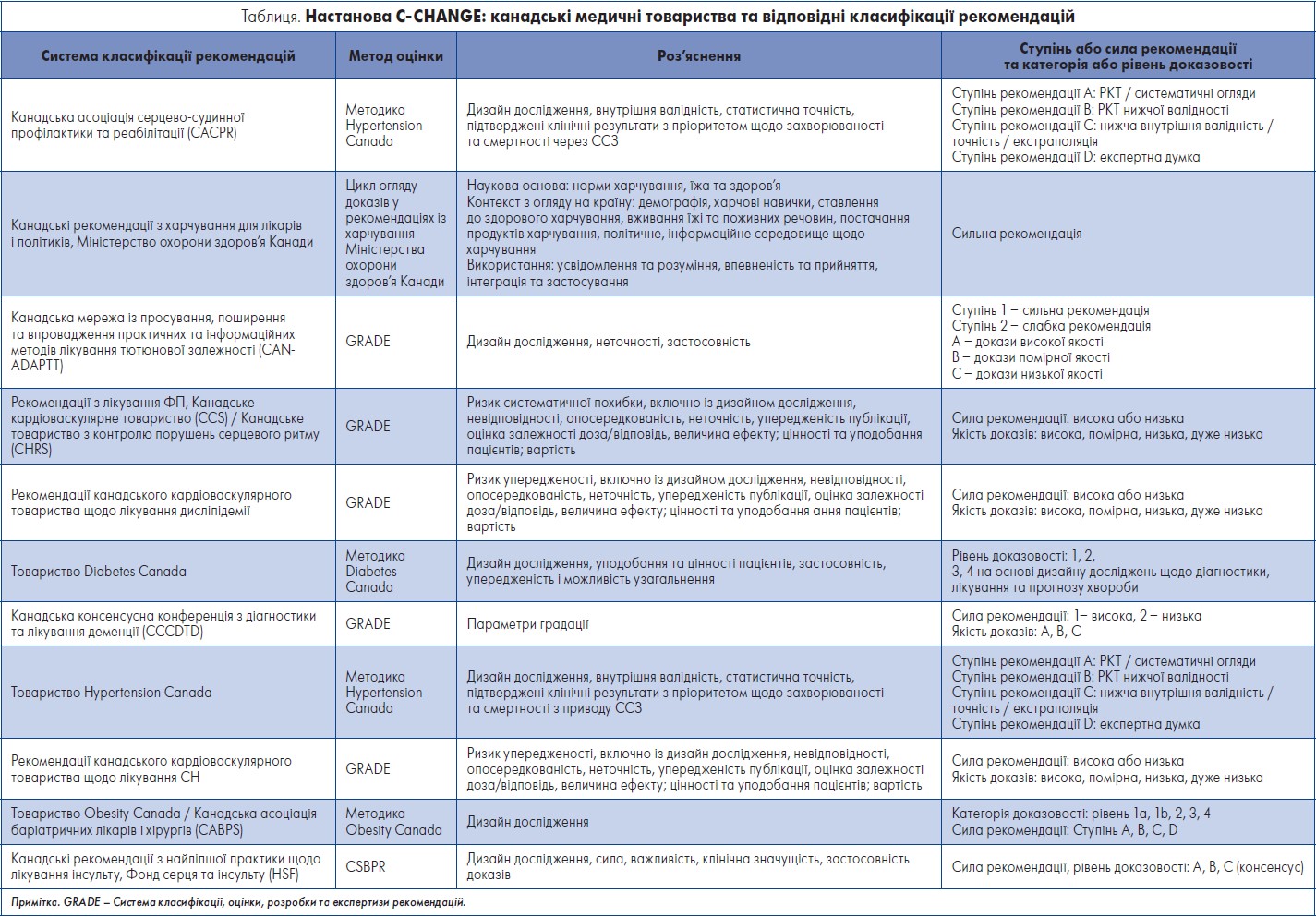
У таблиці наведено основні канадські товариства, що взяли участь у розробленні настанов C‑CHANGE (2022), методології оцінювання, які застосовувало кожне з них відповідно, а також ступінь чи силу рекомендацій, категорію або рівень доказовості.
Фібриляція передсердь
Стратегії скринінгу та діагностики
Початкове обстеження пацієнта з уперше діагностованою ФП має охоплювати всебічне оцінювання анамнезу та фізикальний огляд, виконання електрокардіографії (ЕКГ) у 12 відведеннях, трансторакальну ехокардіографію (ЕхоКГ) і базові лабораторні дослідження (Andrade et al., 2020). Останні передбачають загальний аналіз крові, встановлення коагуляційного профілю, рівня електролітів сироватки крові, зокрема з кальцієм і магнієм, функції нирок, печінки, щитоподібної залози, ліпідного профілю натще, вмісту глюкози натще та глікованого гемоглобіну (HbA1С) (якість доказів: низька).
Цілі та методи терапії
За даними J. G. Andrade et al. (2020), якщо потрібен контроль частоти серцевих скорочень (ЧСС) у разі стійкої ФП, доцільно титрувати дозування відповідних препаратів для досягнення ЧСС у спокої <100 уд./хв під час ФП (якість доказів: помірна). При виборі антитромботичної терапії для профілактики інсульту або системної емболії у пацієнтів із неклапанною ФП доцільно використовувати Алгоритм ССЗ (CHAD‑65) (якість доказів: висока). Для більшості хворих віком ≥65 років, які страждають на ФП, або ≥1 бал за шкалою CHADS‑2, необхідним є призначення оральних антикоагулянтів (ОАК) (якість доказів: помірна). При цьому в осіб із неклапанною ФП переваги мають ОАК прямої дії (НОАК) апіксабан, дабігатран, едоксабан або ривароксабан порівняно з варфарином, оскільки мають вищу ефективність і порівнянну або кращу безпеку (якість доказів: висока). Своєю чергою, варфарин варто застосовувати пацієнтам із механічним протезом клапана, а також особам із ФП і помірним або тяжким мітральним стенозом (якість доказів: помірна).
У пацієнтів із ФП, які отримують ОАК, слід оцінювати функцію нирок на початковому етапі лікування та принаймні раз на рік для виявлення латентної хвороби нирок, визначення ефективності та підтримання дозування препаратів (якість доказів: помірна).
В осіб із ФП та хронічною хворобою нирок (ХХН) потрібно застосовувати антитромботичну терапію відповідно до ступеня ризику інсульту чи системної емболії та тяжкості ниркової дисфункції:
- при ХХН 3-ї стадії або вище (розрахункова швидкість клубочкової фільтрації [рШКФ] >30 мл/хв) та ХХН 4-ї стадії (рШКФ 15‑30 мл/хв) – призначення ліків за Алгоритмом CCЗ;
- при ХХН 5-ї стадії (рШКФ <15 мл/хв або залежно від діалізу) – використання антитромботичних засобів для профілактики інсульту при ФП є недоцільним (якість доказів: висока).
Для пацієнтів віком ≥65 років із ФП або ≥1 балом за CHADS‑2 і стабільним коронарним або артеріально-судинним захворюванням доцільним є застосування тільки OAК (якість доказів: помірна). OAК також варто призначати більшості ослаблених хворих літнього віку, які мають ФП (якість доказів: помірна). У пацієнтів із кровотечею в шлунково-кишковому тракті або при ураженні сечостатевої системи після початку приймання ОАК слід відновити терапію антикоагулянтами у разі високого ризику інсульту якомога швидше після виявлення та усунення причини кровотечі (якість доказів: помірна).
У хворих без значної дисфункції лівого шлуночка (ЛШ), наприклад при фракції викиду (ФВ) ЛШ > 40%, β-блокатори або недигідропіридинові блокатори кальцієвих каналів (БКК) дилтіазем чи верапаміл є препаратами першої лінії для контролю частоти (якість доказів: помірна). Крім того, β-блокатори із підтвердженою ефективністю, як-от бісопролол, карведилол і метопролол, доцільно призначати як засоби лікування першої лінії для контролю частоти гемодинамічно стабільної ФП у разі невідкладних ситуацій у пацієнтів зі значною дисфункцією ЛШ (ФВ ЛШ ≤40%) (якість доказів: помірна) (Andrade et al., 2020).
Інсульт
Стратегії скринінгу та діагностики
За даними D. J. Gladstone et al. (2020), важливо оцінювати та контролювати артеріальний тиск (АТ) в усіх осіб, які перенесли інсульт або ТІА (рівень доказовості А). Для пацієнтів віком ≥55 років, які ще не отримують антикоагулянтну терапію, але можуть бути потенційними кандидатами, та які проходять обстеження з приводу емболічного ішемічного інсульту або епізоду транзиторної ішемії невизначеного походження, при цьому за початкового короткочасного ЕКГ-моніторингу ФП у них не виявлено, але є підозра на наявність кардіоемболії, доцільно виконати тривалий ЕКГ-моніторинг щонайменше протягом двох тижнів для виявлення пароксизмальної ФП (рівень доказовості А).
Цілі та методи лікування
Хворим, які перенесли ішемічний інсульт або ТІА, слід призначити лікування для зниження АТ з метою досягнення цільового показника стабільно нижче 140/90 мм рт. ст. (рівень доказовості В). Пацієнти, у яких протягом 48 год з’являються симптоми, характерні для нового епізоду гострого інсульту або ТІА (особливо транзиторні вогнищеві моторні чи мовленнєві симптоми або стійкі симптоми інсульту), мають найвищий ризик повторного інсульту. Вони мають бути негайно спрямовані до відділення невідкладної допомоги з можливістю надання допомоги при інсульті (зокрема, із візуалізацією головного мозку та, в ідеалі, доступом до лікування гострого інсульту) (рівень доказовості В).
Для тривалої вторинної профілактики інсульту пацієнтам з ішемічним інсультом або ТІА необхідно призначити антитромбоцитарну терапію, щоб знизити ризик повторного інсульту та інших судинних подій, якщо немає показань для застосування антикоагулянтів (рівень доказовості А). Крім того, варіантами лікування у межах довгострокової вторинної профілактики інсульту є ацетилсаліцилова кислота (АСК) (80‑325 мг/добу), клопідогрель (75 мг/добу) або комбінація АСК + дипіридамол пролонгованої дії (25 мг/200 мг двічі на день, при цьому вибір залежить від індивідуальних особливостей пацієнта чи клінічних обставин (рівень доказовості А).
Пацієнтам, які перенесли ішемічний інсульт або ТІА та ФП настійно рекомендовано застосовувати терапію ОАК замість призначення АСК (рівень доказовості А) і подвійної антитромбоцитарної терапії (рівень доказовості В).
Деменція
Стратегії скринінгу та діагностики
Об’єктивної оцінки когнітивних функцій пацієнта можна досягти за допомогою інструментів швидкого психометричного скринінгу (Ismail et al., 2020). Серед них скринінгове вивчення порушення пам’яті та тест малювання годинника, тест для виявлення деменції (Mini-Cog), опитувальник для скринінгу деменції (AD8), монреальська шкала оцінювання когнітивних функцій (MoCA), що уміщує чотири елементи (малювання годинника, торкання рукою букви A, орієнтування і відстрочене пригадування слів), та загальне оцінювання когнітивних здібностей лікарем (рівень доказовості 2В).
Депресія та ССЗ
Скринінг на супутню патологію у пацієнтів, які страждають на атеросклеротичні ССЗ (АССЗ) або належать до групи ризику їх розвитку, мають охоплювати депресію, оскільки розлади настрою можуть бути наявними приблизно у чверті осіб літнього віку (Roberts et al., 2015). Депресія чинить прямий вплив на СС-результати та лікування (Lichtman et al., 2008). Отже, депресія є важливим чинником ризику розвитку АССЗ і пов’язана з гіршими клінічними наслідками, зокрема зі смертністю серед пацієнтів зі встановленим АССЗ (Levine et al., 2021; Lichtman et al., 2014; Vaccarino et al., 2020).
Великий депресивний розлад фіксують приблизно в одного із шести хворих на АССЗ, більша частка таких пацієнтів має симптоми депресії (Lichtman et al., 2008; Vaccarino et al., 2020). До того ж взаємозв’язок депресії та АССЗ є двоспрямованим, що пов’язано з біологічними та психологічними чинниками (Levine et al., 2021).
Підвищення обізнаності про несприятливий вплив депресії на наслідки АССЗ може поліпшити настрій та поведінку пацієнтів, зокрема ставлення до вживання ліків. Лікування помірної та тяжкої депресії передбачає застосування селективних інгібіторів зворотного захоплення серотоніну, як-от сертралін або есциталопрам (інколи з подовженням інтервалу QTc), психологічних методів терапії, як-от управління стресом і когнітивно-поведінкова терапія, а також фізичні вправи та участь у кардіологічній реабілітації (Levine et al., 2021; Vaccarino et аl., 2020). Майндфулнес-медитація є корисним доповненням під час роботи з настроєм та чинниками ризику розвитку АССЗ. Для всіх хворих групи ризику та осіб з АССЗ скринінг можна виконувати за допомогою опитувальника про стан здоров’я пацієнта (PHQ‑2). У разі підтвердження депресії пацієнтів слід скеровувати до фахівця для призначення відповідного лікування (Lichtman et al., 2008).
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті www.cmaj.ca