23 травня, 2021
Антиангінальна терапія стабільної ІХС: вибір лікаря-практика
Стенокардія залишається класичною ознакою та одним з основних критеріїв встановлення діагнозу ішемічної хвороби серця (ІХС). За результатами популяційних досліджень другої половини ХХ ст., специфічність симптому «типової стенокардії» становить приблизно 80-95%, а чутливість – 20-80%. Тобто діагностична цінність основної клінічної ознаки захворювання, яку можна виявити під час рутинного збору анамнезу, цілком зіставна з даними сучасних інструментальних методів обстеження. Останні необхідні для підтвердження діагнозу, стратифікації кардіоваскулярного (КВ) ризику чи виключення альтернативної патології. Наявність «типової стенокардії» – важливий показник, на який орієнтуються при визначенні передтестової ймовірності обструктивних уражень коронарних артерій (КА) у чинних європейських та вітчизняних рекомендаціях щодо ведення пацієнтів зі стабільною ІХС.
Прояви болю при стенокардії
Біль при стенокардії має характер короткого нападу (до 5‑10 хв), локалізується за грудиною, сприймається як стискання, печіння, тяжкість, провокується фізичними (ходьба) та емоційними навантаженнями і досить швидко зникає після припинення дії провокувального фактора чи внаслідок використання нітрогліцерину. Деякі пацієнти не сприймають свої відчуття як «біль», тому в разі підозри на стенокардію слід обов’язково запитувати в них про наявність відповідного дискомфорту. Можлива іррадіація болю у нижню щелепу, ліве плече, в область між лопатками та епігастрій.
У класичному варіанті симптоматика наростає при збільшенні навантаження, наприклад при ходьбі у пришвидшеному темпі, у вітряну чи холодну погоду, а також при підйомі сходами чи вгору. Можливе посилення симптомів при фізичній активності після переїдання чи одразу після пробудження у ранкові години. Виразність дискомфорту може зменшуватися при повторних навантаженнях, що має назву «синдром тренування».
Поширеність стенокардії серед осіб з ІХС
Поширеність стенокардії серед дорослого населення планети суттєво зростає з віком і для осіб після 65 років становить ~10‑14% незалежно від статі. За вітчизняними статистичними даними, поширеність усіх форм ІХС серед дорослого населення становить ~24%, зокрема, серед осіб працездатного віку – близько 10%. Стенокардія зустрічається у ~35,5% пацієнтів з ІХС, які звертаються по медичну допомогу (відповідно до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованиї) та третинної (високоспеціалізованої) медичної допомоги «Стабільна ішемічні хвороба серця», 2016. Наказ МОЗ України від 02.03.2016 №152). Існує думка, що українські кардіологи й терапевти часто встановлюють діагноз «стенокардія» без достатніх підстав, а типовій симптоматиці захворювання часто не приділяють належної уваги.
Наявність стенокардії не просто погіршує якість життя пацієнтів, але й суттєво підвищує ризик КВ-ускладнень, про що свідчать результати низки досліджень. За даними клініки університету Duke у США (n>17 000), типова стенокардія, яка мала місце під час госпіталізації хворих, асоціювалася з майбутнім несприятливим прогнозом і розвитком інфаркту міокарда (ІМ). У найбільшому сучасному реєстровому дослідженні CLARIFY (n>33 000) в осіб з ангінальними нападами комбінований показник КВ-смертність + ІМ зростав на 45%, а безпосередньо ІМ – на 67%, навіть за відсутності ознак ішемії міокарда під час діагностичних тестувань.
У пацієнтів із підтвердженим діагнозом ІХС частота нападів стенокардії залежить від певних обставин, серед яких:
- контроль факторів ризику, зокрема артеріального тиску (АТ), рівнів глікемії при цукровому діабеті, куріння;
- якість медикаментозного лікування;
- проведення реваскуляризаційних процедур.
Проте навіть за умови активного медичного нагляду і терапії у 20‑30% хворих залишаються ангінальні напади. За даними дослідження BRIDGE (за участю клінік із Великої Британії, Німеччини, Іспанії та Італії) приблизно половина амбулаторних хворих мали стенокардію ІІ функціонального класу (ФК), у ~14% напади виникали під час невеликих повсякденних фізичних навантажень (ІІІ ФК). В Україні, за даними реєстру CLARIFY, майже у кожного третього пацієнта із клінічними проявами захворювання діагностовано стенокардію ІІІ ФК.
У зв’язку з цим, чинні європейські та вітчизняні рекомендації приділяють значну увагу антиангінальній складовій терапії ІХС (ESC, 2019; Коваленко та співавт., 2020).
Медикаментозне лікування
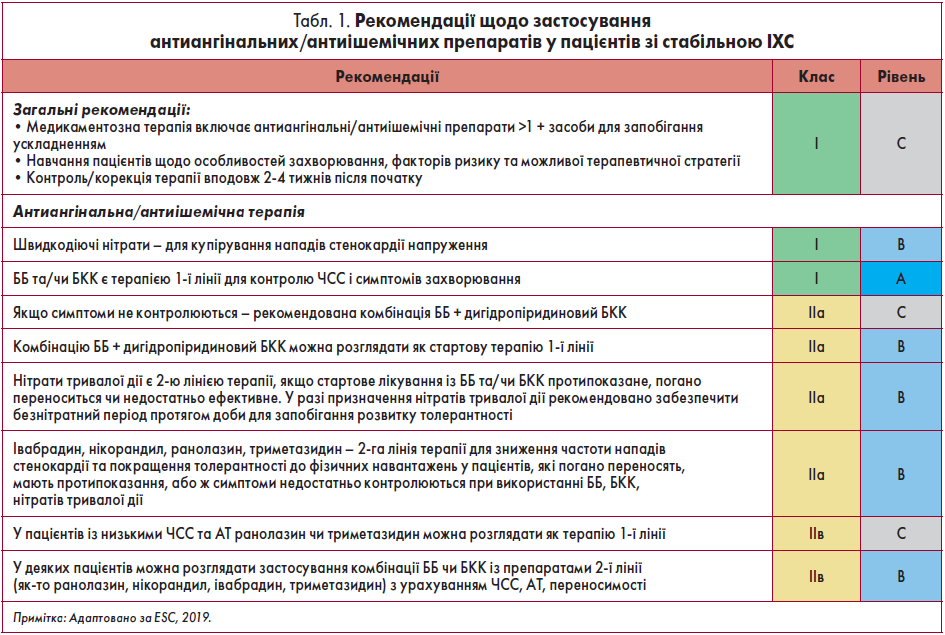
Сучасне фармакологічне лікування передбачає обов’язкове застосування антиангінальних/антиішемічних препаратів (≥1) та антитромбоцитарних і гіполіпідемічних засобів для запобігання розвитку КВ-ускладнень. Залишається незмінною концепція щодо призначення нітратів швидкої дії для купірування нападів стенокардії, бета-блокаторів (ББ) і блокаторів кальцієвих каналів (БКК) як препаратів першої лінії для тривалої профілактики нападів стенокардії (табл. 1).
Незважаючи на активне використання і дослідження протягом останніх 50 років усього переліку антиангінальних засобів (як 1-ї, так і 2-ї лінії), підтверджених даних у форматі сучасної доказової медицини стосовно ефективності різних варіантів фармакотерапії, особливо з огляду на їх прогностичний вплив, бракує. На основі системного огляду обраних для аналізу рандомізованих клінічних досліджень (РКД) із мінімальною кількістю учасників від 100 осіб, R. Ferrari еt al. зробили висновок, що за ефективністю жоден антиангінальний препарат не має переваг перед іншими. Проте автори підкреслюють приблизно однакові позитивні результати лікування з використанням трьох фармакологічних груп: ББ, дигідропіридинових БКК (зокрема, амлодипіну) та інгібітора If-каналів (івабрадину). Важливим є також той факт, що усі рекомендовані засоби для лікування стенокардії не мають достатніх доказів щодо впливу на прогноз захворювання.
Ефективність та безпека застосування бета-блокаторів
Вважається, що у пацієнтів із перенесеним ІМ чи хронічною серцевою недостатністю (СН) зі зниженою фракцією викиду (ФВ) лівого шлуночка (ЛШ) <40% використання ББ асоційоване з суттєвим зниженням смертності та КВ-ускладнень.
Для хворих зі стабільним перебігом захворювання без ІМ та СН даних щодо визначення прогностичного впливу ББ недостатньо через відсутність масштабних плацебо-контрольованих РКД. Певні питання виникають і щодо доцільності довготривалого призначення ББ із метою покращення прогнозу в післяінфарктних хворих. Наприклад, за результатами ретроспективного аналізу реєстру REACH, ББ не впливали на смертність осіб з ІХС незалежно від перенесеного ІМ та факторів ризику. Згідно з даними ретроспективного національного реєстру NCDR (за участю 755 215 хворих віком >65 років без СН та ІМ), призначення ББ під час виписки після черезшкірного коронарного втручання не супроводжувалося зниженням КВ-смертності протягом 30-денного та 3-річного термінів спостереження.
Однак у класичних дослідженнях та метааналізах другої половини ХХ ст. було відзначено сприятливий вплив ББ на перебіг ІХС у післяінфарктних хворих (Sendon et al., 2005). Так, за даними метааналізу 82 рандомізованих досліджень, призначення ББ супроводжувалося зниженням смертності та ризику повторного ІМ, незважаючи на застосування інших прогноз-модифікувальних заходів, таких як фібриноліз, приймання ацетилсаліцилової кислоти або інгібіторів ангіотензинперетворювального ферменту (Sendon et al., 2005). Ретроспективний аналіз Cooperative Cardiovascular Project (дані >200 тис. післяінфарктних пацієнтів) засвідчив, що використання ББ приводить до зниження смертності, незалежно від віку, раси, наявності хронічного обструктивного захворювання легень (ХОЗЛ), цукрового діабету, показників АТ, ФВ ЛШ, частоти серцевих скорочень (ЧСС), функції нирок та інших видів лікування, включно з реперфузійною терапією.
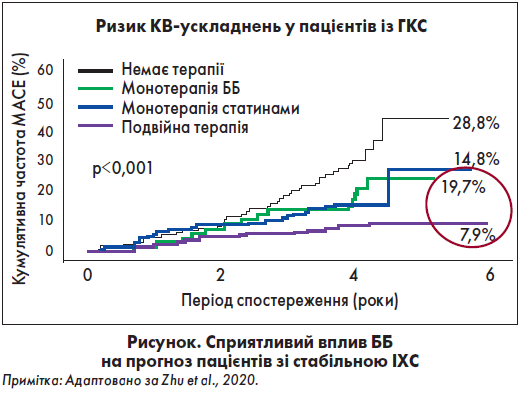
Беззаперечний позитивний вплив на тривалість життя й перебіг захворювання ББ мали у широкого загалу осіб із СН, починаючи з тих, у кого зниження ФВ виникало під час гострого ІМ (наприклад, учасників дослідження CAPRICORN), і закінчуючи хворими, в яких СН була завершальним етапом серцево-судинного континууму. Призначення ББ за наявності СН супроводжується зниженням смертності на ~30‑35%. Для таких пацієнтів ББ є обов’язковою складовою терапії незалежно від етіології недостатності. Наявність у них ІХС і стенокардії є дуже вагомим аргументом на користь призначення ББ. Позитивні результати щодо прогностичного впливу ББ були отримані і в нещодавніх РКД (Zhu et al., 2020; Hong, Barry, 2018; Sorbets et al., 2018). Пацієнти, які перенесли аортокоронарне шунтування, на тлі прийому ББ мали кращий віддалений прогноз, із нижчим ризиком смертності та КВ-подій, незалежно від перенесеного ІМ. Сприятливий вплив ББ на прогноз осіб зі стабільною ІХС було продемонстровано L. Zhu et al. (2020) (рис. 1). Автори оцінювали результати монотерапії ББ, статинами, а також застосування комбінації ББ та статинів порівняно з відсутністю лікування протягом шести років у пацієнтів після гострого коронарного синдрому. Зменшення ймовірності розвитку великих КВ-подій (МАСЕ) більш ніж утричі спостерігалося на фоні прийому ББ у поєднанні зі статинами. Монотеріпія ББ супроводжувалася, хоча й не таким значним, але суттєвим зниженням частоти МАСЕ приблизно на третину (в абсолютних значеннях на ~10%).
J. Hong і A.R. Barry (2018) проаналізували дані восьми когортних досліджень за участю хворих, які перенесли ІМ та черезшкірне коронарне втручання (без ознак СН). Терміни спостереження становили від 1 до 5 років. У двох із цих РКД прийом ББ супроводжувався зниженням смертності від усіх причин. Ще в одному випробуванні було зареєстроване зменшення ймовірності летальних наслідків через КВ-події, але це не стосувалося випадків раптової смерті. В іншому дослідженні протягом 3-річного терміну мало місце зниження частоти КВ-смерті, однак показники щодо повторного ІМ чи інсульту не покращувалися. У підсумку автори відзначили дещо неоднозначні результати щодо прогностичного впливу ББ у пацієнтів після ІМ у «реперфузійну еру», тобто в сучасних умовах. Проте у половині досліджень використання саме цих препаратів, так чи інакше, супроводжувалося зменшенням кількості смертельних випадків.
За даними масштабного реєстру CLARIFY, в якому взяли участь >33 тис. пацієнтів із підтвердженим діагнозом стабільної ІХС з 45 країн світу, призначення ББ супроводжувалося 32% зниженням смертності від усіх причин: відносний ризик (ВР) 0,68; довірчий інтервал (ДІ) 0,50‑0,91 (р=0,01). Однак така тенденція мала місце виключно у підгрупі хворих, які перенесли ІМ <1 року тому. Слід відзначити, що, навіть за суто статистичними даними реєстру, використання ББ не можна визнати оптимальним. Наприклад, у європейській популяції більш як 40% хворих не приймали достатніх для контролю ЧСС доз препаратів – майже у кожної третьої особи, залученої у дослідження, ЧСС під час терапії була >70 уд/хв (Sorbets et al., 2018).
Отже, на сьогодні критично бракує даних щодо прогностичного впливу ББ у пацієнтів зі стабільною ІХС, зокрема після перенесеного ІМ. Розбіжності у результатах наявних РКД, метааналізів, реєстрових та обсерваційних досліджень можна пояснити відмінностями популяцій залучених хворих, використанням різних препаратів ББ, відсутністю системного підходу до їх дозування та контролю ЧСС як показника терапевтичної ефективності тощо. Для визначення доцільності довготривалого використання ББ після ІМ, як і для загалу пацієнтів з ІХС, необхідні спеціально сплановані РКД із достатньою кількістю учасників та коректним призначенням сучасних препаратів ББ щодо дозування й термінів спостереження.
Однак слід зауважити, що висока антиангінальна ефективність ББ доведена тривалою клінічною практикою і не підлягає сумніву. За відсутності протипоказань антиангінальну терапію пацієнта з ІХС розпочинають саме із ББ. Препарати знижують частоту і тяжкість нападів стенокардії, збільшують толерантність до фізичного навантаження – як у щоденному житті хворих, так і під час тестів із дозованими навантаженнями на велоергометрі чи тредмілі. ББ показані за наявності безбольової/безсимптомної ішемії міокарда, оскільки запобігають її розвитку. За даними різних досліджень, близько 80% пацієнтів зі стенокардією приймають ББ.
Антиангінальну/антиішемічну дію ББ насамперед пов’язують із блокадою β1-адренорецепторів серця, що приводить до зменшення потреби міокарда у кисні за рахунок зниження ЧСС, АТ і скоротливості міокарда. Серед гемодинамічних ефектів ББ одним із найбільш вагомих і доступних для контролю є вплив на ЧСС. Варто зазначити, що саме цей показник значною мірою визначає потребу міокарда в кисні. Крім того, ЧСС розглядають як незалежний фактор ризику КВ-ускладнень для пацієнтів з ІХС. Зниження ЧСС і, відповідно, подовження періоду діастоли має значення для покращення перфузії міокарда та збільшення колатерального кровотоку.
Важливою терапевтичною характеристикою ББ вважають також їх антиаритмічну дію за рахунок прямого електрофізіологічного впливу на серце, як-то уповільнення серцевого ритму, атріовентрикулярної (АВ) провідності та пригнічення спонтанної ектопічної активності. Блокування дії катехоламінів приводить до розвитку цілої низки інших ефектів, зокрема запобігання апоптозу кардіоміоцитів, мікроваскулярним пошкодженням та агрегації тромбоцитів, зменшення механічного навантаження на наявні атеросклеротичні бляшки й перешкоджання їх розриву, стабілізації клітинних і лізосомальних мембран, захисту клітин від катехоламін-індукованої втрати калію, впливу на експресію міокардіальних генів тощо.
Дозування ББ підбирають так, щоб забезпечити ЧСС у стані спокою 55‑60 уд./хв. У разі тяжкої стенокардії показник ЧСС може бути ще нижчим (до 50 уд./хв), за відсутності зумовлених брадикардією симптомів. Прийом ББ гальмує підвищення ЧСС під час фізичної активності, що вважається суттєвим фактором стосовно запобігання стенокардії напруження. У зв’язку з цим «ідеальна» доза препарату має утримувати ЧСС під час навантаження на рівні до 75% від порогової, тобто такої, що провокує появу ішемії / нападу стенокардії. У разі необхідності відмови від ББ дозу препарату зменшують поступово з урахуванням динаміки клінічних та гемодинамічних параметрів через можливість розвитку «синдрому відміни».
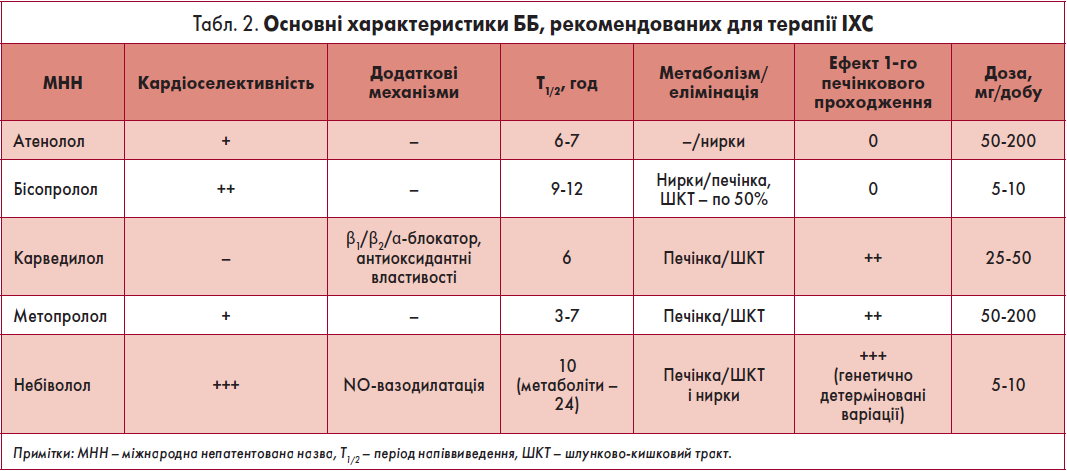
Для лікування ІХС за показаннями можна використовувати всі сучасні ББ, зареєстровані в Україні. Вибір конкретного препарату залежить від індивідуальних особливостей і потреб пацієнта, а також визначається фармакологічними характеристиками діючого засобу (табл. 2). Для хворих на супутню СН рекомендовані бісопролол, карведилол та метопролол, оскільки ці препарати вивчали у масштабних, спеціально спланованих РКД.
Важливою характеристикою ББ, на яку орієнтується сучасна кардіологія, є кардіоселективність препарату, що дозволяє значною мірою знизити ризик побічних реакцій, особливо за наявності ХОЗЛ, тяжких симптомів захворювань периферичних артерій, а також в осіб похилого віку.
Загалом ББ добре переносяться. Абсолютних протипоказань щодо їх призначення не так багато. Препарати не застосовують за наявності гіперчутливості, бронхіальної астми, вазоспастичної стенокардії, брадисистолії. З обережністю ББ слід використовувати у пацієнтів із ХОЗЛ (рекомендоване паралельне лікування бронхолегеневої патології) та захворюваннями периферичних артерій (обов’язковий моніторинг клінічних проявів). У European Survey (2005) серед хворих на стабільну стенокардію протипоказання щодо застосування ББ реєструвалися у ~10% випадків. У дослідженні CLARIFY серед учасників, які не приймали ББ через побоювання отримати побічні реакції, тільки 40% мали реальні протипоказання щодо їх призначення.
З огляду на ефективність та сприятливий профіль безпеки, на сьогодні одним із найбільш широко призначуваних ББ у світі та, зокрема, Україні залишається бісопролол. За рахунок високої кардіоселективності препарат меншою мірою впливає на тонус бронхів і периферичних судин, вуглеводний/ліпідний обмін, статеву функцію у чоловіків. Він є амфофільною сполукою (тобто розчиняється в жирах і воді) та має два рівноцінні шляхи елімінації – нирковий і печінковий (по ~50%), які за потреби здатні компенсувати один одного. Це дає змогу застосовувати його у пацієнтів із помірною нирковою чи печінковою недостатністю без корекції дозування, а також в осіб похилого віку, в яких можливі подібні порушення. Амфофільність бісопрололу забезпечує практично повне всмоктування діючої речовини зі шлунково-кишкового тракту незалежно від їжі. Завдяки довготривалій дії (Т1/2 до 12 год) бісопролол призначають у зручний для хворого спосіб – 1 раз на добу.
Крім того, варто підкреслити, що бісопролол являє собою один із найбільш вивчених ББ. Терапевтичну ефективність препарату підтверджено результатами відповідних клінічних досліджень за участю хворих на стабільну ІХС – TIBBS та хронічну СН – CIBIS І, ІІ, ІІІ. У двох випробуваннях кінця 80-х рр. бісопролол продемонстрував переваги перед атенололом (BIMS) та метопрололом (BISOMET) у пацієнтів з артеріальною гіпертензією (АГ).
Ефект терапії блокаторами кальцієвих каналів
БКК, як і ББ, відносяться до антиангінальної терапії 1-ї лінії. Препарати ефективно зменшують клінічну симптоматику та прояви ішемії міокарда. Недигідропіридинові БКК (що знижують ЧСС) верапаміл та дилтіазем показані для лікування різних видів стенокардії (напруження, вазоспастичної, нестабільної), а також суправентрикулярних тахіаритмій і АГ.
Дигідропіридинові БКК (ніфедипін, амлодипін, фелодипін, лерканідипін) характеризуються значною судинною селективністю з мінімальним впливом на міокард. Окрім антиангінального ефекту, вони суттєво знижують АТ.
Для постійної терапії серцево-судинних захворювань рекомендовані БКК тривалої дії чи їх пролонговані лікарські форми. Загалом препарати цієї фармакологічної групи для профілактики нападів стенокардії приймають від 20 до 35% пацієнтів, переважно йдеться про дигідропіридинові похідні. Наприклад, за даними реєстру CLARIFY (2014), в Україні БКК призначали 22% хворих, із них верапаміл + дилтіазем – 3%, дигідропіридинові БКК – 19%. Таким був вибір лікарів-практиків.
Використання верапамілу та дилтіазему протипоказане разом із ББ, оскільки таке поєднання може призвести до розвитку/прогресування СН, виразної брадикардії чи АВ-блокади. Блокади та СН – найбільш небезпечні побічні реакції під час монотерапії недигідропіридиновими БКК. Досить часто (до 25%) верапаміл спричиняє констипацію.
Слід звернути увагу на терапевтичні антиангінальні дози недигідропіридинових ББК. Державний формуляр лікарських засобів України рекомендує для верапамілу 240‑480 мг/добу, для дилтіазему – 180‑360 мг/добу.
Головний біль, тахікардія та набряки нижніх кінцівок – характерні небажані ефекти дигідропіридинових БКК. Окрім того, останні потрібно з обережністю призначати пацієнтам із тяжким аортальним стенозом та обструктивною кардіоміопатією. За виключенням амлодипіну, застосування БКК протипоказане пацієнтам із СН та систолічною дисфункцією ЛШ.
Серед дигідропіридинових БКК найчастіше використовуваним і водночас найбільш вивченим у великих РКД є препарат амлодипін. Він характеризується тривалим періодом напіввиведення (35‑38 год), що забезпечує стабільний терапевтичний ефект протягом доби і, відповідно, можливість його призначення один раз на день. Амлодипін показаний для лікування різних видів стенокардії (Petkar et al., 1994; Chahine et al., 1993). Це єдиний БКК, який можна застосовувати для профілактики ангінальних нападів у пацієнтів із СН. За даними РКД, амлодипін (5‑10 мг/добу) був ефективнішим за ББ та атенолол (50 мг/добу) щодо попереджання індукованої навантаженням ішемії. Комбінація зазначених препаратів продемонструвала ще вищу ефективність (Knight et al., 1998).
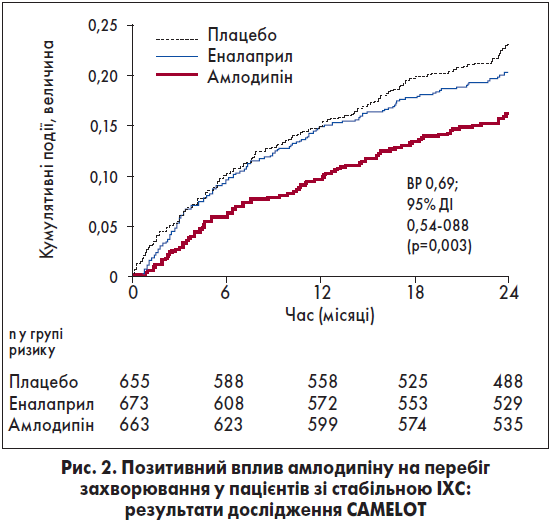
Амлодипін натепер залишається єдиним із БКК, який у сучасному РКД CAMELOT продемонстрував позитивний вплив на перебіг захворювання у 1991 пацієнта зі стабільною ІХС (рис. 2). Хворі з підтвердженим обструктивним ураженням хоча б однієї КА на додаток до базової терапії отримували амлодипін (10 мг/добу), еналаприл чи плацебо. Тривалість дослідження становила 24 місяці. Призначення амлодипіну, на відміну від інших варіантів терапії, супроводжувалося вірогідним зниженням на 31% показника комбінованої кінцевої точки (КВ-смерть, ІМ, потреба у реанімації/реваскуляризації/госпіталізації через напади стенокардії, інсульт / транзиторна ішемічна атака).
Ефект препарату було реалізовано здебільшого за рахунок зменшення потреби у реваскуляризаційних втручаннях та випадків стаціонарного лікування хворих у зв’язку зі стенокардією. Слід відзначити, що базова терапія у дослідженні CAMELOT цілком відповідала сучасним вимогам: ацетилсаліцилову кислоту приймали 89%, статини – 83%, ББ – 74% учасників. Результати цього РКД внесені в офіційні показання для призначення амлодипіну Управлінням із контролю за якістю харчових продуктів та медикаментів США (FDA).
Позитивний вплив комбінації ББ із дигідропіридиновим БКК
Для підвищення ефективності лікування стенокардії ББ рекомендовано комбінувати з дигідропіридиновими БКК. Європейський (2019) та вітчизняний протоколи щодо стабільної ІХС передбачають призначення такої комбінації у якості стартової терапії 1-ї лінії (табл. 1). Особливо актуальне поєднання цих препаратів для пацієнтів із тяжкою стенокардією (>ІІ ФК). Проте використання ББ разом із дигідропіридиновим БКК може бути корисним для більшості хворих, якщо коректна монотерапія не позбавляє клінічної симптоматики, або ж необхідні додаткові засоби для контролю такого важливого фактора ризику, як АГ.
Слід зазначити, що комбінація ББ + дигідропіридиновий БКК натепер недооцінюється і використовується недостатньо активно, хоча результати низки клінічних досліджень свідчать про її оптимальну антиангінальну ефективність за будь-якого ФК стенокардії. Одна з таких ґрунтовних робіт, у якій порівнювали ефективність різних варіантів комбінованої антиангінальної терапії, належить J. Belsey et al. (2015). Автори проаналізували результати лікування стенокардії за даними 46 РКД, де порівнювали 71 варіант медикаментозної терапії. Було оцінено загальновизнані параметри антиангінальної ефективності, такі як:
- частота нападів стенокардії;
- динаміка потреби у нітрогліцерині;
- загальна тривалість навантаження;
- час до появи болю / депресії сегмента ST при проведенні проб із дозованим фізичним навантаженням.
Комбінація ББ із дигідропіридиновим БКК виявилася найбільш ефективною у всіх доступних для аналізу РКД. Деякі препарати другої лінії (нітрати тривалої дії, ранолазин, триметазидин) також демонстрували дієвість у поєднанні з ББ чи БКК, але не в усіх дослідженнях.
Прихильність до лікування і регулярний прийом призначених медикаментів є важливими умовами більш сприятливого перебігу будь-якого хронічного захворювання, зокрема ІХС. У сучасній світовій практиці визнано, що використання фіксованих комбінацій лікарських засобів, а отже, зменшення кількості таблеток, які необхідно щоденно приймати хворому, сприяють значному зростанню прихильності до терапії та, відповідно, її ефективності.
Особливе місце в лікуванні стенокардії посідає препарат Алотендин виробництва компанії «ЕГІС». Алотендин – це єдина в Україні фіксована комбінація бісопрололу та амлодипіну, що показана для терапії АГ та/чи стенокардії. Препарат випускається у широкому спектрі дозувань молекул бісопрололу та амлодипіну – 5/5, 5/10 та 10/5 мг, що забезпечує можливість його оптимального призначення залежно від індивідуальних потреб хворих.
Список літератури знаходиться в редакції