22 грудня, 2021
Цукровий діабет 2 типу і серцево-судинна патологія
У вересні 2021 року у Львові відбулося засідання нового циклу науково-практичного освітнього проєкту «Школа ендокринолога», який є якісно новим рівнем циклової освіти фахівців із діагностики і лікування пацієнтів із різною ендокринною патологією. «Школа ендокринолога» – це сучасна і найактуальніша інформація, а також унікальна можливість ознайомитися з новими напрямами не лише в ендокринології, а й у медицині загалом.
Про зміни в парадигмі лікування цукрового діабету (ЦД) 2 типу, а також яким чином впливає наявність ЦД на ризик виникнення серцево-судинної патології у своєму виступі на заході докладно розповіла спеціаліст із клінічних досліджень у галузі патогенезу розвитку серцево-судинних захворювань та цукрового діабету та ожиріння, завідувач кафедри ендокринології Льівського національного медичного університету ім. Данила Галицького, доктор медичних наук, професор Аліна Мечиславівна Урбанович.
Ключові слова: цукровий діабет 2 типу, глікований гемоглобін, серцево-судинні захворювання, інгібітори натрій-залежного ко-транспортера глюкози 2 типу, хронічна хвороба нирок, агоністи рецепторів глюкагоноподібного пептиду 1.
Свою доповідь професор А.М. Урбанович почала зі змін парадигми в лікуванні ЦД 2 типу, які відбулися останніми роками. Ще не так давно ендокринологи вважали, що ключовим у патогенезі є дисфункція бета-клітин та інсулінорезистентність. У 2008-2009 рр. професор Де-Фрунзо опублікував своє дослідження з фактично новими складовими патогенезу ЦД 2 типу у вигляді загрозливого октету. Наступною зміненою складовою патогенезу був перехід від глюкоцентричного підходу до пацієнтоорієнтованості і профілактики серцево-судинних (СС) і ниркових подій. Згодом усе частіше вчені-ендокринологи почали не лише констатувати наявність патології серця і нирок, але й звертати увагу на їх профілактику.
Зміна парадигми в лікуванні ЦД 2 типу (2018-2019 рр.) (De Fronzo R. et al., 2019; Inzucchi S.E. et al., 2015)
- Від глюкоцентричного до пацієнтоорієнтованого підходу і профілактики СС і ниркових подій.
- Від дисфункції β-клітин та інсулінорезистентності до «загрозливого октету».
- Від розгляду патології серця і нирки як ускладнень до терапевтичної мішені.
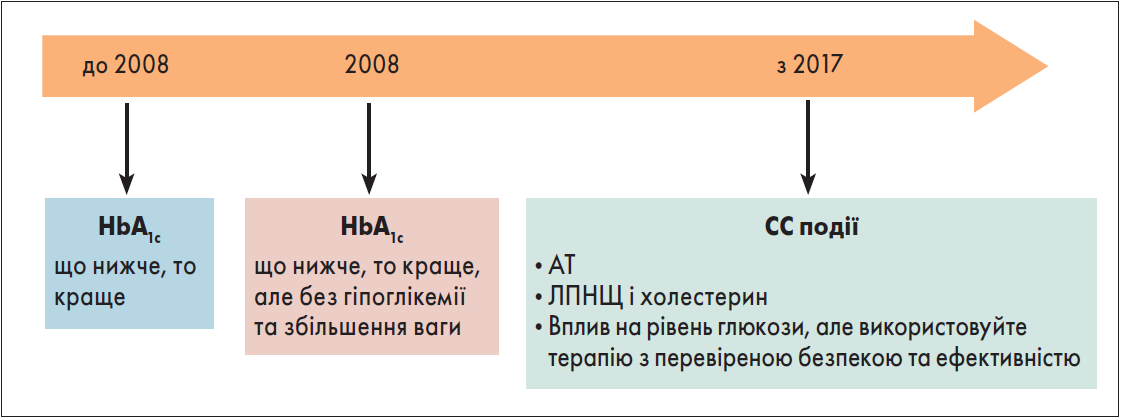
Відбулася також еволюція цілей лікування ЦД 2 типу. До 2008 року вважали: що нижчий рівень глікованого гемоглобіну (HbA1с), то краще для пацієнта, але після завершення багатьох клінічних досліджень у рекомендаціях зазначається, що лікарі мають прагнути досягти в пацієнтів цільового рівня HbA1с, однак без гіпоглікемії та збільшення ваги. І вже з 2017 року всі авторитетні вчені кажуть про необхідність досягнення цільових рівнів артеріального тиску (АТ), ліпопротеїнів низької щільності (ЛПНЩ) і холестерину; крім того, важливо не лише впливати на рівень глюкози, а й зважати на наявність гіпоглікемії, надлишкової маси тіла, а також запобігати розвитку СС і ниркових патологій (рис. 1).
Рис. 1. Еволюція цілей лікування ЦД 2 типу
(American Diabetes Association, Diabetes Care; 2008, 2021)
Ключові ускладнення, асоційовані із ЦД 2 типу, розділяють на макроваскулярні (інфаркт міокарда, інсульт, захворювання периферичних артерій) і мікроваскулярні (ретинопатія, нефропатія, нейропатія) (Fowler M.J., 2008). Саме вони призводять до розвитку серцевої недостатності (СН) в пацієнтів.
На жаль, СН і хронічна хвороба нирок (ХХН) зазвичай є першими проявами СС патології в пацієнтів із ЦД 2 типу і факторами СС ризику.
Згідно з даними реєстрів 6 країн із високим рівнем доходів: Великої Британії, Німеччини, Норвегії, Швеції, Нідерландів, Японії, аналіз даних понад 700 тис пацієнтів із ЦД 2 типу і факторами ризику серцево-судинних захворювань (ССЗ) показав, що більш як 137 тис (18%) пацієнтів мали першу подію – кардіоренальну патологію (24% – СН і 36% – ХХН), а в 60% випадків пацієнти мали ризик розвитку кардіоренальної патології і сталося це за короткий час (приблизно за 4 роки) від моменту виявлення ЦД 2 типу (Birkeland K.I. et al., 2019).
Варто зазначити, що за останнє десятиріччя кардіоренально-метаболічні захворювання є провідними причинами смерті в усьому світі. Дослідження останніх років демонструють, що смертність від хронічних захворювань нирок починаючи з 1990 року зросла вдвічі. ЦД є 7-ю найвищою причиною смерті у світовій популяції, унаслідок ССЗ щороку вмирають 17,7 млн осіб (у США 1 з 9 смертей – через СН) (Mozaffarian et al., 2016).
Сьогодні лікар не має розглядати одну хворобу окремо, тому що вони пов’язані між собою і впливають одна на одну. У разі збільшення рівня HbA1с на 1% відносний ризик ССЗ збільшується приблизно на 20% (Avogaro et al., 2016; Emerging risk factor collaboration, 2014). Прогресування СН і ХХН пов’язане з недостатнім контролем рівня HbA1с і зі збільшенням ризику розвитку ЦД 2 типу (Avogaro et al., 2016; Demant M. et al., 2014). Крім того, підвищення індексу маси тіла (ІМТ), ожиріння асоціюються з підвищеним ризиком ССЗ і ЦД 2 типу (Field A.E. et al., 2001). Останніми роками опубліковано чимало статей і рекомендацій із ведення пацієнтів із неалкогольною жировою хворобою печінки (НАЖХП). Показано, що пацієнти із ЦД 2 типу і НАЖХП мають підвищений ризик розвитку СС патології (Lautamaki R. et al., 2006; Targher J. et al., 2007; Ballestri S. et al., 2014). Фактори ризику виникнення ССЗ також наявні на початку формування ХХН. Згідно зі статистичними даними, у майже 40% пацієнтів із ССЗ виявляють супутню ХХН (Shita N. et al., 2011). Саме тому серцево-ниркові захворювання є важливим раннім ускладненням ЦД 2 типу, яке варто враховувати під час діагностики, лікування і профілактики (панель 1).
Панель 1.
У пацієнтів із ЦД 2 типу на ранніх етапах необхідно виявляти: (Birkeland L.I. et al., 2019)
1. СН
- симптоми, ознаки, біомаркери, дані ехокардіографії тощо.
2. ХХН
- біомаркери: співвідношення альбуміну до креатиніну (САК), розрахункова швидкість клубочкової фільтрації (рШКФ);
- симптоми, ознаки тощо.
Фактори ризику СН і ХХН в разі ЦД 2 типу однакові, основними є вік, стать, етнічна приналежність, куріння, наявність артеріальної гіпертензії, ожиріння.
ЦД може спричинити розвиток СН внаслідок мікросудинних і макросудинних порушень (de Simone G. et al., 2010). Хворі на ЦД 2 типу входять у групу ризику розвитку атеросклеротичних подій, що призводять до СН, зниження фракції викиду (ФВ). Крім того, пацієнти з ЦД 2 типу потрапляють в групу ризику розвитку СН через пряму запальну дію (хронічне неспецифічне запалення) щодо мікросудинного русла міокарда. Такий механізм розвитку СН, опосередкований мікросудинними порушеннями міокарда БЕЗ атеросклерозу, домінує в пацієнтів із ЦД 2 типу.
Але варто пам’ятати, що ХХН також є ключовим фактором прогресування СН у коморбідних пацієнтів (Naior M. et al., 2017), причому СН у них характеризується значно швидшим прогресуванням і тяжчим перебігом. Зважаючи на це, профілактика розвитку ускладнень має проводитись якомога раніше.
Американські та європейські рекомендації з лікування ЦД 2 типу пропонують таку кардіорено-метаболічну стратегію: (Buse J.B. et al. 2020, ADA 2020, Cosentino F. et al., 2020)
- Поточне лікування ЦД 2 типу орієнтоване на пацієнта для запобігання ускладненням і оптимізації якості життя.
- Профілактика СН і ХХН є клінічними цілями лікування ЦД 2 типу.
- Чинні міжнародні керівництва рекомендують розпочинати терапію препаратами групи інгібіторів натрій-залежного котранспортера глюкози 2 типу (іНЗКТГ‑2) та агоністів рецепторів глюкагоноподібного пептиду‑1 (арГПП‑1) у пацієнтів із підвищеним СС ризиком або встановленим захворюванням серця, СН або ХХН, незалежно від значень рівня HbA1с.
Чому саме іНЗКТГ‑2?
На сьогодні відомо про приблизно 16 потенційних кардіоренальних механізмів іНЗКТГ‑2. Взаємодія кожного механізму має значення для реалізації протекторних властивостей.
Дапагліфлозин (Форксіга) є представником цієї групи і використовується разом із дієтою і фізичними вправами, а іноді – з іншими ліками, для зниження рівня глюкози в крові в пацієнтів із ЦД 2 типу. Препарат також застосовують для зменшення ризику госпіталізації і смертності внаслідок СН у пацієнтів із цією патологією разом із ССЗ або якщо в них є численні фактори ризику їх розвитку, а також для зменшення ризику прогресування захворювання нирок. Форксіга знижує рівень глюкози в крові, змушуючи нирки виводити більшу кількість глюкози із сечею.
Механізм дії речовини дапагліфлозин не обмежується лише глікемічним контролем. Дапагліфлозин позиціонується як кардіо- і ниркова терапія, яка запобігає розвитку ЦД 2 типу, ХХН і СН (Панель 2; Wiviott S.D. et al., 2019).
В Україні препарат Форксіга на сьогодні зареєстрований, і кожен ендокринолог має свій клінічний досвід його застосування в пацієнтів із ЦД 2 типу. Результати великих рандомізованих клінічних досліджень DECLARE і DapaHF, опубліковані в наукових журналах, демонструють, що препарат Форксіга має високі кардіо- і нефропротекторні властивості, захищає від прогресування ЦД, ХХН і СН.
Панель 2.
Основні кардіоренальні механізми іНЗКТГ‑2
- Дія на стінку лівого шлуночка (ЛШ) – зменшення напруження, покращення доставки кисню, зменшення оксидативного стресу, зниження активності натрієво-водневого обміну.
- Вплив на натріурез, діурез, відновлення тубулогломерулярного зворотного зв’язку, зниження гломерулярної гіпертензії, підвищення дистальної доставки натрію, глюкозурія, зниження тубулярного навантаження.
- Зниження АТ, збільшення маси еритроцитів, позитивний вплив унаслідок кетогенезу, глюкагону та зниження інсулінорезистентності.
- Зниження об’єму плазми, зменшення активності симпатичної нервової системи, підвищення активності еритропоетину, зниження глікемії, маси тіла і збільшення кількості вільних жирних кислот.
У дослідженні DECLARE був доведений дуже високий нефропротекторний ефект препарату і показаний можливий регрес нефропатії, що супроводжується покращенням функції нирок, зниженням відносного ризику розвитку нефропатії на 47%, зниження ж відносного ризику розвитку термінальної стадії ХХН становить 69%. Форксіга знижує ризик розвитку СС та загальної смертності у пацієнтів із СН зі зниженою ФВ (СНзнФВ). Ефект зниження смертності на тлі СНзнФВ продемонстрований у пацієнтів із/без ЦД 2 типу в анамнезі.
Згідно з інструкцією до застосування препарату пацієнти з ЦД і неадекватним контролем глікемічного профілю можуть використовувати препарат Форксіга, якщо ШКФ ≥45 мл/хв/1,73 м², але хворим із СН можна призначати і з нижчою ШКФ, зокрема 30 мл/хв. У таких пацієнтів цукрознижувальний ефект буде дещо слабший, але водночас вони матимуть користь від кардіо- і нефропротекторної дії препарату. Досвід застосування дапагліфлозину для лікування СН в пацієнтів із порушенням функції нирок тяжкого ступеня (ШКФ <30 мл/хв/1,73 м²) є обмеженим.
У пацієнтів із СН і ЦД 2 типу, які отримують дапагліфлозин, у разі якщо ШКФ <45 мл/хв/1,73 м² упродовж тривалого часу, необхідно розглянути можливість додаткової гіпоглікемічної терапії. Але застосування дапагліфлозину потрібно залишити для забезпечення кардіопротекції в пацієнтів із ЦД 2 типу та СНзнФВ.
У рекомендаціях ADA (Американської діабетологічної асоціації) 2021 року щодо вибору цукрознижувальної терапії (ЦЗТ) враховують наявність СС ризику (рис. 2). Рекомендовано призначати іНЗКТГ‑2, якщо рШКФ >30 мл/хв/1,73 м² для забезпечення СС переваг (кардіо- і нефропротекція). Зниження рШКФ прямо корелює з цукрознижувальною ефективністю іНЗКТГ‑2. Також рекомендовано призначати препарат цієї групи якомога раніше, щоб забезпечити контроль ЦД і покращити прогноз (панель 2).
Рис. 2. Рекомендації ADA 2021 щодо вибору ЦЗТ: з урахуванням СС ризику
Призначення препарату Форксіга для різних груп пацієнтів – як із ЦД 2 типу, так із СН – це завжди єдина доза, тобто 10 мг, без титрації, 1 раз на добу незалежно від прийому їжі.
Аби зменшити ризик госпіталізації з приводу СН в пацієнтів із ЦД 2 типу і встановленими ССЗ або множинними факторами ризику їх виникнення, рекомендовано призначати препарат у дозі 10 мг/добу.
Така сама доза рекомендується для зменшення ризику СС смерті і госпіталізації внаслідок СН у дорослих пацієнтів із СН (клас II-IV за NYHA) зі зниженою ФВ. Препарат Форксіга також впливає на зменшення ризику стійкого зниження рШКФ, настання термінальної стадії захворювання нирок, СС смерті і госпіталізації через СН у дорослих пацієнтів із ХХН, яким загрожує прогресування.
Закінчуючи свій виступ, Аліна Мечиславівна наголосила на основних перевагах препарату Форксіга:
- запобігає кардіоренальним ускладненням у пацієнтів із ЦД 2 типу;
- є профілактикою СН при ЦД 2 типу;
- лікує СНзнФВ ЛШ;
- знижує ризик розвитку нефропатії у пацієнтів із ЦД 2 типу.
Згодом у хворих на ЦД і з підвищеним рівнем глюкози в крові розвиваються небезпечні для життя ускладнення, зокрема ССЗ, інсульт, з’являються проблеми з нирками, очима, відбувається ураження нервів.
Прийом препарату дапагліфлозину Форксіга, зміна способу життя (дієта, фізичні вправи, відмова від куріння) і регулярний контроль рівня глюкози в крові можуть допомогти контролювати захворювання і поліпшити здоров’я пацієнта. Така терапія може також запобігти ризику розвитку СН в пацієнтів із ЦД 2 типу, знизити ризик нефропатії, ускладнень, пов’язаних із діабетом, зокрема ниркової недостатності.
Підготувала Юлія Золотухіна