Корекція метаболічних порушень у хворих на артеріальну гіпертензію
На основі даних, представлених в оновлених рекомендаціях Європейського товариства кардіології / Європейського товариства гіпертензії (ESC/ESH, 2018) з лікування артеріальної гіпертензії
У вказаних рекомендаціях ESC/ESH детально розглядаються ризики виникнення кардіоваскулярних ускладнень у хворих на артеріальну гіпертензію (АГ) на тлі супутньої патології, яка супроводжується порушеннями обміну речовин, зокрема діабету (ЦД) 2-го типу, метаболічного синдрому тощо. Також представлені алгоритми діагностики та критерії вибору тактики лікування і профілактики АГ.
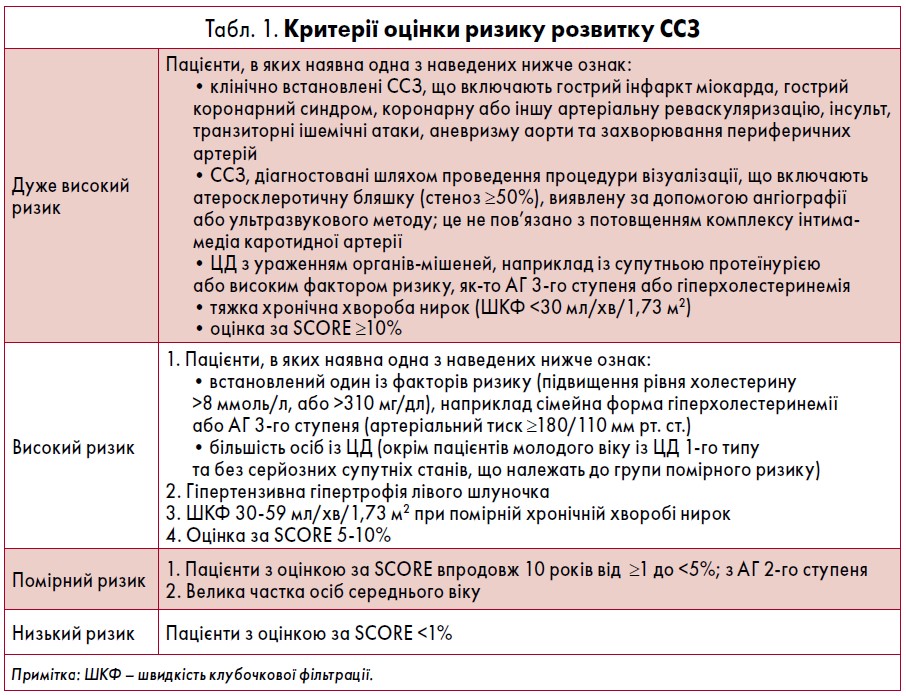
АГ, що досі є актуальною та глобальною проблемою, рідко зустрічається ізольовано та часто супроводжується патологічними симптомами, які є факторами ризику розвитку серцево-судинних захворювань (ССЗ) [1]. На сьогодні доступно чимало методів визначення ймовірності виникнення цієї хвороби. Із 2003 р. у європейських рекомендаціях щодо профілактики ССЗ пропонується використовувати шкалу SCORE для системної оцінки коронарного ризику, оскільки туди включено детальні бази даних великої когорти пацієнтів із АГ.
Відповідно до даних SCORE, ступені ризику розвитку ССЗ в осіб із АГ можна умовно поділити на:
- дуже високий;
- високий;
- помірний;
- низький.
Критерії оцінки ризиків виникнення ССЗ (за 10 років) представлені в таблиці 1.
Порушення метаболізму мають мультиплікативний вплив на ризик розвитку ССЗ. Отже, оцінка ймовірності виникнення кардіоваскулярної події у пацієнта з АГ та супутніми метаболічними порушеннями протягом певного періоду часу є важливою складовою процесу визначення стратегії спостереження, лікування та профілактики таких хворих [2].
Статини та ліпідознижувальні препарати
У пацієнтів з АГ, особливо у випадках, коли наявні супутні ЦД 2-го типу чи метаболічний синдром, часто виявляють атерогенну дисліпідемію. Такий стан характеризується підвищеним рівнем тригліцеридів, холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ) та низьким рівнем ХС ліпопротеїнів високої щільності (ХС ЛПВЩ).
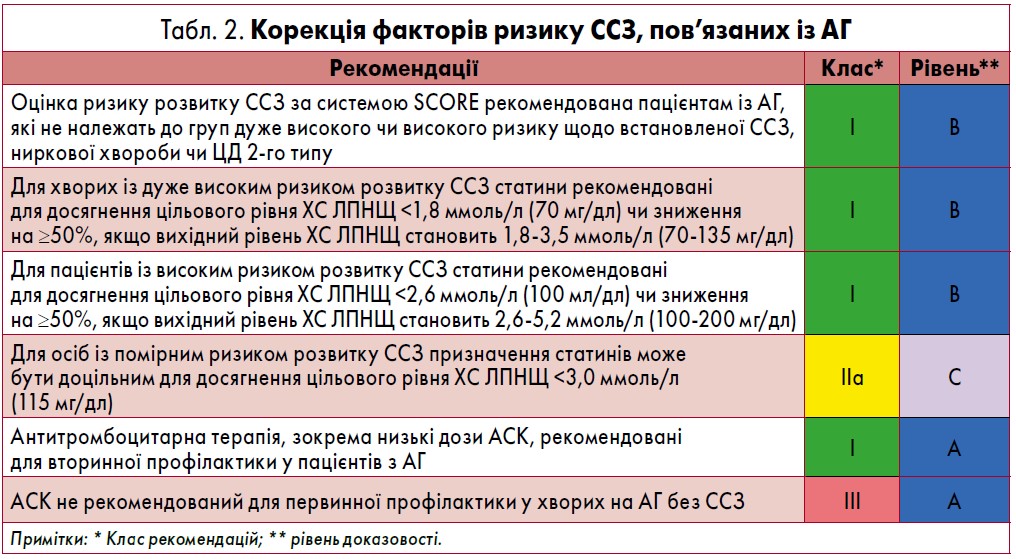
У рекомендаціях ESC/ESH вказано, що перевагу додавання статинів до стандартної антигіпертензивної терапії було достовірно доведено у дослідженні ASCOT-Lipid Lowering Arm (Sever P.S. et al., 2008) та інших клінічних випробуваннях [3, 4]. Крім того, звернено увагу на сприятливий ефект статинів для хворих без попередніх кардіоваскулярних подій. У дослідженнях ефективності застосування розувастатину JUPITER [15] та HOPE‑3 [16] показано, що зниження рівня ХС ЛПНЩ у пацієнтів із вихідним рівнем <3,4 ммоль/л (130 мг/дл) зменшувало вірогідність виникнення серцево-судинних ускладнень на 24-44%. Це обґрунтовує доцільність застосування статинів з метою профілактики у хворих на АГ із середнім та високим ступенем ризику розвитку ССЗ.
Як зазначено в останніх рекомендаціях ESC/EAS, у випадках, коли у пацієнтів з АГ наявні супутні ССЗ або ризик їхнього виникнення дуже високий, необхідне застосування статинів для досягнення цільового рівня ХС ЛПНЩ <1,8 ммоль/л (70 мг/дл) або зниження на ≥50%, якщо початковий рівень становить від 1,8 до 3,5 ммоль/л (від 70 до 135 мг/дл). У пацієнтів із високим кардіоваскулярним ризиком потрібно досягти цільового рівня ХС ЛПНЩ <2,6 ммоль/л (100 мг/дл) або зменшити на ≥50%, якщо вихідна концентрація ХС ЛПНЩ знаходиться у діапазоні між 2,6 та 5,2 ммоль/л (100-200 мг/дл) [5].
Також у рекомендаціях вказано на необхідність досягнення цільових рівнів ХС ЛПНЩ <2,6 ммоль/л (100 мг/дл) та сприятливий вплив терапії статинами у пацієнтів з інсультом в анамнезі [6].
Антитромбоцитарна та антикоагулянтна терапія
Найчастіше ускладнення АГ пов’язані з тромбозом. Зокрема, це облітеруюче захворювання артерій нижніх кінцівок, серцева недостатність (СН) або фібриляція передсердь (ФП), які є загальними станами, пов’язаними із тромбоемболією (системною або венозною) [7].
Питання антитромбоцитарної та антикоагулянтної терапії у пацієнтів з АГ було ґрунтовно розглянуте в Кокранівському метааналізі, що включав 4 рандомізованих дослідження за участю 44 012 пацієнтів. Автори дійшли висновку, що загалом ацетилсаліцилова кислота (АСК) не знижувала ризику розвитку інсульту чи кардіоваскулярних подій під час первинної профілактики у пацієнтів із підвищеним артеріальним тиском (АТ) порівняно із плацебо та не попереджала ССЗ. Інша ситуація із проведенням вторинної профілактики: повідомлялося, що антитромбоцитарне лікування у хворих на АГ викликало абсолютне зменшення серцево-судинних ускладнень на 4,1% порівняно із плацебо [8].
Переваги також не були продемонстровані щодо застосування антикоагулянтної терапії самостійно чи в комбінації з АСК у пацієнтів з АГ за відсутності показань, що потребують антикоагулянтів, таких як ФП, венозна тромбоемболія [8]. В осіб із неконтрольованою АГ, що використовують антикоагулянтну терапію, існує ризик розвитку внутрішньочерепної чи великої кровотечі [9]. В подібних випадках слід звернути особливу увагу пацієнта на таку ймовірність.
Ризики розвитку кровотеч визначали за шкалою HAS-BLAND (рахували по 1 балу за кожну з ознак):
• АГ;
• порушення функції нирок/печінки;
• інсульт;
• кровотечі в анамнезі або схильність до них;
• літній вік (>65 років);
• застосування алкоголю/ліків одночасно.
Крім того, оцінювання включало наявність неконтрольованої АГ (систолічний АТ >160 мм рт. ст.) як ще один із факторів ризику розвитку кровотеч [10]. Отримані дані необхідні для виокремлення пацієнтів із показником ≥3 відповідно до HAS-BLAND для наступного ретельнішого спостереження та регулярних оглядів таких хворих [8].
Рекомендації стосовно терапії факторів ризику ССЗ, асоційованих із АГ, наведені у таблиці 2.
Глюкозознижувальні препарати й АТ
Вплив нових глюкозознижувальних препаратів на рівень АТ та попередження серцево-судинних і ренальних ризиків, окрім очевидного ефекту на регуляцію концентрації глюкози у крові, привернув увагу спеціалістів після публікації рекомендацій Управління з контролю за харчовими продуктами та медикаментами США (FDA) щодо оцінки ймовірності розвитку кардіоваскулярних подій у нових підходах лікування ЦД 2-го типу. Новітнє покоління антидіабетичних засобів, таких як інгібітори дипептидилпептидази‑4 та глюкагоноподібні агоністи пептиду‑1, м’яко знижує рівень АТ та вагу. Глюкагоноподібні агоністи пептиду‑1 (ліраглутид і семаглутид) достовірно зменшують ризик розвитку ССЗ та загальну смертність у пацієнтів із ЦД 2-го типу (щодо визначення впливу вказаних препаратів на попередження СН необхідно провести ряд додаткових досліджень) [11, 12].
Інгібітори натрієво-глюкозного СО-транспортера‑2 – єдиний клас лікарських засобів, що паралельно зі зменшенням рівня глюкози знижують АТ за межі прогнозованих показників відповідно до впливу на вагу. Емпагліфозин і канагліфлозин продемонстрували скорочення СН, загальної і смертності від ССЗ, а також захисну дію на функцію нирок, а саме збільшення екскреції натрію та покращення тубулогломерулярного балансу [13, 14].
Підводячи підсумки вищевикладеного, варто зазначити, що глюкозознижувальна терапія у хворих на ЦД із супутньою АГ, без сумніву, має позитивний вплив не лише на метаболічні процеси, але й на зменшення ризиків розвитку серцево-судинних подій, СН, ренальних ускладнень.
Щодо антитромбоцитарної, антикоагулянтної терапії, АСК не рекомендовано використовувати для первинної профілактики осіб з АГ без ознак ССЗ. Проте для вторинної користь застосування антитромбоцитарних засобів у пацієнтів з АГ переважає над можливим негативним впливом. Терапія статинами доцільна і виправдана у багатьох категоріях хворих на АГ із метою лікування та профілактики кардіоваскулярних ускладнень.
Література
1. Mancia G., Facchetti R., Bombelli M. et al. Relationship of office, home, and ambulatory blood pressure to blood glucose and lipid variables in the PAMELA population, 2005.
2. Berry J.D., Dyer A. et al. Lifetime risks of cardiovascular disease, 2012.
3. Mancia.G, De Backer. G et al. Guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC), 2007
4. Piepoli M.F., Hoes A.W. at al. European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) / Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR), 2016.
5. Cholesterol Treatment Trialists’ Collaboration, Fulcher J., O’Connell R., Voysey M. et al. Efficacy and safety of LDL-lowering therapy among men and women: meta-analysis of individual data from 174,000 participants in 27 randomised trials, 2015.
6. Kernan W.N., Ovbiagele B. et al. Guidelines for the prevention of stroke in patients with stroke and transient ischemic attack: a guideline for healthcare professionals from the American Heart Association / American Stroke Association, 2014.
7. Lip G.Y. Hypertension and the prothrombotic state, 2000.
8. Lip G.Y., Felmeden D.C., Dwivedi G. Antiplatelet agents and anticoagulants for hypertension // Cochrane Database Syst Rev, 2011
9. Fribergт L. et al. Evaluation of risk stratification schemes for ischaemic stroke and bleeding in 182 678 patients with atrial fibrillation: the Swedish Atrial Fibrillation cohort study, 2012.
10. Lip G.Y. et al. Bleeding risk assessment and management in atrial fibrillation patients. Executive Summary of a Position Document from the European Heart Rhythm Association [EHRA], endorsed by the European Society of Cardiology [ESC] Working Group on Thrombosis. Thromb Haemost, 2011.
11. Marso S.P. et al. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes, 2016.
12. Marso S.P. et al. Semaglutide and cardiovascular outcomes in patients with type 2 diabetes, 2016.
13. Zinman В. et al. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes, 2015.
14. Neal B. et al. Canagliflozin and cardiovascular and renal events in type 2 diabetes, 2017.
15. Ridker P.M., Danielson E. et al. JUPITER Study Group. Rosuvastatin to prevent vascular events in men and women with elevated C-reactive protein // N Engl J Med. – 2008. – 359. – Р. 2195-2207.
16. Yusuf S., Bosch J. et al. HOPE‑3 Investigators. Cholesterol lowering in intermediate-risk persons without cardiovascular disease // N Engl J Med. – 2016. – 374. – Р. 2021-2031.
Підготувала Наталія Нечипорук
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 6 (61) грудень 2018 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....