COVID-19 у гастроентерології: що відомо на сьогодні?
З моменту спалаху захворювання у грудні 2019 р. пандемія COVID-19 поширилася майже на всі країни і території та призвела до довгострокових наслідків для всіх верств населення. Наприкінці квітня 2021 р. кількість людей, що захворіли на COVID-19 від початку пандемії, становила понад 140 млн, а щонайменше 3 млн людей померли.
Ризики COVID-19 пов’язані не лише із власне захворюванням, але й з необхідністю термінової реорганізації медичної допомоги, зокрема й гастроентерологічної. Особливо актуальним стало питання сприйнятливості, моніторингу, діагностики та лікування пацієнтів із хронічними захворюваннями органів шлунково-кишкового тракту (ШКТ).
COVID-19 і травна система: патофізіологія
Як відомо, для проникнення в клітини-мішені господаря вірус SARS-CoV-2 використовує поверхневий спайковий білок, за допомогою якого зв’язується із рецепторами ангіотензинперетворюючого ферменту 2 типу (АПФ2) після активації спайкового глікопротеїну трансмембранною сериновою протеазою 2 (TMPRSS2). Хоча в основному АПФ2 та TMPRSS2 експресуються на поверхні клітин дихального тракту, було встановлено, що у великій кількості вони експресуються також і на щіточковій облямівці ентероцитів, а повідомлення про кишкові прояви інфекції SARS-CoV-2 підкреслюють потенційний вплив запальної реакції кишечнику. Так, проникнення та реплікація вірусу SARS-CoV-2 в ентероцитах кишечнику описані в багатьох дослідженнях, додатковим доказом чого є тривале виявлення вірусу SARS-CoV-2 у зразках калу пацієнтів із COVID-19. Все це свідчить на користь існування фекально-орального шляху розповсюдження коронавірусної хвороби. Із розвитком запальної реакції кишечнику пов’язують появу діареї та підвищення концентрації кальпротектину в калі пацієнтів із COVID-19, а також високі концентрації ентероцитспецифічних цитокінів (IL-18) у тяжких хворих на COVID-19.
COVID-19 і запальні захворювання кишечнику
Незважаючи на попередні дані, сьогодні немає інформації, яка б свідчила про вищий ризик зараження SARS-CoV-2 людей із запальними захворюваннями кишечнику (ЗЗК) порівняно із загальною популяцією, так само як не доведено зв’язок між ризиком зараження і фенотипом, локалізацією захворювання та ступенем ураження слизової оболонки. Проте підвищена сприйнятливість хворих на ЗЗК до інфекцій, пов’язана із застосуванням такими пацієнтами кортикостероїдів, імунодепресивної та біологічної терапії, була предметом дискусій ще до початку пандемії. Вважається, що терапія кортикостероїдами та активний перебіг ЗЗК є факторами ризику інфікування SARS-CoV-2. Окрім цього, застосування тіопурину може бути однією з основних причин підвищеного розвитку вірусних інфекцій у пацієнтів із ЗЗК. У дослідженні міжнародного реєстру SECURE-IBD зазначено, що тіопурини як монотерапія та у поєднанні з інгібіторами фактору некрозу пухлин (ФНП) альфа пов’язані з більш тяжким перебігом коронавірусної хвороби. Окремі автори повідомляють про підвищений ризик тяжкого перебігу COVID-19 у пацієнтів із виразковим колітом та тих, які отримують лікування препаратами аміносаліцилової кислоти, проте ці спостереження потребують подальшого дослідження.
Нещодавно Європейською організацією з вивчення хвороби Крона та виразкового коліту (ЕССО), Міжнародною організацією з вивчення запальних захворювань кишечнику (IOIBD) та Американською гастроентерологічною асоціацією було опубліковано клінічні настанови щодо ведення пацієнтів із ЗЗК під час пандемії. Зокрема, щодо терапії біологічними препаратами були дані наступні рекомендації.
- При переході до біологічної терапії необхідно розглянути можливість підшкірного введення ліків, щоб обмежити контакти пацієнта з медичною установою та навантаження на медичний заклад.
- Плановий перехід від внутрішньовенних інфузій інфліксімабу до препаратів анти-ФНП із підшкірним введенням не рекомендується, оскільки це може збільшити ризик рецидиву.
- Необхідно розглянути можливість відмови від терапії анти-ФНП з метою зменшення ризику зараження пацієнтів, що перебувають на комбінованому лікуванні, та літніх пацієнтів, які перебувають у стадії стійкої ремісії.
- Необхідно розглянути можливість відмови від терапії анти-ФНП протягом 2 тижнів, якщо пацієнт перебуває в контакті з людиною, хворою на COVID-19.
- Необхідно розглянути можливість відмови від біопрепаратів у пацієнтів із позитивним результатом тесту на SARS-CoV-2 та/або розвитком COVID-19.
Окрім цього, Британське товариство з гастроентерології рекомендує: ізолювати пацієнтів із гострим тяжким виразковим колітом під час їх перебування в межах лікувального закладу; з обережністю застосовувати внутрішньовенний гідрокортизон пацієнтам із пневмонією COVID-19; не відкладати проведення колектомії; після виписки проводити профілактичну антикоагуляційну терапію пацієнтам із позитивним результатом тесту на РНК SARS-CoV-2.
Загалом, зменшення кількості ендоскопічних досліджень зумовило зниження кількості виявлених випадків ЗЗК на 46,3%, а діагностика невизначених та низькодиференційованих випадків дисплазії зменшилася на 25,5%. В опублікованих IOIBD оновлених рекомендаціях STRIDE-II до цілей лікування пацієнтів із ЗЗК було включено оцінку неінвазивних біомаркерів. Очікується, що впровадження віддаленого моніторингу, оцінка повідомленої безпосередньо пацієнтом інформації про стан свого здоров’я та проведення тестування на місці надання допомоги («приліжкова» діагностика) найближчим часом набудуть ширшого застосування (рис.).
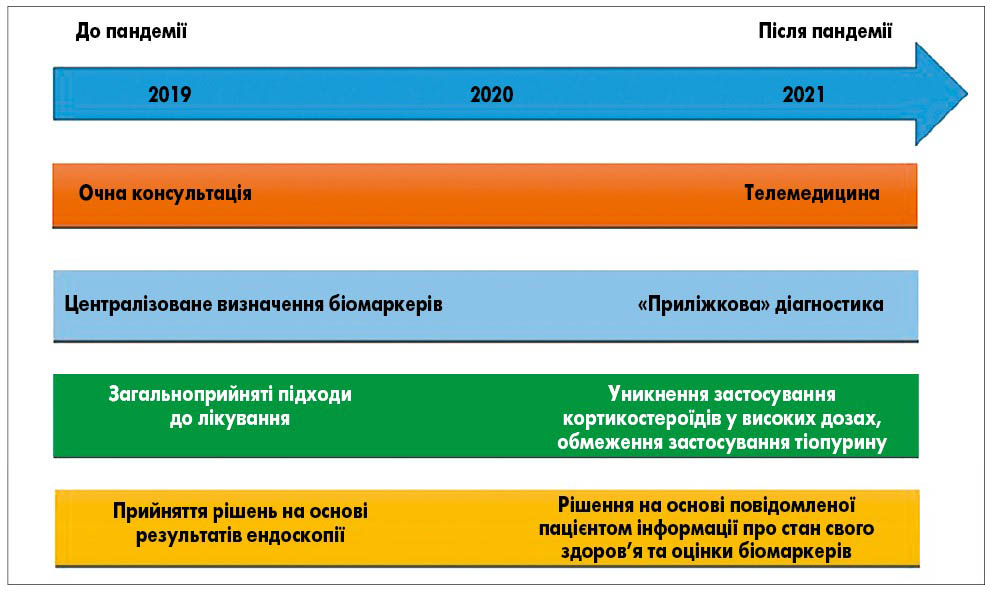 Рис. Основні зміни в протоколі лікування пацієнтів із ЗЗК під час пандемії COVID-19
Рис. Основні зміни в протоколі лікування пацієнтів із ЗЗК під час пандемії COVID-19
COVID-19 і захворювання печінки та підшлункової залози
Ураження печінки
У печінці АПФ2 експресується переважно в холангіоцитах (59,7%) та меншою мірою у гепатоцитах (2,6%). Пошкодження печінки, пов’язане із COVID-19, зазвичай має гепатоцелюлярний характер та характеризується підвищенням рівня трансаміназ. До можливих механізмів ураження печінки при COVID-19 належать пряма дія вірусного збудника на гепатоцити, застійна печінка внаслідок легеневої гіпертензії, гепатотоксичність застосовуваних ліків та розвиток ішемічного гепатиту. Нещодавно проведені 2 метааналізи показали, що поширеність гострого пошкодження печінки при COVID-19 у госпіталізованих пацієнтів становила близько 24-27%, при цьому у 2% пацієнтів розвинулася хронічна хвороба печінки (ХХП). Гостре пошкодження печінки є предиктором несприятливого прогнозу і виявляється у 45% пацієнтів із тяжким перебігом COVID-19 та у 20% пацієнтів із нетяжким перебігом. Варто зауважити, що визначення ступеню тяжкості COVID-19 та гострого ураження печінки в ході досліджень були неоднорідними. Необхідно взяти до уваги також і збільшення смертності пацієнтів та тяжкості перебігу захворювань печінки, пов’язаних зі зменшенням кількості трансплантацій, дефіцитом донорських органів та введеними обмеженнями на проведення планових операцій.
Хронічна хвороба печінки
Загальний рівень смертності від COVID-19 у пацієнтів із ХХП становить 0-2%, а факторами ризику є цироз, алкогольна та неалкогольна жирова хвороба печінки, вік, ожиріння та діабет. Частота виникнення гострої печінкової недостатності на тлі хронічної та тяжкого перебігу COVID-19 зростає зі збільшенням ступеню печінкової недостатності згідно зі шкалою Чайлда – П’ю. Обмеження фізичної активності, вплив на психічне здоров’я та підвищення рівня споживання алкоголю в умовах пандемії можуть сприяти збільшенню тяжкості алкогольної та неалкогольної жирової хвороби печінки.
Трансплантація печінки та аутоімунний гепатит
Імуносупресія пов’язана з підвищеним ризиком зараження SARS-CoV-2. Нещодавнє дослідження показало, що частота госпіталізацій серед пацієнтів із трансплантованою печінкою становить 84%, а смертність – 20%, при цьому найпоширенішою причиною смерті є дихальна недостатність. Розглядається можлива протективна дія інгібіторів кальциневрину та негативний вплив мофетилу мікофенолату. Ретроспективна оцінка 110 пацієнтів із аутоімунним гепатитом, 92% з яких отримували імуносупресивну терапію, не виявила підвищеного ризику несприятливих наслідків COVID-19 у цій когорті (із загальним рівнем смертності з будь-яких причин 10% та рівнем смертності госпіталізованих хворих 22%). Автори дійшли висновку, що імунодепресія має протективне значення в аспекті ураження печінки і не сприяє більш тяжкому перебігу захворювання.
COVID-19 і панкреатит
Ураження підшлункової залози (ПЗ) при COVID-19 може бути пов’язане з наявністю рецепторів АПФ2 в її екзокринних та ендокринних відділах. На початку пандемії автори кількох досліджень повідомляли про підвищення рівня ліпази та амілази у пацієнтів із тяжкою пневмонією, спричиненою SARS-CoV-2 (у 9 з 52 пацієнтів). Це зумовило виникнення гіпотези про те, що COVID-19 може безпосередньо викликати гострий панкреатит (ГП), що підтверджувалося в деяких публікаціях. Однак у більшості випадків рівень ліпази був вищим менш, ніж у 3 рази, за верхню межу норми, і у пацієнтів не спостерігалися типові симптоми панкреатиту. Окрім цього, автори багатоцентрового дослідження, проведеного у США, повідомили про підвищений рівень ліпази у 12,1% госпіталізованих пацієнтів із COVID-19, у 2,2% з яких він втричі перевищував верхню межу норми, але у жодного хворого не було діагностовано ГП.
Таким чином, підвищений рівень амілази чи ліпази може не асоціюватися з ГП у пацієнтів із COVID-19 та може бути наслідком супутніх клінічних станів. Доказів індукції ГП вірусом SARS-CoV-2 наразі немає.
Ендоскопічне дослідження ШКТ та COVID-19
Незважаючи на те, що безсимптомне носійство COVID-19, за різними даними, зустрічається у 1,6-56,5% випадків, такі пацієнти становлять потенційну загрозу поширення коронавірусної інфекції. Проте останнім часом стало очевидно, що хоча високий тиск під час ендоскопічного дослідження сприяє утворенню аерозольних часток та їх розповсюдженню у навколишньому середовищі, дотримання належних профілактичних заходів дозволяє запобігти передачі вірусу SARS-CoV-2. Важливу роль має доступність швидких тестів на антиген COVID-19.
Серйозне занепокоєння викликає затримка діагностики злоякісних новоутворень, що веде до невчасного проведення хірургічного лікування, хіміо- та променевої терапії. Так, спрогнозовано, що у найближчі десятиліття значно зросте смертність від раку молочної залози та прямої кишки. Саме тому найкращим способом запобігти цьому і знизити ризики є проведення вакцинації та впровадження програм навчання пацієнтів, які в багатьох лікарнях адаптуватимуть до цифрового формату.
Вакцинація проти COVID-19
Сьогодні експерти радять пацієнтам із ЗЗК, включаючи осіб із анафілактичними реакціями на біологічне лікування в анамнезі, проводити вакцинацію проти COVID-19. Британське товариство з гастроентерології та Британська асоціація з вивчення хвороб печінки рекомендують проводити щеплення пацієнтам із ХХП, АІГ та тим, хто переніс трансплантацію печінки. Дані щодо вакцинації проти COVID-19 при ЗЗК, вагітності, грудному вигодовуванні та імуносупресії обмежені. Кілька досліджень показали, що пацієнти із COVID-19, які отримували інфліксимаб, демонстрували знижену анти-SARS-CoV-2 відповідь, яка ще більше знижується при проведенні імуносупресивної терапії, чого не спостерігалося при застосуванні ведолізумабу. Однак це не нівелює ефективність вакцинації в цілому. Стабільним пацієнтам рекомендується при можливості вводити вакцину перед початком імуносупресивного лікування та за умови проведення терапії кортикостероїдами у дозі нижче 20 мг преднізолону на день. Європейська асоціація з вивчення хвороб печінки зазначає, що пацієнти із ХХП, вираженим фіброзом, гепатобіліарним раком та ті, хто очікує або перенесли трансплантацію, є кандидатами на проведення вакцинації в першу чергу.
Таким чином, пандемічна криза створила безпрецендентні виклики як для медичних працівників, так і для пацієнтів із захворюваннями ШКТ. Сьогодні важливим є прийняття продуманих рішень щодо переходу медичних закладів до звичного режиму роботи та водночас користування перевагами технологічних засобів, які допоможуть зменшити тягар хвороби на пацієнтів, навантаження на медичних працівників та систему охорони здоров’я в цілому.
За матеріалами F. Magro, A. Nuzzo et al. COVID-19 in gastroenterology: Where are we now? Current evidence on the impact of COVID-19 in gastroenterology. United European Gastroenterol J. 2021; 1-16. doi: 10.1002/ueg2.12115.
Підготувала Ольга Нестеровська
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 2 (60) 2021 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Світ не бачив нового класу диво-ліків уже 40 років...
Рекомендації щодо антибіотиків першого і другого вибору для емпіричної терапії негоспітальної пневмонії, середнього отиту та загострення ХОЗЛ...
SARS-CoV‑2 виявився непересічним респіраторним вірусом і спричинив пандемію, яка тривала із 2019 по 2023 рік. Проте вплив цієї інфекції на імунну систему (ІС) людини не обмежується активацією фізіологічних механізмів противірусного захисту. Вірус здатний надмірно активувати ІС, зумовлюючи загрозливе ускладнення – т. зв. цитокіновий шторм, спричинити тяжку вірусну пневмонію, розвиток автоімунного синдрому, впливати на систему коагуляції тощо....
Риносинусит (РС) є одним із найчастіших захворювань у первинній медичній практиці. Трьома найбільш чутливими й специфічними симптомами гострого РС є виділення з носа, закладеність носа, лицевий і головний біль. Неконтрольований гострий біль значно погіршує якість життя пацієнтів із РС: спричиняє психоемоційні розлади, знижує працездатність і соціальну активність, сприяє хронізації больового синдрому і збільшує вартість лікування. Отже, полегшення болю при РС є найпершим завданням лікаря....




