Тахікардія в дітей: аналіз причин та алгоритм діагностики на первинній ланці
У лютому цього року відбулася науково-практична конференція «Family Medicine 2022», у межах якої пролунало чимало доповідей, присвячених особливостям надання медичної допомоги при тих чи інших захворюваннях і патологічних станах лікарями первинної ланки. Лікар-педіатр, дитячий кардіоревматолог, сімейний лікар, кандидат медичних наук Анастасія Олександрівна Морозик докладно зупинилася на особливостях пошуку причин тахікардії в пацієнтів дитячого віку.
 Доповідачка зазначила, що тахікардія в дітей може бути проявом цілої низки патологічних станів, причому деякі з них становлять серйозну небезпеку для життя. Тому лікарі первинної ланки мають добре знати, які тахікардії належать до життєзагрозливих. Слід пам’ятати, що всі скарги на тахікардію потребують швидкої оцінки стану пацієнта та серцевого ритму. У більшості випадків тахікардію, що загрожує життю, можна швидко виявити й ефективно лікувати.
Доповідачка зазначила, що тахікардія в дітей може бути проявом цілої низки патологічних станів, причому деякі з них становлять серйозну небезпеку для життя. Тому лікарі первинної ланки мають добре знати, які тахікардії належать до життєзагрозливих. Слід пам’ятати, що всі скарги на тахікардію потребують швидкої оцінки стану пацієнта та серцевого ритму. У більшості випадків тахікардію, що загрожує життю, можна швидко виявити й ефективно лікувати.
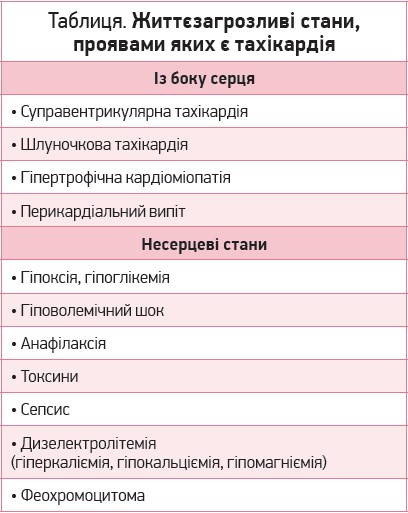
Життєзагрозливі стани, проявами яких є тахікардія, можуть бути як серцевого, так і несерцевого походження (табл.).
Найпоширенішою симптоматичною тахікардією дитячого віку є суправентрикулярна тахікардія (СВТ), на яку припадає близько 90% від усіх тахіаритмій. У новонароджених і немовлят частота серцевих скорочень (ЧСС) у разі СВТ становить зазвичай понад 220 уд./хв, у дітей старшого віку – понад 180 уд./хв. Найчастішою причиною СВТ у дітей є залучення допоміжних провідних шляхів. Клінічні прояви можуть бути досить різноманітними, починаючи від відсутності будь-яких скарг до кардіогенного шоку, та значною мірою залежать від тривалості СВТ.
Нерідко причиною розвитку СВТ є синдром Вольфа – Паркінсона – Вайта (синдром передчасного збудження шлуночків поза нападом), що характеризується скороченням інтервалу PR <120 мс, наявністю дельта-хвилі перед комплексом QRS, розширенням комплексу QRS >100 мс, вторинними змінами ST-T.
Шлуночкова тахікардія (ШТ) трапляється в дітей досить рідко. Вона може розвиватися внаслідок порушень електролітного балансу (гіперкаліємія, гіпокальціємія, гіпомагніємія), вроджених вад серця, міокардиту, ішемії міокарда, спричиненою вродженою аномалією, інтоксикацій.
Одним із варіантів ШТ є поліморфна шлуночкова тахікардія (tosades de pointes), яка пов’язана із синдромом подовження інтервалу QТ. Останній може бути вродженим (часто асоціюється зі вродженою глухотою) або набутим, що виникає найчастіше внаслідок електролітних порушень (гіперкаліємія, гіпокальціємія, гіпомагніємія). Небезпека поліморфної ШТ полягає в тому, що вона часто призводить до подальшого розвитку фібриляції шлуночків і раптової смерті.
Тахікардія може бути проявом тріпотіння передсердь, що розвивається за механізмом re-entry. Більшість дітей із тріпотінням передсердь мають аномалію розвитку серця.
Гіпертрофічна кардіоміопатія характеризується наявністю нерозширеного гіпертрофованого лівого шлуночка та перегородки. У дітей із гіпертрофічною кардіоміопатією можуть виникати напади серцебиття (тахікардії), синкопе й зупинка серця під час інтенсивних фізичних навантажень. Пацієнти із синкопе та тлі гіпертрофічної кардіоміопатії мають значний ризик раптової смерті.
Міокардит найчастіше буває вірусної етіології, спричиняється вірусами Коксакі й ентеровірусами. Клінічні ознаки міокардиту можуть включати непропорційну лихоманці тахікардію, прояви серцевої недостатності. Міокардит у дітей часто має прогресивний характер і призводить до розвитку кардіогенного шоку.
Перикардіальний випіт може виникати в пацієнтів з інфекційним перикардитом, тупою травмою грудної клітки.
Також важливо враховувати можливість несерцевих життєзагрозливих станів, які супроводжуються розвитком тахікардії. Найпоширенішими причинами несерцевої тахікардії є гіпоксія та гіпоглікемія, гіповолемічний шок (неадекватна перфузія тканин, спричинена крововиливом, втратою позасудинної рідини), порушенням електролітного балансу.
Тахікардія є ранньою ознакою сепсису або септичного шоку в дітей раннього віку. Вона часто розвивається при анафілаксії, а також унаслідок впливу токсичних речовин.
Синусова тахікардія нерідко супроводжує звичайні стани та може виникати при фізичних навантаженнях, лихоманці, анемії, тривожності, гіпервентиляційному синдромі, емоційному збудженні та болю. Також вона може розвиватися на тлі прийому певних речовин і лікарських засобів (кофеїн, ліки, дієтичні добавки, наркотичні речовини).
Тахікардію в дітей можуть спровокувати лікарські засоби, які широко використовують у педіатричній практиці. Зокрема, СВТ здатні зумовлювати сальбутамол, антигістамінні препарати, тироксин, симпатоміметики (входять до складу назальних деконгестантів), псевдоефедрин (входить до складу деяких протизастудних засобів). ШТ можуть спричинити серцеві глікозиди, препарати калію, симпатоміметики. Подовження інтервалу QТ часто спостерігається при застосуванні азитроміцину, а також уведенні димедролу.
До інших станів, що супроводжуються синусовою тахікардією, слід віднести гіпертиреоз, гостру ревматичну лихоманку, хворобу Кавасакі. При гіпотиреозі спостерігається збільшення серцевого викиду, зумовленого збільшенням потреб периферичних тканин у кисні, а також зниження периферичного судинного опору.
Для того щоб з’ясувати причину тахікардії, насамперед потрібно якісно зібрати анамнез, який має включати відповіді на такі запитання:
- труднощі з годуванням немовлят (у немовлят із серцевою недостатністю під час годування можуть спостерігатися посилення потовиділення, тахіпное або збудження);
- наявність чинників, що можуть спричиняти розвиток тахікардії (лихоманка, анемія, фізичні навантаження);
- емоційний стан дитини перед появою тахікардії;
- нещодавній прийом медикаментів, інтоксикація, вживання кофеїновмісних напоїв, наркотичних речовин;
- вірусне захворювання або лихоманка в анамнезі в поєднанні з респіраторним дистресом або дисфункцією міокарда вказують на міокардит (особливо коли тахікардія непропорційна ступеню лихоманки та продовжує утримуватися після зниження температури тіла);
- нещодавно перенесена стрептококова інфекція в анамнезі (слід запідозрити ревматичну лихоманку);
- захворювання серця / операції на серці (збільшують ризик передсердної та шлуночкової тахіаритмії);
- сімейний анамнез раптової серцевої смерті або вродженої глухоти (підозра на синдром подовженого інтервалу QT і гіпертрофічну кардіоміопатію).
Згідно з рекомендаціями J. Haba, в батьків дитини з тахікардією також потрібно обов’язково уточнити:
- чи має дитина в анамнезі тахікардію або відомі серцеві захворювання;
- які початок і тривалість нинішньої хвороби дитини;
- чи є якісь інші симптоми (біль у грудях, серцебиття, задишка, зміна кольору шкіри, синкопе, зміна рівня свідомості);
- чи приймає дитина якісь ліки;
- чи має дитина алергію;
- чи є в родині проблеми із серцем, зокрема аритмії;
- чи виникає тахікардія в певний час (наприклад, під час активності, після їди, під час стресу);
- чи має дитина підвищення температури;
- чи були в дитини блювання або діарея (чи п’є дитина воду та яке в неї сечовипускання).
Огляд пацієнта з тахікардією має включати оцінку його гемодинамічної стабільності, життєвих показників (ЧСС, сатурація, температура), серцево-судинних ознак (наявність аритмії, зміна серцевих тонів або наявність патологічних шумів), оцінку змін із боку інших органів і систем (сухі слизові оболонки вказують на зневоднення або гіповолемію; їхня блідість – на анемію; тахіпное, хрипи та гепатомегалія – на серцеву недостатність; головний біль і посилене потовиділення трапляються при феохромоцитомі; підвищення артеріального тиску та збільшення щитоподібної залози можуть вказувати на гіпертиреоз).
Якщо можна, слід виконати стандартне електрокардіографічне (ЕКГ) обстеження у 12 відведеннях як у стані спокою поза нападом, так і під час нападу тахікардії, добове ЕКГ‑моніторування за Холтером, ехокардіографію.
Допоміжні методи обстеження включають:
- визначення рівнів електролітів у сироватці крові, глюкози та кальцію;
- дослідження рівнів гемоглобіну, ретикулоцитів;
- проведення загального аналізу крові;
- визначення рівнів тироксину (Т4), трийодтироніну (Т3), тиреотропного гормона в сироватці крові;
- дослідження рівнів тропонінів (І, Т);
- встановлення титрів антистрептолізину О, антидезоксирибонуклеази й антигіалуронідази.
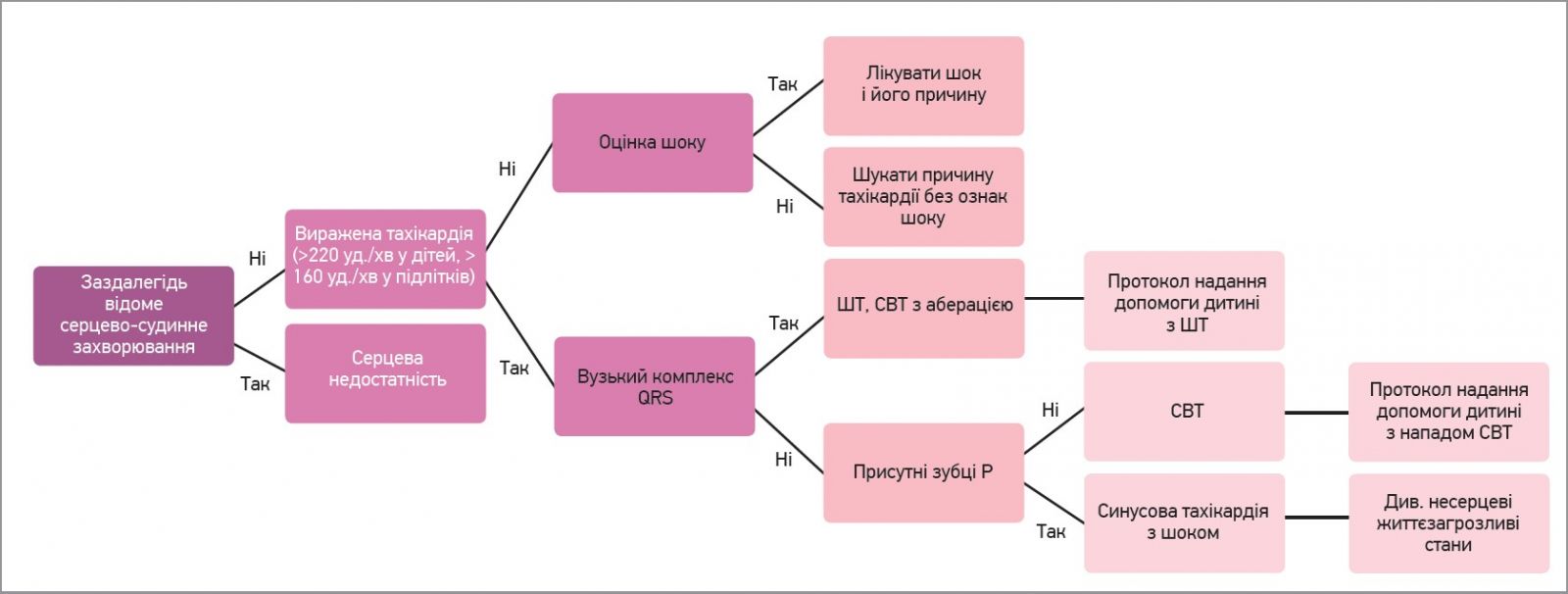
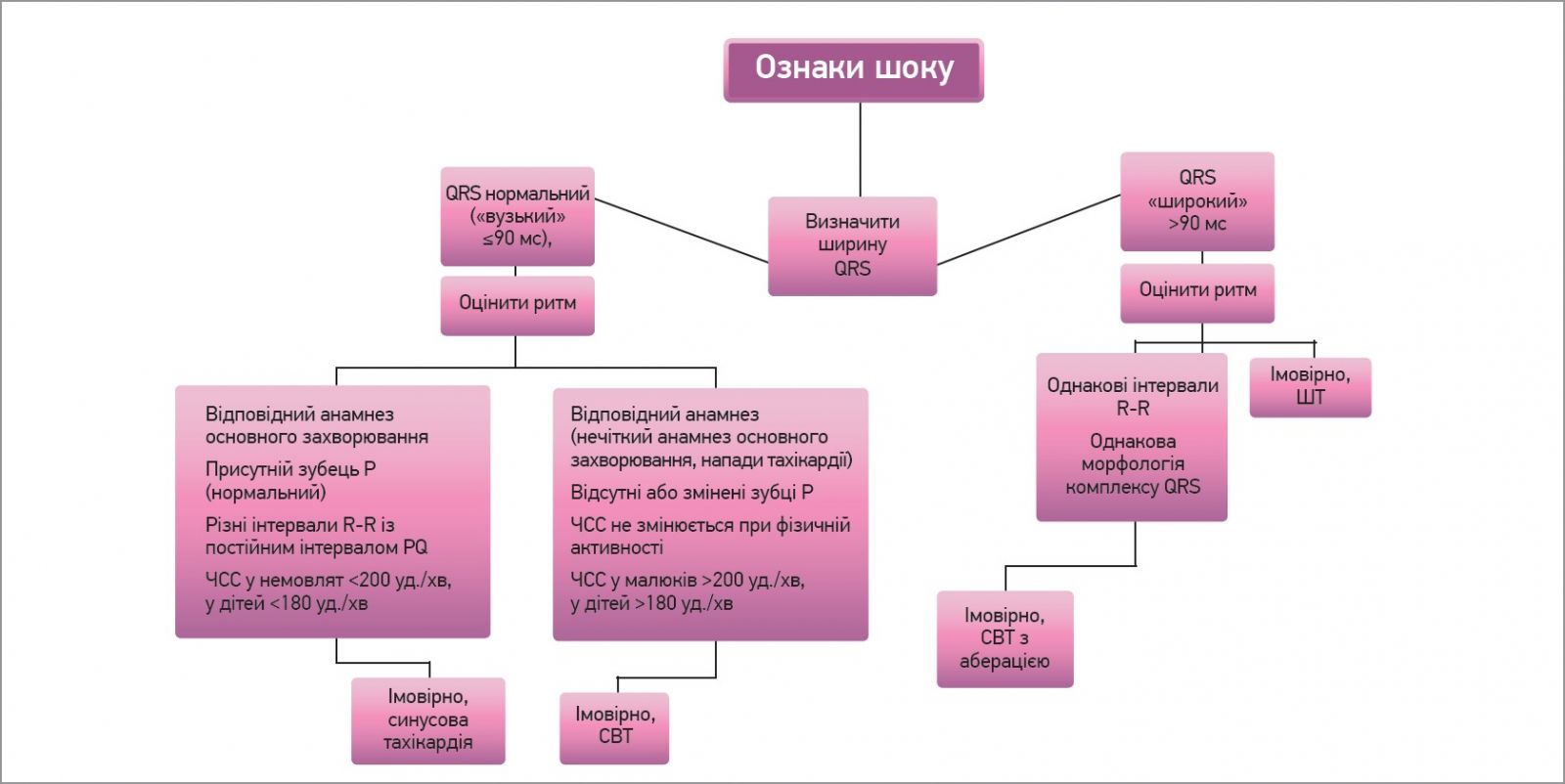
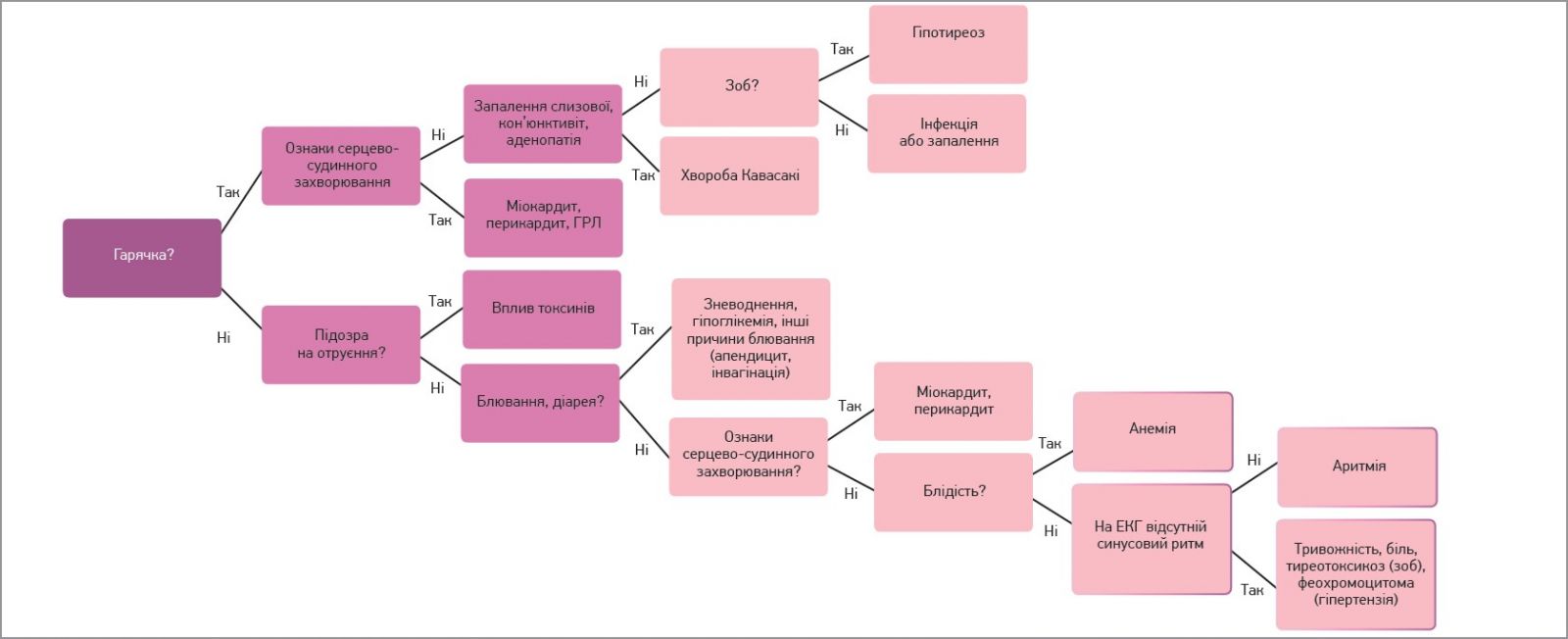
S. Mazor і співавт. рекомендують алгоритм пошуку причин тахікардії на рівні надання первинної медичної допомоги, зображений на рисунку 1. За наявності ознак шоку пропонують діяти за схемою, наведеною на рисунку 2. У дитини з помірною тахікардією та відсутністю будь-яких ознак шоку (більшість пацієнтів із тахікардією) слід застосувати діагностичний алгоритм, представлений на рисунку 3. Встановивши причину тахікардії, слід розпочати лікування основного захворювання.
Рис. 1. Алгоритм пошуку причин тахікардії на первинній ланці
Рис. 2. Діагностичний алгоритм дій за наявності ознак шоку
Рис. 3. Алгоритм дій у разі помірної тахікардії в дітей без ознак шоку
Підготував В’ячеслав Килимчук
Медична газета «Здоров’я України 21 сторіччя» № 7-8 (524-525), 2022 р.
СТАТТІ ЗА ТЕМОЮ Педіатрія
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів....
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....