Стандарт медичної допомоги «Рак передміхурової залози»
Наказ Міністерства охорони здоров’я України від 22.06.2023 № 1141
Загальна частина
Назва діагнозу: Рак передміхурової залози
Коди стану або захворювання. НК 025:2021 «Класифікатор хвороб та споріднених проблем охорони здоров’я»:
С.61 Злоякісне новоутворення передміхурової залози
Розробники:
Дубров Сергій Олександрович – перший заступник Міністра охорони здоров’я України, голова робочої групи;
Машкевич Олександра Григорівна – директор Департаменту медичних послуг Міністерства охорони здоров’я України, заступник голови робочої групи;
Стаховський Едуард Олександрович – керівник науково-дослідного відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку», заступник голови робочої групи з клінічних питань;
Войленко Олег Анатолійович – провідний науковий співробітник науково-дослідного відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Вітрук Юрій Васильович – старший науковий співробітник науково-дослідного відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Стаховський Олександр Едуардович – старший науковий співробітник науково-дослідного відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Кононенко Олексій Анатолійович – завідувач відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Балака Святослав Миколайович – завідувач відділення інтервенційної онкології державної установи «Інститут медичної радіологоії та онкології ім. С.П. Григор’єва Національної академії медичних наук України» (за згодою);
Буйвол Олег Васильович – лікар-уролог поліклінічного відділення державного некомерційного підприємства «Національний інститут раку»;
Пікуль Максим Валентинович – лікар-уролог відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Гречко Богдан Олегович – лікар-уролог відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Кошель Денис Олександрович – лікар-уролог відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Тимошенко Андрій В’ячеславович – лікар-уролог відділення пластичної та реконструктивної онкоурології державного некомерційного підприємства «Національний інститут раку»;
Головко Тетяна Сергіївна – керівник науково-дослідного відділення променевої діагностики державного некомерційного підприємства «Національний інститут раку»;
Гаврилюк Оксана Миколаївна – завідувач відділення променевої діагностики з рентгенівськими кабінетами державного некомерційного підприємства «Національний інститут раку»;
Іванкова Валентина Степанівна – керівник науково-дослідного відділення променевої терапії державного некомерційного підприємства «Національний інститут раку»;
Палій Максим Ігоревич – лікар-радіолог відділення дистанційної променевої терапії державного некомерційного підприємства «Національний інститут раку»;
Сакало Анатолій Валерійович – старший науковий співробітник відділу онкоурології державної установи «Інститут урології ім. акад. О. Ф. Возіанова НАМН України» (за згодою);
Сивак Любов Андріївна – керівник науково-дослідного відділення хіміотерапії солідних пухлин державного некомерційного підприємства «Національний інститут раку»;
Касап Наталя Вікторівна – лікар-онколог відділення хіміотерапії солідних пухлин державного некомерційного підприємства «Національний інститут раку»;
Солодяникова Оксана Іванівна – керівник науково-дослідного відділення ядерної медицини державного некомерційного підприємства «Національний інститут раку»;
Даниленко Вікторія Вікторівна – науковий співробітник науково-дослідного відділення ядерної медицини державного некомерційного підприємства «Національний інститут раку».
Методичний супровід та інформаційне забезпечення
Гуленко Оксана Іванівна – начальник відділу стандартизації медичної допомоги державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», заступник голови робочої групи з методологічного супроводу
Рецензенти:
Молчанов Роберт Миколайович – д. м. н., професор кафедри хірургії № 1 та урології Дніпровського державного медичного університету,
Сакало Валерій Севастянович – д. м. н., професор, завідувач відділу онкоурології державної установи «Інститут урології ім. акад. О. Ф. Возіанова НАМН України».
Дата оновлення стандартів – 2028 рік.
Перелік скорочень
АДТ – андроген-деприваційна терапія
АС – активне спостереження
ДЛВ – дисекція лімфатичних вузлів
ЗОЗ – заклад охорони здоров’я
КМП – клінічний маршрут пацієнта
кзРПЗ – клінічно значущий РПЗ
МКХ‑10 – Міжнародна статистична класифікація захворювань та пов’язаних порушень стану здоров’я (10‑те видання)
МОЗ – Міністерство охорони здоров’я України
ПО – пильне очікування
ПРД – пальцеве ректальне дослідження
ПТ – променева терапія
ПСА – простат-специфічний антиген
РПЗ – рак передміхурової залози
РП – радикальна простатектомія
СМД – стандарт медичної допомоги
СРПЗ – спадковий РПЗ
PI-RADS Prostate Imaging Reporting & Data System – Система звітності та даних про зображення простати
Форма № 025/о – форма первинної облікової документації № 025/о «Медична карта амбулаторного хворого №___ », затверджена наказом Міністерства охорони здоров’я України від 14 лютого 2012 року № 110, зареєстрованим у Міністерстві юстиції України 28 квітня 2012 року за № 661/20974
Форма № 003/о – форма первинної облікової документації № 003/о «Медична карта стаціонарного хворого № ___», затверджена наказом Міністерства охорони здоров’я України від 21 січня 2016 року № 29, зареєстрованим у Міністерстві юстиції України 12 лютого 2016 року за № 230/28360
Форма № 030-6/о – форма первинної облікової документації № 030-6/о «Реєстраційна карта хворого на злоякісне новоутворення №___ », затверджена наказом Міністерства охорони здоров’я України від 28 липня 2014 року № 527, зареєстрованим у Міністерстві юстиції України 13 серпня 2014 року за № 959/25736
Розділ І. Організація надання медичної допомоги пацієнтам з раком передміхурової залози
1. Положення стандарту медичної допомоги
Медична допомога пацієнтам з раком передміхурової залози (далі – РПЗ), надається у закладах охорони здоров’я (далі – ЗОЗ), що надають спеціалізовану медичну допомогу.
Медична допомога пацієнтам з РПЗ потребує міждисциплінарної співпраці та інтегрованого їх ведення мультидисциплінарною командою фахівців, до якої мають бути включені лікарі загальної практики – сімейної медицини, урологи, онкологи, хірурги-онкологи, радіологи, лікарі з променевої терапії та інші фахівці.
Лікарі загальної практики – сімейні лікарі, лікарі інших спеціальностей повинні бути обізнані щодо основних факторів ризику та початкових клінічних проявів РПЗ з метою їх раннього виявлення та направлення пацієнта до ЗОЗ, що надають спеціалізовану медичну допомогу, а також сприяють виконанню усіх рекомендацій фахівців онкологічного профілю під час протипухлинного лікування та організації належної паліативної допомоги пацієнтам, які виявляють бажання знаходитися вдома на термінальних стадіях захворювання.
Усі можливі варіанти лікування повинні обговорюватись з пацієнтом у такий спосіб, який буде зрозумілим йому і буде враховувати його індивідуальний культурний та освітній рівень. Особливо важливим є обговорення мети, яка буде поставлена при виборі схеми лікування.
2. Обґрунтування
РПЗ є серйозною проблемою для здоров’я чоловіків та є другим найбільш часто діагностованим раком у чоловіків, причому захворюваність в основному залежить від віку.
Сімейний анамнез та етнічне походження пов’язані з підвищеною захворюваністю на РПЗ, що свідчить про генетичну схильність. Генетичні фактори асоціюються з ризиком (агресивного) РПЗ.
3. Критерії якості медичної допомоги
Обов’язкові:
1) Існують локально узгоджені письмові документи, що координують та інтегрують медичну допомогу для забезпечення діагностики та лікування пацієнтів з РПЗ.
2) Існує задокументований індивідуальний план обстеження та лікування РПЗ, узгоджений із пацієнтом, членами сім’ї/особами, які здійснюють догляд.
3) Пацієнти і, за згодою, члени сім’ї/особи, які здійснюють догляд, забезпечуються у доступній формі інформацією щодо стану пацієнта, плану обстеження, лікування і подальшого спостереження.
Бажані:
1) Надання інформації щодо факторів ризику захворювання на РПЗ, пов’язаних з віком та спадковістю, а саме чоловіки з підвищеним ризиком розвитку РПЗ – це чоловіки старше 50 років або старше 45 років із сімейним анамнезом РПЗ (по лінії батька чи матері).
2) Надання інформації пацієнтам, які перенесли спеціальне лікування, щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень у зв’язку з високим ризиком виникнення рецидиву або іншої пухлини, а також рекомендацій щодо способу життя, режиму харчування та фізичних навантажень.
Розділ ІІ. Діагностика раку передміхурової залози
1. Положення стандарту медичної допомоги
РПЗ може бути запідозрений на підставі скарг пацієнта, пальцевого ректального дослідження (ПРД) і/або визначення рівня простат-специфічного антигена (ПСА). Перед проведенням тесту на ПСА необхідне консультування пацієнта щодо потенційних ризиків і користі.
Діагноз РПЗ встановлюється в ЗОЗ, що надають спеціалізовану медичну допомогу, на основі гістологічного (цитологічного) висновку та матеріалів морфологічного дослідження біопсії (дослідження післяопераційного матеріалу). З метою визначення стратегії лікування проводиться всебічне обстеження пацієнта для правильного встановлення ознак злоякісного пухлинного росту, стадії захворювання, огляд онколога/уролога, хіміотерапевта, лікаря з променевої терапії, інших фахівців за необхідності.
Для визначення стадії РПЗ використовується класифікація пухлин, вузлів, метастазів (TNM), що наведена у додатку 1 до цього Стандарту, для класифікації РПЗ – систему Міжнародного товариства урологічної патології (ISUP) 2014 року, що наведена у додатку 2 до цього Стандарту.
2. Обґрунтування
Чоловіки з підвищеним ризиком розвитку РПЗ – це чоловіки старше 50 років або старше 45 років з сімейним анамнезом РПЗ. Скринінг на РПЗ, який базується на визначенні рівня ПСА, сприяє доклінічному виявленню патології передміхурової залози. Існують дані щодо наявності у пацієнтів з РПЗ скарг на біль внизу живота чи у промежині, проблем із сечовипусканням, гематурії, гемоспермії, за наявності болю в кістках — при запущених стадіях.
Мутації зародкової лінії можуть стимулювати розвиток агресивного РПЗ, тому чоловіки з особистим РПЗ, або з РПЗ в сімейному анамнезі, або іншими типами раку, що виникають внаслідок мутацій гена репарації ДНК, повинні розглядатися на тестування зародкової лінії.
Калькулятори ризику, що об’єднують клінічні дані (вік, результати ПРД, рівень ПСА тощо), можуть бути корисними для визначення (на індивідуальній основі), яким може бути потенційний ризик раку, тим самим зменшуючи кількість непотрібних біопсій.
Рішення про те, чи продовжувати діагностику або визначення стадії, залежить від того, які варіанти лікування доступні для пацієнта, беручи до уваги очікувану тривалість життя пацієнта. Зазвичай можна уникнути діагностичних процедур, які не вплинуть на рішення щодо лікування.
3. Критерії якості медичної допомоги
Обов’язкові:
1) Тестування на ПСА з метою раннього виявлення РПЗ може бути рекомендовано чоловікам із підвищеним ризиком РПЗ (чоловіки віком від 50 років; чоловіки віком від 45 років з наявністю в родині РПЗ; чоловіки з мутаціями BRCA2 віком від 40 років).
2) Визначення початкового рівня ПСА може бути рекомендовано проводити кожні 2 роки у тих, хто спочатку входить до групи ризику, або відкласти до 8 років у тих, хто не входить до групи ризику з початковим ПСА <1 нг/мл у віці 40 років і ПСА <2 нг/мл у віці 60 років та має негативний сімейний анамнез.
3) Діагностичні заходи із встановлення діагнозу РПЗ включають: збір анамнезу, у тому числі наявність скарг на біль, дизурію, гематурію; визначення рівня ПСА, особливо у чоловіків старших за 50 років; ПРД – тільки після отримання аналізу крові на ПСА; інші лабораторні, інструментальні дослідження; біопсію.
4) Перед біопсією передміхурової залози необхідно провести МРТ. Інтерпретація та оцінка результатів МРТ здійснюється відповідно до рекомендацій PI-RADS.
5) За відсутності доступності МРТ систематична біопсія є прийнятним підходом.
6) У пацієнтів, яким біопсію не виконували, якщо результат МРТ позитивний (тобто PI-RADS ≥3), комбінуйте прицільну та систематичну біопсію. Якщо результат МРТ негативний (тобто PI-RADS ≤2), а клінічна підозра на РПЗ низька, не проводьте біопсію на основі спільного прийняття рішення з пацієнтом.
7) У пацієнтів із попередньою негативною біопсією, якщо результат МРТ позитивний (тобто PI-RADS ≥3), виконайте лише прицільну біопсію. Якщо результат МРТ негативний (тобто PI-RADS ≤2), а клінічна підозра на РПЗ висока, виконайте систематичну біопсію на основі спільного прийняття рішень із пацієнтом.
8) При РПЗ ≥3 групи ISUP необхідно виконати онкологічний скринінг із метою стадіювання за допомогою поперечно-зрізових зображень органів черевної порожнини та малого таза і остеосцинтиграфію.
9) Проведення біопсії передміхурової залози трансперинеальним доступом є більш переважним через менший ризик інфекційних ускладнень.
10) Перед проведенням біопсії передміхурової залози трансперинеальним доступом виконується ректальне очищення повідон-йодом та хірургічна дезінфекція шкіри промежини через менший ризик інфекційних ускладнень.
11) З метою антибіотикопрофілактики при проведенні трансректальної біопсії може бути застосована: цільова профілактика на основі ректального мазка або посіву калу; розширена профілактика (два або більше антибактеріальних препарати різних класів); альтернативні антибактеріальні препарати (наприклад, фосфоміцин, цефалоспорини, аміноглікозиди).
12) З метою антибіотикопрофілактики при проведенні трансперинеальної біопсії може бути призначена одноразова пероральна доза цефуроксиму, цефалексину або цефазоліну.
13) Зразки біопсії передміхурової залози з різних ділянок подаються окремо для обробки та формулювання висновку щодо патології, для кожного зразка радикальної простатектомії та містять інформацію щодо прогностичних характеристик, які мають значення для визначення стратегії лікування.
Бажані:
1) Запропонувати провести тестування зародкової лінії для таких груп пацієнтів: чоловікам із метастатичним РПЗ; чоловікам із РПЗ високого ризику та членом сім’ї з діагнозом РПЗ віком <60 років; чоловікам із кількома членами сім’ї з діагнозом клінічно значущого РПЗ (кзРПЗ) віком <60 років або із членом сім’ї, який помер від РПЗ; чоловікам із сімейним анамнезом мутацій зародкової лінії високого ризику або сімейним анамнезом кількох видів раку у членів однієї сім’ї.
Розділ ІІІ. Лікування пацієнтів з раком передміхурової залози
1. Положення стандарту медичної допомоги
Призначення лікування пацієнтам із РПЗ здійснюється на підставі визначення стадії захворювання, наявності супутньої патології, віку пацієнта, з урахуванням оцінки очікуваної тривалості життя та стану здоров’я, наведеної у додатку 3 до цього Стандарту.
Лікування РПЗ передбачає застосування хірургічного лікування, променевої терапії, медикаментозного лікування в різних комбінаціях.
Максимальне виявлення ранніх стадій РПЗ сприяє покращенню розпізнавання неактивних форм (із повільним ростом) та агресивних варіантів (швидко прогресуючих) із метою зведення до мінімуму практики призначення негайного лікування (гіперлікування) РПЗ із повільним перебігом.
2. Обґрунтування
РПЗ має достатньо широкий спектр різних форм захворювання, і це означає, що не всі чоловіки із РПЗ потребують лікування. Спрямування на максимальне виявлення ранніх стадій РПЗ допоможе покращити розпізнавання як неактивних його форм (з повільним ростом), так і агресивних варіантів (швидко прогресуючих) шляхом надання точної біологічної характеристики виявленого захворювання.
Ідентифікація та вибіркове лікування агресивних видів раку сприятиме значному зниженню захворюваності та смертності, обмежуючи при цьому несприятливі шкідливі впливи на якість життя.
Активний нагляд, спрямований на уникнення недоцільного лікування у чоловіків із клінічно локалізованим РПЗ, які не потребують негайного лікування, але в той же час на досягнення правильного моменту для отримання лікування у тих, хто із часом його потребує. Пацієнти знаходяться під ретельним наглядом за допомогою регулярного спостереження, яке включає тестування на ПСА, клінічне обстеження, МРТ та повторні біопсії передміхурової залози.
3. Критерії якості медичної допомоги
Обов’язкові:
1) При відкладеному лікуванні (активне спостереження [АС]/пильне очікування [ПО]) у безсимптомних пацієнтів із клінічно локалізованим захворюванням і очікуваною тривалістю життя <10 років (на основі супутніх захворювань і віку) використовують тактику спостережливого очікування; пацієнту має бути надана інформація щодо побічних ефектів активних місцевих методів лікування.
2) Під час хірургічного лікування для оптимальної постановки діагнозу виконується розширена дисекція лімфатичних вузлів (ДЛВ).
3) Якщо існує ризик іпсилатерального екстракапсулярного поширення (на основі стадії сТ, групи ISUP, результатів МРТ або при об’єднанні цієї інформації в номограму), нервозберігаюча операція не проводиться.
4) При радикальному лікуванні РПЗ методом променевої терапії необхідно провести променеву терапію з модульованою інтенсивністю або об’ємно-дугову променеву терапію та променеву терапію з візуалізаційним контролем.
5) Пацієнтам із локалізованим захворюванням передміхурової залози проводять помірне гіпофракціонування за допомогою інтенсивно-модулятивної променевої терапії (ІМПТ)/об’ємно-дугової променевої терапії та променеву терапію з візуалізаційним контролем простати.
6) Пацієнтам із належною функцією сечовипускання та захворюванням із низьким або проміжним ризиком ступеня 2 за ISUP та <33% залучених зразків для біопсії призначають низькодозову монотерапію за допомогою брахітерапії.
7) Пацієнтам із хорошою функцією сечовипускання із захворюванням середнього ризику (ISUP G3 та/або ПСА 10-20 нг/мл), високого ризику та/або місцево-поширеним захворюванням призначають підсилення низько- або високодозової брахітерапії в комбінації з ІМПТ/об’ємно-дуговою променевою терапією та променевою терапією з візуалізаційним контролем.
8) Лікування РПЗ залежно від стадії захворювання, локалізації, наявності метастазів, лікування другої лінії, паліативне лікування здійснюються згідно з рекомендаціями, наведеними у додатку 4 до цього Стандарту.
Розділ IV. Подальше спостереження
1. Положення стандарту медичної допомоги
У зв’язку з ризиком виникнення рецидиву та/або метастазів пацієнти з РПЗ підлягають спостереженню з плановими оглядами в ЗОЗ, що надає спеціалізовану медичну допомогу, у якому вони отримували лікування, або за місцем реєстрації. Подальше спостереження включає оцінку негайних і віддалених результатів лікування, дотримання плану лікування, моніторинг побічних ефектів або ускладнень терапії, функціональних результатів, психологічну підтримку пацієнтів із РПЗ та, за необхідності, початок подальшої терапії.
Увага до психосоціальних проблем пацієнтів із РПЗ є невід’ємною частиною якісної клінічної допомоги та включає потреби доглядальників і партнерів, залучення мультидисциплінарної команди фахівців. Врахування якості життя передбачає розуміння цінностей і вподобань пацієнта для визначення та обговорення оптимальних пропозицій щодо лікування.
2. Обґрунтування
Обстеження відповідно до плану спостереження сприяє ранньому виявленню рецидиву захворювання та/або метастазів. Процедури, показані під час контрольних візитів, проводяться залежно від клінічної ситуації. Історія хвороби обов’язково враховується під час кожного наступного візиту та включає психологічні аспекти, ознаки прогресування захворювання та ускладнення, пов’язані з лікуванням.
Перше відвідування після лікування зосереджене на виявленні ускладнень, пов’язаних із лікуванням, і наданні допомоги пацієнтам, щоб вони могли впоратися з новою ситуацією, окрім інформування про патологічний аналіз. Чоловіки з РПЗ піддаються підвищеному ризику депресії та потребують уваги до стану психічного здоров’я. Спостереження чоловіків із діагнозом РПЗ може дозволити проведення раннього лікування захворювання та вирішення проблем, пов’язаних із лікуванням.
Лікування РПЗ може вплинути на людину як фізично, так і психічно, а також на близькі стосунки та роботу чи професію, що має відношення до індивідуального сприйняття якості життя.
Лікування РПЗ не повинно зводитися до зосередження уваги лише на цьому органі: побічні ефекти лікування можуть проявлятися системно та мати великий вплив на якість життя пацієнта. Психологічний дистрес може бути викликаний самим діагнозом раку, симптомами раку та/або побічними ефектами лікування.
3. Критерії якості медичної допомоги
Обов’язкові:
1) Пацієнтам, які перенесли спеціальне лікування, надається інформація щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень у зв’язку з високою небезпекою виникнення рецидиву або іншої пухлини, а також рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
2) Пацієнти обстежуються через 3 і 6 міс після початку лікування. Мінімальне обстеження включає дослідження ПСА, ПРД, оцінку інтенсивності симптомів захворювання та побічних ефектів лікування.
3) Період спостереження є індивідуально адаптованим до кожного пацієнта з урахуванням симптомів захворювання, прогностичних факторів і лікування, що проводиться.
4) У пацієнтів, які отримують інтермітуючу гормональну терапію, аналізи крові на рівень ПСА та тестостерону виконується кожні 3 міс протягом усього періоду лікування.
5) У пацієнтів зі стадією М0 та хорошою відповіддю на лікування обстеження проводиться кожні 6 міс і мінімально включає: заповнення історії хвороби, ПРД, визначення ПСА в сироватці крові.
6) Пацієнтам зі стадією М1 і хорошою відповіддю на лікування обстеження проводиться через 3-6 міс після початку лікування. Мінімальне обстеження включає збір анамнезу, зокрема скарг та симптомів, ПРД, визначення ПСА в сироватці крові, визначення рівня гемоглобіну, креатиніну та лужної фосфатази в сироватці крові.
7) У пацієнтів (особливо зі стадією М1b) оцінюються клінічні ознаки, які можуть свідчити про компресію спинного мозку.
8) При прогресуванні захворювання або якщо у пацієнта відсутня відповідь на проведене лікування, частота відвідувань лікаря і план діагностичних досліджень розробляються індивідуально.
9) У пацієнтів із підозрою на прогресування захворювання визначається рівень тестостерону з метою виключення гормон-резистентності (тестостерон <0,5 нг/мл).
10) Рутинне обстеження у стабільних пацієнтів не рекомендоване.
11) Пацієнтам, які підлягають активному спостереженню, надається інформація, що загальна якість життя еквівалентна 5 рокам порівняно з радикальною простатектомією або зовнішньою променевою терапією (ПТ).
12) Пацієнтам надається інформація щодо негативного впливу хірургічного втручання на сечовидільну та статеву функцію, а також негативний вплив ПТ на функцію кишечника у пацієнтів.
13) Пацієнтам, які пройшли брахітерапію, надається інформація щодо негативного впливу на подразнювальну сечовипускальну симптоматику через рік, але не після 5 років.
14) Пацієнтам, які приймають андроген-деприваційну терапію (АДТ), рекомендовано 12 тижнів комбінованих аеробних і силових вправ під наглядом (підготовленого спеціаліста з фізичних вправ); необхідно підтримувати здорову масу тіла та дієту, відмовитися від куріння, зменшити вживання алкоголю до <2 одиниць на день і проходити щорічний скринінг на діабет та гіперхолестеринемію, підтримувати рекомендований рівень кальцію і вітаміну D.
15) Пацієнтам із захворюванням на стадіях Т1-Т3 надаються рекомендації щодо багатопрофільної реабілітації під керівництвом медсестри на основі особистих цілей пацієнтів щодо нетримання сечі, статевої функції, депресії та страху рецидиву, соціальної підтримки та позитивних змін способу життя після будь-якого радикального лікування.
16) Пацієнтам, які починають довгострокову АДТ, рекомендоване сканування за допомогою подвійної рентгенівської абсорбціометрії для оцінки мінеральної щільності кісткової тканини.
17) Пацієнтам, які довгостроково приймають АДТ, рекомендована антирезорбційна терапія, якщо Т-показник мінеральної щільності кісткової тканини <-2,5, або наявний додатковий клінічний фактор ризику переломів, або підтверджено, що щорічна втрата кісткової маси при АДТ перевищує 5%.
Індикатори якості медичної допомоги
Перелік індикаторів якості медичної допомоги
1. Наявність у ЗОЗ клінічного маршруту пацієнта з РПЗ.
2. Відсоток випадків РПЗ, виявлених протягом звітного періоду, для яких діагноз підтверджено.
3. Виживаність пацієнтів із РПЗ.
Паспорти індикаторів якості медичної допомоги
1. Наявність у ЗОЗ клінічного маршруту пацієнта із РПЗ
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Стандарту медичної допомоги «Рак передміхурової залози».
Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів у регіоні. Якість надання медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам КМП, відповідність КМП Стандарту медичної допомоги даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження КМП у ЗОЗ.
Бажаний рівень значення індикатора:
2023 рік – 90%;
2024 рік та подальший період – 100%.
Інструкція з обчислення індикатора
ЗОЗ, що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються лікарями ЗОЗ, що надають спеціалізовану медичну допомогу пацієнтам, розташованих на території обслуговування, до структурних підрозділів із питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються поштою, у тому числі електронною поштою.
Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від лікарів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнтам, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
Знаменник індикатора складає загальна кількість лікарів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнтам, зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про лікарів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнтам, зареєстрованих на території обслуговування.
Чисельник індикатора складає загальна кількість лікарів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнтам, зареєстрованих на території обслуговування, для яких задокументований факт наявності КМП із РПЗ (наданий екземпляр КМП). Джерелом інформації є КМП із РПЗ, наданий лікарями ЗОЗ, що надають спеціалізовану медичну допомогу пацієнтам.
Значення індикатора наводиться у відсотках.
2. Відсоток випадків РПЗ, виявлених протягом звітного періоду, для яких діагноз підтверджено
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Стандарту медичної допомоги «Рак передміхурової залози».
Зауваження щодо інтерпретації та аналізу індикатора
Цільовий (бажаний) рівень значення індикатора на етапі запровадження Стандарту медичної допомоги не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора
ЗОЗ, який має обчислювати індикатор: Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
ЗОЗ, який надає дані: Онкологічний заклад. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
Дані надаються відповідно до вимог технології ведення канцер-реєстру.
Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Індикатор обчислюється онкологічним закладом за даними Національного канцер-реєстру України.
Знаменник індикатора складає загальна кількість випадків РПЗ, зареєстрованих протягом звітного періоду на території обслуговування.
Джерелом інформації є: форма 030-6/о; база даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість випадків пацієнтів із діагнозом РПЗ, зареєстрованих протягом звітного періоду на території обслуговування, для яких задокументований факт підтвердження діагнозу.
Джерелом інформації є: форма № 030-6/о; база даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
3. Виживаність пацієнтів з раком передміхурової залози
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Стандарту медичної допомоги «Рак передміхурової залози».
Зауваження щодо інтерпретації та аналізу індикатора
Показник відносної виживаності має розраховуватися за допомогою уніфікованого програмного забезпечення Національним канцер-реєстром України, у якому реалізована відповідна методологія. Доцільне обчислення показника 1‑річної, 2‑річної, 3-річної, 4‑річної, 5‑річної відносної виживаності в розрізах за статтю та стадією хвороби. Неприпустимі прямі порівняння показника відносної виживаності з аналогічними показниками, обчисленими за іншою методологією (1‑річна летальність; відсоток хворих, які не прожили року з моменту встановлення діагнозу; відсоток хворих, які перебувають на онкологічному обліку 5 років і більше, тощо).
На валідність показника відносної виживаності впливає повнота даних про життєвий стан хворих, які перебувають на онкологічному обліку. При значній (>5%) кількості випадків, цензурованих через відсутність достовірної інформації про життєвий стан хворих, можлива систематична помилка у порівняннях. Міжрегіональні порівняння показника відносної виживаності мають проводитися з урахуванням статистичної похибки, слід зважати на загалом недостатню кількість пацієнтів для проведення щорічних міжрегіональних порівнянь. Дані відносної виживаності пацієнтів із РПЗ, встановлені в 2015-2019 роках, наведені в Бюлетені Національного канцер-реєстру України № 22 «Рак в Україні», 2019-2020.
Захворюваність, смертність, показники діяльності онкологічної служби (інтернет-посилання на сайті Національного канцер-реєстру). Цільовий (бажаний) рівень значення індикатора на етапі запровадження стандартів медичної допомоги не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Інструкція з обчислення індикатора
ЗОЗ, який має обчислювати індикатор: Національний канцер-реєстр України.
ЗОЗ, який надає дані: Онкологічні заклади. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташовані на території обслуговування. Національний канцер-реєстр України.
Дані надаються відповідно до вимог технології ведення канцер-реєстру.
Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Показник відносної виживаності обчислюються автоматизованою системою ведення популяційного канцер-реєстру. При обчисленні враховуються вікові показники очікуваної смертності загальної популяції. Пацієнти, які вибули з-під диспансерного нагляду (відсутні відомості про життєвий стан хворого менш ніж через 5 років після встановлення діагнозу), цензуруються.
Знаменник індикатора складає загальна кількість пацієнтів із РПЗ, зареєстрованих протягом звітного періоду на території обслуговування.
Зі знаменника виключаються хворі, які мають більше одного злоякісного діагнозу (множинний рак).
Джерелом інформації є: форма № 030-6/о; база даних Національного канцер-реєстру України.
Чисельник індикатора складає загальна кількість пацієнтів із РПЗ, зареєстрованих протягом звітного періоду на території обслуговування, які прожили 5 років і більше з моменту встановлення діагнозу.
Джерелом інформації є: форма № 030-6/о; база даних Національного канцер-реєстру України.
Значення індикатора наводиться у відсотках.
Перелік літературних джерел, використаних при розробці стандартів медичної допомоги
- Електронний документ «Клінічна настанова, заснована на доказах «Рак передміхурової залози», 2023.
- Наказ Міністерства охорони здоров’я України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований у Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
- Наказ Міністерства охорони здоров’я України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований у Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
- Наказ Міністерства охорони здоров’я України від 28 липня 2014 року № 527 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований у Міністерстві юстиції України 13 серпня 2014 року за № 959/25736.
- Наказ Міністерства охорони здоров’я України від 13 червня 2022 року № 1011 «Про затвердження чотирнадцятого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
В.о. директора Департаменту медичних послуг
Тетяна ОРАБІНА
|
Додаток 1 Загальноприйнятою системою стадіювання РПЗ служить Міжнародна класифікація TNM 2017 року, рекомендована для клінічної та наукової роботи, яка чітко висвітлює ступінь розповсюдження пухлинного процесу з метою вирішення лікувальної тактики. |
|
|
T |
Первинна пухлина (стадія заснована лише на пальцевому ректальному дослідженні [ПРД]) |
|
TX |
Первинна пухлина не може бути оцінена |
|
T0 |
Немає ознак первинної пухлини |
|
T1 |
Клінічно незрозуміла пухлина, яка не пальпується T1a Випадкове гістологічне виявлення пухлини в 5% або менше тканини, яку було видалено T1b Випадкове гістологічне виявлення пухлини в більш ніж 5% тканини, яку було видалено T1c Пухлина, виявлена за допомогою пункційної біопсії (наприклад, через підвищений ПСА) |
|
Т2 |
Пухлина, яка пальпується та обмежена передміхуровою залозою T2a Пухлина уражає половину однієї частки або менше T2b Пухлина уражає більше половини однієї частки, але не обидві частки T2c Пухлина уражає обидві частки |
|
Т3 |
Пухлина поширюється через простатичну капсулу T3a Екстракапсулярне поширення (одностороннє або двостороннє) T3b Пухлина проростає у сім’яний міхурець |
|
T4 |
Пухлина зростається з або поширюється на сусідні структури, крім сім’яних міхурців: зовнішній сфінктер, пряму кишку, м’язи-підіймачі та/або стінку таза |
|
N |
Регіонарні (тазові) лімфатичні вузли* |
|
NX N0 N1 |
Регіонарні лімфатичні вузли оцінити неможливо Відсутність метастазів у регіонарні лімфатичні вузли Метастази в регіонарні лімфатичні вузли |
|
М |
Віддалені метастази** |
|
M0 М1 |
Віддалених метастазів немає Віддалені метастази M1a Нерегіонарний лімфатичний вузол(и) M1b Кістка(и) M1c Інші локалізації |
|
* Метастаз розміром не більше 0,2 см можна позначити pNmi. ** Якщо наявна більш ніж одна локалізація метастазування, використовується найпоширеніша категорія (p)M1. |
|
Додаток 2
до Стандарту медичної допомоги «Рак передміхурової залози» (пункт 1 розділу ІІ)
Міжнародне товариство урологічної патології (ISUP) та Всесвітня організація охорони здоров’я (ВООЗ) 2014 року ухвалили групи ступенів, які дозволяють лікарям і пацієнтам краще зрозуміти поведінку їх діагностованої карциноми передміхурової залози, поділивши аденокарциному GS 7 на дві прогностично дуже різні категорії: група 2 для GS 7 (3+4) і група 3 для GS 7 (4+3).
|
Групи ступенів за ISUP за 2014 рік |
|
|
Оцінка за шкалою Глісона |
Оцінка за ISUP |
|
2-6 |
1 |
|
7 (3+4) |
2 |
|
7 (4+3) |
3 |
|
8 (4+4, або 3+5, або 5+3) |
4 |
|
9-10 |
5 |
|
Групи ризику за Європейською асоціацією урології (EAU) щодо біохімічного рецидиву локалізованого та місцево-поширеного РПЗ |
|||
|
Визначення |
|||
|
Низький ризик |
Проміжний ризик |
Високий ризик |
|
|
ПСА <10 нг/мл і оцінка за ШГ <7 (ступінь 1 за ISUP) та cT1-2a |
ПСА <10-20 нг/мл або оцінка за ШГ 7 (ступінь 2-3 за ISUP) або cT2b |
ПСА >20 нг/мл Будь-який рівень ПСА або оцінка за ШГ >7 (ступінь 4-5 за ISUP) або сТ2с |
Будь-який рівень ПСА Будь-яка оцінка за ШГ (будь-який ступінь за ISUP) сТ3-4 або cN+ |
|
Локалізований |
Місцево-поширений |
||
|
Примітки: ШГ – шкала Глісона; ISUP – Міжнародне товариство урологічної патології; ПСА – простат-специфічний антиген. |
|||
Додаток 3 до Стандарту медичної допомоги «Рак передміхурової залози» (пункті розділу ІІІ)
Оцінка очікуваної тривалості життя та стану здоров’я пацієнтів із РПЗ
Важливою для прийняття клінічних рішень щодо скринінгу, діагностики та лікування РПЗ є оцінка очікуваної тривалості життя та стану здоров’я. РПЗ часто зустрічається у літніх чоловіків (середній вік – 68 років).
Активне лікування здебільшого приносить користь пацієнтам із РПЗ середнього або високого ризику та великою очікуваною тривалістю життя. При локалізованому захворюванні очікувана тривалість життя понад 10 років вважається обов’язковою, щоб місцеве лікування для локалізованого РПЗ було ефективним. При похилому віці та поганому вихідному стані здоров’я перевага в канцер-специфічній смертності та загальній виживаності після хірургічного втручання порівняно з активним спостереженням виражена меншою мірою.
Виживаність може бути різною, тому оцінки виживаності мають бути індивідуалізованими. Швидкість ходи є єдиним хорошим методом прогнозування очікуваної тривалості життя (зі старту стоячи у звичайному темпі, як правило, понад 6 метрів).
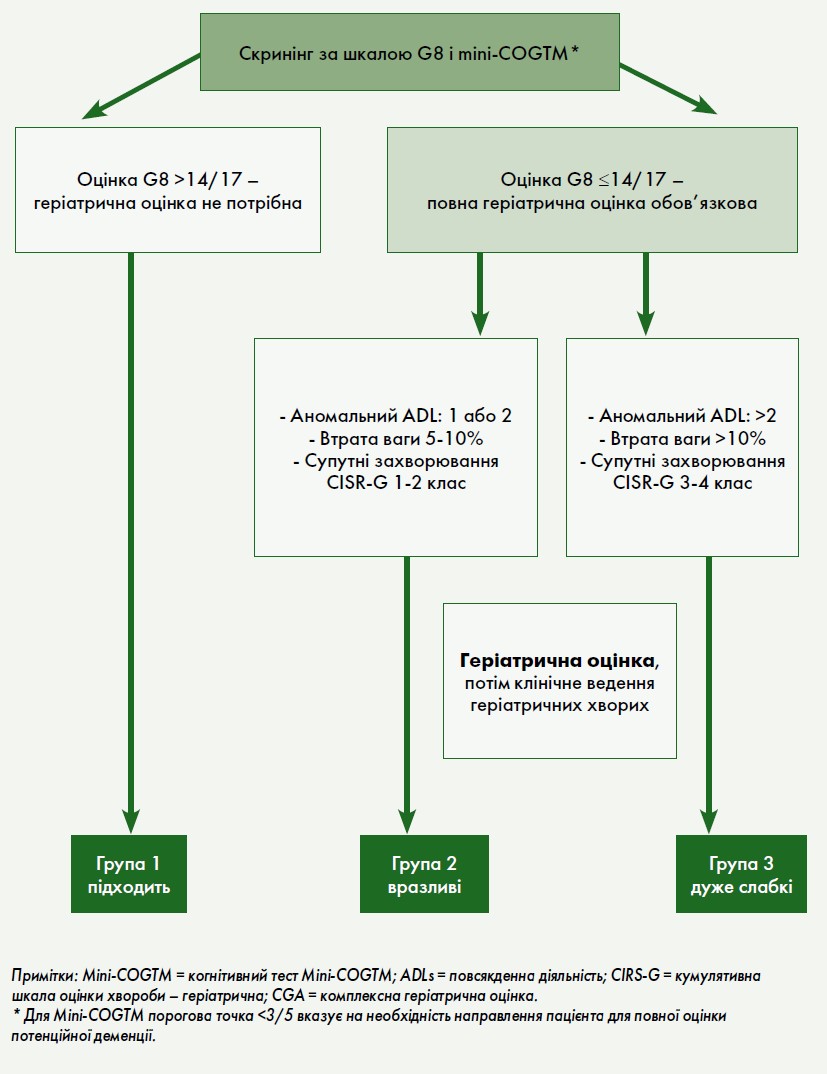
Оскільки з віком збільшується різниця між пацієнтами щодо тактики лікування, важливо використовувати інші критерії, крім хронологічного віку чи загального стану. Міжнародна робоча група SIOG із РПЗ рекомендує, щоб лікування дорослих старше 70 років ґрунтувалося на систематичній оцінці стану здоров’я за допомогою інструменту скринінгу G8 (Geriatric 8). Цей інструмент допомагає розрізнити тих, хто у формі, від тих, хто має слабкість, синдром зниженої здатності реагувати на подразники. Пацієнти зі слабкістю мають вищий ризик смертності та негативних побічних ефектів лікування раку. Пацієнти зі станом здоров’я з балом G8 >14 або вразливі пацієнти зі зворотними порушеннями після вирішення їхніх геріатричних проблем повинні отримувати те саме лікування, що й молодші пацієнти. Ослаблені пацієнти з незворотним порушенням функції повинні отримувати адаптоване лікування. Тяжко хворі пацієнти повинні отримувати лише паліативне лікування (схема). Пацієнти з оцінкою G8 <14 повинні пройти комплексне геріатричне обстеження (CGA), оскільки ця оцінка пов’язана із 3-річною смертністю. CGA – це мультидоменне оцінювання, яке включає супутні захворювання, стан харчування, когнітивні та фізичні функції та соціальну підтримку, щоб визначити, чи є порушення зворотними.
Тактика лікування при скринінгу, діагностиці та лікуванні РПЗ має залежати не тільки від віку, а й від очікуваної тривалості життя, стану здоров’я та супутніх захворювань. Очікувана тривалість життя 10 років найчастіше використовується як поріг для отримання користі від місцевого лікування. Чоловіки похилого віку можуть отримати недостатнє лікування. «Слабким» пацієнтам віком ≥70 років показано повне геріатричне обстеження. Після усунення порушень уразливим хворим можна проводити таке ж лікування, як і здоровим чоловікам.
|
Скринінговий метод оцінки стану пацієнтів похилого віку Geriatric 8 |
||
|
|
Питання |
Можливі відповіді (бал) |
|
A |
Чи зменшилося споживання їжі за останні 3 місяці через втрату апетиту, проблеми з травленням, труднощі із жуванням або ковтанням? |
0 = різке зниження споживання їжі |
|
1 = помірне зниження споживання їжі |
||
|
2 = відсутність зменшення споживання їжі |
||
|
B |
Втрата ваги за останні 3 місяці? |
0 = втрата ваги >3 кг |
|
1 = невідомо |
||
|
2 = втрата ваги від 1 до 3 кг |
||
|
3 = немає втрати ваги |
||
|
C |
Рухомість? |
0 = прив’язаний до ліжка або стільця |
|
1 = здатний встати з ліжка, але не виходить |
||
|
2 = виходить |
||
|
D |
Нейропсихологічні проблеми? |
0 = тяжка деменція або депресія |
|
1 = помірна депресія |
||
|
2 = психологічні проблеми відсутні |
||
|
E |
ІМТ? (вага у кг)/(зріст у м2) |
0 = ІМТ <19 |
|
1 = ІМТ 19 до <21 |
||
|
2 = ІМТ 21 до <23 |
||
|
3 = ІМТ≥23 |
||
|
F |
Приймає більше трьох призначених ліків на день? |
0 = так |
|
1 = ні |
||
|
G |
Як пацієнт оцінює стан свого здоров’я порівняно з іншими людьми того ж віку? |
0.0 = не так добре |
|
0.5 = не знаю |
||
|
1.0 = так само добре |
||
|
2.0 = краще |
||
|
H |
Вік |
0 = ≥85 |
|
1= 80-85 |
||
|
2 = <80 |
||
|
Загальний бал |
0-7 |
|
Схема прийняття рішень щодо перевірки стану здоров’я (чоловіки віком >70 років)
Додаток 4 до Стандарт медичної допомоги «Рак передміхурової залози» (підпункт 8 пункту 3 розділу ІІІ)
Лікування РПЗ відповідно до стадії захворювання, наявності метастазів, паліативне лікування
|
Рекомендації |
|
|
ЗАХВОРЮВАННЯ НИЗЬКОГО РИЗИКУ |
|
|
Активне спостереження (АС) |
Вибір пацієнтів |
|
Надати рекомендації щодо АС пацієнтам з очікуваною тривалістю життя >10 років і з низьким ризиком захворювання |
|
|
Пацієнтів із внутрішньопротоковою та крибриформною гістологією при біопсії слід виключити з АС |
|
|
Проведіть МРТ перед підтверджувальною біопсією, якщо МРТ не проводилося до первинної біопсії |
|
|
Зробіть прицільну біопсію (будь-якого ураження за системою збору даних і повідомлення результатів візуалізації простати [РІ-RADS] >3) та систематичну біопсію, якщо проводиться підтверджувальна біопсія |
|
|
Якщо пацієнту було попередньо проведено МРТ, а потім систематичну та прицільну біопсію, немає потреби в підтверджувальних біопсіях |
|
|
Подальша стратегія |
|
|
Повторні біопсії слід проводити не рідше одного разу на 3 роки протягом 10 років |
|
|
У разі прогресування рівня ПСА або зміни результатів ПРД або МРТ не переходьте до активного лікування без повторної біопсії |
|
|
Активне лікування |
Надати рекомендації щодо операції або ПТ як альтернативи АС пацієнтам, для яких прийнятне таке лікування й які погоджуються на компроміс між токсичністю і запобіганням прогресуванню захворювання. |
|
Дисекція тазового лімфатичного вузла |
Не проводьте дисекцію тазового лімфатичного вузла. |
|
Радіотерапевтичне лікування |
Надати рекомендації щодо брахітерапії низької потужності пацієнтам із низьким ризиком РПЗ і належною функцією сечовипускання. |
|
Використовуйте променеву терапію модульованої інтенсивності/об’ємно-модульовану дугову терапію та ПТ під візуальним контролем із загальною дозою 74-80 Гр або помірним гіпофракціонуванням (60 Гр/20 фракцій за 4 тижні або 70 Гр/28 фрацій за 6 тижнів), без АДТ. |
|
|
ЗАХВОРЮВАННЯ СЕРЕДНЬОГО РИЗИКУ |
|
|
Активне спостереження |
Надати рекомендації щодо AС ретельно відібраним пацієнтам із групи захворювання зі ступенем ISUP 2 (тобто зразок типу 4 <10%, ПСА <10 нг/мл, ≤сТ2а, низький ступінь захворювання при візуалізації та малому об’ємі біопсії [визначається як <3 позитивних зразка і включення раку <50% відібраного зразка/на зразок], або іншим окремим елементом захворювання середнього ризику з незначним поширенням захворювання при візуалізації та малим об’ємом біопсії), допускаючи потенційно підвищений ризик метастатичного прогресування. |
|
Пацієнтів із групи захворюванням зі ступенем ISUP 3 слід виключити із протоколів AС. |
|
|
Перекласифікуйте пацієнтів із групи захворювання малого об’єму зі ступенем ISUP 2, включених у протоколи АС, якщо повторні систематичні біопсії, не основані на МРТ, проведені під час моніторингу, виявляють >3 позитивних зразків або захворювання ISUP 2 з максимальним відібраним зразком >50%/зразок. |
|
|
Радикальна простатектомія (РП) |
Надати рекомендації щодо РП пацієнтам із захворюванням середнього ризику та очікуваною тривалістю життя >10 років. |
|
Надати рекомендації щодо нервозберігаючої операції пацієнтам із низьким ризиком екстракапсулярного захворювання. |
|
|
Розширена дисекція тазового лімфатичного вузла |
Провести розширену дисекцію тазового лімфатичного вузла при захворюванні середнього ризику на основі прогнозованого ризику інвазії в лімфатичний вузол. |
|
Радіотерапевтичне лікування |
Надати рекомендації щодо брахітерапії пацієнтам із належною функцією сечовипускання та сприятливим розвитком захворювання середнього ризику. |
|
Для ПТ із модуляцією інтенсивності (ІМПТ)/об’ємно-дугової променевої терапії та променевої терапії під візуальним контролем використовуйте загальну дозу 76-78 Гр або помірне гіпофракціонування (60 Гр/20 фракцій за 4 тижні або 70 Гр/28 фракцій за 6 тижнів), у поєднанні з короткочасною AДT (4-6 місяців). |
|
|
Надати рекомендації щодо підсиленої брахітерапії у поєднанні з ІМПТ/об’ємно-дуговою променевою терапією та променевою терапією під візуальним контролем пацієнтам із належною функцією сечовипускання та несприятливим середнім ризиком захворювання в поєднанні з короткотривалою АДТ (4-6 місяців). |
|
|
Для пацієнтів, які не бажають проходити АДТ, використовуйте загальну дозу ІМПТ/об’ємно-дугової променевої терапії та променевої терапії під візуальним контролем (76-78 Гр) або помірне гіпофракціонування (60 Гр/20 фракцій за 4 тижні або 70 Гр/28 фракцій за 6 тижнів) або у поєднанні з посиленою низько- або високодозовою брахітерапією. |
|
|
Інші терапевтичні варіанти |
Надати рекомендації щодо абляційної терапії всієї залози (наприклад, кріотерапія, високоінтенсивний сфокусований ультразвук тощо). |
|
Не пропонуйте монотерапію АДТ безсимптомним чоловікам із середнім ступенем ризику, які не можуть отримати місцеве лікування. |
|
|
ЛОКАЛІЗОВАНА ХВОРОБА ВИСОКОГО РИЗИКУ |
|
|
Радикальна простатектомія |
Надати рекомендації щодо РП відібраним пацієнтам із локалізованим РПЗ високого ризику як частини потенційної мультимодальної терапії. |
|
Розширена дисекція тазового лімфатичного вузла |
Проведіть розширену дисекцію тазового лімфатичного вузла при РПЗ високого ризику. |
|
Не проводьте заморожений зріз вузлів під час РП, щоб вирішити, чи потрібно продовжити або припинити процедуру. |
|
|
Радіотерапевтичне лікування |
У пацієнтів із локалізованим захворюванням високого ризику використовуйте ІМПТ/об’ємно-дугову променеву терапію та променеву терапію під візуальним контролем із 76-78 Гр у поєднанні з довгостроковою АДТ (2-3 роки). |
|
У пацієнтів із локалізованим захворюванням високого ризику та належною функцією сечовипускання використовуйте ІМПТ/ об’ємно-дугову променеву терапію та променеву терапію під візуальним контролем із посиленою брахітерапією (низько- або високодозову) у поєднанні з довгостроковою АДТ (2-3 роки). |
|
|
Терапевтичні варіанти, крім хірургічного втручання або адіотерапії |
Не пропонуйте пацієнтам із локалізованим захворюванням високого ризику терапію всієї залози або фокальну терапію. |
|
Пропонуйте монотерапію АДТ лише тим пацієнтам, які не хочуть або не можуть отримати будь-яку форму місцевого лікування, якщо у них спостерігається час подвоєння ПСА <12 місяців і ПСА >50 нг/мл або низькодиференційована пухлина. |
|
|
МІСЦЕВО-ПОШИРЕНЕ ЗАХВОРЮВАННЯ |
|
|
Радикальна простатектомія |
Надати рекомендації щодо РП вибраним пацієнтам із місцево- поширеним ПСА як частини мультимодальної терапії. |
|
Розширена дисекція тазового лімфатичного вузла |
Проведіть розширену дисекцію тазового лімфатичного вузла до РП при місцево-поширеному РПЗ. |
|
Радіотерапевтичне лікування |
Надати рекомендації пацієнтам із місцево-поширеним захворюванням ІМПТ/об’ємно-дугову променеву терапію та променеву терапію під візуальним контролем у поєднанні з довготривалою АДТ. |
|
Надати рекомендації пацієнтам із місцево-поширеним захворюванням та належною функцією сечовипускання щодо ІМПТ/об’ємно-дугової променевої терапії та променевої терапії під візуальним контролем із посиленою брахітерапією (низько- або високодозовою), у поєднанні з довготривалою АДТ. |
|
|
Надати рекомендації щодо довгострокової АДТ щонайменше на 2 роки. |
|
|
Призначити абіратерон протягом 2 років, пропонуючи ІМПТ/ об’ємно-дугову променеву терапію та променеву терапію під візуальним контролем передміхурової залози та малого таза (у випадку cN1) у поєднанні з тривалою АДТ, для пацієнтів М0 з cN1 або ≥2 факторами високого ризику (сТ3-4, за шкалою Глісона ≥8 або ПСА ≥40 нг/мл). |
|
|
Терапевтичні варіанти, крім хірургічного втручання або адіотерапії |
Не пропонуйте лікування всієї залози або фокальне лікування пацієнтам із місцево-поширеним РПЗ. |
|
Надати рекомендації щодо монотерапії АДТ лише тим пацієнтам, які не хочуть або не можуть отримати будь-яку форму місцевого лікування, якщо у них спостерігається час подвоєння ПСА <12 місяців, або ПСА >50 нг/мл, або низькодиференційована пухлина або неприємні місцеві симптоми, пов’язані з хворобою. |
|
|
Надати рекомендації пацієнтам із захворюванням cN1 щодо місцевого лікування (або РП, або ІМПТ/об’ємно-дугова променева терапія та променева терапія під візуальним контролем) та довгострокової АДТ. |
|
|
АД’ЮВАНТНЕ ЛІКУВАННЯ ПІСЛЯ РАДИКАЛЬНОЇ ПРОСТАТЕКТОМІЇ |
|
|
pN0 і pN1 захворювання |
Не призначайте ад’ювантну АДТ пацієнтам із pN0. |
|
Надати рекомендації щодо ад’ювантної ІМПТ/об’ємно-дугової променевої терапії та променевої терапії під візуальним контролем пацієнтам із високим ризиком (рN0) із побічною патологією (група ступеня ISUP 4-5 і рТ3 з/без позитивних полів). |
|
|
Надати рекомендації щодо трьох варіантів лікування пацієнтів із захворюванням рN1 після розширеної дисекції тазового лімфатичного вузла, на основі характеристик ураження вузлів: ад’ювантна АДТ; ад’ювантна АДТ з додатковими ІМПТ/ об’ємно-дуговою променевою терапією та променевою терапією під візуальним контролем; спостереження (очікуване ведення) пацієнту після розширеної дисекції лімфатичного вузла і ≤2 вузлів і ПСА <0,1 нг/мл. |
|
|
НЕЛІКУВАЛЬНІ АБО ПАЛІАТИВНІ МЕТОДИ ЛІКУВАННЯ В УМОВАХ ПЕРШОЇ ЛІНІЇ |
|
|
Локалізована хвороба |
|
|
Пильне очікування (ПО) |
Надати рекомендації щодо ПО безсимптомним пацієнтам, яким не підходить місцеве лікування, та пацієнтам із короткою тривалістю життя. |
|
Місцево-поширене захворювання |
|
|
Пильне очікування |
Надати рекомендації щодо політики відстроченого лікування з використанням монотерапії АДТ М0 безсимптомним пацієнтам із часом подвоєння рівня ПСА (ПСА-DT) >12 місяців, |
|
СТІЙКИЙ ПСА ПІСЛЯ РАДИКАЛЬНОЇ ПРОСТАТЕКТОМІЇ |
|
|
|
Надати рекомендації щодо позитронно-емісійної томографії з простат-специфічним мембранним антигеном (ПСМА ПЕТ) чоловікам із стійким ПСА >0,2 нг/мл, якщо результати впливатимуть на рішення щодо подальшого лікування. |
|
Призначити лікування чоловікам без ознак метастатичного захворювання за допомогою рятівної ПТ та додаткової гормональної терапії. |
|
|
Рекомендації щодо лікування метастатичного захворювання, лікування другого ряду та паліативного лікування |
|
|
Рекомендації |
|
|
МЕТАСТАТИЧНА ХВОРОБА В УМОВАХ ПЕРШОЇ ЛІНІЇ |
|
|
Пацієнти М1 |
Надати рекомендації щодо негайного системного лікування АДТ для полегшення симптомів і зменшення ризику потенційно серйозних наслідків прогресуючого захворювання (компресія спинного мозку, патологічні переломи, обструкція сечоводів) пацієнтам із симптомами М1. |
|
Надати рекомендації щодо антагоністів гонадотропін-рилізинг-гормона, або орхіектомії до початку АДТ, особливо у пацієнтів із загрозою клінічних ускладнень, таких як компресія спинного мозку або обструкція вихідного отвору сечового міхура. |
|
|
Надати рекомендації щодо раннього системного лікування пацієнтам М1 із безсимптомною пухлиною. |
|
|
Надати рекомендації щодо короткочасного введення антагоніста андрогенних рецепторів попередніх поколінь пацієнтам М1, які починають приймати агоніст гонадотропін-рилізинг-гормона для зменшення ризику явища «спалаху». |
|
|
Не пропонуйте пацієнтам із захворюванням М1 монотерапію антагоністами андрогенних рецепторів. |
|
|
Надати рекомендації щодо комбінованої терапії, включаючи АДТ та системну терапію, усім пацієнтам із захворюванням М1. |
|
|
Не пропонуйте АДТ як монотерапію пацієнтам, які вперше звернулися із захворюванням М1, якщо у них відсутні протипоказання до комбінованої терапії, вони мають достатню очікувану тривалість життя, щоб отримати користь від комбінованої терапії (>1 року), і готові прийняти підвищений ризик побічних ефектів. |
|
|
Надати рекомендації щодо АДТ у комбінації з хіміотерапією (доцетаксел) пацієнтам, у яких першим проявом є захворювання М1 і для яких прийнятний прийом доцетакселу. |
|
|
Надати рекомендації щодо АДТ у поєднанні з абіратероном або ензалутамідом пацієнтам, у яких першим проявом є захворювання М1 і які достатньо прийнятні для схеми їх прийому. |
|
|
БІОХІМІЧНИЙ РЕЦИДИВ ПІСЛЯ ЗАХОДІВ, ПРИЗНАЧЕНИХ ІЗ ЛІКУВАЛЬНОЮ МЕТОЮ |
|
|
Біохімічний рецидив (БХР) після радикальної простатектомії (РП) |
Надати рекомендації щодо моніторингу, включаючи ПСА, пацієнтам із низьким ризиком БХР. |
|
Надати рекомендації щодо рятівної ІМПТ/об’ємно-дугової променевої терапії та променевої терапії під візуальним контролем на ранній стадії у чоловіків із двома послідовними підвищеннями ПСА. |
|
|
При негативному результаті ПЕТ/КТ-сканування проведення рятівної променевої терапії (РПТ) не відкладається. |
|
|
Не чекайте досягнення порогового рівня ПСА до початку лікування. Якщо прийнято рішення про РПТ, необхідно його провести (≥64 Гр) якнайшвидше. |
|
|
Надати рекомендації щодо гормональної терапії додатково до РПТ чоловікам із БХР. |
|
|
БХР після РП |
Надати рекомендації щодо моніторингу, включаючи ПСА, пацієнтам із низьким ризиком БХР. |
|
Надати рекомендації щодо рятівної РП, брахітерапії, фокусованого ультразвуку високої інтенсивності або кріохірургічної абляції ретельно відібраним пацієнтам із підтвердженим біопсією місцевим рецидивом. |
|
|
Системне рятівне лікування |
Не пропонуйте АДТ пацієнтам М0 із ПСА-DT >12 місяців. |
|
ЛІКУВАННЯ, ЩО ПРОДОВЖУЄ ЖИТТЯ, У ВИПАДКУ КАСТРАЦІЙНО-РЕЗИСТЕНТНОГО ЗАХВОРЮВАННЯ |
|
|
|
Перед проведенням діагностики кастраційно-резистентного РПЗ (КРРПЗ) переконайтеся, що рівень тестостерону становить <50 нг/дл. |
|
Проводьте консультації, спостереження та лікування пацієнтів із метастатичним КРРПЗ (мКРРПЗ) у мультидисциплінарній команді препаратами, що продовжують життя. |
|
|
Надати рекомендації пацієнтам із мКРРПЗ щодо соматичного та/або термінального молекулярного тестування, а також тестування на дефіцит системи репарації неспарених основ ДНК або високу мікросателітну нестабільність. |
|
|
СИСТЕМНЕ ЛІКУВАННЯ КАСТРАЦІЙНО-РЕЗИСТЕНТНОГО ЗАХВОРЮВАННЯ |
|
|
|
Здійснюйте вибір лікування з урахуванням статусу дієздатності, симптомів, супутніх захворювань, локалізації та ступеня захворювання, геномного профілю, уподобання пацієнта та попереднього лікування гормоночутливого метастатичного РПЗ (мРПЗ): абіратерон, кабазитаксел, доцетаксел, ензалутамід, олапариб. |
|
Надати рекомендації пацієнтам із мКРРПЗ, які є кандидатами на цитотоксичну терапію і які раніше не проходили хіміотерапію, – доцетаксел у дозі 75 мг/м2 кожні 3 тижні. |
|
|
Надати рекомендації пацієнтам із мКРРПЗ і прогресуванням після хіміотерапії доцетакселом – додаткові варіанти лікування, які продовжують життя, зокрема абіратерон, кабазитаксел, ензалутамід і олапариб у випадку змін репарації ДНК шляхом гомологічної рекомбінації. |
|
|
Приймайте подальші рішення щодо лікування мКРРПЗ на підставі статусу дієздатності, попереднього лікування, симптомів, супутніх захворювань, геномного профілю, ступеня захворювання та переваг для пацієнта. |
|
|
Надати рекомендації щодо абіратерону або ензалутаміду пацієнтам, які раніше отримували лікування однією або двома лініями хіміотерапії. |
|
|
Надати рекомендації щодо хіміотерапії пацієнтам, яких раніше лікували абіратероном або ензалутамідом. |
|
|
Надати рекомендації щодо кабазитакселу пацієнтам, яких раніше лікували доцетакселом. |
|
|
Надати рекомендації щодо кабазитакселу пацієнтам, яких раніше лікували доцетакселом і які мали прогресування протягом 12 місяців лікування абіратероном або ензалутамідом. |
|
|
ПІДТРИМУЮЧИЙ ДОГЛЯД ЗА КАСТРАЦІЙНО-РЕЗИСТЕНТНОЮ ХВОРОБОЮ |
|
|
|
Надати рекомендації щодо засобів для захисту кісток пацієнтам із мКРРПЗ та метастазами у скелет для запобігання кістковим ускладненням. |
|
Контролюйте рівень кальцію в сироватці крові та застосовуйте додатково кальцій і вітамін D при призначенні деносумабу або бісфосфонатів. |
|
|
Лікуйте болючі кісткові метастази на ранній стадії за допомогою таких паліативних заходів, як ІМПТ/об’ємно-дугова променева терапія та променева терапія під візуальним контролем та адекватного застосування анальгетиків. |
|
|
У пацієнтів із компресією спинного мозку почати негайне застосування високих доз кортикостероїдів та оцінити необхідність операції на хребті з подальшим опроміненням. Запропонувати променеву терапію, якщо операція не прийнятна. |
|
|
НЕМЕТАСТАТИЧНА КАСТРАЦІЙНО-РЕЗИСТЕНТНА ХВОРОБА |
|
|
|
Надати рекомендації щодо ензалутаміду пацієнтам із М0 КРРПЗ і високим ризиком розвитку метастазів (ПСA-DT <10 місяців) для продовження часу до метастазування та загальної виживаності. |
Тематичний номер «Урологія. Нефрологія. Андрологія» № 3 (30), 2023 р.
СТАТТІ ЗА ТЕМОЮ Онкологія та гематологія
У лютому відбулася щорічна Всеукраїнська науково-практична конференція «Малоінвазивні технології в урології», присвячена актуальним проблемам сучасної урології. Пропонуємо огляд найцікавіших доповідей, що прозвучали в рамках заходу....
Інфекції сечовивідних шляхів (ІСШ) у всьому світі посідають провідне місце серед інфекційних захворювань дорослого населення. Поряд із тим серед фахівців зростає занепокоєння щодо триваючого зростання стійкості бактерій до більшості антибіотиків. Експерти провідних міжнародних товариств наголошують на необхідності розсудливого і виваженого призначення антимікробних препаратів. Про основні принципи раціональної антибіотикотерапії в урології, зокрема при проведенні діагностичних і хірургічних втручань, ми попросили розповісти завідувача відділу відновної урології та новітніх технологій ДУ «Інститут урології ім. акад. О.Ф. Возіанова НАМН України», доктора медичних наук, професора В’ячеслава Миколайовича Григоренка. ...
Процедура трансректальної біопсії простати супроводжується високим ризиком інфекційних ускладнень, тому проведення антимікробної профілактики при цьому втручанні є обов’язковим. Однак зростання антибіотикорезистентності, а також нещодавні рекомендації щодо обмеження призначень фторхінолонів значно звужують спектр можливих варіантів такої профілактики. Міжнародною мультидисциплінарною групою експертів на основі літературних джерел та клінічного досвіду було розроблено ряд настанов стосовно запобігання інфекційним ускладненням при біопсії простати та обґрунтовано доцільність і переваги призначення з цією метою фосфоміцину ...
Кількість людей, які страждають і помирають від вірусного гепатиту В (ВГВ), можна порівняти з кількістю хворих на коронавірусну хворобу 2019 року (COVID‑19), яка наразі викликає велике занепокоєння в усьому світі. Тому вкрай важливим залишається питання передачі вірусу, у тому числі через статеві клітини. Попередніми дослідженнями встановлено, що гени ВГВ, інтегровані в людські сперматозоїди, здатні до реплікації та експресії після передачі ембріонам. Однак досі це явище не було підтверджено клінічними дослідженнями у пацієнтів. Автори вивчали особливості інтеграції ВГВ у геном сперматозоїдів пацієнтів та аналізували можливі клінічні наслідки для потомства ...