Інфекційні (вірусні) екзантеми в практиці педіатра
 Інфекційні захворювання найбільш поширені у дитячому віці. Раніше усі інфекційні захворювання, що супроводжуються висипаннями на шкірі, називали інфекційними екзантемами. До цієї групи понад 100 років відносили кір, вітряну віспу, краснуху та багато інших захворювань. Сьогодні ж термін «інфекційні екзантеми» має вужче значення й об’єднує вірусні інфекції з чіткою клінічною картиною, що на певному етапі супроводжуються появою висипу, тобто екзантемою. Такий підхід, вочевидь, більш раціональний, бо сплутати клінічну картину вітряної віспи або кору з проявами інших інфекцій при сучасному рівні розвитку медичних знань досить складно. У цій роботі стисло наведена основна інформація про відомі сьогодні інфекційні (вірусні) екзантеми.
Інфекційні захворювання найбільш поширені у дитячому віці. Раніше усі інфекційні захворювання, що супроводжуються висипаннями на шкірі, називали інфекційними екзантемами. До цієї групи понад 100 років відносили кір, вітряну віспу, краснуху та багато інших захворювань. Сьогодні ж термін «інфекційні екзантеми» має вужче значення й об’єднує вірусні інфекції з чіткою клінічною картиною, що на певному етапі супроводжуються появою висипу, тобто екзантемою. Такий підхід, вочевидь, більш раціональний, бо сплутати клінічну картину вітряної віспи або кору з проявами інших інфекцій при сучасному рівні розвитку медичних знань досить складно. У цій роботі стисло наведена основна інформація про відомі сьогодні інфекційні (вірусні) екзантеми.
У чому саме полягає проблема? По-перше, цю групу захворювань у медичних закладах вищої освіти вивчають не дуже глибоко. На запитання про інфекційні вірусні висипання більшість лікарів-інтернів називають класичні дитячі інфекції та лише 1-2 зі 100 опитаних – раптову екзантему (roseola infantum).
По-друге, ці захворювання зазвичай ховаються під маскою інших нозологій: помилково діагностують кропив’янку, атопічний дерматит, «алергію на сиропи», мононуклеоз тощо. Наприклад, на практиці раптову екзантему у дітей першого року життя зазвичай розцінюють як краснуху (використовуючи застарілий термін «корова краснуха») або алергію на лікарські засоби. Багато з дітей, які перехворіли на інфекційну екзантему, йдуть по життю з «ярликом» алергіка, дотримуючись непотрібних дієт і проходячи зайві обстеження.
По-третє, пацієнтам з цими вірусними захворюваннями невиправдано масово виписують антибіотики, антигістамінні препарати, часто – системні кортикостероїди.
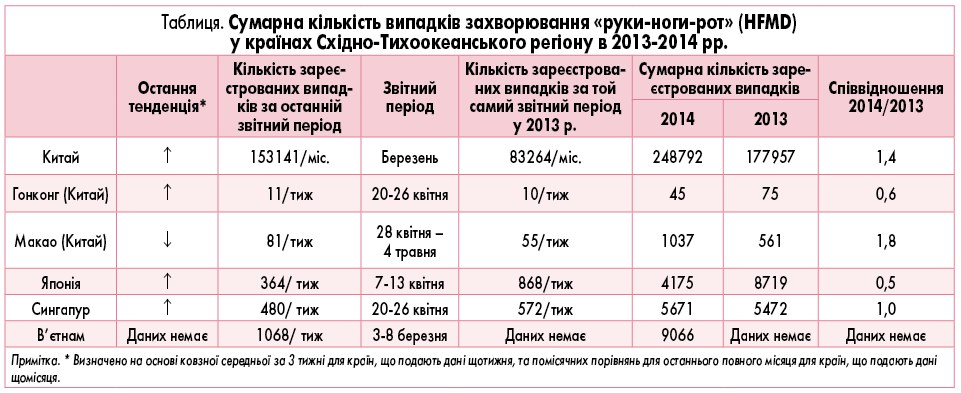
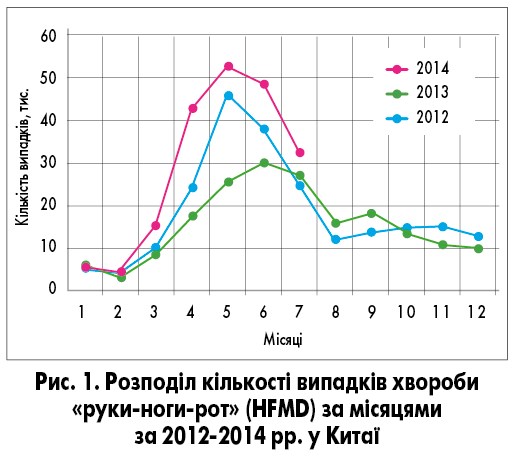 Як часто ці захворювання трапляються в практиці лікарів? Офіційна статистика щодо частоти захворювань на інфекційні екзантеми відсутня не лише в Україні, а й в інших країнах. Однак у багатьох країнах, особливо високорозвинених, поширеність інфекційних вірусних екзантем значно перевищує поширеність таких дитячих інфекцій, як кір, краснуха, вітряна віспа. Вважають, що 80-95% дітей віком до 5 років переносять раптову екзантему, найпоширенішу з інфекційних екзантем, але даних статистики про це немає. На сайті ВООЗ доступні дані про інфекційну екзантему, що вражає кисті рук, стопи і порожнину рота (хвороба «руки-ноги-рот», від англ. «hands-foots-and-mouth disease», HFMD) у Східно-Тихоокеанському регіоні, де в Китаї тільки за 5-й місяць 2014 року діагностовано 500 тис. випадків цього захворювання (рис. 1). Аналогічно високу його поширеність спостерігають і в країнах із меншим населенням: за період із 7 по 13 квітня 2014 р. в Японії зареєстровано 4175 випадків, у В’єтнамі з 3 по 8 березня цього ж року – 9066 (табл.). Висновок про поширеність і клінічне значення інфекційних екзантем для лікаря можна отримати, порівнявши наведені вище дані з поширеністю класичних дитячих інфекцій у цих самих країнах.
Як часто ці захворювання трапляються в практиці лікарів? Офіційна статистика щодо частоти захворювань на інфекційні екзантеми відсутня не лише в Україні, а й в інших країнах. Однак у багатьох країнах, особливо високорозвинених, поширеність інфекційних вірусних екзантем значно перевищує поширеність таких дитячих інфекцій, як кір, краснуха, вітряна віспа. Вважають, що 80-95% дітей віком до 5 років переносять раптову екзантему, найпоширенішу з інфекційних екзантем, але даних статистики про це немає. На сайті ВООЗ доступні дані про інфекційну екзантему, що вражає кисті рук, стопи і порожнину рота (хвороба «руки-ноги-рот», від англ. «hands-foots-and-mouth disease», HFMD) у Східно-Тихоокеанському регіоні, де в Китаї тільки за 5-й місяць 2014 року діагностовано 500 тис. випадків цього захворювання (рис. 1). Аналогічно високу його поширеність спостерігають і в країнах із меншим населенням: за період із 7 по 13 квітня 2014 р. в Японії зареєстровано 4175 випадків, у В’єтнамі з 3 по 8 березня цього ж року – 9066 (табл.). Висновок про поширеність і клінічне значення інфекційних екзантем для лікаря можна отримати, порівнявши наведені вище дані з поширеністю класичних дитячих інфекцій у цих самих країнах.
Діагностика інфекційних екзантем ґрунтується переважно на логічному аналізі таких ознак:
- вид екзантеми;
- термін появи висипу;
- переважна локалізація висипу та його динаміка у процесі розвитку хвороби.
Виділяють такі види інфекційних (вірусних) висипань:
- раптова екзантема;
- хвороба «руки-ноги-рот»;
- латероторакальна екзантема;
- папульозний акродерматит у дітей (хвороба Джанотті – Крості);
- інфекційна еритема;
- синдром рукавичок і шкарпеток;
- ентеровірусні екзантеми (ентеровіруси: ековіруси і вірус Коксакі);
- рожевий лишай (лишай Жибера).
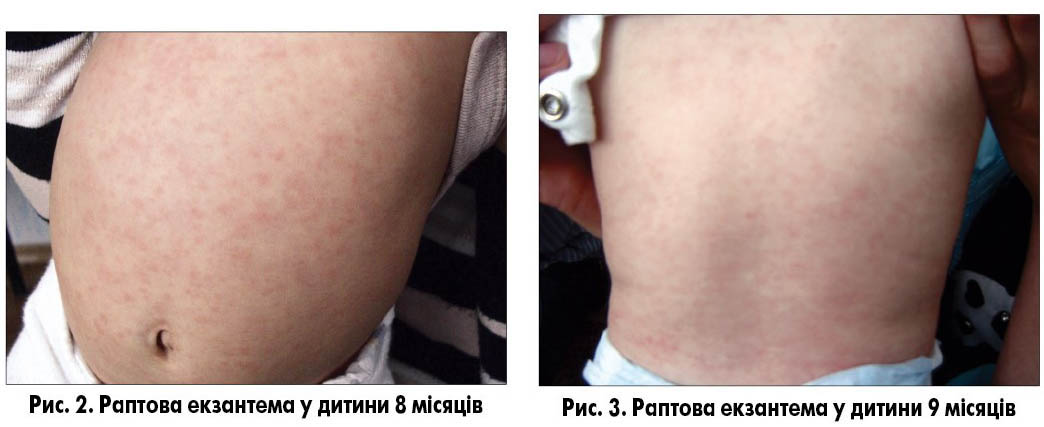
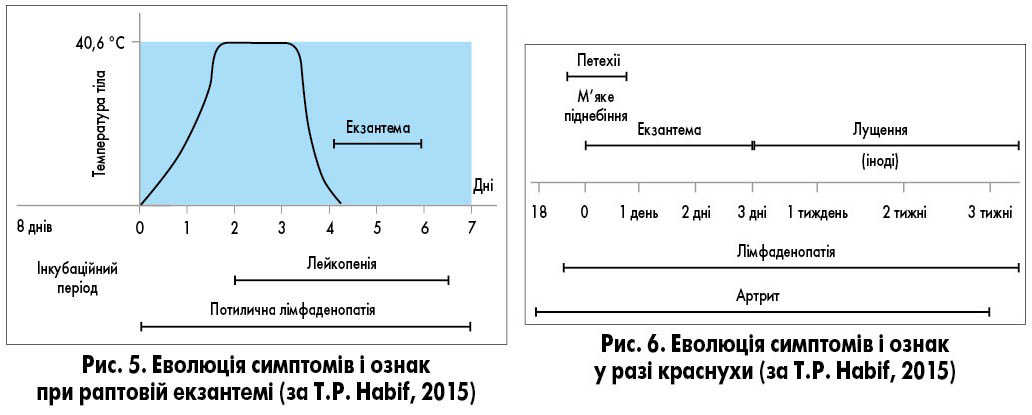
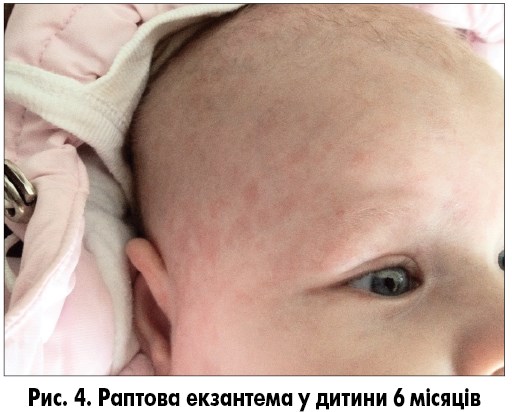 Раптова екзантема (roseola infantum, exanthema subitum) – інфекційне захворювання дітей раннього віку, спричинене герпесвірусом 6-го або 7-го типу. Після 5-15 днів інкубаційного періоду раптова екзантема проявляється гострим початком та зазвичай супроводжується сильною лихоманкою [1, 2]. Захворювання виникає переважно у віці між 6 місяцями та 2 роками. До 12 місяців майже 95% дітей переносять це захворювання [8]. Хвороба починається гостро, з раптового підвищення температури тіла до 39-39,5 °C і мінімальних респіраторних симптомів (зазвичай виявляють лише гіперемію зіва). Попри високу температуру, дитина зазвичай активна, в періоди зниження температури апетит практично не порушений. Лихоманка тримається 3-5 днів, потім температура різко знижується і з’являється плямисто-папульозний висип [9]. Появу висипу часто називають прапором перемоги над захворюванням, тому що з цього моменту зникає лихоманка і починається одужання. Висип зберігається приблизно стільки ж днів, скільки трималася висока температура. Висипання злегка виступають над поверхнею шкіри, з’являються у великій кількості на тулубі і шиї, меншою мірою – на обличчі й кінцівках (рис. 2-4). Свербіж відсутній. При цьому захворюванні часто спостерігається збільшення потиличних лімфатичних вузлів, що часто призводить до помилкового встановлення діагнозу краснухи. Диференційну діагностику спрощує час появи висипу – у разі краснухи він з’являється в першу добу захворювання (рис. 5, 6).
Раптова екзантема (roseola infantum, exanthema subitum) – інфекційне захворювання дітей раннього віку, спричинене герпесвірусом 6-го або 7-го типу. Після 5-15 днів інкубаційного періоду раптова екзантема проявляється гострим початком та зазвичай супроводжується сильною лихоманкою [1, 2]. Захворювання виникає переважно у віці між 6 місяцями та 2 роками. До 12 місяців майже 95% дітей переносять це захворювання [8]. Хвороба починається гостро, з раптового підвищення температури тіла до 39-39,5 °C і мінімальних респіраторних симптомів (зазвичай виявляють лише гіперемію зіва). Попри високу температуру, дитина зазвичай активна, в періоди зниження температури апетит практично не порушений. Лихоманка тримається 3-5 днів, потім температура різко знижується і з’являється плямисто-папульозний висип [9]. Появу висипу часто називають прапором перемоги над захворюванням, тому що з цього моменту зникає лихоманка і починається одужання. Висип зберігається приблизно стільки ж днів, скільки трималася висока температура. Висипання злегка виступають над поверхнею шкіри, з’являються у великій кількості на тулубі і шиї, меншою мірою – на обличчі й кінцівках (рис. 2-4). Свербіж відсутній. При цьому захворюванні часто спостерігається збільшення потиличних лімфатичних вузлів, що часто призводить до помилкового встановлення діагнозу краснухи. Диференційну діагностику спрощує час появи висипу – у разі краснухи він з’являється в першу добу захворювання (рис. 5, 6).
Критерії діагнозу раптової екзантеми (рис. 5):
- типовий вік дитини 6 міс. – 2 роки;
- раптовий початок із високої температури тіла – до 39 °C;
- постійна лихоманка протягом 3-4 днів при відносно нормальному загальному стані;
- плямистий висип, переважно на тулубі, який з’являється в день зниження (нормалізації) температури;
- відсутність свербежу.
Діагноз визначають клінічно, беручи до уваги типову клінічну картину захворювання. Найчастіше діагноз встановлюють ретроспективно, тобто лише після появи висипу. Результати лабораторних досліджень неспецифічні. Раптова екзантема розрішується, як правило, без ускладнень і вважається найбезпечнішим захворюванням серед інфекційних екзантем. Лікування цього захворювання відсутнє і, як правило, не потрібне. Застосовують лише жарознижувальні препарати.
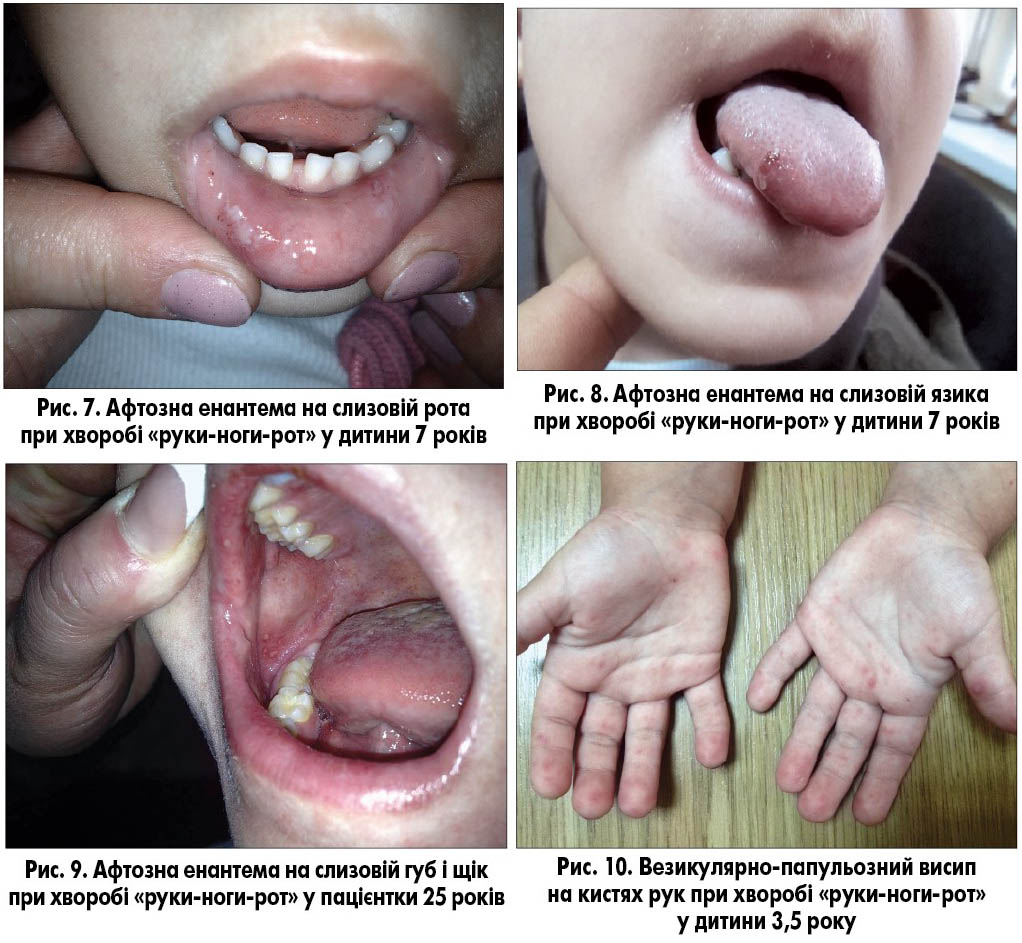
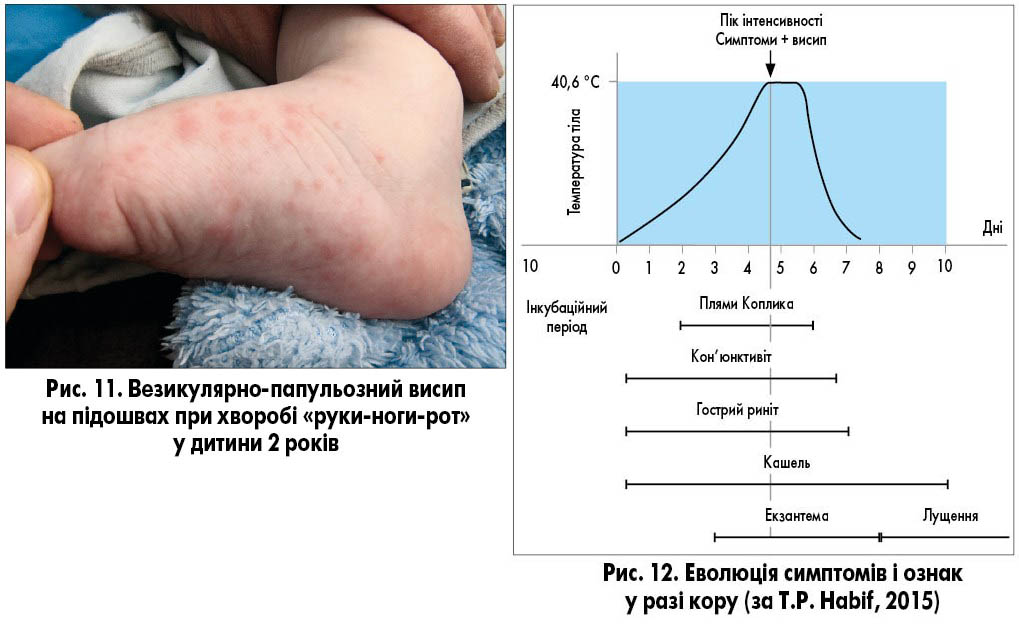
Хворобу «руки-ноги-рот» частіше викликає вірус Коксакі типу A16, рідше – типів A2, A5, A9, A10, B2, B3, B5 і, ймовірно, ентеровіруси. Захворювання найчастіше реєструють в азіатських країнах (рис. 1; табл.). Воно характеризується лихоманкою, респіраторними симптомами, формуванням виразок (афт) у ротовій порожнині (рис. 7-9) і везикулярними висипаннями на долонях і підошвах ніг (рис. 10, 11). Механізми, що призводять до утворення везикул, наразі невідомі. Везикулярна енантема на слизовій оболонці може мати різний ступінь вираженості, від помірного до значного, через що діти відмовляються від їжі. Висипання на долонях і підошвах безболісні.
Найчастіше хворіють діти дошкільного віку, нерідко захворювання має сімейний характер. Фіксують також випадки захворювання у дорослих, частіше в матерів або осіб, які тісно контактують із дітьми молодшого віку (рис. 9). Контагіозність зберігається лише протягом 2-3 днів після початку захворювання. Передача відбувається крапельним чи фекально-оральним шляхом. Інкубаційний період становить від 3 до 6 днів. Пік захворюваності припадає на літо. У хворих наявні фебрильна або висока температура, лихоманка та помірний синдром інтоксикації. Висипання на слизовій ротової порожнини локалізуються на слизовій губ, щік і язика. Для цієї хвороби не характерна афтозна енантема на м’якому піднебінні та піднебінних дужках, як це буває при герпангіні, що спрощує диференційну діагностику. Висип папульозно-везикулярний, везикули виникають на гіперемованому тлі. Елементи висипу не нагноюються і зникають без утворення кірочок, що відрізняє перебіг захворювання від перебігу вітряної віспи. Висипання на кистях рук і стопах завжди симетричні. На тулубі та голові висипання спостерігаються рідко, якщо вони є, то поодинокі. Елементи висипу зникають безслідно протягом 4-7 днів.
Критерії діагнозу хвороби «руки-ноги-рот»:
- лихоманка;
- висипання на шкірі долонь і підошв ніг у вигляді везикул і папул;
- відсутність свербежу;
- афтозна енантема на слизовій губ, щік і язика;
- симетричний характер висипань на долонях і підошвах.
Диференційний діагноз на початковій стадії захворювання проводять із вітряною віспою та укусами комах. Вітряна віспа супроводжується свербежем, вибіркові ураження кінцівок не характерні. Всі елементи висипу проходять етапну трансформацію – папульозні елементи трансформуються у везикули, а далі пустули та кірочки. Крім того, на відміну від вітряної віспи, у разі хвороби «руки-ноги-рот» частина елементів має характер папул, а частина – везикул, пустули й кірочки не утворюються і висипання зникає безслідно. Реакції на укуси комах не виявляють на слизових. Іноді висипання на слизовій щік із мінімальними висипаннями на долонях і підошвах помилково приймають за плями Копліка при захворюванні на кір. Відсутність кон’юнктивіту, респіраторних симптомів і чіткої етапності дає можливість виключити це захворювання (рис. 12).
В імунокомпетентних дітей хвороба «руки-ноги-рот» минає без ускладнень. У дітей з агаммаглобулінемією можливий розвиток кардіоміопатії та менінгоенцефаліту. Діагноз встановлюють клінічно. Виділення вірусу з промивних вод глотки можливе, але недоцільне. Серологічну діагностику через велику кількість типів ентеровірусів не проводять. Лікування, за винятком прийому жарознижувальних препаратів, не потрібне. Болючість у ротовій порожнині зникає протягом доби. Застосування мазей, механічна обробка слизової ротової порожнини лише погіршує перебіг захворювання.
Латероторакальна екзантема (lateral thoracic exanthema, unilateral laterothoracic exanthema, asymmetric periflexural exanthem of childhood, асиметрична екзантема дітей) – дитяча вірусна інфекція, що розрішується самостійно, етіологія не встановлена. Найбільшу кількість випадків реєструють навесні. Захворювання уражує дітей віком від 6 місяців до 10 років, дівчат приблизно вдвічі частіше, ніж хлопців.
Захворювання зазвичай має продромальний період із залученням верхніх дихальних шляхів або органів шлунково-кишкового тракту, спостерігаються нечастий кашель, кон’юнктивіт, діарея, блювання. Висипання виникають наприкінці захворювання або через кілька тижнів (іноді через 5-7 днів) після зникнення симптомів. Найбільшу інтенсивність висипу у вигляді плям і папул розміром 1-10 мм, рожевого або червоного кольору, спостерігають у пахвових западинах і на бічній поверхні тулуба (рис. 13). Клінічною особливістю цього захворювання є переважна локалізація висипу з одного боку тулуба, на протилежному висипання мінімальні або відсутні. Інші частини тіла уражуються мінімально. Висип зазвичай зберігається впродовж 3-6 тижнів, у деяких випадках до 3 місяців. Можливий помірний свербіж, екскоріації (розчісування) відсутні. Захворювання ніколи не ускладнюється і розрішується самостійно. Діагноз встановлюють клінічно на підставі переважно однобічного розташування висипу на тулубі (рис. 14).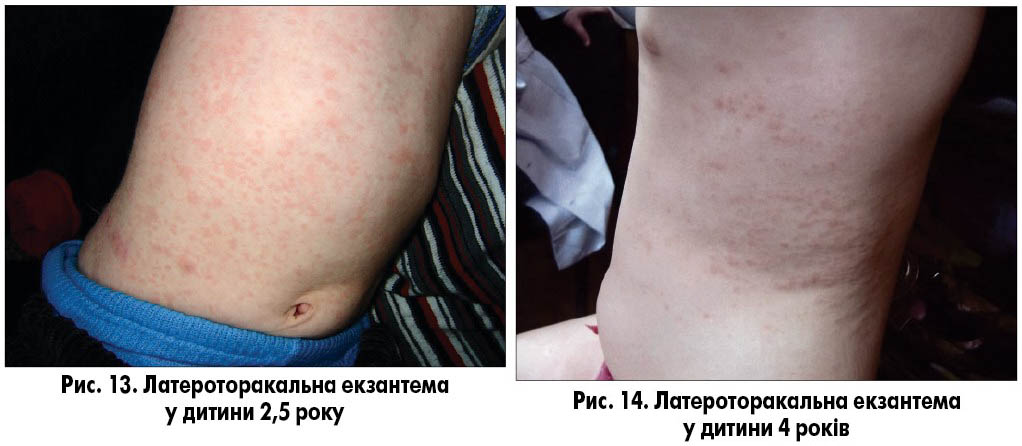
Критерії діагнозу латероторакальної екзантеми:
- попередні легкі симптоми ураження дихальних шляхів або діарея;
- переважно однобічна локалізація на тулубі;
- наявність свербежу приблизно в 50% пацієнтів;
- тривале збереження висипу (у середньому 3-6 тижнів).
Диференційний діагноз проводять із контактним дерматитом, грибковою інфекцією, рожевим лишаєм Жибера, інфекційною екзантемою Джанотті – Крості та медикаментозною алергією. Висип зникає спонтанно. При свербежі застосовують пероральні антигістамінні препарати (АГП), топічні кортикостероїди (КС) та емолієнти (зволожувальні засоби).
Інфекційна екзантема Джанотті – Крості (Gianotti – Crosti syndromе, папульозний акродерматит у дітей) – вірусне захворювання дітей дошкільного віку. Спочатку його описували як екзантему, асоційовану з гепатитом В, пізніше виділили в окрему нозологію, не пов’язану з гепатитом. Точна етіологія не встановлена, припускають можливу роль вірусу герпесу 6-го типу, цитомегаловірусу, вірусу Коксакі, парвовірусу типу В19 і парагрипу. Контагіозність невисока, тип передачі не вивчений.
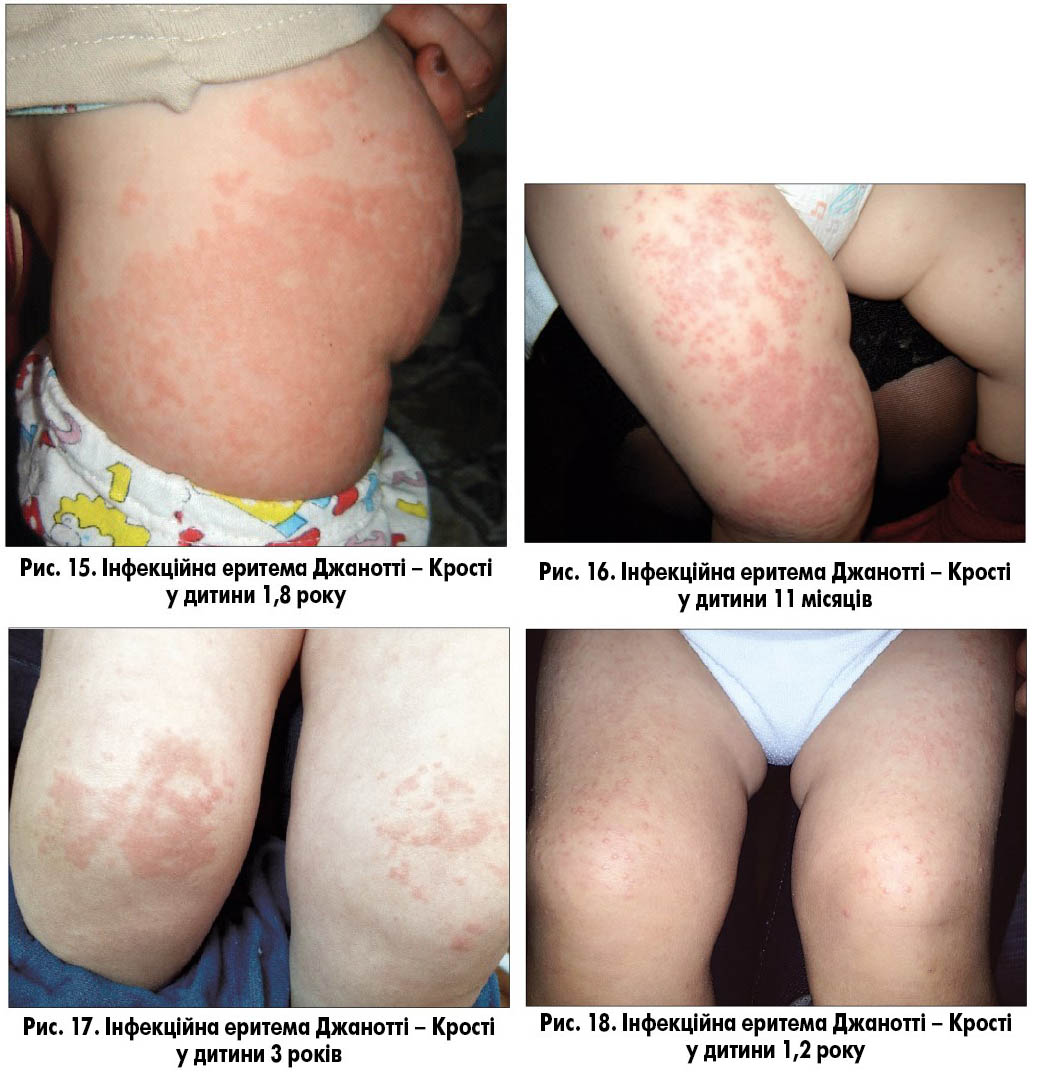
Часто захворюванню передує інфекція верхніх дихальних шляхів, іноді субфебрильна температура тіла, гепатоспленомегалія або діарея. Надалі на тлі непорушеного загального стану дитини спонтанно розвивається екзантема на «улюблених» місцях: розгинальних поверхнях кінцівок, частіше стегон і передпліч, ділянці сідниць, тобто акродерматит (рис. 15-17). Висип являє собою просоподібні ліхеноїдні червоні папули або папуло-везикули зі схильністю до злиття. Тулуб, як правило, не уражується, висип може спостерігатися на обличчі, особливо в дітей старшого віку. Висип симетричний, різної інтенсивності (рис. 18). Свербіж відсутній або короткочасний і мінімальний. Екскоріації не спостерігають. Екзантема зберігається протягом 2-8 тижнів. Рідко розвивається генералізована лімфаденопатія і субклінічний гепатит, що проявляється підвищенням активності ферментів печінки.
Критерії діагнозу інфекційної екзантеми Джанотті – Крості:
- попередня інфекція верхніх дихальних шляхів або субфебрильна температура тіла;
- типова локалізація висипу – розгинальні поверхні кінцівок, ділянка сідниць;
- відсутність свербежу;
- тривале збереження висипу (до 8 тижнів).
Діагностика захворювання клінічна, на підставі наявності типової екзантеми симетричного характеру, що вражає кінцівки або ділянку сідниць (акродерматит). Вірусологічне обстеження не рекомендується, бо не має ніякої користі. Диференційний діагноз іноді проводять із ліхеноїдною лікарською екзантемою або червоним плоским лишаєм, які морфологічно можуть нагадувати синдром Джанотті – Крості, але супроводжуються сильним свербежем.
Специфічного лікування немає. Свербежу немає, тому антигістамінні препарати не показані. За значного обсягу ураження і сухості застосовують зволожувальні засоби або топічні кортикостероїди (наприклад, локоїд ліпокрем).
 Інфекційна еритема (erythema infectiosum) – вірусна екзантема у дітей і дорослих молодого віку, спричинена парвовірусом В19. Захворювання широко поширене в усьому світі. Цей вірус пов’язують і з іншими проявами, такими як апластична анемія, тромбоцитопенія, а також синдром «шкарпеток і рукавичок». Пік захворюваності на інфекційну еритему припадає на зимові місяці та перші місяці весни. Уражує переважно дітей шкільного віку, частіше розвивається в осіб жіночої статі. Пік захворюваності припадає на вік 5-14 років. Віруси передаються крапельним шляхом. Інкубаційний період становить 13-18 днів. Найбільшу контагіозність спостерігають наприкінці інкубаційного періоду і в перші дні захворювання, але з моменту розвитку екзантеми діти не заразні. Захворювання помірно контагіозне. Понад 80% дорослих мають антитіла до парвовірусу В19.
Інфекційна еритема (erythema infectiosum) – вірусна екзантема у дітей і дорослих молодого віку, спричинена парвовірусом В19. Захворювання широко поширене в усьому світі. Цей вірус пов’язують і з іншими проявами, такими як апластична анемія, тромбоцитопенія, а також синдром «шкарпеток і рукавичок». Пік захворюваності на інфекційну еритему припадає на зимові місяці та перші місяці весни. Уражує переважно дітей шкільного віку, частіше розвивається в осіб жіночої статі. Пік захворюваності припадає на вік 5-14 років. Віруси передаються крапельним шляхом. Інкубаційний період становить 13-18 днів. Найбільшу контагіозність спостерігають наприкінці інкубаційного періоду і в перші дні захворювання, але з моменту розвитку екзантеми діти не заразні. Захворювання помірно контагіозне. Понад 80% дорослих мають антитіла до парвовірусу В19.
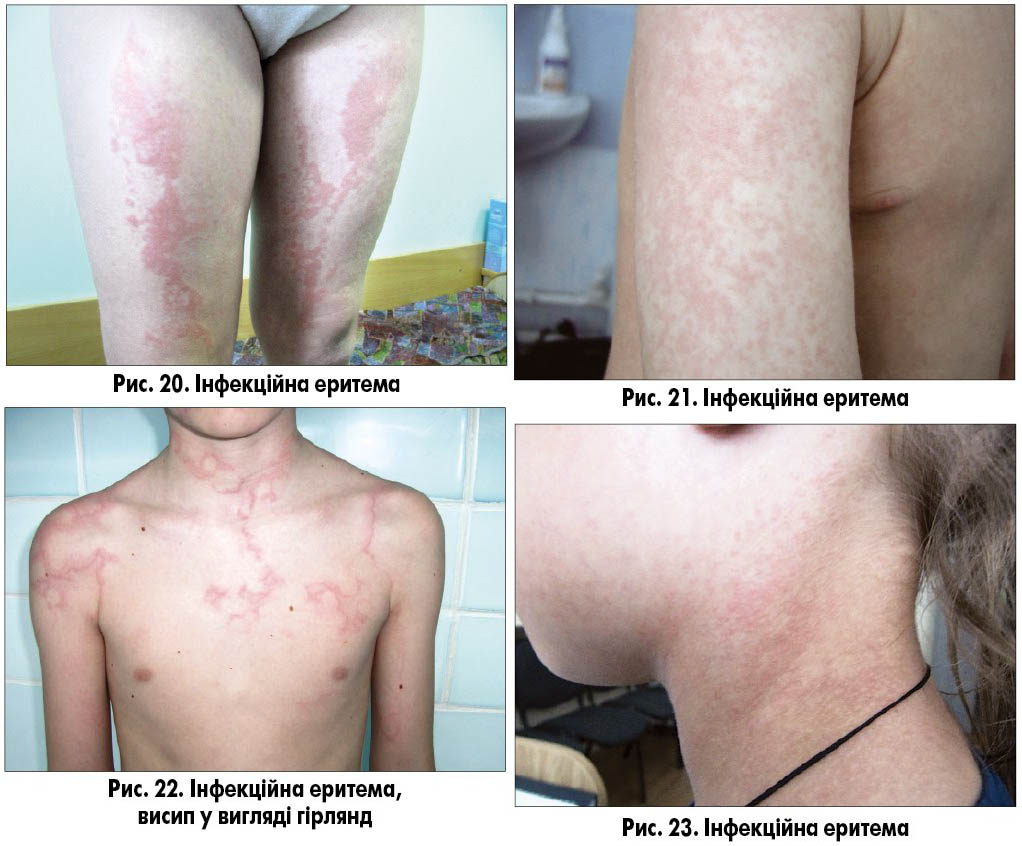
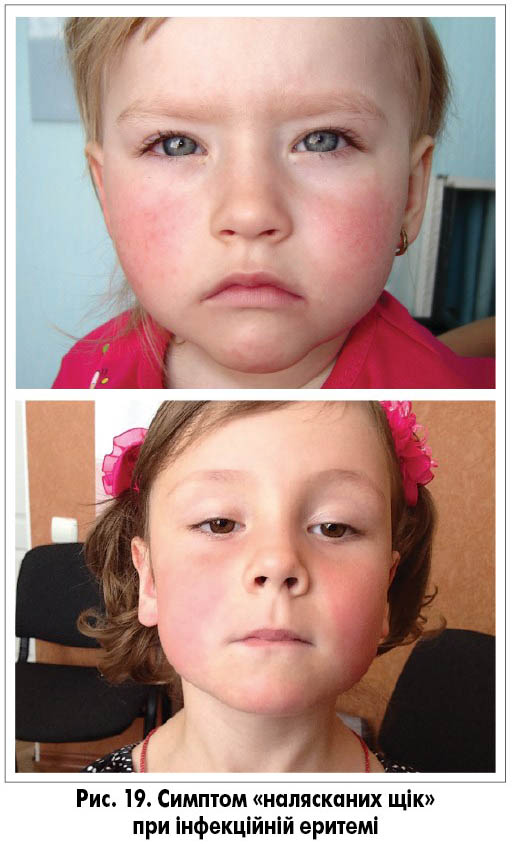
Інфекційна екзантема виникає в середньому в 15-20% інфікованих парвовірусом В19. Перші прояви хвороби – підвищення температури тіла, кон’юнктивіт різного ступеня вираженості, симптоми з боку верхніх дихальних шляхів, кашель, міалгія. Зазвичай через кілька днів з’являється гомогенне почервоніння щік, що нагадує сліди від ляпаса («slapped cheek»; рис. 19). Ще через 1-3 дні з’являється типовий симетричний висип на шиї, розгинальних поверхнях кінцівок, меншою мірою уражується тулуб (рис. 20-23). Характер висипу здебільшого плямистий, подекуди плямисто-папульозний, патогномонічним є висип у вигляді гірлянд, кілець і різних рисунків.
Частота появи клінічних симптомів при інфекційній еритемі у дітей:
- головний біль – у 20%;
- лихоманка – у 20%;
- біль у горлі – у 15%;
- свербіж шкіри – у 15%;
- риніт – у 10%;
- біль у животі – у 10%;
- артралгії – у 10%.
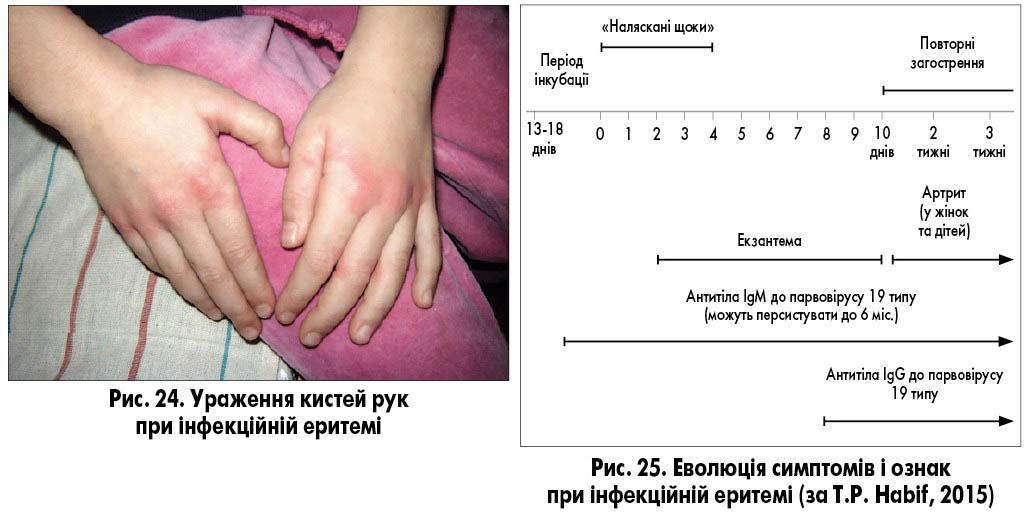
Якщо у дітей виникає свербіж, то зазвичай він не інтенсивний, екскоріації відсутні. Також у дітей спостерігають невідповідність між інтенсивністю висипань і мінімальною вираженістю свербежу. У дорослих при інфекційній еритемі, навпаки, свербіж часто має інтенсивний характер. Висип розрішується повільно, протягом 1-4 тижнів. Динаміка висипу може бути хвилеподібною, тобто можуть чергуватися періоди зменшення і збільшення інтенсивності висипу або змінюватися його характер, тривале збліднення змінюватиметься на повторний «розквіт» (так звані хибні рецидиви). Хвилеподібний перебіг висипу може провокуватися подразненням шкіри, температурою навколишнього середовища (гаряча ванна, сонце тощо), емоційним стресом. Подібну клінічну картину часто помилково розцінюють як прояви гострої кропив’янки, відповідно, потрібна диференційна діагностика з нею. У 10% захворювання супроводжується артралгіями або артритами суглобів кистей, зап’ясть, колінних і гомілковостопних суглобів (рис. 24).
Критерії діагнозу інфекційної еритеми (рис. 25):
- еритема на щоках (симптом налясканих щік);
- плямисто-папульозний «мереживний» висип на ногах, руках;
- неінтенсивний свербіж у дітей;
- виявлення IgM до парвовірусу В19 із перших днів хвороби (виявляються до 3 місяців).
Інфекційна еритема часто має субклінічний перебіг і супроводжується лише одним із симптомів, наприклад, тільки еритемою щік. Іноді еритема щік потребує диференційної діагностики зі скарлатиною (рис. 26).
Найчастіше інфекційну еритему доводиться диференціювати з кропив’янкою. Для останньої характерна так звана класична тріада, відсутність одного з компонентів якої ставить діагноз кропив’янка під сумнів. Наприклад, збереження елемента висипу в одному місці понад 24 години не характерне для кропив’янки, при якій уртикарії відносно швидко зникають в одному місці і з’являються в іншому.
Класична тріада при кропив’янці:
- уртикарний характер висипу (рис. 27);
- збереження елемента висипу не більше 24 годин;
- наявність свербежу (пряма кореляція обсягу ураження з інтенсивністю свербежу).
Особливості висипу при інфекційній еритемі:
- плямисто-папульозний і «мереживний»;
- висип може зберігатися на одній ділянці тривалий час;
- неінтенсивний свербіж або його відсутність.
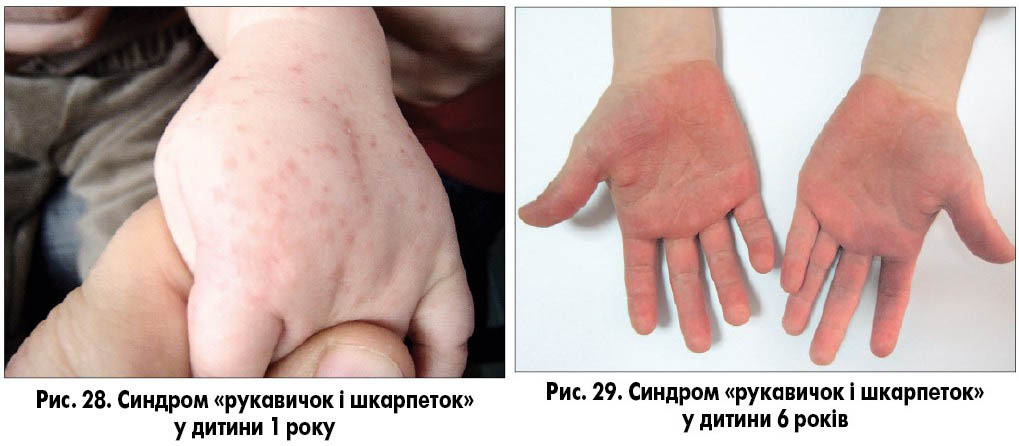
Клінічним варіантом інфекції, спричиненої парвовірусом В19, є різновид інфекційної еритеми, що має назву синдром «шкарпеток і рукавичок». Загальноклінічні симптоми схожі з такими при інфекційній еритемі, але висипання переважно локалізуються на кистях і стопах. Висип симетричний, плямисто-папульозний, петехіальний, інколи суцільна еритема з чіткою межею між здоровою та ураженою шкірою (рис. 28-29). Свербіж зазвичай відсутній.
У переважній більшості випадків захворювання не спричинює ускладнень. Пацієнти з гемоглобінопатіями й аномаліями еритроцитів (серпоподібноклітинна анемія, таласемія та ін.) схильні до розвитку апластичних і гемолітичних кризів. Зрідка апластична анемія може виникати й у пацієнтів із нормальним гемопоезом, у таких випадках прогноз сприятливий. Лікування симптоматичне, місцева терапія висипу не показана.
 Інфекційна екзантема становить небезпеку для вагітних, які не хворіли на це захворювання раніше. Приблизно в 10-15% випадках відбувається внутрішньоутробне інфікування плода. Епідеміологічні дані показують, що в Німеччині 300-400 спонтанних абортів на рік асоціюються з парвовірусом В19. Ризик розвитку водянки плода з небезпекою внутрішньоутробної загибелі найімовірніший між 4-м і 5-м місяцями. У разі контакту вагітної з людиною, що страждає на інфекційну екзантему, потрібен ультразвуковий моніторинг і контроль рівня α-фетопротеїну в динаміці. Ізольоване визначення IgG до парвовірусу В19 клінічного значення не має. У вагітних із симптомами інфекційної екзантеми необхідно провести визначення IgM і дослідження методом полімеразної ланцюгової реакції на наявність парвовірусу В19. Мета досліджень – виявлення групи ризику, лікування наразі не розроблено.
Інфекційна екзантема становить небезпеку для вагітних, які не хворіли на це захворювання раніше. Приблизно в 10-15% випадках відбувається внутрішньоутробне інфікування плода. Епідеміологічні дані показують, що в Німеччині 300-400 спонтанних абортів на рік асоціюються з парвовірусом В19. Ризик розвитку водянки плода з небезпекою внутрішньоутробної загибелі найімовірніший між 4-м і 5-м місяцями. У разі контакту вагітної з людиною, що страждає на інфекційну екзантему, потрібен ультразвуковий моніторинг і контроль рівня α-фетопротеїну в динаміці. Ізольоване визначення IgG до парвовірусу В19 клінічного значення не має. У вагітних із симптомами інфекційної екзантеми необхідно провести визначення IgM і дослідження методом полімеразної ланцюгової реакції на наявність парвовірусу В19. Мета досліджень – виявлення групи ризику, лікування наразі не розроблено.
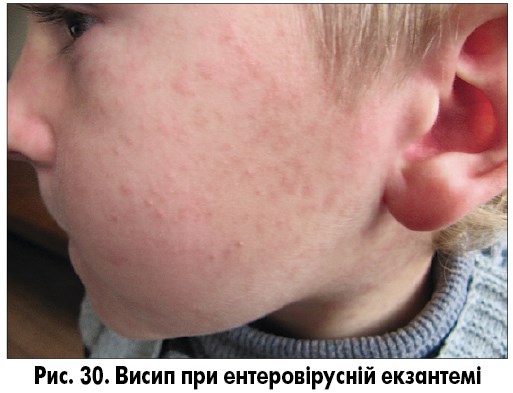
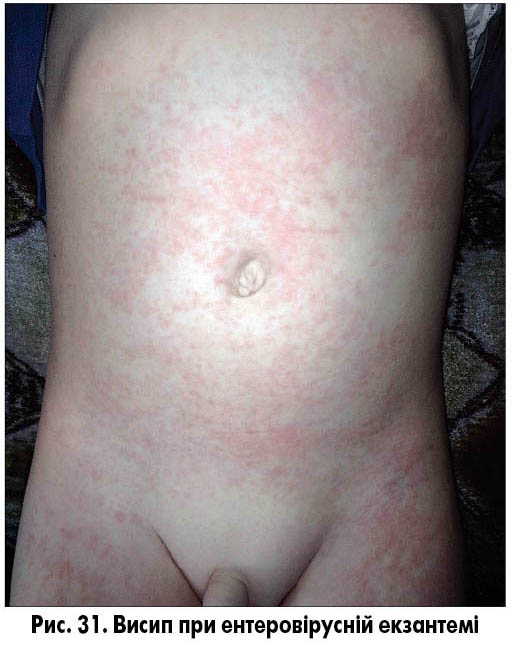 Ентеровірусна екзантема – група вірусних захворювань, спричинених вірусами Коксакі і ECHO, без чіткої етапності в клінічній картині. Віковий пік захворюваності не визначений, захворювання спостерігають як у дітей, так і в дорослих. Для захворювань характерна наявність загальноінфекційного синдрому, симптомів ураження верхніх дихальних шляхів (кашель, нежить, біль у горлі, кон’юнктивіт) та/або шлунково-кишкового тракту (діарея, блювання), а також поява висипу. Висип може з’явитися на будь-якому етапі захворювання, не має специфічної локалізації і, як правило, не супроводжується свербежем. Висипання можуть бути плямисто-папульозними, уртикарними, везикулярними та петехіальними (рис. 30-32). Плямисто-папульозний висип може з’являтися і на долонях, і на підошвах. Висипання частіше короткочасні, зберігаються від кількох годин до кількох днів, пігментація після висипань відсутня.
Ентеровірусна екзантема – група вірусних захворювань, спричинених вірусами Коксакі і ECHO, без чіткої етапності в клінічній картині. Віковий пік захворюваності не визначений, захворювання спостерігають як у дітей, так і в дорослих. Для захворювань характерна наявність загальноінфекційного синдрому, симптомів ураження верхніх дихальних шляхів (кашель, нежить, біль у горлі, кон’юнктивіт) та/або шлунково-кишкового тракту (діарея, блювання), а також поява висипу. Висип може з’явитися на будь-якому етапі захворювання, не має специфічної локалізації і, як правило, не супроводжується свербежем. Висипання можуть бути плямисто-папульозними, уртикарними, везикулярними та петехіальними (рис. 30-32). Плямисто-папульозний висип може з’являтися і на долонях, і на підошвах. Висипання частіше короткочасні, зберігаються від кількох годин до кількох днів, пігментація після висипань відсутня.
Рожевий лишай (лишай Жибера, pityriasis rosea) – вірусна інфекція, яка асоціюється з герпесвірусом 6-го і 7-го типів. Більше 75% випадків захворювання припадає на вік 10-35 років, пік захворюваності спостерігають у віці 23 років, близько 2% пацієнтів мають рецидиви. Захворювання також реєструють у дитячому віці, але діти до 2 років зазвичай не хворіють. Висока захворюваність спостерігається восени та навесні. До 68,8% пацієнтів мають симптоми попередньої вірусної інфекції.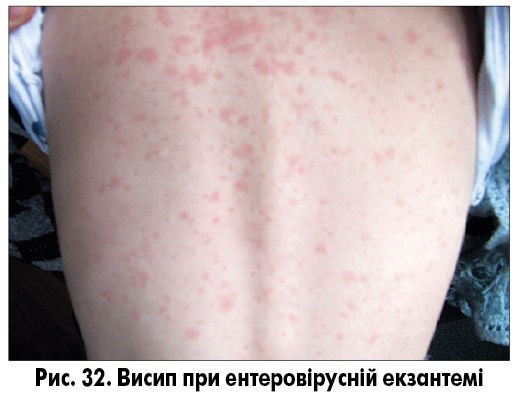
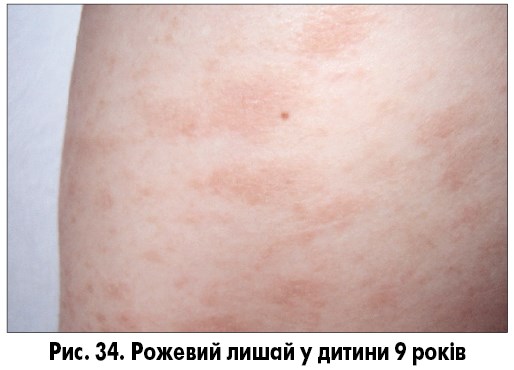
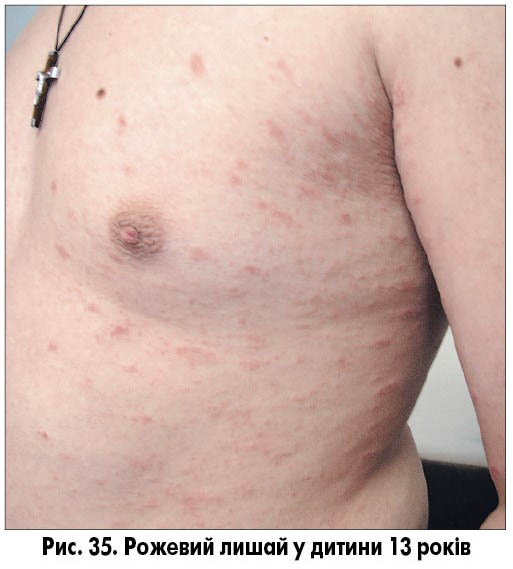
Головним у клінічній картині й часто єдиним симптомом є шкірний синдром. Приблизно у 80% хворих першим проявом рожевого лишаю слугує так звана сигнальна пляма, що являє собою круглу або овальну червонувату пляму з краєм, що лущиться, та просвітленням у центрі («материнська бляшка»; рис. 33). Протягом перших 2-3 тижнів з’являються нові, дрібніші овальні висипання з помірним свербежем. Надалі підсипання припиняються, свербіж практично зникає, висип стабілізується та зникає самостійно протягом 1-2 місяців. Інтенсивність свербежу помірна, у дорослих він більш виражений порівняно з дітьми, екскоріації відсутні. У частини пацієнтів свербежу немає. Висип локалізується на тулубі, проксимальних частинах кінцівок (рис. 34-35). Патогномонічною ознакою є розташування довгих осей бляшок уздовж ліній Лангера.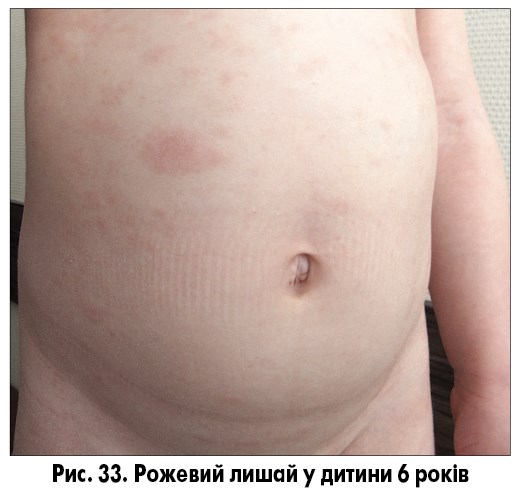
Критерії діагнозу рожевого лишаю:
- «сигнальна пляма»;
- локалізація висипань: тулуб, проксимальні частини кінцівок;
- розташування висипу по лініях Лангера;
- тривалість висипань 1,5-2 місяці.
Захворювання розвивається без ускладнень. Діагноз встановлюють строго за клінічною картиною. Диференційний діагноз слід проводити з дерматофітією тулуба, краплинним псоріазом, вторинним сифілісом, парапсоріазом. Специфічна терапія не розроблена. Лікування не потрібне через доброякісний перебіг і самостійне зникнення висипань. За наявності свербежу можливе призначення АГП та/або топічних кортикостероїдів коротким курсом.
 Під час проведення диференційної діагностики захворювань, що супроводжуються екзантемою, необхідно виявити й точно визначити вид висипань, час їхньої появи, переважну локалізацію, симетричність, схильність елементів висипань до злиття, їхню кількість, моно- чи поліморфізм елементів, етапність висипань. Суттєвим компонентом характеристики висипу є наявність або відсутність свіжих підсипань, свербежу чи інших суб’єктивних відчуттів у місцях висипань. Необхідно враховувати тривалість та еволюцію висипань.
Під час проведення диференційної діагностики захворювань, що супроводжуються екзантемою, необхідно виявити й точно визначити вид висипань, час їхньої появи, переважну локалізацію, симетричність, схильність елементів висипань до злиття, їхню кількість, моно- чи поліморфізм елементів, етапність висипань. Суттєвим компонентом характеристики висипу є наявність або відсутність свіжих підсипань, свербежу чи інших суб’єктивних відчуттів у місцях висипань. Необхідно враховувати тривалість та еволюцію висипань.
За всіх інфекційних екзантем може спостерігатися помірна еозинофілія в загальному аналізі крові, що аж ніяк не свідчить на користь алергічної патології.
 Інфекційні екзантеми в більшості випадків відносять до захворювань, що розрішуються самостійно. Слід роз’яснювати батькам, що активного лікування ці захворювання не потребують. За появи висипу діти вже не контагіозні і можуть відвідувати школу або дитячий садок, продовжувати звичайну життєдіяльність. Для одужання потрібен лише час і правильна діагностика захворювання.
Інфекційні екзантеми в більшості випадків відносять до захворювань, що розрішуються самостійно. Слід роз’яснювати батькам, що активного лікування ці захворювання не потребують. За появи висипу діти вже не контагіозні і можуть відвідувати школу або дитячий садок, продовжувати звичайну життєдіяльність. Для одужання потрібен лише час і правильна діагностика захворювання.
Специфічна противірусна терапія марна і не проводиться для жодної з інфекційних екзантем. Можливе застосування симптоматичних засобів. Антигістамінні препарати не впливають ні на тривалість захворювання, ні на тривалість та інтенсивність висипу при жодній з інфекційних екзантем. Мета призначення антигістамінних препаратів при цих захворюваннях – лише усунення свербежу, якщо такий спостерігається.
Література
- Кроучук Д.П., Манчини А. Детская дерматология. 2010; 98-111.
- Кей Шу-Мей Кейн, Питер А. Лио. Детская дерматология. 2011; 455-467.
- Томас П. Хэбиф. Клиническая дерматология. Аллергические дерматозы. 2014; 175-183.
- Петер Г. Хегер. Детская дерматология. Дифференциальная диагностика и лечение у детей и подростков. 2013; 410-427.
- Brandt O., Abeck D., Gianotti R. et al. Gianotti-Crosti syndrome. J. Am. Acad. Dermatol. 2006; 54 (1): 136-145.
- Brunner M. J., Rubin L., Dunlap F. A new papular erythema of childhood. Arch. Dermatol. 1962; 85, 539-540.
- Bodemer C., de Prost Y. Unilateral laterothoracic exanthema in children: a new disease J. Am. Acad. Dermatol. 1992; 27, 693-696.
- Caselli E., Di Luca D. Molecular biology and clinical associations of roseoloviruses human herpesvirus 6 and human herpesvirus 7. New Microbiol. 2007; 30 (3), 173-187.
- Katta R. Parvovirus B19: a review. Dermatol. Clin. 2002; 20, 1-13.
- Mancini A. J. Childhood exanthems: a primer and update for the dermatologist. Adv. Dermatol. 2000; 16, 3-37.
- Thomas P. Habif. Clinical Dermatology. 2015. P. 1019.
Тематичний номер «Педіатрія» № 4 (70) 2023 р.
СТАТТІ ЗА ТЕМОЮ Інфекційні захворювання
Світ не бачив нового класу диво-ліків уже 40 років...
Рекомендації щодо антибіотиків першого і другого вибору для емпіричної терапії негоспітальної пневмонії, середнього отиту та загострення ХОЗЛ...
SARS-CoV‑2 виявився непересічним респіраторним вірусом і спричинив пандемію, яка тривала із 2019 по 2023 рік. Проте вплив цієї інфекції на імунну систему (ІС) людини не обмежується активацією фізіологічних механізмів противірусного захисту. Вірус здатний надмірно активувати ІС, зумовлюючи загрозливе ускладнення – т. зв. цитокіновий шторм, спричинити тяжку вірусну пневмонію, розвиток автоімунного синдрому, впливати на систему коагуляції тощо....
Риносинусит (РС) є одним із найчастіших захворювань у первинній медичній практиці. Трьома найбільш чутливими й специфічними симптомами гострого РС є виділення з носа, закладеність носа, лицевий і головний біль. Неконтрольований гострий біль значно погіршує якість життя пацієнтів із РС: спричиняє психоемоційні розлади, знижує працездатність і соціальну активність, сприяє хронізації больового синдрому і збільшує вартість лікування. Отже, полегшення болю при РС є найпершим завданням лікаря....