Роль противовоспалительных и обезболивающих препаратов в хирургическом лечении полости рта
В рамках I Украинского стоматологического конгресса с международным участием «Интегрированная медицина и стоматология», который состоялся 8-9 февраля в Киеве, особое внимание было уделено проблемам ведения пациентов с болевым синдромом и воспалением.
 С докладом «Менеджмент боли и воспаления на этапах подготовки и проведения дентальной имплантации» выступил член координационного совета Ассоциации стоматологов Украины, вице-президент Ассоциации стоматологов-ортопедов и зубных техников Украины, профессор кафедры ортопедической стоматологии Института стоматологии Национальной медицинской академии последипломного образования им. П. Л. Шупика (г. Киев), доктор медицинских наук Павел Викторович Леоненко.
С докладом «Менеджмент боли и воспаления на этапах подготовки и проведения дентальной имплантации» выступил член координационного совета Ассоциации стоматологов Украины, вице-президент Ассоциации стоматологов-ортопедов и зубных техников Украины, профессор кафедры ортопедической стоматологии Института стоматологии Национальной медицинской академии последипломного образования им. П. Л. Шупика (г. Киев), доктор медицинских наук Павел Викторович Леоненко.
– Такие клинические признаки, как болевой синдром и развитие воспалительного процесса, являются характерными для многих стоматологических пациентов. Однако значение патогенетических механизмов боли и воспаления нередко недооценивается при проведении различных хирургических вмешательств в полости рта. При осуществлении операции по удалению одного или нескольких зубов и планировании последующей имплантации врач сталкивается с рядом проблем, которые могут быть косвенно или напрямую связаны с болевым синдромом и воспалительным процессом.
К одной из таких проблем относят резорбцию костной ткани альвеолярного отростка. В случае потери пациентом одного или нескольких зубов неминуемо происходит запуск катаболических процессов, которые приводят к уменьшению объема кости в области оперативного вмешательства. Чем травматичнее операция по удалению зуба, тем больше выражены процессы резорбции. Как следствие, значительная травматизация костной лунки при удалении зуба сопровождается выраженным воспалением и резорбцией костной ткани, а недооценка объема кости альвеолярного отростка перед проведением имплантации может приводить к отторжению имплантата. В худшем случае отторжение развивается уже после того, как опорные имплантаты получили нагрузку в виде ортопедической конструкции, что перечеркивает все усилия врачей, а также немалые финансовые затраты пациента.
Взаимосвязь воспалительного процесса и резорбции костной ткани
В исследовании H. K. Jung и соавт. (2009) было показано, что воспаление тканей пародонта всегда сопровождается резорбцией костной ткани. Повреждение тканей при удалении зуба приводит к развитию местных воспалительных реакций, в процессе которых происходит активация лейкоцитов, фибробластов, эндотелиоцитов и других клеток. Наблюдается также высвобождение медиаторов воспаления: интерлейкина (ИЛ) 1, ИЛ‑6, фактора некроза опухоли (ФНО), интерферона-γ. Помимо местных, развиваются реакции со стороны нервной, эндокринной, кроветворной и иммунной систем. Этот каскад событий приводит к активации процесса резорбции костной ткани. Таким образом, в контексте хирургических вмешательств в полости рта между понятиями «воспаление» и «резорбция» можно поставить знак равенства.
Методы превенции воспаления и потери костной ткани в области предполагаемой имплантации
К методам превенции воспаления относят снижение травматичности и длительности хирургического вмешательства в полости рта, консервацию лунки зуба после удаления и назначение нестероидных противовоспалительных препаратов (НПВП).
Отдельное внимание следует уделить противовоспалительной терапии, а именно выбору оптимального НПВП. Противовоспалительные препараты очень часто используют в стоматологической практике, поскольку они могут воздействовать непосредственно на воспалительный процесс, обеспечивая таким образом ингибирование механизмов запуска резорбции костной ткани. Первые НПВП были разработаны в середине прошлого века. Однако по мере появления новых данных о механизмах воспаления и резорбции костной ткани представления медицинского сообщества об эффективности и безопасности разных представителей этой фармакологической группы претерпели значительные изменения.
Различия в эффектах НПВП обусловлены главным образом воздействием на изоферменты циклооксигеназы (ЦОГ) 1 и 2 типа. Ранее существовала гипотеза, согласно которой ЦОГ‑1 является полезным агентом, что и привело к появлению селективных ингибиторов ЦОГ‑2. Однако в более поздних исследованиях было показано, что влияние ЦОГ‑1 сопровождается рядом негативных явлений: этот изофермент играет ключевую роль в патогенезе ревматоидного артрита и остеоартроза, является фактором продукции простагландинов при бурсите, принимает участие в любом воспалительном процессе в равной степени (продемонстрировано в эксперименте на животных). Выяснилось также, что ЦОГ‑2 обладает рядом ценных свойств, в частности участвует в регуляции овуляции, тонуса сосудов, функции поджелудочной железы, ремоделировании и регенерации костной ткани, заживлении дефектов слизистой оболочки кишечника. Стоит обратить внимание, что селективные ингибиторы ЦОГ‑2 повышают риск инсультов и инфарктов, эти препараты противопоказаны при наличии ишемической болезни сердца, цереброваскулярных и других сосудистых нарушений.
Важно подчеркнуть, что как ЦОГ‑1, так и ЦОГ‑2 оказывают позитивное и негативное влияние на метаболические процессы в организме. Функции всех типов ЦОГ взаимосвязаны. Ожидаемые пользу и вред от ингибирования ЦОГ‑1 и ЦОГ‑2 следует рассматривать комплексно с учетом конкретной клинической ситуации. Именно такой подход необходимо использовать при оценке соотношения польза/риск различных НПВП.
В качестве исключительно патологического агента рассматривается только 5-липооксигеназа (5-ЛОГ). Этот фермент содействует продукции лейкотриенов, ответственных за воспалительные и аллергические реакции, а также способствующих язвообразованию. Свободные радикалы также являются важными патогенетическими факторами при воспалительных процессах, поэтому их элиминация с помощью медикаментозной терапии может значительно усилить противовоспалительный эффект.
Какой НПВП является оптимальным для ингибирования индуцированной воспалением резорбции костной ткани?
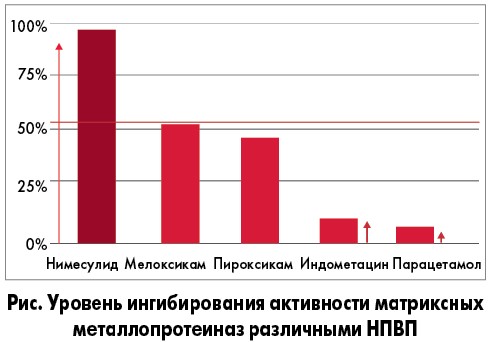 Единственным НПВП, который наряду с подавлением активности ЦОГ‑1 и ЦОГ‑2 проявляет также ингибирующее действие в отношении 5-ЛОГ, является нимесулид. Этот препарат был впервые синтезирован в качестве ловушки для супероксидных радикалов кислорода. В связи с этим нимесулид способен связывать свободные радикалы, противодействуя этому важному провоспалительному фактору. В исследовании A. Barracchini и соавт. (1998) было показано, что нимесулид оказывает более выраженное ингибирующее действие на матриксные металлопротеиназы по сравнению с мелоксикамом, пироксикамом, индометацином и парацетамолом (рис.).
Единственным НПВП, который наряду с подавлением активности ЦОГ‑1 и ЦОГ‑2 проявляет также ингибирующее действие в отношении 5-ЛОГ, является нимесулид. Этот препарат был впервые синтезирован в качестве ловушки для супероксидных радикалов кислорода. В связи с этим нимесулид способен связывать свободные радикалы, противодействуя этому важному провоспалительному фактору. В исследовании A. Barracchini и соавт. (1998) было показано, что нимесулид оказывает более выраженное ингибирующее действие на матриксные металлопротеиназы по сравнению с мелоксикамом, пироксикамом, индометацином и парацетамолом (рис.).
Нимесулид подавляет активность всех факторов резорбции костной ткани: ИЛ‑1 и ИЛ‑17, простагландина E2, ФНО, RANKL‑активированных остеокластов. Помимо системного противовоспалительного эффекта, назначение нимесулида в пред- и послеоперационный периоды обусловливает локальный эффект, а именно минимизацию резорбции костной ткани, риск которой максимально высок в участках альвеолярного отростка, где имели место хирургические вмешательства или травмы надкостницы. Указанные свойства делают нимесулид оптимальным противовоспалительным препаратом для противодействия потере костной ткани при хирургических вмешательствах в полости рта. На фармацевтическом рынке Украины нимесулид представлен широко известным и отлично зарекомендовавшим себя в клинической практике препаратом Нимесил.
При пероральном приеме Нимесила максимальная концентрация действующего вещества в крови достигается через 2 ч. При малоинвазивных методиках имплантации рекомендовано использование препарата Нимесил в дозе 100 мг за 1,5 ч до проведения хирургического лечения. В случае длительных хирургических вмешательств, особенно при проведении костной пластики с обширным отбрасыванием лоскута и его дальнейшей мобилизацией путем расщепления, первый прием Нимесила в дозе 100 мг следует осуществить накануне утром, а второй – за 1,5 ч до операции. После хирургического вмешательства Нимесил назначают в дозе 100 мг 2 р/сут в течение 5-10 дней.
Эффективное обезболивание как залог успешного восстановительного периода после оперативного вмешательства
Еще одной распространенной проблемой, связанной с хирургическими вмешательствами в полости рта, является болевой синдром. Несмотря на повсеместное внедрение методик интраоперационного обезболивания, фактор послеоперационной боли может недооцениваться при ведении больного, перенесшего хирургическое лечение в полости рта. Врачу необходимо помнить, что болевой синдром не сводится только к ощущениям пациента, он может оказывать существенное негативное влияние на послеоперационный восстановительный период.
Отсутствие адекватного обезболивания в послеоперационном периоде может приводить к страданию больного, нарушению сна, ограничениям в повседневной жизни, нарушению подвижности, страху и тревоге, частичной или полной потере производительности, значительному удлинению периода реабилитации, снижению качества жизни. У пациентов, не получающих адекватную послеоперационную аналгезию, может происходить задержка заживления раны, обусловленная повышением тонуса симпатической нервной системы. В связи с нарушением биомеханики дыхания на фоне болевого синдрома повышается риск развития легочных заболеваний, включая ателектазы и пневмонию. Увеличивается также риск тромбообразования, возникает устойчивая гиперадренергическая стрессовая реакция с развитием артериальной гипертензии (Behamou D. et al., 2008). Таким образом, эффективное послеоперационное обезболивание может оказывать значительное влияние на отдаленный результат хирургического лечения.
Какой аналгетик выбрать для быстрого и эффективного купирования болевого синдрома?
В настоящее время в странах Европы до 95% пациентов в послеоперационном периоде получают декскетапрофен как в монотерапии, так и в рамках мультимодальной аналгезии. На фармацевтическом рынке Украины декскетапрофен представлен препаратом Дексалгин.
Первый прием Дексалгина (1 таблетка, 25 мг) рекомендуется произвести за 30 мин до предполагаемого оперативного вмешательства, последующие – через каждые 8 ч при появлении болевых ощущений. В зависимости от выраженности последних допустимо уменьшение разовой дозы декскетапрофена до 12,5 мг (1/2 таблетки) каждые 4-6 ч. Суточная доза препарата не должна превышать 75 мг. Побочные реакции при использовании Дексалгина сводятся к минимуму за счет приема минимальных эффективных доз в течение как можно более короткого промежутка времени.
Подготовил Игорь Кравченко
Медична газета «Здоров’я України 21 сторіччя» № 5 (450), березень 2019 р.
СТАТТІ ЗА ТЕМОЮ Терапія та сімейна медицина
Поліпіл (polypill) – фіксована комбінація декількох препаратів в одній капсулі, що має вирішити одразу декілька терапевтичних завдань і водночас спростити режим прийому ліків. Найчастіше поліпіли використовують для лікування та профілактики серцево-судинних захворювань, при цьому вони спрямовані на такі ключові модифіковані фактори ризику, як артеріальна гіпертензія, гіперліпідемія та посилена агрегація тромбоцитів. Нині терапевтичні стратегії на основі фіксованих комбінацій препаратів є надзвичайно актуальними, оскільки, незважаючи на наявність ефективних лікарських препаратів, контроль кардіоваскулярного ризику залишається недостатнім насамперед через низьку прихильність та обмежений доступ до лікування. ...
Збудник COVID‑19, SARS-CoV‑2, з яким людство вперше стикнулося у 2019 р., поширився по всьому світу, заразивши мільйони людей. Сьогодні, через тягар війни та економічної нестабільності, тема COVID‑19 не сприймається так гостро, як ще кілька років тому, хоча насправді вона не втратила своєї актуальності. Саме сучасному стану проблеми COVID‑19 у світі та в Україні була присвячена доповідь директора ДУ «Інститут ендокринології та обміну речовин імені В.П. Комісаренка НАМН України», академіка Національної академії медичних наук України, члена-кореспондента НАН України, віце-президента НАМН України, президента Асоціації ендокринологів України, професора Миколи Дмитровича Тронька під час першого у 2024 р. засідання науково-освітнього проєкту «Школа ендокринолога», яке відбулося 20-24 лютого. ...
Йод є необхідним для життя ссавців компонентом гормонів щитоподібної залози (ЩЗ). В огляді йдеться про важливі наукові відкриття і досягнення в галузі харчування, пов’язані з профілактикою йододефіцитних захворювань (ЙДЗ) у США і в усьому світі, з акцентом на минуле століття (рис. 1). Огляд присвячено сторіччю заснування Американської тиреоїдної асоціації (ATA). ...
Серцево-судинні захворювання (ССЗ) (ішемічна хвороба серця [ІХС], захворювання судин головного мозку, ревматична хвороба серця та інші) протягом багатьох десятиліть є основною причиною смертності населення у світі. Перебіг цих захворювань ускладнюється перенесеною корона вірусною хворобою (COVID‑19). Нині ця проблема є особливо актуальною в Україні в умовах повномасштабного вторгнення рф, оскільки вплив хронічного стресу призводить до зростання захворюваності на ССЗ. У такій ситуації поряд із «протокольною терапією» слід приділити увагу застосуванню біорегуляційного підходу, спрямованого на відновлення саморегуляції, імунного статусу, гармонізації функціонування всіх органів і систем людини. ...




