Кіотський глобальний консенсус щодо Н. pylori-асоційованого гастриту
Термін «гастрит» досі нерідко помилково використовується на позначення диспептичних симптомів, а не процесу, в основі якого лежить запалення шлунка із структурними змінами його слизової оболонки. Запалення слизової оболонки шлунка (гастрит) пов’язували з пептичною виразкою, раком шлунка (РШ) і перніціозною анемією, при цьому причини гастриту залишалися не до кінця з’ясованими.
Відкриття Helicobacter pylori (H. pylori) як причинного фактора гастриту сфокусувало увагу на етіології, патогенезі та прогнозі захворювання. Наразі в усьому світі головною причиною хронічного гастриту вважається інфекція H. pylori. Вона викликає прогресуюче ушкодження слизової оболонки шлунка і відіграє важливу роль у розвитку тяжких захворювань, включаючи виразкову хворобу (ВХ) шлунка і дванадцятипалої кишки, аденокарциному шлунка і MALT-лімфому. Крім того, індукований H. pylori гастрит розглядається як найважливіший фактор ризику появи пептичної виразки та її ускладнень, а також РШ.
Глобальний консенсус щодо Hp-асоційованого гастриту встановив нові орієнтири, сфокусувавши увагу на усіх клінічних проявах гастриту, а також висловив певну позицію стосовно 4 головних питань: класифікація гастриту у зв’язку з переглядом Міжнародної класифікації хвороб – МКХ (International Classification of Diseases – ICD); функціональна диспепсія і Hр-інфекція; діагностика гастриту та його лікування. Методологія зустрічі включила усі сучасні способи досягнення консенсусу і використовувані засоби мережі Інтернет – метод Дельфі з повним доступом до опублікованих даних.
Основні положення консенсусу (відповідно до проведених секцій) викладені нижче.
Секція 1. Класифікація гастритів відповідно до бета-версії МКХ‑11
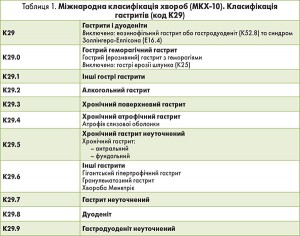
Чи можна вважати чинну класифікацію гастриту за МКХ‑10 задовільною?
Положення 1
Зважаючи на відкриття H. pylori, чинну класифікацію гастриту МКХ‑10 можна вважати застарілою.
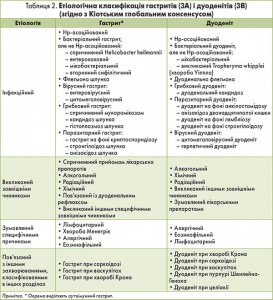
Коментар. Класифікація гастриту за МКХ‑10 була сформульована в 1989 р. і досі використовується у більшості країн світу. Класифікація гастриту й дуоденіту за МКХ‑10 мала рудиментарний характер, оскільки ґрунтувалася на макроскопічних і гістоморфологічних критеріях; єдиний зазначений етіологічний чинник – алкоголь (табл. 1). Гістологічна класифікація гастриту враховувала лише аспекти, що стосувалися атрофії та аутоімунного ураження.
Визнання H. pylori як головної причини хронічного гастриту стало проривом у вивченні гастриту. Нині жодна класифікація гастриту не може вважатися повною без включення H. pylori як етіологічного чинника.
Чи можна вважати представлену у бета-версії МКХ‑11 класифікацію гастриту прийнятною?
Положення 2
Представлена у бета-версії МКХ‑11 класифікація гастриту є поліпшеним варіантом чинної класифікації за МКХ‑10, оскільки вона базується на виділенні провідного етіологічного чинника.
Коментар. У бета-версії МКХ‑11 представлена класифікація гастриту, заснована на провідних етіологічних чинниках. Hp-асоційований гастрит класифікований як особлива нозологічна одиниця. Представлена класифікація, що ґрунтується на визначенні етіології, у базовому компоненті бета-версії МКХ‑11 надалі була доповнена на зустрічі, присвяченій консенсусу (табл. 2). Запропонована нова класифікація потребує детальної клінічної оцінки.
Чи потрібно класифікувати гастрит залежно від локалізації запального процесу в шлунку?
Положення 3
Прийнято класифікувати Hр-індукований гастрит згідно з локалізацією у відділах шлунка, оскільки ризик розвитку РШ і пептичної виразки пов’язують із типами гастриту.
Чи потрібно класифікувати гастрити відповідно до гістологічного висновку (щодо тяжкості) та/або результатів ендоскопічного дослідження?
Положення 4
Бажано класифікувати гастрити згідно з гістологічним висновком, оскільки ризик розвитку РШ при Hp-асоційованому гастриті варіює залежно від ступеня і тяжкості запалення й атрофії.
Як потрібно класифікувати ерозії шлунка в контексті хронічного гастриту?
Положення 5
Ерозії шлунка мають бути виділені окремо від гастриту. Клінічна значущість гастродуоденальних ерозій залежить від етіології і потребує подальшої класифікації.
Чи відносять Hp-асоційований гастрит до інфекційних захворювань незалежно від симптомів і ускладнень?
Положення 6
Hp-асоційований гастрит має бути визначений як інфекційне захворювання навіть за відсутності симптомів і незалежно від наявності ускладнень, зокрема ВХ і РШ.
Коментар. Hp-асоційований гастрит – це інфекційне захворювання, яке призводить до хронізації активного гастриту різної тяжкості фактично в усіх інфікованих осіб. Відзначається значна варіабельність вираженості структурних порушень у слизовій оболонці шлунка, супутніх клінічних проявів і швидкості прогресування запального процесу у різних пацієнтів. Hp-асоційований гастрит – це захворювання, яке можна повністю вилікувати і в подальшому попередити важкі ускладнення. Адекватна терапія Hp-інфекції може сприяти повному відновленню слизової оболонки шлунка. Ерадикація H. pylori може зменшити вираженість або повністю усунути диспептичні симптоми і зазвичай дозволяє вилікувати пептичну виразку. Якщо Hp-асоційований гастрит трансформувався у більш важкі форми, такі як атрофічний гастрит з кишковою метаплазією /без такої чи тяжкий гастрит тіла шлунка, ризик виникнення раку підвищується. Ерадикаційна терапія на цьому етапі має поєднуватися зі стратегією активного спостереження такого пацієнта.
Секція 2. Диспепсія, пов’язана з інфекцією H. pylori
Чи зумовлює Hp-асоційований гастрит диспепсію?
Положення 7
Hp-асоційований гастрит є причиною виникнення диспептичних проявів у деяких пацієнтів.
Коментар. У значній кількості спостережень було показано, шо інфекція H. pylori може бути причиною симптомів диспепсії у деяких пацієнтів. По-перше, гостре ятрогенне інфікування H. pylori може викликати гострі симптоми диспепсії, тоді як персистуюча колонізація патогена фактично завжди призводить до розвитку хронічного гастриту. По-друге, більшість епідеміологічних досліджень (але не всі) демонструють зв’язок між інфікуванням H. pylori і хронічною диспепсією. У значній кількості досліджень ерадикація була ефективним методом усунення симптомів диспепсії (показник NNT – number needed to treat – 14, а в дослідженнях 2011 р. – 8). Оцінку результативності ерадикації (відсутність симптомів диспепсії) виконують щонайменше через 6 міс (час, необхідний для лікування гастриту) після проведеної терапії.
Чи потрібно класифікувати Hp-асоційовану диспепсію як особливу форму захворювання?
Положення 8A
У пацієнтів із диспепсією, інфікованих H. pylori, симптоми можуть бути віднесені до пов’язаних із Hp-асоційованим гастритом, якщо після успішної ерадикаційної терапії спостерігається стійка ремісія.
Положення 8B
Hp-асоційована диспепсія (як і в положенні 8A) є окремою нозологічною формою.
Чи належить ерадикація H. pylori до терапії першої лінії у пацієнтів із диспепсією?
Положення 9
Ерадикація H. pylori є терапією першої лінії для Hp-інфікованих хворих із диспепсією.
Коментар. Як випливає з положення 8, у деяких пацієнтів із функціональною диспепсією H. pylori вважається етіологічним чинником захворювання. Ерадикація інфекції забезпечує стійке усунення симптомів, хоч і з незначним запізненням після успішної ерадикаційної терапії. До переваг ерадикаційної терапії можна віднести коротку тривалість лікування, оптимальне співвідношення ціна/користь стосовно контролю симптомів диспепсії, а також інші потенційні вигоди щодо профілактики розвитку ВХ і РШ. На підставі цих даних ерадикація H. pylori може вважатися терапією першої лінії у Нр-інфікованих пацієнтів із диспепсією, що відповідає Римським критеріям.
Наскільки ефективною є ерадикація H. pylori відносно симптомів диспепсії (у найближчій і віддаленій перспективі) і як її результативність співвідноситься порівняно з такою інших методів лікування (наприклад, інгібіторів протонної помпи)?
Положення 10
У пацієнтів із диспепсією, інфікованих H. pylori, ерадикаційна терапія є ефективнішою порівняно з плацебо і повинна мати перевагу перед іншими методами лікування.
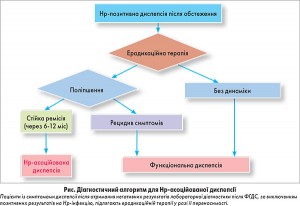
Чи можуть пацієнти із симптомами диспепсії, що спостерігаються після успішної ерадикації
H. pylori, вважатися такими, що мають функціональну диспепсію?
Положення 11
Пацієнтів із симптомами, що спостерігаються після успішної ерадикації H. pylori, слід вважати такими, що мають функціональну диспепсію (рис.).
Секція 3. Діагностика гастриту
Чи можна діагностувати атрофію та/або кишкову метаплазію за допомогою ендоскопічних методів обстеження?
Положення 12
Атрофія слизової оболонки і кишкова метаплазія можуть бути точно визначені за допомогою ендоскопії з поліпшенням зображення (за умови якщо дослідження проводить фахівець із відповідним рівнем підготовки).
Чи можна вважати оновлену Сіднейську систему прийнятною для гістологічної діагностики гастриту?
Положення 13
Точна гістологічна оцінка гастриту потребує проведення біопсії як в антральному відділі, так і в тілі шлунка.
Коментар. Передракові виразки шлунка можуть бути розташовані нерівномірно, тому точна гістологічна оцінка гастриту потребує проведення біопсії з усіх відділів. Сіднейська система рекомендує рутинне взяття біопсії з 5 точок: в антральному відділі (у ділянці великої та малої кривизни), в області кутової вирізки шлунка, тіла (у ділянці великої та малої кривизни). Ключове значення має те, що окремі зразки беруться з ділянок ендоскопічно видимих змін. Висока точність ендоскопії із зображенням покращеної чіткості, проведеної фахівцем відповідної кваліфікації, підвищує ефективність прицільної біопсії.
Чи доцільно використовувати оціночні системи, такі як OLGA та OLGIM, для стратифікації ризику?
Положення 14A
Ризик РШ корелює з тяжкістю та ступенем атрофічного гастриту.
Положення 14B
Гістологічні системи, такі як OLGA та OLGIM, доцільно застосовувати для стратифікації ризику.
Чи можна вважати серологічні тести (пепсиноген I, II, I/II, антитіла до H. pylori) корисними для стратифікації ризику?
Положення 15
Серологічні тести (пепсиноген I, II й антитіла до H. pylori) корисні для індивідуального визначення підвищеного ризику розвитку РШ.
Коли слід проводити скринінг на Hp-асоційований гастрит?
Положення 16
Залежно від епідеміологічної ситуації проводити пошук і скринінг на Hp-асоційований гастрит потрібно до моменту розвитку атрофічного гастриту й кишкової метаплазії.
Чи повинні пацієнти з позитивними результатами тесту на H. pylori отримувати ерадикаційну терапію?
Положення 17
Hp-інфікованим пацієнтам слід рекомендувати проведення ерадикаційної терапії за відсутності інших конкуруючих думок.
Коментар. H. pylori є важливим патогеном, який викликає хронічне прогресуюче ураження слизової оболонки шлунка й етіологічно пов’язаний з виникненням ВХ, РШ та атрофії слизової оболонки. Крім того, ця інфекція асоціюється з розвитком MALT-лімфоми шлунка, диспепсії, гіперпластичних поліпів шлунка та ідіопатичної тромбоцитопенічної пурпури. Hp-позитивні пацієнти також становлять загрозу для здорових осіб, тому що є джерелом передачі інфекції.
Оскільки ушкодження шлунка має прогресуючий характер, відсутність очевидних клінічних проявів на момент встановлення діагнозу не має прогностичного значення для оцінки прижиттєвого ризику в окремих пацієнтів, їх родин або суспільства загалом. Потенційні переваги ерадикації передбачають уповільнення/зупинку прогресування ушкодження слизової оболонки, стабілізацію або зменшення ризику розвитку РШ, ліквідацію запалення слизової оболонки, стабілізацію або поліпшення функцій слизової оболонки шлунка, відновлення нормальних механізмів регуляції секреції соляної кислоти, вилікування Hр-асоційованої ВХ, зменшення ризику шлунково-кишкових ускладнень під час терапії нестероїдними протизапальними препаратами, а також попередження розвитку Hр-асоційованої пептичної виразки шлунка.
На популяційному рівні переваги включають зменшення кількості резервуарів інфекції, а також пацієнтів, які можуть передавати інфекцію іншим, й уникнення витрат, пов’язаних з діагностикою, веденням і наслідками Hр-асоційованих захворювань. Таким чином, усім Нр-інфікованим особам має бути запропонована ерадикаційна терапія (за винятком суперечливих випадків, у разі коморбідної патології, за високої вірогідності реінфекції в популяції, а також за інших пріоритетів у галузі охорони здоров’я і фінансових витрат). Проте слід пам’ятати про ймовірний негативний вплив ерадикаційної терапії на здоров’я людини: підвищення частоти алергії або ожиріння, порушень мікробіоценозу тощо.
За яких умов проведення ерадикаційної терапії H. pylori є оптимальним у безсимптомних пацієнтів?
Положення 18
Максимальна користь від ерадикації H. pylori буде досягнута за відсутності атрофічних змін слизової оболонки шлунка.
Коментар. Ерадикація H. pylori стримує прогресування ураження слизової оболонки і сприяє зменшенню резервуарів інфекції. Максимальна користь спостерігається в разі проведенні ерадикації до появи атрофічних змін у слизовій оболонці на тлі Hр-інфекції. Така стратегія особливо доцільна в країнах із високим рівнем захворюваності на РШ серед осіб молодого віку. Ерадикація H. pylori у підлітків й осіб молодого віку має додаткову перевагу в тому, що зменшує або нівелює ризик інфікування їхніх дітей.
Ерадикація H. pylori може стабілізувати або зменшити подальший ризик.
Чи потрібно адаптувати схеми ерадикації в різних регіонах?
Положення 19
Ерадикаційна терапія має ґрунтуватися на найефективнішій регіональній схемі, бажано з урахуванням індивідуальної чутливості або чутливості до антибіотиків у цій популяції.
Коментар. Поширеність резистентності H. pylori до антибіотиків, що найчастіше призначаються, значно варіює в різних країнах і пов’язана з особливостями прийому антибактеріальних препаратів в окремих регіонах. У зв’язку з цим схеми ерадикаційної терапії також повинні відрізнятися. В ідеалі режими терапії мають ґрунтуватися на результатах тесту на чутливість до антибіотиків. У будь-якому регіоні для емпіричної терапії можуть використовуватися лише такі схеми лікування, що достовірно забезпечують ерадикацію H. pylori у цій популяції на рівні >90%.
Чи сприяє ерадикація H. pylori профілактиці РШ?
Положення 20
Ерадикація H. pylori знижує ризик розвитку РШ, причому ступінь його зменшення залежить від наявності, тяжкості й вираженості атрофії слизової оболонки на момент проведення ерадикації.
Коментар. Нр-інфекція вважається найважливішою причиною розвитку РШ: за оцінками, 89% випадків некардіального РШ, що становить 78% від усіх випадків РШ, пов’язані з Hp-інфекцією. Запобігання інфікуванню H. pylori усуває головну причину РШ і таким чином зменшує рівень захворюваності на РШ в цій популяції. Ефективність ерадикації H. pylori з позиції профілактики РШ залежить від тяжкості й вираженості атрофічних змін на момент проведення ерадикації і варіює від практично повного попередження у пацієнтів з неатрофічним гастритом до стабілізації або зменшення ризику в осіб із доведеною атрофією.
Чи повинен проводитися контроль ефективності ерадикаційної терапії?
Положення 21
Ефективність ерадикаційної терапії слід контролювати за допомогою переважно неінвазивних способів діагностики.
Які пацієнти потребують тривалого спостереження після проведення ерадикаційної терапії?
Положення 22
Ерадикація H. pylori не може повністю усунути ризик РШ. Пацієнти зі збереженим ризиком залежно від вираженості й тяжкості атрофії повинні перебувати під спостереженням із проведенням ендоскопічного й гістологічного досліджень у динаміці.
Повний текст консенсусу доступний за посиланням:
http://www.ncbi.nlm.nih.gov
Довідка ЗУ
У схемах ерадикації H. pylori широко використовується вісмуту субцитрат колоїдний (препарат Де-Нол компанії Astellas). Його застосування є актуальним не тільки в схемах класичної квадротерапії, а й у схемах стандартної потрійної терапії першої лінії з метою оптимізації ефективності лікування (Маев И.В. и соавт., 2014).
Препарат Де-Нол (Astellas):
• реалізує виражену пряму та опосередковану антихелікобактерну дію (крім того, легко проникаючи в шлункові ямки і захоплюючись епітеліоцитами, він здатний впливати на бактерії, що знаходяться всередині клітин);
• захищає слизову оболонку шлунка від впливу кислотно-пептичного фактора, що сприяє потенціюванню репаративних процесів в області виразок і ерозій;
• забезпечує опосередковану цитопротекцію;
• має антиоксидантні властивості.
Наразі препарати вісмуту залишаються єдиним класом антихелікобактерних засобів, до яких у силу мультифакторіальності їхньої дії не спостерігається формування резистентності H. pylori (Маев И.В. и соавт., 2014).
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. ...
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...
Відтворення майбутнього здорової нації – один з найважливіших сенсів існування теперішнього покоління. День боротьби з ожирінням нагадує нам про поширеність цього проблемного явища і важливість попередження його наслідків. Ожиріння може мати вплив на різні аспекти здоров'я, включаючи репродуктивне....
Вивчення клініко-патогенетичних особливостей поєднаного перебігу остеоартрозу (ОА) у хворих із метаболічними розладами, які характеризують перебіг метаболічного синдрому (МС), зокрема цукровим діабетом (ЦД) 2 типу, ожирінням (ОЖ), артеріальною гіпертензією (АГ), є актуальним, оскільки це пов’язано з неухильним збільшенням розповсюдженості цього захворювання, недостатньою ефективністю лікування, особливо за коморбідності з іншими захворюваннями, які патогенетично пов’язані з порушеннями метаболічних процесів. ...