Новое в стандартах ADA-2018 по диагностике и лечению сахарного диабета

 Первые стандарты медицинской помощи пациентам с сахарным диабетом (СД) Американская диабетическая ассоциация (ADA) опубликовала еще в 1989 году, когда доказательная медицина только зарождалась. Эти первые рекомендации содержали всего четыре страницы текста и 10 источников литературы и основывались преимущественно на мнении экспертов. Сегодня стандарты ADA – это объемное и подробное клиническое руководство, составленное с учетом сотен клинических испытаний и метаанализов и признанное одним из наиболее авторитетных в мире гайдлайнов в области диабетологии. Еще одним важным отличием рекомендаций ADA является их регулярное обновление с учетом новых данных доказательной медицины. Рассказать о нововведениях в рекомендациях ADA‑2018 мы традиционно попросили ведущего диабетолога нашей страны, члена-корреспондента НАМН Украины, заведующего кафедрой диабетологии Национальной медицинской академии им. П.Л. Шупика (г. Киев), доктора медицинских наук, профессора Бориса Никитича Маньковского.
Первые стандарты медицинской помощи пациентам с сахарным диабетом (СД) Американская диабетическая ассоциация (ADA) опубликовала еще в 1989 году, когда доказательная медицина только зарождалась. Эти первые рекомендации содержали всего четыре страницы текста и 10 источников литературы и основывались преимущественно на мнении экспертов. Сегодня стандарты ADA – это объемное и подробное клиническое руководство, составленное с учетом сотен клинических испытаний и метаанализов и признанное одним из наиболее авторитетных в мире гайдлайнов в области диабетологии. Еще одним важным отличием рекомендаций ADA является их регулярное обновление с учетом новых данных доказательной медицины. Рассказать о нововведениях в рекомендациях ADA‑2018 мы традиционно попросили ведущего диабетолога нашей страны, члена-корреспондента НАМН Украины, заведующего кафедрой диабетологии Национальной медицинской академии им. П.Л. Шупика (г. Киев), доктора медицинских наук, профессора Бориса Никитича Маньковского.
Стандарты будущего в режиме реального времени
До настоящего времени рекомендации ADA обновлялись ежегодно, обычно в декабре. Однако, представляя стандарты 2018 года, эксперты ADA предупредили, что отныне организация отказывается от такой практики и внесение изменений будет происходить более оперативно. Так, стандарты будут немедленно изменяться на сайте организации после одобрения нового лекарственного средства, регистрации нового показания или каких-либо других серьезных изменений (с соответствующим уведомлением от ADA). Для тех, кто предпочитает традиционный способ получения информации, Aссоциация по-прежнему будет раз в год публиковать обновленные стандарты в печатном варианте журнала Diabetes Care.
Кроме того, в ближайшее время планируется запуск нового мобильного приложения с рекомендациями ADA, с помощью которого клиницисты будут иметь доступ не только к самой современной информации в области диабетологии, но и к интерактивным инструментам, таким как калькулятор риска развития СД и алгоритм лечения.
Важно отметить и тот факт, что с 2018 года стандарты станут единственными рекомендациями ADA по диабету и заменят все предыдущие дополнительные заявления и положения по отдельным аспектам.
Диагностика СД: когда HbA1C может подвести
Определение уровня гликозилированного гемоглобина (HbA1C) – простой, удобный и надежный метод диагностики СД. Он не требует особой подготовки (например, состояния натощак) и достаточно стабилен (не зависит от времени суток, физических нагрузок или эмоционального состояния накануне), из-за чего многие врачи отдают предпочтение именно ему. Однако существует ряд ситуаций, в которых показатель HbA1c может дать искаженные результаты, и на это обращает внимание руководство ADA‑2018. К ним относятся: серповидноклеточная анемия, II и III триместр беременности, проведение гемодиализа, недавняя кровопотеря или переливание крови, лечение эритропоэтином. Для диагностики СД у таких пациентов следует определять уровень глюкозы в плазме крови.
Диета при СД: от универсальных рекомендаций к индивидуальным
В стандартах ADA‑2018 подчеркивается, что для больных СД не существует единого идеального распределения калорий между углеводами, жирами и белками. Распределение макронутриентов должно быть индивидуальным, в рамках общей рекомендуемой калорийности рациона и с учетом метаболических целей.
Кроме того, в рекомендациях ADA‑2018 уточняется, что неясной остается роль низкоуглеводных диет у пациентов с СД. По данным исследований, улучшения, наблюдающиеся при соблюдении таких диет, как правило, краткосрочны, то есть не сохраняются с течением времени.
Профилактика СД 2 типа: дорогу метформину
Эксперты ADA‑2018 рекомендуют рассматривать терапию метформином у пациентов с предиабетом, особенно у лиц с индексом массы тела (ИМТ) ≥35 кг/м2, у пациентов в возрасте младше 60 лет и у женщин с гестационным СД в анамнезе.
Фармакотерапия СД 2 типа у взрослых: чем руководствоваться при выборе препаратов?
Вероятно, наиболее ожидаемой новой рекомендацией от ADA в этом году было уточнение роли сахароснижающих средств с доказанным положительным влиянием на сердечно-сосудистые исходы. Такими препаратами сегодня являются ингибитор натрий-глюкозного котранспортера 2 типа (SGLT2) эмпаглифлозин и агонист глюкагоподобного пептида 1 (ГПП‑1) лираглутид. В стандартах ADA‑2018 подчеркивается, что у пациентов с СД 2 типа и установленным атеросклеротическим сердечно-сосудистым заболеванием (АССЗ), не достигших гликемических целей с помощью модификации образа жизни и метформина, следует рассмотреть назначение препарата, доказанно снижающего риск развития серьезных сердечно-сосудистых событий и кардиоваскулярную смертность (в настоящее время это эмпаглифлозин и лираглутид). Также для уменьшения риска неблагоприятных сердечно-сосудистых событий может быть рассмотрено применение канаглифлозина.
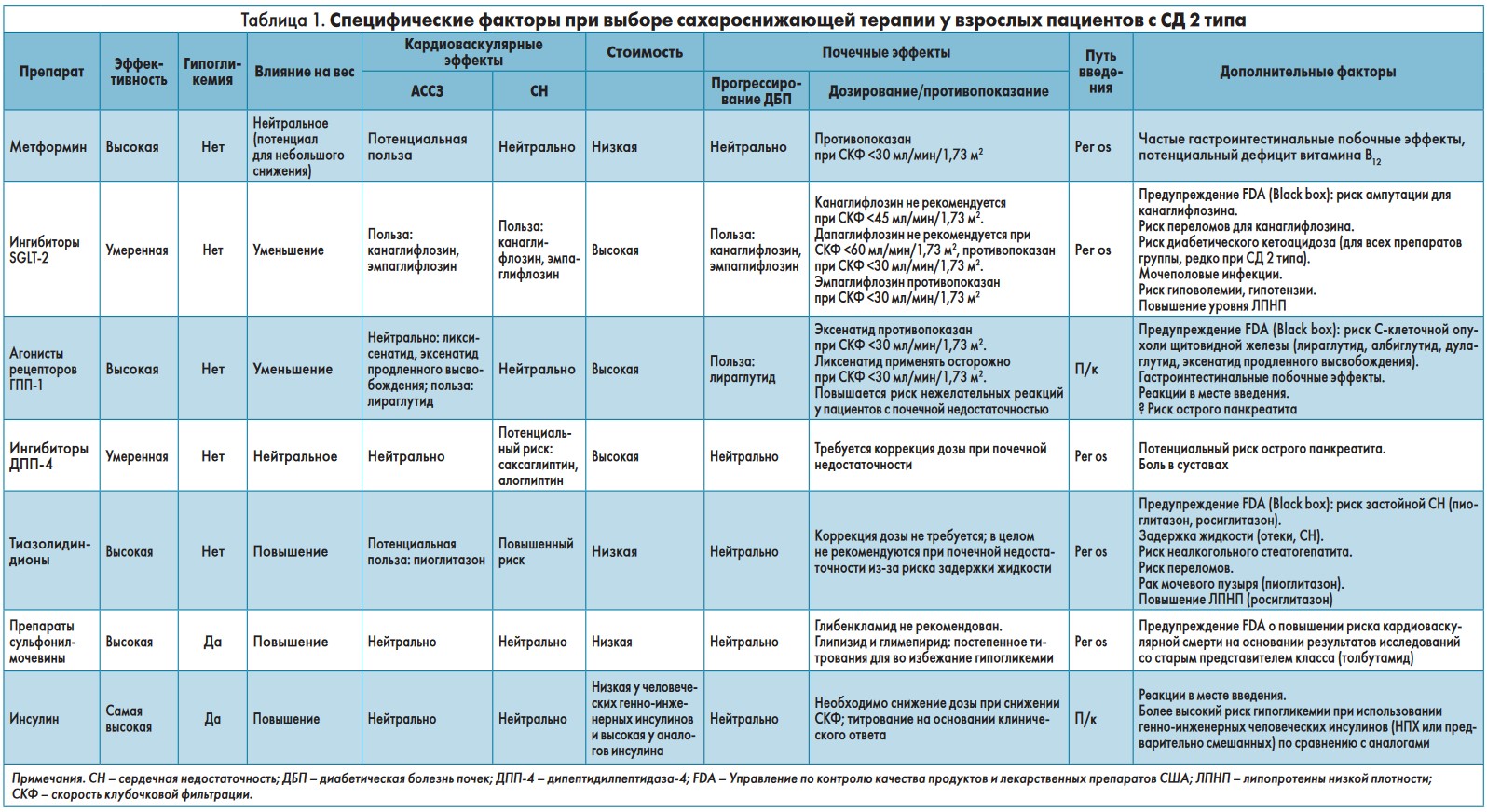
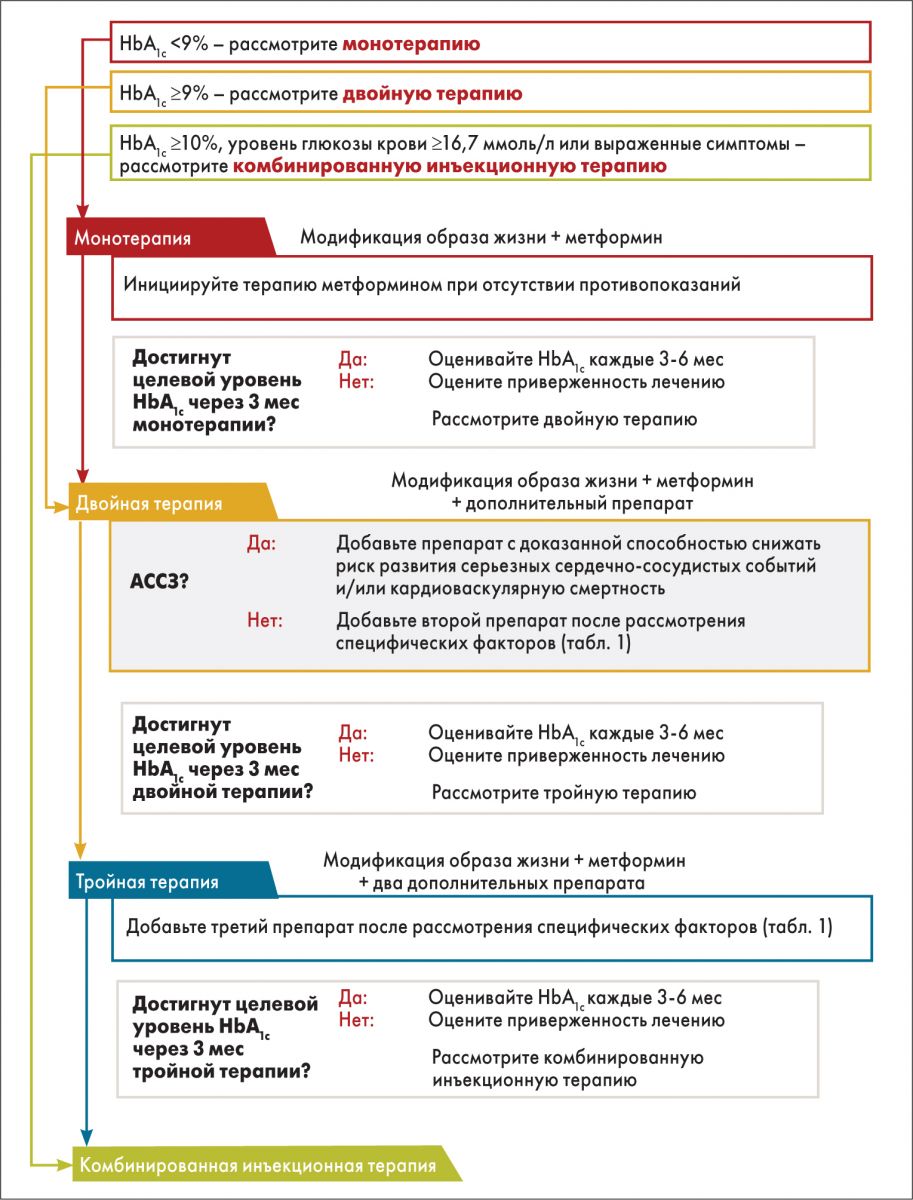
Рекомендации ADA‑2018 содержат новую таблицу (табл. 1), в которой суммированы факторы, определяющие выбор фармакотерапии СД 2 типа. На рисунке 1 представлен обновленный общий алгоритм сахароснижающей терапии СД 2 типа.
Рис. 1. Сахароснижающая терапия для взрослых пациентов с СД 2 типа
Артериальная гипертензия: ADA не спешит ужесточать рекомендации
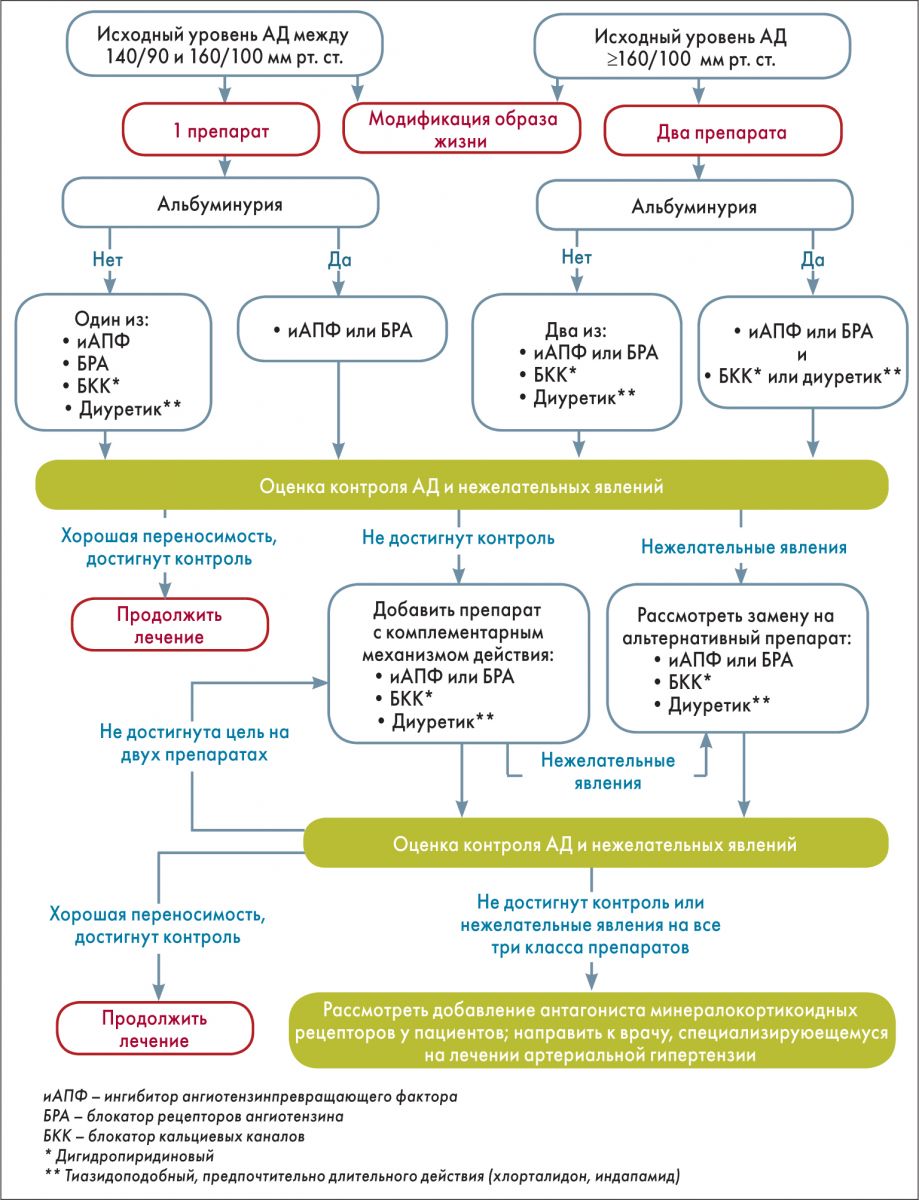
На рисунке 2 представлен новый алгоритм антигипертензивной терапии у пациентов с СД, рекомендованный ADA.
Важно отметить, что в отличие от ряда кардиологических обществ, установивших более жесткий целевой уровень артериального давления (АД) (<130/80 мм рт. ст.), ADA по-прежнему рекомендует пациентам с СД поддерживать АД на уровне <140/90 мм рт. ст.
Рис. 2. Рекомендации по лечению артериальной гипертензии у пациентов с СД
Эксперты Ассоциации аргументируют такую рекомендацию результатами ряда клинических испытаний, не показавших преимуществ жесткого контроля АД у больных СД. Так, в исследовании ACCORD-BP с участием 4733 пациентов с СД 2 типа интенсивный контроль АД (целевой уровень систолического АД <120 мм рт. ст.) не улучшал комбинированную первичную сердечно-сосудистую конечную точку по сравнению со стандартным контролем АД. В исследовании ADVANCE-BP с участием 11 140 пациентов с СД 2 типа первичная комбинированная конечная точка была улучшена, но средний уровень АД, достигнутый в группе активного вмешательства, составил 136/73 мм рт. ст. В то же время крупные исследования, показавшие преимущества более интенсивного снижения АД (например, SPRINT), не включали пациентов с диабетом.
Тем не менее стандарты ADA не исключают, а даже рекомендуют индивидуальный подход к антигипертензивной терапии у пациентов с СД 2 типа. Отмечено, что более жесткий целевой уровень АД (например, <130/80 или <120/80 мм рт. ст.) может быть полезен у отдельных пациентов с СД, в частности у лиц с высоким риском сердечно-сосудистых заболеваний.
Новой является рекомендация о том, что все пациенты с артериальной гипертензией и СД должны контролировать АД дома, чтобы помочь выявить потенциальные расхождения между уровнем АД в кабинете врача (так называемая «гипертензия белого халата») и дома, а также улучшить приверженность к приему антигипертензивных препаратов.
Также была добавлена новая рекомендация по рассмотрению терапии антагонистом минералокортикоидных рецепторов у пациентов с резистентной гипертензией.
Контроль липидов при СД 2 типа: стратификация по возрасту и наличию АССЗ
Рекомендации ADA по контролю липидов дифференцированы в зависимости от возраста пациентов и наличия документально подтвержденного АССЗ (табл. 2). На основании результатов исследований, показавших сходные преимущества липидоснижающей терапии у пожилых людей и лиц среднего возраста без АССЗ, рекомендации для этих возрастных групп были объединены. В еще одной новой рекомендация рассматривается добавление нистатиновой терапии для пациентов с СД и АССЗ, у которых уровень холестерина ЛПНП ≥70 мг/дл, несмотря на максимально допустимую дозу статинов.
Таблица 2. Рекомендации по лечению статинами и комбинированной липидоснижающей терапии у взрослых пациентов с СД 2 типа
СД у пожилых лиц требует большей осторожности
В новых рекомендациях ADA подчеркивается важность индивидуализации фармакологической терапии у пожилых людей (старше 65 лет) с СД с целью максимального упрощения схемы лечения и снижения риска гипогликемии. Выбор целевого уровня HbA1c (<7,5%; <8,0% или <8,5%), глюкозы крови, АД и липидов у этой категории больных определяется функциональным состоянием, наличием сопутствующих заболеваний и ожидаемой продолжительностью жизни (табл. 3).
Таблица 3. Цели лечения у пожилых пациентов с СД
Nota bene! СД 2 типа у детей и подростков
В связи с некоторыми отличиями патогенеза СД 2 типа у детей и подростков (более быстрое снижение функции β-клеток) представлены отдельные рекомендации по скринингу в данной возрастной группе. Так, скрининг СД 2 типа должен выполняться у всех детей старше 10 лет (либо ранее при наличии признаков начала полового созревания) с избыточной МТ (ИМТ выше 85-го процентиля) или ожирением (ИМТ выше 95-го процентиля) и как минимум одним дополнительным фактором риска СД: гестационный диабет у матери во время беременности; отягощенный семейный анамнез по СД 2 типа; этническая принадлежность; признаки резистентности к инсулину (ацидоз, артериальная гипертензия, дислипидемия, синдром поликистозных яичников, малый вес для гестационного возраста). При нормальных результатах скрининга тестирование необходимо повторять каждые 3 года или же чаще в случае увеличения ИМТ.
Препаратом выбора для стартовой фармакотерапии СД 2 типа у детей и подростков при условии метаболической стабильности (HbA1с <8,5%) и СКФ >0,30 мл/мин/1,73 м2 является метформин. При выраженной гипергликемии (уровень глюкозы крови >13,9 ммоль/л; HbA1C >8,5%) без кетоацидоза, с симптомами полиурии, полидипсии, никтурии и/или потери веса следует начать лечение с базального инсулина, а затем титровать метформин до максимально переносимой дозы и достижения целевого значения HbA1с. Если монотерапия метформином не обеспечивает достижения целевых значений HbA1с, при наличии противопоказаний или непереносимых побочных эффектов показана терапия базальным инсулином. При достижении целевых значений доза базального инсулина может быть снижена в течение 2-6 нед на 10-30% каждые несколько дней.
СД у беременных: инсулин и… аспирин
В стандартах ADA‑2018 подчеркивается, что во время беременности предпочтительным методом лечения является инсулинотерапия при СД как 1, так и 2 типа.
Новая рекомендация заключается в том, что у всех беременных женщин с СД 1 и 2 типа должно быть рассмотрено назначение аспирина в дозе 60-150 мг/сут (обычная доза 81 мг/сут) с конца I триместра и до рождения ребенка с целью снижения риска развития преэклампсии.
Подготовила Наталья Мищенко
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 4 (40), грудень 2017 р.
СТАТТІ ЗА ТЕМОЮ Ендокринологія
21 березня в рамках II Міжнародної школи «Сучасний лікар: від теорії до практики» професор кафедри ендокринології Львівського національного медичного університету ім. Данила Галицького, лікар-ендокринолог вищої категорії, доктор медичних наук Вікторія Олександрівна Сергієнко представила доповідь, присвячену хронічним ускладненням цукрового діабету (ЦД). Зокрема, було акцентовано увагу на причинах розвитку діабетичної полінейропатії (ДП), розглянуто клінічні варіанти цього ускладнення, діагностичні підходи та основні принципи лікування. Пропонуємо огляд цієї доповіді у форматі «запитання – відповідь»....
Останніми десятиліттями в усьому світі спостерігалося значне зростання поширеності цукрового діабету (ЦД), що зумовило серйозні наслідки стосовно якості життя населення, а також спричинило певний тягар для системи охорони здоров’я та економічні витрати [1]. За даними Діабетичного атласу Міжнародної діабетичної федерації (International Diabetes Federation Diabetes Atlas), у 2021 р. ≈537 млн людей мали ЦД і, за прогнозами, до 2045 р. цей показник досягне 783 млн [2]. Значна захворюваність і підвищена смертність асоційовані з пов’язаними із ЦД макросудинними (інфаркт міокарда, інсульт) і мікросудинними (сліпота, ниркова недостатність, ампутації) ускладненнями [3]....
За визначенням Всесвітньої організації охорони здоров’я, цукровий діабет (ЦД) – це група метаболічних розладів, що характеризуються гіперглікемією, яка є наслідком дефектів секреції інсуліну, дії інсуліну або обох цих чинників. За останні 15 років поширеність діабету зросла в усьому світі (Guariguata et al., 2014). Згідно з даними Diabetes Atlas (IDF), глобальна поширеність діабету серед осіб віком 20-79 років становила 10,5% (536,6 млн у 2021 році; очікується, що вона зросте до 12,2% (783,2 млн у 2045 році (Sun et al., 2022). Наразі триває Програма профілактики діабету (ППД), метою якої є визначити, які підходи до зниження інсулінорезистентності (ІР) можуть допомогти в створенні профілактичних заходів ЦД 2 типу (The Diabetes Prevention Program (DPP), 2002). У цьому світлі визначення впливу вітаміну D на розвиток ЦД є актуальним питанням....
Внутрішній біологічний годинник людини тісно та двоспрямовано пов’язаний зі стресовою системою. Критична втрата гармонійного часового порядку на різних рівнях організації може вплинути на фундаментальні властивості нейроендокринної, імунної та вегетативної систем, що спричиняє порушення біоповедінкових адаптаційних механізмів із підвищеною чутливістю до стресу й уразливості. Поєднання декількох хвороб зумовлює двоспрямованість патофізіологічних змін....





.jpg)