Клінічний випадок венозного тромбоемболізму в реальній клінічній практиці: діагностика та терапевтична тактика
Згідно з даними літератури, частота випадків венозного тромбоемболізму (ВТЕ) продовжує зростати. Це захворювання є однією з найчастіших причин госпітальної смертності через реалізацію факторів, що сприяють тромбоутворенню, відомих як «тріада Вірхова» (рис. 1) [1, 2, 4].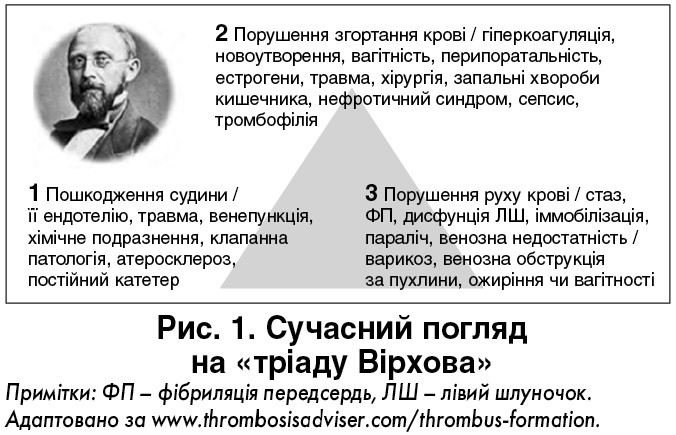
Основними факторами розвитку даної патології є ураження судинної стінки (під дією фізичних, хімічних, механічних чинників), дестабілізація системи згортання крові (зокрема при вагітності, новоутвореннях, запальних захворюваннях кишечника, нефротичному синдромі, сепсисі) та порушення руху крові (за фібриляції передсердь [ФП], іммобілізації, варикозу, ожиріння) [5].
Визначення «венозний тромбоемболізм» включає венозний тромбоз різної локалізації з транспортуванням фрагментів тромбу по системі кровотоку – тромбоемболію, а саме тромбоемболію гілок легеневої артерії (ТЕЛА) [3].
На сьогодні високотехнологічні комплексні методи діагностики дозволяють визначити етіопатогенез, локалізацію та об’єм ураження тромбом, гемодинамічні показники у великому і малому колах кровообігу й своєчасно та раціонально проводити заходи лікування.
Клінічний випадок
Пацієнт, 63 роки, поступив зі скаргами на біль голови, хиткість при ході, запаморочення, перебої в роботі серця, задуху при невеликому фізичному навантаженні, давлючий біль за грудиною, які з’являються при помірному навантаженні та зникають у спокої. Причиною госпіталізації стали часті епізоди ФП, задуха та лабільність артеріального тиску (АТ), анамнестично деколи приймав бісопролол та еналаприл. Хворий вважає, що загострення триває два тижні, маніфестація захворювання проявлялася задишкою при фізичному навантаженні, яку він ігнорував та не обстежувався.
 Об’єктивно. Загальний стан важкий. Нормостенічної будови, шкірні покриви блідо-рожеві, чисті. Тони серця приглушені, екстрасистолія. АТ 120/80 мм рт. ст., частота серцевих скорочень (ЧСС) 68 уд./хв.
Об’єктивно. Загальний стан важкий. Нормостенічної будови, шкірні покриви блідо-рожеві, чисті. Тони серця приглушені, екстрасистолія. АТ 120/80 мм рт. ст., частота серцевих скорочень (ЧСС) 68 уд./хв.
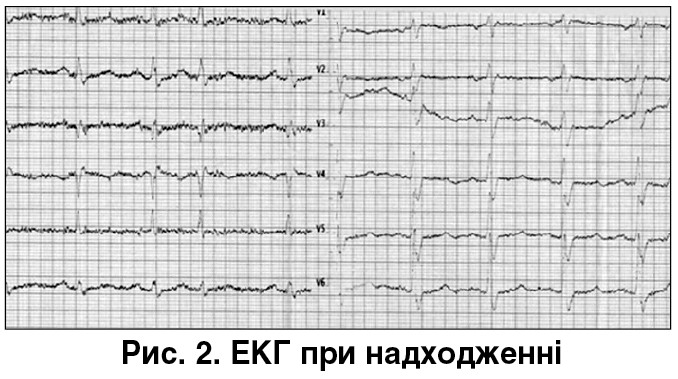
ЕКГ при зверненні. Помірні зміни фази реполяризації, поодинока надшлуночкова екстрасистолія (рис. 2).
При госпіталізації основним напрямом лікування визначені хронічна ішемічна хвороба серця (ІХС), аритмічний синдром (ФП) і серцева недостатність. Хворому призначено конкор, сиднофарм, верошпірон, енап, ASA, клівас, тівортин, тіотріазолін. На 4-й день лікування проявляв скарги на біль у лівій нозі та її почервоніння (рис. 3), що супроводжувались раптовою задишкою при транзиторній ФП.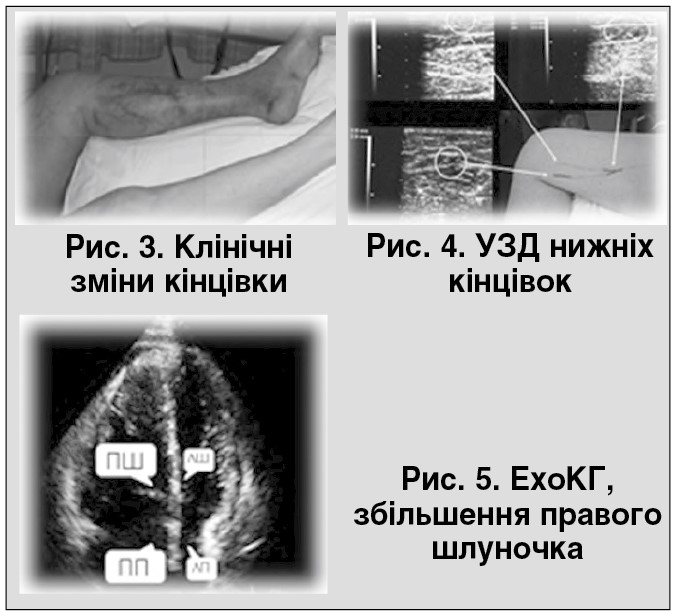
Негайно проведене ультразвукове дослідження (УЗД) нижніх кінцівок (рис. 4) – визначено тромботичну оклюзію нижньої третини поверхневої стегнової, подколінної, верхньої третини задньої великогомілкової, медіальної суральної вен. Висновок ангіохірурга: гострий стегново-підколінний венозний тромбоз.
Виконано ехокардіографію (ЕхоКГ) – при збереженій фракції викиду (ФВ=56%), співвідношенні розмірів серця (кінцево-діастолічний розмір [КДР] / кінцево-систолічний ромір [КСР] 4,6/3,3 см; ліве передсердя [ЛП] 4,1 см), привертає увагу збільшення правого шлуночка (ПШ 3,0 см) і підвищення тиску в легеневій артерії (ЛА) (40 мм рт. ст.).
При рентгенологічному дослідженні виявлені ознаки хронічного бронхіту. Підозра на ТЕЛА дрібних гілок нижньої долі правої легені. Зміщення тіні серця вліво. Пацієнту було рекомендовано проведення ангіопульмографії.
Загальний аналіз крові. Еритроцити 5,8×1012/л, Hb 170 г/л, Ht 44%, тромбоцити 198×109/л, лейкоцити 14,8×109/л, Лейкоцитарна формула: паличкоядерні – 23%, сегментоядерні – 72%, моноцити – 2%, лімфоцити – 3%, ШОЕ – 28 мм/год.
Тест на кардіоспецифічний маркер. Тропонін менший за 50 нг/мл.
Маркер тромбоутворення. D-димер 1600 нг/мл (при нормі <243 нг/мл).
Корекція призначень на початку лікування: конкор, сиднофарм, ISDN, реніаль, енап, клівас, клексан, плавікс + ASA, лораксон, лефлоцин, нормовен, тівортин, тіотріазолін із наступною заміною на сиднофарм, енап, реніаль, клівас, нормовен, небілет, ксарелто, емлодин, трифас, силденафіл/форсаж і остаточною трансформацією:
- ривароксабан (ксарелто) – 15 мг 2 р/добу три тижні, далі 20 мг/добу;
- еплеренон (реніаль) – 25 мг/добу;
- торасемід (трифас) – 5 мг/добу;
- сиднофарм – 2 мг ½ табл. 3 р/добу;
- амлодипін (емлодин) – 2,5 мг/добу з контролем АТ;
- небілет – 5 мг ¼ табл. 1 р/добу;
- силденафіл/форсаж – 100 мг 1/5 табл. 3 р/добу або строндекс 20 мг 3 р/добу;
- продовжено L-аргінін/тіворель (оксид азоту!).
Частим ускладненням ТЕЛА є хронічна тромбоемболічна легенева гіпертензія – CTEPH (Chronic Thromboembolic Pulmonary Hypertension), клінічними ознаками якої в розгорнутій стадії є задишка, слабкість, запаморочення, кашель, біль у ділянці серця та розширення границь серця вправо. Хірургічне лікування включає легеневу ендартеректомію або легеневу ангіопластику (за неможливості виконання першого варіанту оперативного втручання), а отже рекомендованими були силденафіл, простаноїди (епопростенол, ілопрост, трепростиніл, берапрост) – призначено ілопрост та антагоністи рецепторів ендотеліну (амбрисентан, бозентан, ситаксентан) – призначено бозентан.
Результат оптимізованого лікування. Пацієнт відмічає суттєве покращення самопочуття, стабілізацію АТ, зменшення нападів задухи, зникнення епізодів серцебиття. Визначається позитивна динаміка ЕКГ (рис. 6).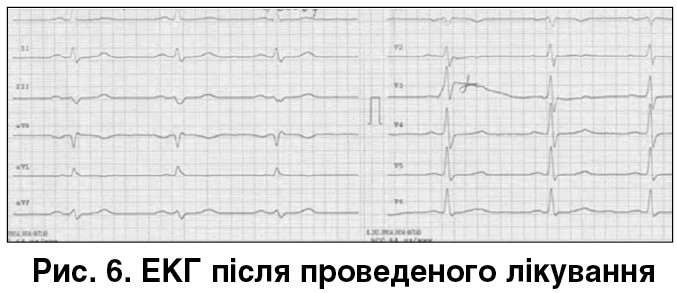
Хворому повторно проведено ЕхоКГ: після лікування відзначене суттєве зменшення ПШ (до 2,43 см) і зниження тиску в ЛА (до 30 мм рт. ст.) при КДР/КСР 5,64/3,94 см і ФВ 57% та ЛП 4,52 см.
Коментар
У статті описаний клінічний випадок ВТЕ, в якому висвітлюються стратегія лікування та її наслідки.
Чим цікавий випадок, враховуючи клінічний аспект?
- Виникають складнощі у встановленні вірного діагнозу на ранніх етапах, оскільки більшість пацієнтів звертається по медичну допомогу при значному погіршенні стану та наявності виразних симптомів. Водночас, згідно з даними Міжнародного об’єднаного реєстру тромбоемболії легеневої емболії (ICOPER), постгоспітальна летальність осіб із цим захворюванням за три місяці складає 17,7%, а прижиттєвий діагноз ТЕЛА встановлено тільки у 7% пацієнтів, що передчасно померли [3, 6].
- На рентгенограмі було запідозрено ТЕЛА дрібних гілок нижньої долі правої легені, проте даний метод не є достовірним, і лише ангіопульмографія є «золотим» стандартом діагностики.
- Питання призначення антибіотика: левофлоксацин чи цефтріаксон? Пацієнту було призначено цефтріаксон, оскільки, як визначено у міжнародних рекомендаціях, комбінація цефалоспорину третього покоління і макроліду, принаймні, настільки ж ефективна, як монотерапія фторхінолоном із високою антипневмококовою активністю для госпіталізованих хворих із групи ризику виникнення пневмоній. Комбіновані препарати з макролідом і цефалоспорином третього покоління можуть бути кращими порівняно із фторхінолонами як лікування першої лінії для мінімізації розвитку мультирезистентних нозокоміальних грамнегативних паличок [8].
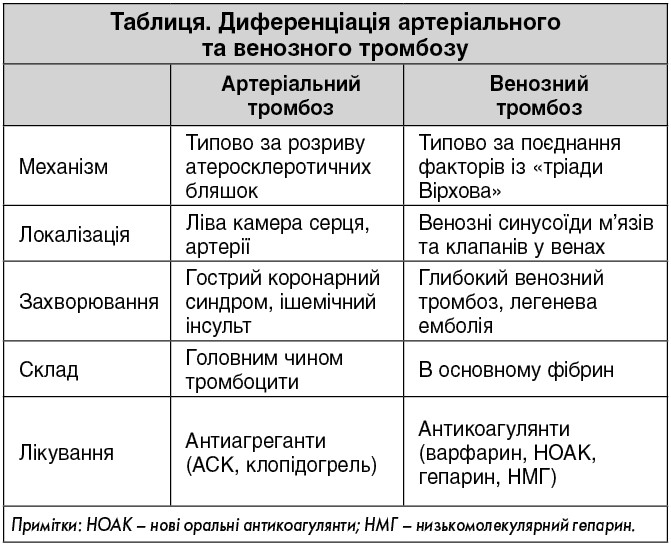
- Доцільно звернути увагу на основні відмінності артеріального та венозного тромбозу (таблиця). Патогенез для артеріального та венозного тромбозу є різним, хоча обидва включають активацію коагуляції. Антикоагулянти використовують для профілактики і лікування широкого спектра тромбоемболічних та споріднених станів. Останніми роками були розроблені нові пероральні засоби, спрямовані на окремі ферменти каскаду коагуляції – деякі з них знаходяться на прогресивних стадіях клінічного розвитку. З огляду на наукове обґрунтування, як фактор Ха, так і тромбін є життєздатними мішенями для ефективної антикоагуляції.
Описаний клінічний випадок показує позитивну динаміку консервативного ведення пацієнта з ТЕЛА. Додавання тромболітичної терапії (актилізе) при ТЕЛА невисокого ризику (без шоку/гіпотензії) як рутинної терапії не рекомендоване (ІІІВ) на відміну від середнього ризику або гемодинамічної декомпенсації (ІІа В). Однак, як і призначення антикоагулянтів (низькомолекулярних гепаринів), нефракціонований гепарин (НФГ) асоціюється зі зниженням повторного тромбоутворення при застосуванні у ранні терміни. Представлений пацієнт приймав ривароксабан (ксарелто) як антитромботичний препарат (в осіб із тромбозом глибоких вен або ТЕЛА без онкологічної патології) з наступним продовженням терапії силденафілом, ілопростом та бозентаном.
Підсумки
У пацієнтів із ВТЕ при ранньому наданні повного обсягу допомоги прогноз сприятливий, адже половина рецидивів стається з-поміж груп тих, хто не отримував антикоагулянтної терапії. Тому своєчасне антикоагулянтне лікування є обов’язковим та призначається за наступними принципами:
- тривалість терапії ≥3 місяці;
- антикоагулянти (НФГ, клексан або фондапаринукс) впродовж перших 5‑10 днів;
- початок лікування антагоністами вітаміну К на тлі застосування гепарину;
- альтернатива антагоністам вітаміну К після закінчення використання гепаринів – антикоагулянтна терапія одним із нових оральних антикоагулянтів, як-то апіксабан, дабігатран, ривароксабан, едоксабан;
- якщо лікування включає ривароксабан чи апіксабан – пероральну терапію одним із них можна починати одразу або через 1‑2 доби після НФГ, клексану або фондапаринуксу.
Література
- Нетяженко В.З., Плєнова О.М., Гаврилюк О.П., Таранчук В.В. Тромбоемболія легеневої артерії: сучасні погляди на діагностику та лікування // Медицина неотложных состояний. – 2013. – 2. – Р. 131‑142.
- Пархоменко А.Н. История исследований венозного тромбоза и эмболии. Вклад Рудольфа Вирхова // Український медичний часопис. – 2014. – № 6 (104).
- Пархоменко О.М., Амосова К.М., Дзяк Г.В. та ін. Діагностика та лікування гострої тромбоемболії легеневої артерії // Український кардіологічний журнал. – 2016. – 2. – Р. 4‑51.
- Horlander K.T., Mannino D.M., Leeper K.V. Pulmonary embolism mortality in the United States, 1979‑1998: an analysis using multiple-cause mortality data // Arch Intern Med. – 2003. – 163 (14). – Р. 1711‑1717; doi: 10.1001/archinte.163.14.1711.
- https://www.thrombosisadviser.com/thrombus-formation
- Konstantinides S.V., Torbicki A., Agnelli G. et al. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism // Eur Heart J. – 2014. – Vol. 35, № 43. – P. 3033‑3069.
- Tapson V.F. Acute Pulmonary Embolism // N Engl J Med. – 2008. – 358 (10). – Р. 1037‑1052; doi: 10.1056/NEJMra072753.
- Zervos M., Mandell L.A., Vrooman P.S. et al. Comparative efficacies and tolerabilities of intravenous azithromycin plus ceftriaxone and intravenous levofloxacin with step-down oral therapy for hospitalized patients with moderate to severe community-acquired pneumonia // Treat Respir Med. – 2004. – 3 (5). – Р. 329‑336.
Спецвипуск «Клінічні випадки та сценарії у невідкладній кардіології», вересень 2019 р
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....




