Контроль артеріальної гіпертензії в пацієнтів із метаболічним синдромом: практичні поради сімейному лікарю
Артеріальна гіпертензія (АГ) – найрозповсюдженіше хронічне захворювання, добре відоме та знайоме спеціалістам. Та чи можемо ми бути впевнені, що адекватно контролюємо перебіг цієї хвороби та призначаємо найефективнішу терапію?
 «На сьогодні відомо, що лише половина пацієнтів з АГ знають про наявність у них хвороби. З них антигіпертензивну терапію (АГТ) застосовує тільки кожен другий хворий. І навіть серед пацієнтів, які отримують лікування з приводу АГ, далеко не всі досягають цільових значень артеріального тиску (АТ): це вдається лише 50% хворих», – із невтішної вітчизняної статистики розпочала свій виступ кардіолог вищої категорії, кандидат медичних наук Інна Сергіївна Ковальова. Її доповідь, присвячена контролю АГ у пацієнтів із метаболічним синдромом (МС), прозвучала під час онлайн-конгресу «Людина та ліки».
«На сьогодні відомо, що лише половина пацієнтів з АГ знають про наявність у них хвороби. З них антигіпертензивну терапію (АГТ) застосовує тільки кожен другий хворий. І навіть серед пацієнтів, які отримують лікування з приводу АГ, далеко не всі досягають цільових значень артеріального тиску (АТ): це вдається лише 50% хворих», – із невтішної вітчизняної статистики розпочала свій виступ кардіолог вищої категорії, кандидат медичних наук Інна Сергіївна Ковальова. Її доповідь, присвячена контролю АГ у пацієнтів із метаболічним синдромом (МС), прозвучала під час онлайн-конгресу «Людина та ліки».
Оскільки рекомендації з лікування АГ періодично переглядаються, змінюються, доповнюються новими даними, усталені підходи втрачають актуальність, то, як зазначила спікерка, дуже важливо, щоб лікар, приймаючи рішення про ведення пацієнта й вибір АГТ, орієнтувався не лише на інтуїцію та клінічне мислення, а й повною мірою був поінформованим стосовно останніх медичних досягнень.
Критерії АГ і фактори ризику
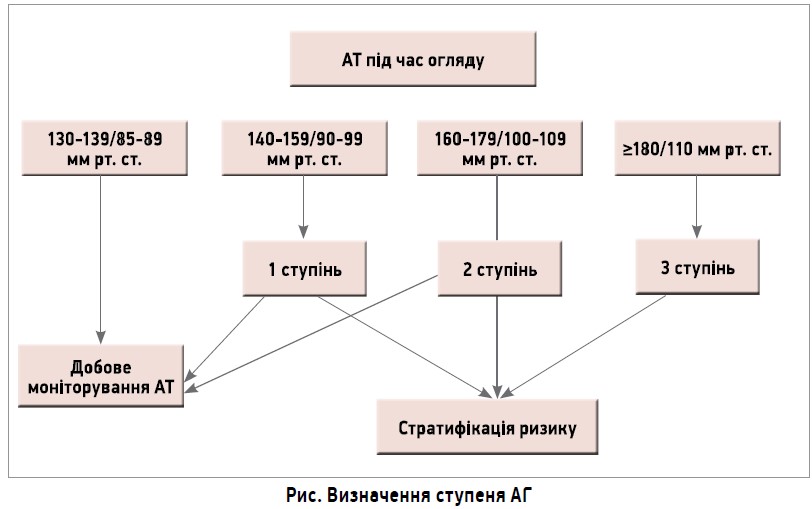
Наразі регламентуючим документом для ведення пацієнтів з АГ є європейські рекомендації 2018 року (ESH/ESC Guidelines for the Management of Arterial Hypertension). «Якщо під час огляду пацієнта АТ відповідає нормальним показникам, верхній межі норми чи АГ 1-го ступеня, для уточнення діагнозу рекомендується проводити добове моніторування. Не варто забувати ні про т. зв. АГ білого халату, ні про масковану АГ. Якщо показник АТ значно вище норми, слід здійснити стратифікацію ризику», – наголосила доповідачка (рис.).
У рекомендаціях 2018 року наведено доповнений перелік факторів ризику:
- стать (у чоловіків серцево-судинний ризик є вищим порівняно з таким у жінок);
- вік;
- куріння в теперішній час і в анамнезі;
- підвищення рівня загального холестерину (ХС) і ХС ліпопротеїнів низької щільності (ЛПНЩ);
- рівень сечової кислоти;
- цукровий діабет (ЦД);
- ожиріння чи надмірна маса тіла;
- ранній розвиток серцево-судинних захворювань (чоловіки віком ≤55 років, жінки – ≤65 років);
- ранній розвиток АГ у хворого чи його батьків;
- рання менопауза;
- малорухливий спосіб життя;
- психосоціальні та соціально-економічні фактори;
- частота серцевих скорочень у спокої >80 уд./хв.
«Величезне значення має не тільки рівень загального ХС (його можна порівняти з верхівкою айсберга), а й показники ХС ЛПНЩ, сечової кислоти. Їх неодмінно слід визначити, якщо в пацієнта діагностовано АГ. Інформативною та економною опцією є комплекси (пакети) лабораторних досліджень. Один із найзатребуваніших – той, що поєднує визначення показників загального ХС, ХС ЛПНЩ, ХС ліпопротеїнів високої щільності (ЛПВЩ), ХС ліпопротеїнів дуже низької щільності, тригліцеридів (ТГ), індексу атерогенності. Існують пакети, до складу яких входить визначення концентрації сечової кислоти тощо. Ідеальний варіант – виконання усіх тестів (і до початку терапії, і в динаміці) в умовах однієї лабораторії. Лише в такому разі результати будуть максимально точними й показовими», – зазначила доповідачка.
Крок № 1 – виявити, крок № 2 – контролювати
До яких показників варто прагнути, призначаючи лікування АГ?
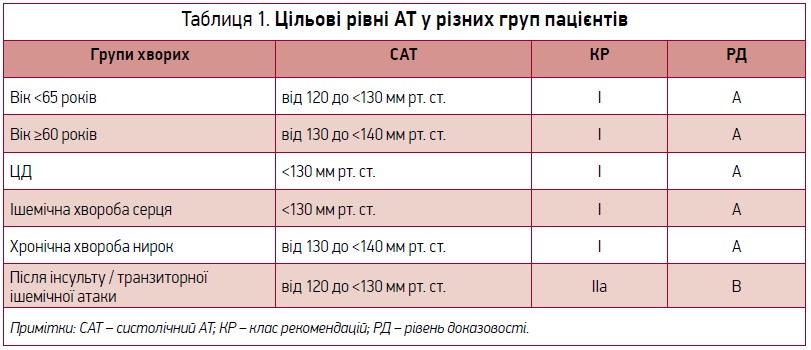
До 2018 року для пацієнтів віком ≥60 років без ЦД і патології нирок цільовим рівнем АТ вважався <150/90 мм рт. ст; для хворих віком <60 років і пацієнтів, які мають ЦД та/або патологію нирок, – нижче ніж 140/90 мм рт. ст.
Проте в рекомендаціях 2018 року підхід до цільових значень АТ суттєво змінився (табл. 1).
«Досягати цільових рівнів АТ украй важливо. Є спостереження, котрі доводять, що зниження САТ лише на 2 мм рт. ст. забезпечує суттєве зменшення ризику інсульту», – зауважила І. С. Ковальова.
Було vs стало в лікуванні АГ
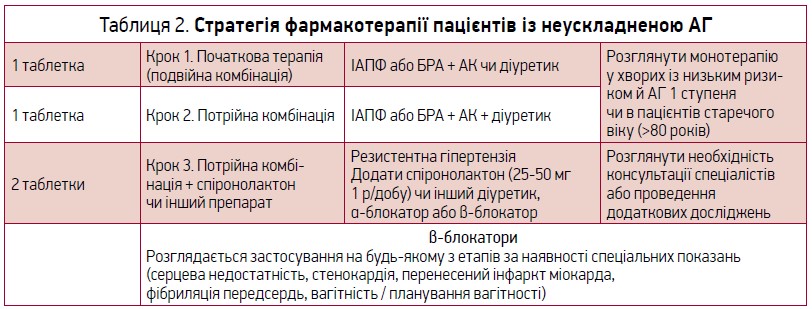
Раніше при обранні стратегії лікування фахівці брали до уваги насамперед стать і вік пацієнта, його расу. Хворим, молодшим за 55 років, призначали інгібітори ангіотензинперетворювального ферменту (ІАПФ) або блокатори рецепторів ангіотензину II (БРА); пацієнтам віком понад 55 років, жінкам репродуктивного віку й афроамериканцям – діуретик або блокатор кальцієвих каналів (БКК). Залежно від того, наскільки ефективною виявлялася терапія, до ІАПФ/БРА додавали діуретик або БКК (АГТ другої лінії) чи застосовували потрійну комбінацію ІАПФ/БРА + діуретик + БКК.
Нині АГТ рекомендують розпочинати з комбінації антигіпертензивних препаратів (табл. 2), адже використання комбінованого препарату в низькій дозі є ефективнішим за застосування монопрепарату у високій дозі. Монотерапія показана окремим категоріям пацієнтів.
! У вагітних і жінок, які планують вагітність, розглядається можливість раннього призначення β-блокаторів.
Діагностика МС: зводимо критерії до одного знаменника
Досить часто АГ поєднується з МС, що ускладнює перебіг хвороби та досягнення цільових рівнів АТ. Доповідачка проаналізувала декілька варіантів критеріїв, за якими можна встановити діагноз МС.
Відповідно до критеріїв Всесвітньої організації охорони здоров’я (1998), під МС розуміють наявність ЦД, порушення толерантності до глюкози чи гіперглікемію натщесерце або інсулінорезистентність (метод клемпа) + два з наведених нижче критеріїв:
- співвідношення окружності талії (ОТ) до окружності стегон >0,9 у чоловіків і >0,85 у жінок;
- ТГ ≥1,7 ммоль/л та/або ХС ЛПВЩ <0,9 ммоль/л у чоловіків і <1,0 ммоль/л у жінок;
- АТ ≥140/90 мм рт. ст. або прийом АГТ;
- екскреція альбуміну із сечею ≥20 мкг/хв або співвідношення альбумін/креатинін ≥30 мг/г.
EGIR (European Group for the Study of Insulin Resistance, 1999) визначає МС як гіперінсулінемію в поєднанні з двома критеріями зі списку нижче:
- ОТ >94 см у чоловіків і >80 см у жінок;
- ТГ ≥2 ммоль/л або ХС ЛПВЩ <1 ммоль/л;
- АТ ≥140/90 мм рт. ст.;
- глюкоза >6,1 ммоль/л.
Згідно з критеріями NCEP – ATP III (National Cholesterol Education Program – Adult Treatment Panel III) діагноз МС установлюють, якщо в пацієнта наявні будь-які три ознаки, зазначені нижче:
- ОТ >102 см у чоловіків і >88 см у жінок;
- ТГ ≥1,7 ммоль/л;
- ХС ЛПВЩ <1,0 ммоль/л у чоловіків і <1,3 ммоль/л у жінок;
- АТ ≥130/85 мм рт. ст.;
- глюкоза ≥6,1 ммоль/л (у модифікації ≥5,6 ммоль/л).
На думку Інни Сергіївни, найзручнішими у використанні та найлегшими для розуміння є критерії IDF.
За визначенням IDF (International Diabetes Federation), МС – це наявність абдомінального ожиріння (ОТ ≥94 см у чоловіків і ≥80 см у жінок) у поєднанні з двома ознаками, наведеними нижче:
- ТГ ≥1,7 ммоль/л або гіполіпідемічна терапія;
- ХС ЛПВЩ <1,0 ммоль/л у чоловіків і <1,3 ммоль/л у жінок;
- АТ ≥130/85 мм рт. ст. або АГТ;
- глюкоза ≥5,6 ммоль/л.
«Незалежно від того, які діагностичні критерії використовуються для встановлення діагнозу МС, за наявності цього стану ризик серцево-судинних подій зростає в 1,5-2 рази. В пацієнтів із МС, ЦД, ожирінням препаратами вибору на початковому етапі є ІАПФ і БРА. У практичній діяльності особисто я частіше призначаю БРА, а не ІАПФ. При обранні конкретного лікарського засобу дуже складно виокремити з наявного різноманіття найоптимальніший, ще складнішим завданням є аргументація свого вибору для пацієнта. Погодьтеся, пояснення на кшталт «мені найбільше подобається ось цей препарат» звучить зовсім непереконливо. Інша річ – «препарат, унесений до європейських рекомендацій» або «засіб, який добре вивчений у численних дослідженнях. Одну з найбільших доказових баз серед представників класу БРА має телмісартан», – поділилася міркуваннями Інна Ковальова.
Телмісартан: результати досліджень
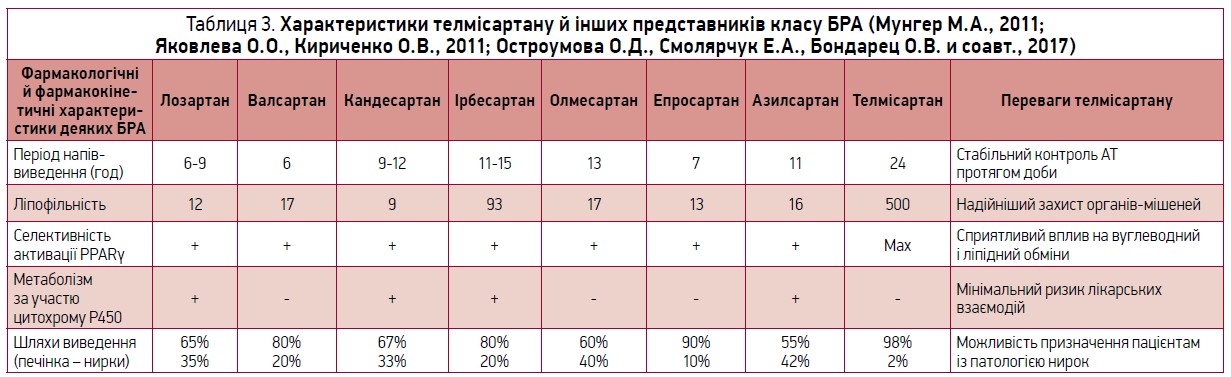
Телмісартан – єдиний БРА, який продемонстрував ефективність щодо кардіоваскулярної протекції у хворих високого ризику (Verdecchia P. et al., 2011).
Телмісартан селективно активує PPARγ, опосередковано знижує ризик розвитку ЦД 2 типу в пацієнтів із високим серцево-судинним ризиком, має сприятливий вплив на ліпідний обмін (сприяє зниженню рівнів загального ХС і ТГ). Окрім того, забезпечує регрес й попереджає появу гіпертрофії лівого шлуночка – предиктора кардіоваскулярних ускладнень у пацієнтів з АГ, завдяки чому зменшує ризик їх розвитку (табл. 3).
Порівняльний метааналіз впливу лозартану, валсартану, ірбесартану, кандесартану, телмісартану, олмесартану на показники смертності в 690 463 пацієнтів з АГ показав, що терапія телмісартаном була ефективною щодо зниження рівня загальної та серцево-судинної смертності (Lin J. W. et al., 2014).
А що стосовно профілю безпеки?
Зважаючи на мінімальну ймовірність лікарських взаємодій і особливості фармакологічного профілю телмісартану, достовірність виникнення побічних ефектів на тлі його прийому мінімальна.
Як свідчать дані аналізу H. Schumacher і G. Mancia (2008), частота припинення терапії через негативні явища становила 4,5% для лікування телмісартаном 10-160 мг/добу та 4,7% – для застосування комбінації телмісартану 10-160 мг/добу з гідрохлортіазидом 6,25-25 мг/добу (для порівняння: на тлі прийому плацебо – 4,6%).
Телмісартан дозволено застосовувати в пацієнтів з патологією нирок; на тлі терапії спостерігалося сповільнення прогресування нефропатії в пацієнтів із ЦД 2 типу й АГ, а також у хворих з нормальним рівнем АТ. Це було показано у плацебо-контрольованому дослідженні ефективності телмісартану 50 мг/добу в 5926 пацієнтів з високим серцево-судинним ризиком і непереносимістю ІАПФ (TRANSCEND, період спостереження – 4,7 року): вчені зафіксували зменшення частоти нових випадків мікроальбумінурії, переходу мікроальбумінурії в макроальбумінурію, нових випадків діалізу.
Ефективний у дослідженнях, зручний у щоденній практиці
Широка палітра дозувань телмісартану та наявність комбінацій із препаратами інших класів дають змогу підібрати оптимальний режим терапії для кожного пацієнта.
«Якщо АТ у межах 140/90-159/99 мм рт. ст. (пацієнти з АГ низького та середнього ризику), краще призначати телмісартан. Я зазвичай рекомендую Телпрес від Xantis Pharma. Відзначу суто практичний нюанс: пацієнту не потрібно відразу купувати упаковку, він може придбати окремий блістер і спробувати, чи підходить йому цей лікарський засіб. Це зручно і при корекції дози телмісартану. Пацієнтам з АГ високого та дуже високого ризику (АТ ≥160/100 мм рт. ст.; наявність 3 і більше факторів ризику, ураження органів-мішеней, ЦД, МС) показана комбінація телмісартану й гідрохлортіазиду (наприклад, препарат Телпрес Плюс)», – підкреслила доповідачка.
Терапія другої лінії: кому, коли та навіщо
Не завжди терапія першої лінії при АГ, особливо в пацієнтів із МС, дає змогу досягти цільових показників. Як дієвий варіант терапії другої лінії пацієнтам із МС спікерка порекомендувала моксонідин.
Моксонідин ефективно знижував АТ у пацієнтів із недостатнім контролем АГ у дослідженні J. Abellan і співавт. (2005): у хворих з неконтрольованою АГ й ожирінням (n=112) на тлі 6-місячного лікування моксонідином дозою 0,4 мг/добу в доповнення до стандартної терапії спостерігалося зниження рівнів САТ і діастолічного АТ (ДАТ) на 23,0 та 12,9 мм рт. ст. відповідно (приблизно на 15%). Додавання моксонідину до комбінованої АГТ забезпечило досягнення цільових рівнів АТ у більшості пацієнтів з АГ 2 ступеня (САТ – у 63%, ДАТ – у 86%).
Також моксонідин має додаткові терапевтичні ефекти: впливає на вуглеводний і ліпідний обміни (на зниження рівнів загального ХС, ТГ, інсуліну, сечової кислоти, покращення індексу HOMA), сприяє регресу гіпертрофії міокарда лівого шлуночка, що допомагає коригувати фактори ризику (Srozhidinova N., Tukhtayev A., 2013).
Моксонідин (дозою 0,4 мг) можна застосовувати в екстрених випадках – у разі неускладненого гіпертонічного кризу (Терещенко С. Н., Гапонова Н. І., Абдрахманов В. Р., 2011). У моксонідину більш тривалий і плавний ефект (стійке зниження АТ) порівняно з каптоприлом, відсутній синдром відміни.
! У разі виникнення гіпертонічного кризу потрібно переглянути АГТ і здійснити її корекцію.
«Чому я обираю препарати Xantis Pharma – Телпрес, Телпрес Плюс, Моксонідин Ксантіс? Вони ефективні, безпечні та доступні за ціною. Завдяки соціальній ініціативі зі зниження вартості лікування (компанія надає лікарю, а лікар – пацієнту карти, котрі можна обмінювати в аптеці) хворі отримують додаткову знижку на терапію. Безумовно, це покращує комплаєнс, збільшує шанси, що хворі продовжуватимуть лікування, а терапія дозволить досягти головної мети: показники АТ відповідатимуть цільовим, а життя пацієнта якомога довше залишатиметься активним і приємним», – підсумувала І. С. Ковальова.
Підготувала Олександра Марченко
Медична газета «Здоров’я України 21 сторіччя» № 20 (489), 2020 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....