Інструментальні методи дослідження в дитячій кардіології: добовий моніторинг артеріального тиску
 Нову рубрику «Школа педіатра» ми започаткували для того, щоб надати можливість лікарям-практикам поглибити свої знання та удосконалити навички у застосуванні інструментальних методів діагностики. Сьогодні розглянемо сучасний метод кардіологічного дослідження – добовий моніторинг артеріального тиску (ДМАТ). Цей метод дедалі частіше застосовують під час обстеження дітей із патологією серцево-судинної системи або у разі підозри на її наявність, тому, на наше переконання, педіатри мають бути добре обізнані з його можливостями та особливостями.
Нову рубрику «Школа педіатра» ми започаткували для того, щоб надати можливість лікарям-практикам поглибити свої знання та удосконалити навички у застосуванні інструментальних методів діагностики. Сьогодні розглянемо сучасний метод кардіологічного дослідження – добовий моніторинг артеріального тиску (ДМАТ). Цей метод дедалі частіше застосовують під час обстеження дітей із патологією серцево-судинної системи або у разі підозри на її наявність, тому, на наше переконання, педіатри мають бути добре обізнані з його можливостями та особливостями.
ДМАТ – метод оцінки добового ритму артеріального тиску (АТ) із використанням переносних моніторів. Сьогодні ДМАТ є необхідним для встановлення діагнозу і ведення хворих із артеріальною гіпертензією та гіпотензією.
Переваги використання ДМАТ відповідно до рекомендацій Всесвітньої організації охорони здоров’я та Міжнародного товариства гіпертензії (ВООЗ/МТГ, 1999):
- дані ДМАТ більш точно відображають рівень АТ пацієнтів в умовах їх повсякденного життя;
- середні значення АТ, отримані за допомогою ДМАТ, характеризуються більшою достовірністю стосовно ураження органів-мішеней, ніж дані клінічних вимірювань;
- дані ДМАТ, отримані до початку лікування, можуть мати прогностичне значення стосовно розвитку серцево-судинних ускладнень;
- регрес ураження органів-мішеней більш тісно пов’язаний зі зміною середньодобових значень АТ, ніж із рівнем клінічного АТ.
Перший напівавтоматичний монітор АТ був створений у 1963 р. (Remler M2000). З 1966 року впроваджено у практику перші методики внутрішньоартеріального моніторингу АТ. За допомогою приладу здійснювалася безперервна реєстрація АТ через катетер у плечовій артерії. Проте інвазивний метод не стали широко застосовувати у практиці. Неінвазивні мікропроцесорні прилади, процес вимірювання АТ в яких повністю автоматизований, з’явилися наприкінці 1969 року. Вони відтворювали алгоритм вимірювання АТ за методом Короткова.
Наприкінці 1980-х рр. у добових моніторах АТ почали застосовувати осцилометричний метод. У сучасних приладах, як правило, поєднуються осцилометричний та аускультативний методи визначення АТ.
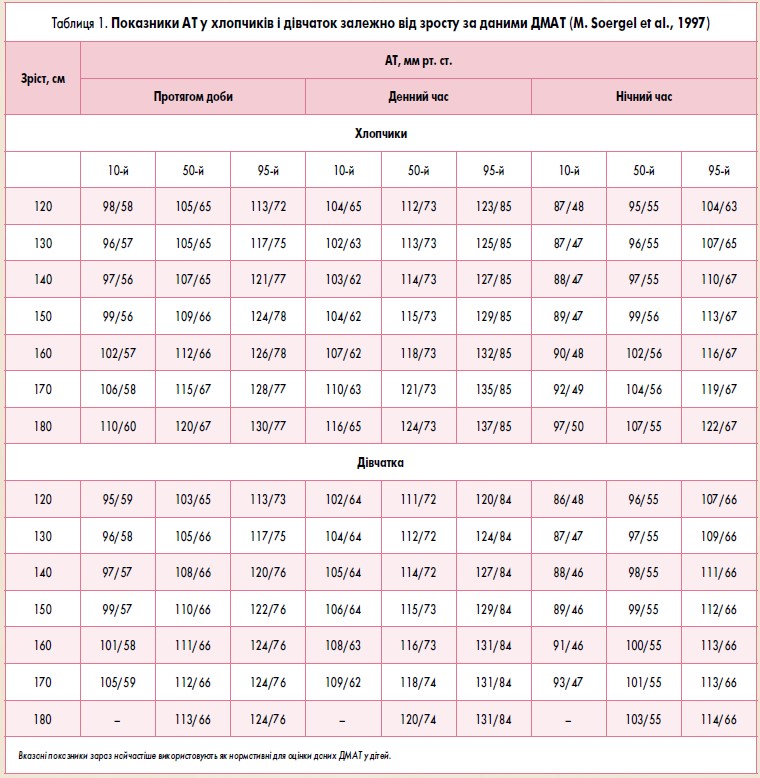
В обстеженні дітей метод ДМАТ стали широко застосовувати нещодавно. У 1997 р. M. Soergel та співавт. провели мультицентрове дослідження, що охоплювало 1141 дитину. За його результатами визначено значення АТ 50 і 95 перцентиля в денний та нічний час у хлопчиків та дівчаток залежно від зросту (табл. 1).
Показання для проведення ДМАТ
Згідно з рекомендаціями Європейського товариства гіпертензії (ESH, 2016) показаннями для проведення ДМАТ у дітей є:
- встановлення діагнозу артеріальної гіпертензії;
- значні коливання показників АТ під час одного або декількох візитів;
- підозра на гіпертензію «білого халата» (white coat hypertension);
- поява симптомів, на підставі яких можна припустити наявність гіпотонічних епізодів;
- рефрактерна до медикаментозної терапії артеріальна гіпертензія;
- медикаментозна терапія антигіпертензивними препаратами – перед початком і під час лікування для оцінки його результатів.
Неінвазивний метод ДМАТ є оптимальним для застосування у дітей та не має протипоказань.
З-поміж ускладнень, які можуть виникнути після проведення процедури ДМАТ, слід зауважити такі, як набряк передпліччя і кисті, петехіальні крововиливи, контактний дерматит.
Для того щоб запобігти появі петехіальних крововиливів, не слід проводити ДМАТ дітям із тромбоцитопенією, тромбоцитопатією та іншими порушеннями судинно-тромбоцитарного гомеостазу в період загострення; щоб запобігти розвитку набряку дистальної частини кінцівки та контактного дерматиту – слід накладати манжету не на оголене плече, а на рукав тонкої сорочки. Вихідна трубка приладу має бути спрямована догори, щоб пацієнт за необхідності міг надягти інший одяг зверху манжети.
Згідно з визначенням Української асоціації кардіологів із профілактики та лікування артеріальної гіпертензії денним АТ вважається тиск у період від ранку до нічного сну (як правило, з 7:00 до 22:00), нічним АТ – тиск у період нічного сну (з 22:00 до 7:00). Вдень тиск вимірюють кожні 15-30 хв, вночі – кожні 30-60 хв.
АТ реєструють на «неробочій» руці пацієнта, однак при асиметрії більше ніж 10 мм рт. ст. – на руці з більшим значенням АТ. Манжету фіксують на плечі на 2 см вище ліктьового згину таким чином, щоб вона не зісковзувала.
Стандартна манжета для дорослих повинна мати внутрішню камеру шириною 13-15 см і довжиною 30-35 см з обхватом не менше 80% окружності плеча. У дітей рекомендовано використовувати манжету менших розмірів. Більшість сучасних моніторів АТ укомплектовані манжетами трьох розмірів: дитяча (мала) – до 24 см, нормальна (середня) – 24-32 см та велика – 32-42 см.
Необхідно враховувати те, що тиск у плечовій артерії збільшується на 5 мм рт. ст. у разі зміни положення руки – із горизонтального на вертикальне. Для того щоб запобігти цьому, пацієнту слід пояснити, що під час вимірювання тиску апаратом рука має бути повністю нерухома, а м’язи – максимально розслабленими. Пацієнт має вести щоденник, в якому описувати свій режим дня, емоційне та розумове навантаження, зміни самопочуття, час прийому ліків та проведення процедур.
Оцінка даних ДМАТ
Для аналізу даних ДМАТ найбільш інформативними є такі групи параметрів:
- середні значення АТ (систолічного (САТ), діастолічного (ДАТ), пульсового і середнього гемодинамічного) – за добу, день та ніч;
- максимальні та мінімальні значення АТ у різні періоди доби;
- показники «навантаження тиском» (індекс часу гіпертензії, індекс площі гіпертензії) – за добу, день та ніч;
- варіабельність АТ;
- добовий індекс (ступінь нічного зниження АТ);
- ранкове підвищення АТ (величина і швидкість);
- тривалість гіпотонічних епізодів (індекс часу та індекс площі гіпотензії) в різні періоди доби.
Середні значення АТ (САТ, ДАТ, пульсового, середнього гемодинамічного) дають уявлення про рівень АТ у хворого.
Артеріальною гіпертензією у дітей вважають значення АТ вище 95 перцентиля (табл. 1). Значення між 90-95 перцентилями слід розцінювати як «високий нормальний АТ». Виділення цього поняття, з одного боку, дозволяє запобігти гіпердіагностиці артеріальної гіпертензії та можливим психічним травмам дитини та її батьків, з іншого – передбачає формування групи ризику розвитку артеріальної гіпертензії, пацієнти якої потребують проведення профілактичних заходів і динамічного спостереження. Артеріальною гіпотензією більшість дослідників вважають значення АТ менше 10 перцентиля.
Для кількісної оцінки епізодів підвищеного або зниженого АТ використовують показники «навантаження тиском».
Індекс часу (ІЧ) гіпертензії/гіпотензії, або «частка» підвищеного (зниженого) АТ протягом доби. Цей показник розраховують за відсотком вимірювань, що перевищують або дорівнюють 95 перцентилям для гіпертензії та нижче або дорівнюють 10 перцентилям при гіпотензії.
ІЧ гіпертензії (гіпотензії) у здорових дітей та підлітків не має перевищувати 10%. Якщо значення ІЧ перебувають у межах 10-25%, то цей стан визначається як передгіпертензія (або «гіпертензія білого халата»). При лабільній гіпертензії ІЧ становить 25-50%. Стабільну артеріальну гіпертензію діагностують при ІЧ більше 50%. При цьому при значеннях ІЧ гіпертензії 51-80% встановлюється наявність стабільної артеріальної гіпертензії І ступеня, при ІЧ гіпертензії 81-100% – стабільна артеріальна гіпертензія ІІ ступеня. Аналогічним чином діагностують і артеріальну гіпотензію.
При рівні АТ, що значно відрізняється від норми, ІЧ наближається до 100%, таким чином, цей показник втрачає інформативність. У таких випадках розраховують індекс площі (ІП) – показник «площі під кривою» ДМАТ (площа фігури, що обмежена кривою підвищеного АТ і верхньою межею нормального АТ).
Визначення варіабельності АТ передбачає оцінку відхилень АТ від кривої добового ритму.
Показано, що для добового профілю АТ здорових підлітків характерні мінімальні значення о 2 год ночі та два денні піки підвищення (в 11:00 та 19:00).
В алгоритмах сучасних систем для моніторингу АТ найчастіше розраховують стандартне відхилення від середнього АТ (STD) за добу, денний та нічний періоди. Для оцінки стандартного відхилення у підлітків 16 років і старше можна застосовувати нормативи варіабельності АТ для старших вікових груп: для САТ у денний та нічний час – 15 мм рт. ст., для ДАТ у денний час – 14 мм рт. ст., у нічний час – 12 мм рт. ст.
Для оцінки варіабельності АТ також використовують коефіцієнт варіації (KB), який визначається за формулою:
КВ = STD × 100 / Ср,
де KB – коефіцієнт варіації, STD – стандартне відхилення, Ср – середнє значення параметра.
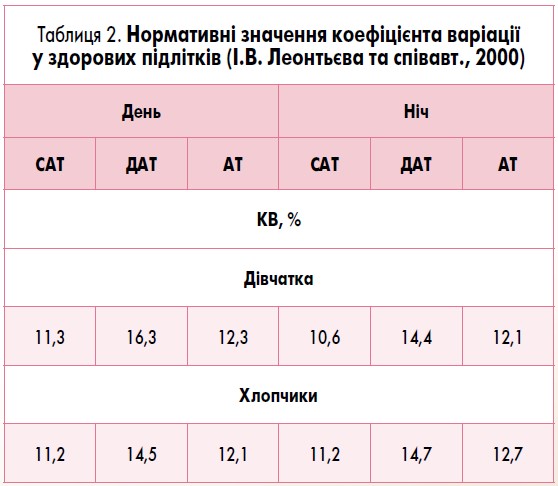 У ході дослідження І.В. Леонтьєва та співавт. (2000) визначили КВ у 240 здорових підлітків віком 13-15 років і отримали результати, представлені у таблиці 2.
У ході дослідження І.В. Леонтьєва та співавт. (2000) визначили КВ у 240 здорових підлітків віком 13-15 років і отримали результати, представлені у таблиці 2.
Якщо у хворого було хоча б одне підвищене значення КВ із чотирьох (КВСАТдень, КВДАТдень, КВСАТніч, КВДАТніч), його відносять до групи осіб із нестабільним АТ.
Підвищена варіабельність АТ при артеріальній гіпертензії асоціюється із ураженням органів-мішеней (гіпертрофією міокарда лівого шлуночка, нефропатією та ін.).
За умови ефективності антигіпертензивної терапії варіабельність АТ зазвичай зменшується. Якщо на тлі лікування спостерігається значне збільшення варіабельності АТ, результат лікування слід вважати незадовільним.
Добовий індекс (ДІ) АТ – ступінь нічного зниження АТ – показує різницю між середніми денними та нічними значеннями АТ у відсотках від добового середнього показника АТ.
ДІ=[(середній АТдень – середній АТніч): середній АТдень] × 100% для САТ і ДАТ відповідно.
Оптимальним є ступінь нічного зниження АТ 10-20% відносно денних показників АТ.
За показником ДІ АТ виділяють 4 групи пацієнтів:
I група: нормальний (оптимальний) ступінь нічного зниження АТ («dipper») – ДІ 10-20%;
II група: недостатній ступінь нічного зниження АТ («non-dipper») – 0<ДІ<10%;
III група: підвищений ступінь нічного зниження АТ («over-dipper») – ДІ >20%;
IV група: стійке підвищення нічного АТ («night-peaker») – ДІ <0.
Ранкове підвищення АТ
Величина ранкового підвищення АТ визначається як різниця між максимальним та мінімальним значеннями АТ у період з 04:00 до 10:00, його швидкість – як співвідношення величини та часу підвищення АТ.
Швидке ранкове підвищення АТ – це несприятлива прогностична ознака стосовно розвитку ускладнень при артеріальній гіпертензії.
У дослідженнях, проведених у великих популяціях, виявлено, що у здорових осіб показники АТ при традиційних методах вимірювання мають вищі значення, ніж отримані за допомогою ДМАТ. У пацієнтів із м’якою та помірною артеріальною гіпертензією середні значення САТ – на 4-15 мм рт. ст., а середні значення ДАТ – на 3-9 мм рт. ст. нижче, ніж показники, отримані шляхом одноразового вимірювання тиску в стаціонарі. Тому дані ДМАТ і дані традиційного клінічного вимірювання АТ слід розглядати як взаємодоповнювані.
Література
1. Контроль високого артеріального тиску у дітей та підлітків. Рекомендації Європейського товариства гіпертензії, 2016. – «Артеріальна гіпертензія». – 2016. – № 5 (49). – С. 100-134.
2. Коренев Н.М. Первичная артериальная гипертензия у подростков: распространенность, механизмы формирования, подходы к лечению / Коренев Н.М., Богмат Л.Ф., Носова Е.М., Никонова В.В. // Український кардіологічний журнал. – 2010. – Додаток № 1. – С. 57-64.
3. Леонтьева И.В. Оценка суточного ритма артериального давления у подростков: пособие для врачей / И.В. Леонтьева, Ю.М. Белозеров, Л.И. Агапитов, В.И. Петров, М.Я. Ледяев. – Санкт-Петербург: «ИНКАРТ», 2000. – 237 с.
4. Леонтьева И.В. Метод суточного мониторирования артериального давления в диагностике артериальной гипертензии у детей / Леонтьева И.В., Агапитов Л.И. // Российский вестник перинатологии и педиатрии. – 2000. – № 2. – С. 32-38.
5. Марушко Ю.В. Добовий моніторинг артеріального тиску – сучасний метод контролю артеріальної гіпертензії у дітей / Марушко Ю.В., Гищак Т.В. // Дитячий лікар. – 2011. – № 5 (12). – С. 5-7.
6. Первинна артеріальна гіпертензія у дітей та підлітків / За ред. В.Г. Майданника та В.Ф. Москаленка. – К., 2007. – 389 с.
7. Уніфікований клінічний потокол первинної, екстреної та вторинної (спеціалізованої) медичної допомоги «Артеріальна гіпертензія» (2016). – 2016. – № 3. – С. 51-83.
8. Deveruex R.B. Relationship between the level, pattern and variability of ambulatory blood pressure and targe organ damage in hypertension / Deveruex R.B., Pickering T.G. // J Hypertens. – 1991. – № 9. –
Р. 34-38.
9. Flynn J.T. Update: Ambulatory Blood Pressure Monitoring in Children and Adolescents / Flynn J.T., Daniels S.R., Hayman L.L. et al. // Hypertension. – 2014. – № 63. – Р. 1116-1135.
10. O’Brien E. European Society of Hypertension Position Paper on Ambulatory Blood Pressure Monitoring / O’Brien E., Parati G., Stergiou G. et al. // Journal of Hypertension, 2013. – Vol. 31. – Issue 9. – Р. 1731-1768.
11. Soergel M. Oscillometric twenty-four-hour ambulatory blood pressure values in healthy children and adolescents: a multicenter trial including 1141 subjects / Soergel M., Kirschstein M., Busch C. et al. // J Pediatr. – 1997. – Vol.130. – № 2. – Р. 178-184.
12. Turner J.R. Ambulatory Blood Pressure Monitoring in Clinical Practice: A Review / Turner J.R., Viera A.J., Shimbo D. – The American Journal of Medicine. – 2015. – Vol. 128. – № 1. – Р. 14-20.
Тематичний номер «Педіатрія» №2 (45), червень 2018 р.
СТАТТІ ЗА ТЕМОЮ Педіатрія
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів....
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....