Диференційна діагностика болю в нижній частині спини
За матеріалами Науково-практичної онлайн-конференції «На перехресті неврології та психіатрії.
Клінічні випадки» (15 березня 2023 р.)
Біль у попереку є основною причиною інвалідизації населення у всьому світі незалежно від рівня доходів. Попри те, що за останнє десятиліття витрати на лікування болю в спині значно зросли, рівень інвалідизації, пов’язаної із цією проблемою, практично не змінився. Опитування майже 200 тис. осіб у 43 країнах продемонструвало, що пацієнти з болем у спині мають принаймні вдвічі вищий ризик розвитку одного з п’яти психічних розладів (депресія, тривога, стрес, психоз, депривація сну), порівняно з тими, хто не страждає на цей стан (O’Connell, 2017). Про диференційну діагностику болю в спині та ефективні підходи до його лікування розповіла д.мед.н., професорка кафедри анестезіології та інтенсивної терапії Національного університету охорони здоров’я імені П.Л. Шупика Марина Анатоліївна Тріщинська.
Проблема болю
Проблема болю у спині не втрачає своєї актуальності, тому будь-які спроби полегшити стан пацієнтів і поліпшити якість їхнього життя є надзвичайно важливими. Відповідно до огляду світової медичної періодики Міжнародної асоціації дослідження болю (IASP, 2020), біль завжди є особистим переживанням, на яке різною мірою мають вплив біологічні, психологічні та соціальні чинники. Біль і ноцицепція є різними феноменами. Зокрема, біль може бути пояснений виключно активністю чутливих нейронів. Водночас людина пізнає концепцію болю через різноманітний досвід, тож необхідно зважати на скарги пацієнта, який відчуває біль. Хоча біль зазвичай відіграє адаптивну роль, він може чинити негативний вплив на функціонування, а також соціальний і психологічний добробут. Відомо, що вербальний опис є лише одним із поведінкових механізмів вираження болю, тоді як нездатність повідомити про біль не означає, що людина його не відчуває.
Біль у спині: чинники ризику та причини
Дорсопатія – група захворювань кістково-м’язової системи та сполучної тканини невісцеральної етіології, що пов’язані з дегенеративними захворюваннями хребта.
Загалом до групи ризику розвитку дорсопатій належать офісні працівники (тривала робота в положенні сидячи), спортсмени (ненормовані фізичні навантаження), особи, які працюють у шкідливих умовах за важкістю трудового процесу (шахтарі, вантажники, будівельники, механізатори та ін.), військовослужбовці (статичне навантаження), а також особи з надлишковою масою тіла та ожирінням.
Біль у спині зазвичай минає протягом декількох тижнів або місяців, при цьому він може розвиватися будь-де вздовж хребта – від шиї до стегон. Але в деяких випадках біль може тривати досить довго або продовжувати повертатися. Чинниками ризику, пов’язаними зі скаргами на біль у спині, є куріння, ожиріння, вік, жіноча стать, фізично та психологічно напружена робота, низький рівень освіти, сидячий спосіб життя, психологічні фактори (депресія, соматизація) тощо.
Однією з найчастіших дорсопатій та серйозною поширеною проблемою охорони здоров’я є біль у нижній частині спини. Його глобальна поширеність у дорослих становить близько 12%, тоді як поширеність упродовж року – 38%, а протягом життя – близько 40% (Calderon-Ospina et al., 2020). Внаслідок збільшення кількості супутніх захворювань (наприклад, ожиріння), старіння, а також впливу таких чинників способу життя, як куріння та гіподинамія, поширеність болю в нижній частині спини може зростати.
«Червоні прапорці» за специфічних станів: на що звертати увагу
Так звані «червоні прапорці» вказують на наявність серйозних причин хронічного болю в нижній частині спині, зокрема вік >50 років, лихоманка, нещодавня інфекція, значна травма, нічний біль, больові відчуття у стані спокою, прогресуюче порушення рухів і чутливості, раптова анестезія, слабкість у ногах, дизурія, нетримання калу, схуднення, рак та остеопороз в анамнезі або підозра на рак, імуносупресія, вживання глюкокортикоїдів (ГК), внутрішньовенне введення наркотичних препаратів тощо.
Американські клінічні рекомендації з діагностики та лікування болю в нижній частині спини (VA/DoD, 2022) пропонують спиратися на вищезазначені «червоні прапорці», зокрема, синдром кінського хвоста, або мієлопатію, інфекцію, переломи, онкологічну патологію тощо.
Зокрема, у разі пухлин слід звертати увагу на такі дані анамнезу, як діагностовані метастази в кістках, безпричинне схуднення. При цьому може турбувати нічний біль, больові відчуття у стані спокою та відсутність полегшення болю у спокої. Під час фізикального обстеження може виявлятися болючість хребців та обмеження їхньої рухливості.
Своєю чергою, «червоними прапорцями» за синдрому кінського хвоста є порушення функції тазових органів, прогресуючі порушення чутливості та рухові розлади.
У разі перелому слід бути уважними за наявності значної травми (відповідно віку) та за умов тривалого вживання пацієнтом ГК, а також у віці >70 років та за наявності остеопорозу. Під час фізикального обстеження може спостерігатися болючість хребців та обмеження рухливості.
Зрештою, «червоними прапорцями» за інфекційного процесу є сильний біль, оперативне втручання на хребті протягом попередніх 12 міс., а також імунодефіцитні стани та контакт із хворими на туберкульоз.
«Червоні прапорці» також вказують на потребу в проведенні аналізів та діагностичних процедур (магнітно-резонансної томографії, рентгенографії, загального аналізу крові) (Chou et al., 2007).
Диференційна діагностика неспецифічного хронічного болю у спині
Якщо розглядати неспецифічний біль у спині, що не пов’язаний зі специфічними станами і виникає найчастіше, то його можна охарактеризувати як проблеми, пов’язані з м’язами та сухожилками (м’язово-тонічний синдром), радикулопатією (наслідок дегенеративних змін хребців, протрузії диска тощо), грижею міжхребцевого диска, спондильозом (дегенеративний артрит, що вражає хребет), здавленням спинного мозку або кінського хвоста.
Хронічний біль у спині слід диференціювати з неспецифічним або ідіопатичним болем (70%), що пов’язаний із напруженням та розтягненням м’язів (зв’язок) попереку; механічним болем (27%), який може виникати внаслідок дегенеративного процесу в дисках та фасеткових суглобах, грижі диска, перелому на тлі остеопорозу, спинального стенозу, травматичного перелому, вроджених вад хребта і спондильозу; так званим болем-відлуння (2%), зумовленим аневризмою аорти, захворюваннями органів малого таза або шлунково-кишкового тракту (ШКТ), захворюваннями нирок; немеханічним болем (1%) внаслідок онкології, запалення та інфекції (Deyo et al., 2011).
Як зазначила Марина Анатоліївна, причиною дорспопатій є дегенеративні зміни у хребті – остеоартроз та остеоартрит. Крижово-клубові суглоби як дорсально, так і вентрально складаються з розгалуженої мережі зв’язок, а також із суглобової капсули всередині передньої, нижньої третини крижово-клубового з’єднання. Хоча біль у крижово-клубових суглобах найчастіше віддає у сідниці, понад дві третини людей мають поперековий біль; приблизно у 50% випадків він іррадіює у ногу, іноді – нижче коліна. Обидві зв’язки і волокниста капсула пронизані ноцицепторами та можуть бути джерелом болю. Внутрішньо-суглобова патологія нерідко виникає в осіб похилого віку, тоді як молоді люди частіше мають травматичну або позасуглобову причину болю (Knezevic et al., 2021).
Своєю чергою, фасеткові суглоби, які з’єднують сусідні хребці та завжди причетні до обмеження рухів хребта, також схильні до дегенеративних змін, найчастіше, внаслідок остеоартрозу.
Біль у спині, що простягається в ногу, зазвичай нижче коліна (радикулярний біль), може виникнути через механічне ураження нерва. При цьому відбувається стиснення корінця та хімічне подразнення запальними медіаторами, які виділяються з ушкоджених дисків. На відміну від болю внаслідок руйнування суглобів, м’язів і дисків, радикулярний біль, як правило, іррадіює у дерматом. Найбільш суттєвою причиною радикулярного болю є кила диска, хоча після 60 років основною причиною є стеноз хребта (зазвичай на рівні L4-L5). Спінальний стеноз може спричиняти хронічне механічне стиснення, що призводить до травматизації та ішемії аксонів або нервових корінців.
Пані Тріщинська зауважила, що ушкоджене пульпозне ядро та стеноз хребта – це радіологічні діагнози, отже, не всі пацієнти зі стенозом та грижами можуть мати біль.
Терапевтичні підходи до лікування болю у нижній частині спини: місце НПЗЗ
Щодо терапевтичних підходів до лікування болю у нижній частині спини, як відомо, різні фармакологічні засоби мають той чи інший ступінь доказовості.
Відповідно до Клінічних рекомендацій з діагностики та лікування болю в нижній частині спини (критичного огляду консенсусу та неузгодженості між трьома основними рекомендаціями – Великої Британії, Канади та США, зокрема, спільної клінічної практичної настанови Американського коледжу лікарів та Американського товариства болю), «золотим стандартом» лікування як гострого (<4 тиж.), так і субхронічного та хронічного (≥4 тиж.) болю у попереку є нестероїдні протизапальні засоби (НПЗЗ) (Connell et al., 2017).
Сьогодні існує широкий спектр НПЗЗ, які більш або менш селективно чинять вплив на циклооксигеназу‑1 (ЦОГ‑1), ЦОГ‑2 та, відповідно, спричинюють широкий спектр побічних реакцій із боку ШКТ (селективні інгібітори ЦОГ‑1), нирок (ЦОГ‑1 і ЦОГ‑2), серця та судин (інгібітори ЦОГ‑1 і ЦОГ‑2).
Отже, під час вибору НПЗЗ для конкретного пацієнта слід звертати увагу на чинники ризику, які можуть сприяти розвитку побічних ефектів. У практиці клініциста менеджмент запалення – це вміння керувати ризиками НПЗЗ, тобто тримати баланс, а саме: покращувати прогноз пацієнта, зменшувати виразність запальних процесів і больових відчуттів без виникнення побічних реакцій.
Чинниками, що підвищують ризик шлунково-кишкових ускладнень НПЗЗ-терапї, є вік >60 років, чоловіча стать, виразковий анамнез, куріння, вживання алкоголю, застосування ГК, антикоагулянтів та ацетилсаліцилової кислоти, а також одночасне приймання ≥2 НПЗЗ (McCarthy et al., 1998). Своєю чергою, найефективнішою стратегію профілактики ускладнень із боку ШКТ під час застосування НПЗЗ є комбінація з інгібіторами протонної помпи (ІПП). Зокрема, якщо вибирати між селективним інгібітором ЦОГ целекоксибом та менш селективним диклофенаком, то «золотим стандартом» є диклофенак у комбінації з представником класу ІПП – омепрозолом.
Ефективність і безпека диклофенаку в сучасних лікарських формах
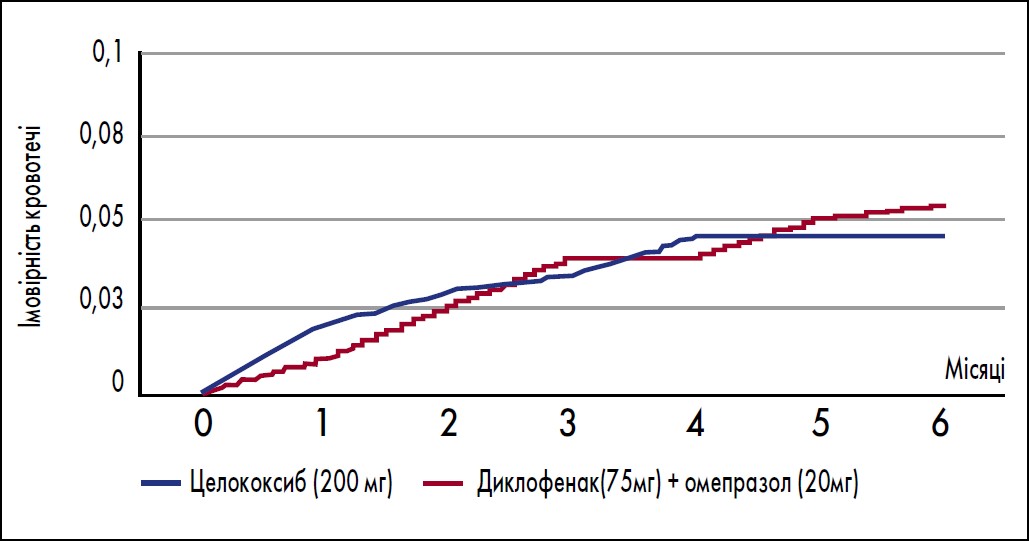
У дослідженні ефективності та безпеки целекоксибу порівняно з диклофенаком і омепразолом щодо зниження ризику повторної виразкової кровотечі в пацієнтів з артритом (n=287) продемонстровано, що серед пацієнтів із нещодавньою виразковою кровотечею лікування целекоксибом (200 мг двічі на добу) було так само ефективним, як і лікування диклофенаком (75 мг двічі на добу) та омепразолом (20 мг/добу) щодо запобігання повторним кровотечам (Chan et al., 2002). При цьому тривала (до 6 міс.) терапія диклофенаком (75 мг) і омепразолом (20 мг/добу) не збільшувала ризик повторних кровотеч у пацієнтів високого ризику порівняно із целекоксибом (200 мг) (рисунок).
Рисунок. Імовірність повторних шлункових кровотеч у пацієнтів високого ризику на тлі застосування целекоксибу та комбінації диклофенаку з омепразолом
Адаптовано за Chan et al., 2007.
Сьогодні на фармацевтичному ринку України препарат Диклоберл® (диклофенак 50 мг) представлений у вигляді таблеток, із багатошаровою кишковорозчинною оболонкою, а Диклоберл® Ретард (диклофенак 100 мг) – у вигляді желатинових капсул із гранулами з повільним вивільненням діючої речовини. Спеціальна форма вивільнення – Еудрагіт (торговельна марка сополімерів – похідних акрилової та метакрилової кислот), дає змогу забезпечити доставку активної речовини у будь-який відділ ШКТ та повільне вивільнення діючої речовини, подовжуючи в такий спосіб її терапевтичний ефект.
Крім того, ретардна форма препарату Диклоберл® уможливлює застосування препарату раз на добу для забезпечення протизапального та знеболювального ефекту.
Диклоберл® Ретард застосовують для полегшення болю та зменшення запалення різного ступеня за різних станів, зокрема болю у нижній частині спини, а також патології суглобів, ревматоїдного артриту, анкілозуючого спондиліту, гострих нападів подагри, гострих м’язово–скелетних захворювань та інших патологічних станів, спричинених травмами (наприклад, переломами, розтягненнями, вивихами), ортопедичними, стоматологічними та іншими незначними оперативними втручаннями.
Ефективна концентрація діючої речовини в крові досягається через 5 год, а концентрація в плазмі крові підтримується протягом 24 год, забезпечуючи зручне застосування (раз на добу), що, своєю чергою, сприяє комплаєнсу та протокольному застосуванню препарату.
Підготувала Олександра Демецька
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 2 (87) 2023 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....