Судинний вік як предиктор серцево-судинних ускладнень: можливості діагностики та корекції
У квітні 2021 р. за підтримки Асоціації превентивної та антиейджинг медицини відбувся змістовний дискусійний клуб «Судинний вік як предиктор серцево-судинних ускладнень: можливості діагностики та корекції» в онлайн-форматі. Модератором виступив д. мед. н., професор, завідувач кафедри функціональної діагностики Національного університету охорони здоров’я України імені П.Л. Шупика Олег Йосипович Жарінов. Основним спікером була завідувачка відділу гіпертонічної хвороби ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, д. мед. н. Лариса Анатоліївна Міщенко.
Професор Жарінов почав дискусію з тези, що вік людини визначається не цифрою у паспорті, а станом її судин. Оцінка судинного віку відіграє ключову роль у стратифікації ризику серцево-судинних ускладнень, лікуванні кардіологічних захворювань, первинній та вторинній профілактиці.
Л.А. Міщенко нагадала слухачам про синдром раннього старіння судин, який характеризується патогенетично передчасним і прискореним розвитком структурних та функціональних вікових змін у судинах. Чим більше у пацієнта з артеріальною гіпертензією (АГ) коморбідних станів чи факторів ризику, як-от підвищення рівня загального холестерину (ХС), ліпопротеїнів низької щільності (ЛПНЩ), цукровий діабет (ЦД), куріння, тим вищий ризик СС-ускладнень, особливо атеросклерозу (Nilsson et al., 2009).
Для діагностики синдрому раннього старіння судин у межах Фремінгемського дослідження було створено шкалу оцінки віку судин (D’Aagostino et al., 2008). За допомогою цього інструмента аналізують вік пацієнта, статус куріння, рівень артеріального тиску (АТ), загального ХС та ЛПНЩ. На основі сумарної оцінки з’ясовують відповідність паспортного віку людини до кількості отриманих балів.
Сучасна діагностика уражень судин
В актуальній настанові Європейського товариства з гіпертензії (ESH) та Європейського товариства кардіологів (ESC) 2018 р. щодо менеджменту пацієнтів з АГ було вказано на доцільність своєчасної оцінки ураження артерій у цій групі хворих. Дана тема трансформувалася у палку дискусію. Лариса Анатоліївна акцентувала, що визначення швидкості поширення пульсової хвилі (ШППХ) для аналізу ураження артерій в осіб з АГ в Україні майже не застосовують через дефіцит необхідного обладнання та його вартість. Проте цей показник є вельми інформативним, адже відображає стан еластичності медіального шару артерій м’язового типу. Слід пам’ятати, що при ШППХ >10 м/с можна говорити про жорсткість аорти та/або атеросклероз і фактор СС-ризику.
Найпоширенішим інструментальним методом оцінки атеросклеротичних змін судин у пацієнтів з АГ в Україні залишається ультразвукове дослідження (УЗД) сонних артерій для виявлення атеросклеротичної бляшки. Спікерка наголосила на ефективності та доцільності застосування ще одного методу – визначенні гомілково-плечового індексу, який є дуже змістовним інструментом скринінгу захворювань артерій нижніх кінцівок. У судинній хірургії його використовують для прогнозування динаміки та майбутньої операції, а показники <0,9 свідчать про наявність фактора СС-ризику.
На противагу, було зауважено, що на даний час УЗД нижніх кінцівок має низку суттєвих переваг порівняно із визначенням гомілково-плечового індексу. Це заощадження часу та коштів, менша похибка у хворих на ЦД та найголовніше – не лише можливість скринінгу кровотоку, але й опис його характеристик.
Показаннями для УЗД судин є наявність в анамнезі низки патологічних станів (Sprynger et al., 2018):
- інсульт/транзиторна ішемічна атака (ТІА);
- порушення зору;
- підозра на каротидну або вертебральну дисекцію;
- вертебробазилярна недостатність;
- пульсуючий шум у вухах;
- шум над судинами шиї;
- різниця під час вимірювання АТ >20 мм рт. ст. між правою і лівою руками;
- стеноз сонної артерії >50%;
- каротидна ендартеректомія (CEA) або стентування в анамнезі (CAS);
- середній ризик СС-ускладнень;
- хвороба Такаясу;
- темпоральний артеріїт;
- травма шиї/голови;
- ішемічна хвороба серця (ІХС) та/або атеросклероз артерій нижніх кінцівок;
- опромінення шиї в анамнезі.
Американська асоціація ехокардіографії (ASE) у 2020 р. запропонувала актуальні критерії щодо діагностики атеросклеротичних бляшок для характеристики атеросклерозу та оцінки СС-ризику. У рекомендаціях зазначалося, що бляшка – це будь-яке фокальне потовщення, яке вважається атеросклеротичним за походженням і виступає у просвіт будь-якого сегмента сонної артерії. У разі дифузного атеросклеротичного ураження стінки судини товщина комплексу інтима-медіа становить ≥ 1,5 мм. Не рекомендовано проводити серійні вимірювання даного показника для оцінки прогресування або регресії у безсимптомних пацієнтів (ESC, 2018; ASE, 2020).
Під час діагностики атеросклеротичної бляшки важливим є вимірювання діаметра стенозу в поздовжньому зрізі методом NASCET. Цей метод є валідним для комп’ютерної томографії, ангіографії та УЗД.
Терапія судинних змін у пацієнтів з АГ
Лариса Анатоліївна нагадала слухачам, що зниження АТ до цільового показника та його підтримання на такому рівні протягом тривалого часу є головною умовою регресу гіпертрофії лівого шлуночка та зворотного ремоделювання судин. Проте важливо пам’ятати, що зниження АТ у пацієнтів з АГ також є безумовною запорукою міцності судинної стінки.
Лекторка навела результати дослідження VICTORY II, які свідчать, що подвійна комбінація валсартану й амлодипіну (Валодіп) та потрійна комбінація валсартану, амлодипіну та гідрохлортіазиду (Ко-Валодіп) ефективно знижують систолічний (САТ) і діастолічний АТ (ДАТ) у 90% осіб з АГ легкого й середнього ступеня через 16 тижнів. У пацієнтів з АГ 2-го ступеня САТ знизився на 30,6 мм рт. ст., ДАТ – на 15,5 мм рт. ст., а при АГ 3-го ступеня – САТ і ДАТ на 34,5 та 16,7 мм рт. ст. відповідно.
Дана терапія мала позитивний вплив на еластичність артерій: у 66,7% випадків відзначалося зменшення ШППХ, а у 57,1% – індексу аугментації. Також у 73% хворих було зареєстроване покращення показників центрального АТ, що знижує ризик СС-ускладнень та ураження органів-мішеней (Primozic et al., 2020; McEniery, 2014).
Олег Йосипович підкреслив вагомий вплив адекватно підібраної антигіпертензивної терапії на зменшення СС-подій. У дослідженні ASCOT-BPLA були продемонстровані переваги сумісного застосування амлодипіну і периндоприлу порівняно з комбінацією β-блокатора та діуретика (атенололу й бендрофлуметіазиду) щодо зниження СС-ризику в осіб з АГ. Лікування комбінацією периндоприлу та амлодипіну зменшувало ймовірність загальних летальних випадків на 11%, СС-смерті – на 24%, інсульту – на 23%, ускладнень ІХС – на 13%, нових епізодів ЦД 2-го типу – на 30%. Своєю чергою зниження АТ на 5‑6 мм рт. ст. дозволяє знизити ризик розвитку хронічної серцевої недостатності на 53%, інсульту – на 40%, ІХС – на 16% (Dahlof et al., 2005).
Професор Жарінов також зазначив, що у хворих на АГ 2-го ступеня із додатковими факторами ризику, як-от ЦД, ожиріння та дисліпідемія, статини ефективніші з точки зору профілактики інфаркту міокарда (ІМ) та інших СС-ускладнень порівняно навіть з антигіпертензивними препаратами чи ацетилсаліциловою кислотою.
Так, у гіполіпідемічній гілці дослідження ASCOT (ASCOT-LLA) додавання до схеми терапії у пацієнтів з АГ аторвастатину в дозі 10 мг/добу сприяло додатковому виразному зниженню частоти розвитку фатальних і нефатальних СС-подій. Наприклад, загальна кількість випадків смерті від ІХС і нефатального ІМ зменшилася на 36% (відносний ризик – 0,64; 95% довірчий інтервал 0,50‑0,87).
У дослідженні HOPE‑3 застосування 10 мг розувастатину протягом п’яти років приводило до зменшення вмісту ХС ЛПНЩ на 26,5%. Своєю чергою це сприяло зниженню ризику розвитку інсульту й ІМ на 30 і 35% відповідно (Yusuf et al., 2016).
У рутинній практиці лікарі часто стикаються з тим, що їхні пацієнти приймають одночасно кілька життєво важливих препаратів під час терапії коморбідних станів. Це може створювати суттєвий економічний тягар для багатьох хворих. Компромісне рішення для таких пацієнтів та клініцистів полягає у використанні перевірених генериків із клінічно доведеною ефективністю. До таких препаратів відносяться Роксера та Аторис виробництва компанії KRKA. Їх ефективність та безпека доведені результатами численних клінічних досліджнень. Окрім того, препарат Роксера має найширшу серед препаратів розувастатину палітру дозувань (5, 10, 15, 20, 30 і 40 мг), що дозволяє оптимізувати лікування згідно з потребами конкретного пацієнта.
Варто зауважити, що розувастатин проходить мінімальний метаболізм у печінці та має низький потенціал взаємодії з іншими препаратами, як-от антибіотики, протигрибкові, протидіабетичні препарати, нестероїдні протизапальні засоби (McTaggart, 2003).
Л.А. Міщенко підкреслила необхідність зниження ХС ЛПНЩ до цільових рівнів у межах первинної профілактики ССЗ, що задекларовано, зокрема, в актуальних рекомендаціях ESC (2019).
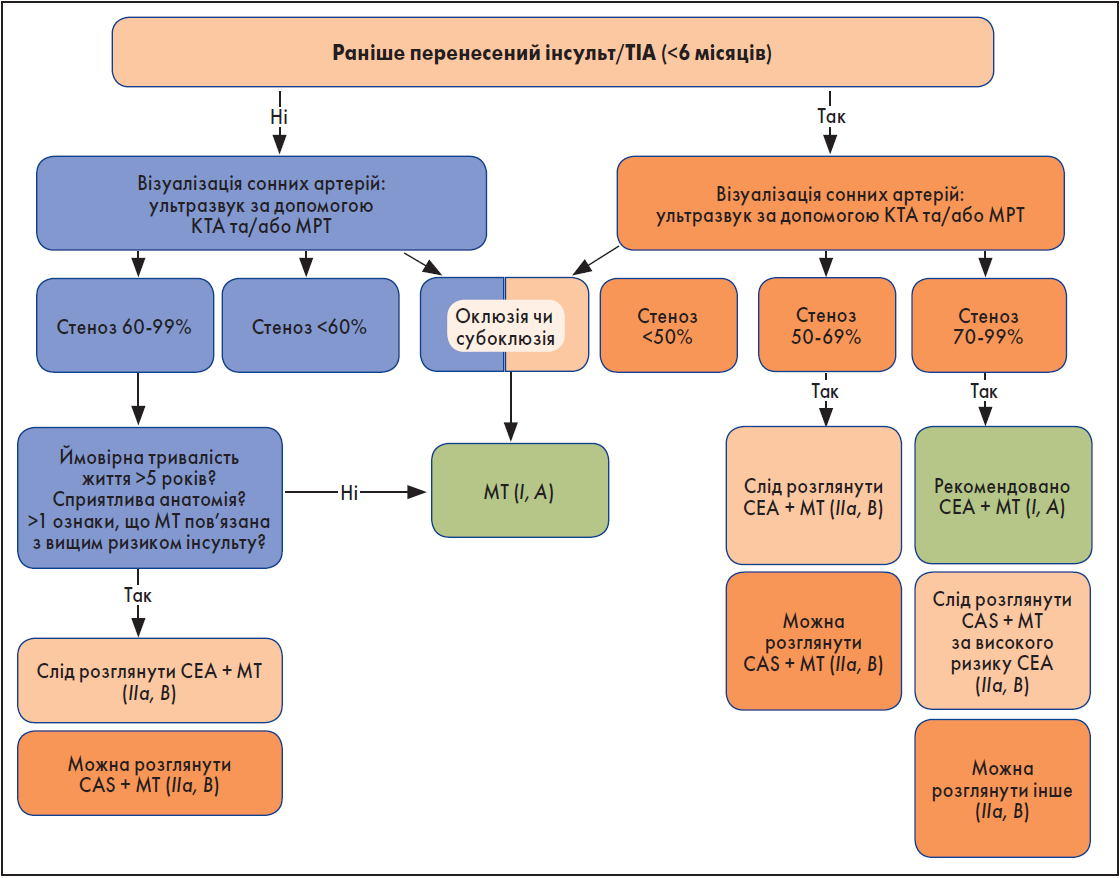
Наприкінці дискусії була продемонстрована схема ведення пацієнтів із захворюванням екстракраніальних сегментів сонної артерії ESC та Європейського товариства судинної хірургії (ESVS) 2017 р. (рисунок). За відсутності інсульту або ТІА в анамнезі та наявності безсимптомного стенозу сонних артерій <60% оперативне втручання протипоказане. У разі стенозу >60% слід направити пацієнта на консультацію до нейрохірурга, який в індивідуальному порядку вирішить питання доцільності операції. У випадку ранніх (<6 місяців) симптомів інсульту/ТІА та наявності бляшки <50% можна розглянути оперативне втручання як стратегію вибору після консультації нейрохірурга.
Рисунок. Менеджмент пацієнтів зі стенозом сонних артерій згідно з ESC та ESVS (2017)
Примітки: MT – найкраща медикаментозна терапія, KTA – комп’ютерно-томографічна ангіографія,
МРТ – магнітно-резонансна томографія.
Було зауважено, що у разі виявлення атеросклеротичних уражень судин пацієнтові необхідно призначити статинотерапію високої інтенсивності. У цьому контексті цікавими є дані метааналізу S.E. Nissen et al. (2006) стосовно можливості регресу атеросклерозу. Було показано, що застосування розувастатину в середній дозі 33 мг/добу протягом >17 місяців не лише зупиняє прогресування атеросклерозу, але й зумовлює його регрес. Для досягнення подібного ефекту доцільно скористатися препаратом Роксера в дозі 30 мг.
Підготував Денис Соколовський
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 4 (77) 2021 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....